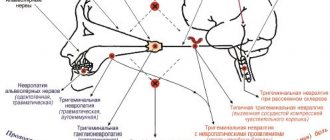
Невралгия тройничного и лицевого нерва
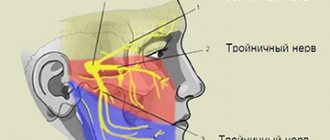
Невралгией называют заболевание, при котором происходит повреждение или компрессия тройничного нерва и/или его ответвлений. Это вызывает резкую пронзающую боль, которая возникают внезапно и приносит пациенту физический и психологический дискомфорт. Несмотря на то что термин «невралгия» дословно можно перевести как «боль в нерве», только болевыми ощущениями дело не ограничивается. Невралгия тройничного и лицевого нерва кардинально отличается по симптоматике. Лицевой нерв содержит по большей части двигательные волокна, поэтому невралгия приводит к дисфункции мимических мышц (степень зависит от тяжести болезни), а также может вызывать слезотечение, сухость глаз и частичную потерю вкуса. Болевые ощущения при невралгии лицевого нерва обычно сконцентрированы в области околоушной железы (пациент жалуется, что боль отдает в ухо), но боль может вообще отсутствовать. Именно из-за отсутствия боли некоторые специалисты используют понятие «невропатия», когда речь идет о поражении лицевого нерва. С тройничным нервом все ровно наоборот, поскольку он содержит множество чувствительных волокон.
Симптомы и диагностика
Болезнь Фозергиля проявляется следующими симптомами:
- чрезвычайно сильная приступообразная острая боль, сравнимая с электрическим разрядом;
- приступ длится в среднем 10-15 секунд, но не более 2 минут;
- в пиковые моменты наблюдаются подергивание лицевых мышц, слезотечение, повышенное слюноотделение, местное покраснение кожи.
Обычно боль локализуется с правой стороны, реже диагностируют левостороннюю или двустороннюю невралгию.
По месту локализации выделяют следующие распространенные формы болезни:
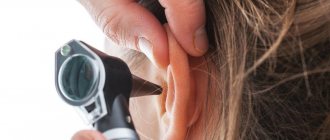
- Ушно-височная невралгия (синдром Фрей). Острая боль концентрируется в области передней стенки слухового прохода, внутреннего уха, виска, нередко боль отдает в нижнюю челюсть.
Приступ сопровождается покраснением кожи и выраженным потоотделением в области виска. - Носоресничная (синдром Чарлина). Болевые ощущения концентрируются над бровью и у внешнего края глаза. Больной страдает от рецидивирующих конъюнктивитов, светобоязни.
- Невралгия ушного нерва. Больной испытывает сильную боль в ухе, болезнь сопровождается снижением слуха, слуховыми галлюцинациями, нарушением координации движений, головными болями.
Для лечения болезни пациент обращается к невропатологу, который проводит первичный осмотр и назначает ряд диагностических процедур.
Диагностический комплекс включает в себя:
- МРТ. Процедура помогает выявить или исключить наличие рассеянного склероза или новообразований в полости черепа.
- Магнитно-резонансная ангиография. Исследование дает возможность выявить нарушение кровоснабжения и защемление тройничного нерва.
- Обследование у стоматолога. Врач осматривает зубы на предмет кариеса и неправильно установленных пломб и протезов.
- Электромиография. Тест показывает возможность нервных окончаний проводить электрические импульсы.
- Анализ крови также необходим для диагностики патологии. Тест позволяет выявить или исключить заражение вирусной инфекцией, которая могла бы стать причиной развития патологии.
Более подробно о симптомах и диагностике невралгии тройничного нерва читайте здесь.
Симптомы невралгии
- Лицевая боль (прозопалгия). Характерный признак невралгии. Острая и внезапная, напоминающая удар тока. Обычно длится от 5 до 15 секунд, носит приступообразный характер и может проявляться в любой момент. В периоды ремиссии количество приступов сокращается. Чаще всего болевые ощущения возникают в области скул и нижней челюсти (как справа, так и слева), могут локализоваться практически на всех участках лица.
- Нарушение чувствительности. Тяжелая форма невралгии может привести к частичной или полной потере чувствительности кожных покровов.
- Нервный тик века (нистагм), спазмы и подергивание мимических мышц.
- Нарушение координации и моторики — более редкие проявления тяжелой формы заболевания.
- Головные боли, повышение температуры, озноб и слабость — синдромы, вызванные вирусами и инфекциями.
Симптомы
Интенсивность боли при невропатии тройничного нерва варьирует, в зависимости от типа невропатии, и может колебаться от внезапной, сильной и колющей до постоянной, ноющей, жгучей. Интенсивные приступы боли могут быть вызваны вибрацией или контактом со щекой (например, при бритье, мытье лица или нанесения макияжа), во время чистки зубов, еды, питья воды, разговоре или нахождении пациента на ветру. Боль может охватывать небольшую площадь передней части лица или может охватывать большую поверхность. Приступы боли редко возникают в ночное время, когда пациент спит.
НТН характеризуется атаками боли, которые прекращаются на некоторое время, а затем вновь появляются, но заболевание может прогрессировать. Приступы болей часто усиливаются с течением времени, и периоды без боли становятся короче. В конце концов, интервалы без боли исчезают, и лекарства, для контролирования болей, становятся менее эффективными. Заболевание не является фатальным, но может быть изнурительным для пациента. В связи с интенсивностью боли, некоторые пациенты могут избегать повседневной деятельности или социальных контактов потому,что они боятся неожиданного начала эпизода болей.
Причины возникновения
В отличие от неврита невралгия не является воспалительным заболеванием. Жар, повышение температуры, припухлость и прочие симптомы воспалительного процесса не связаны с данной болезнью. Однако при повреждении тройничного нерва при неврите вполне могут возникнуть болевые ощущения, подходящие под описание невралгии. Чтобы избежать путаницы и дифференцировать две патологии, нужно рассмотреть их этиологию.
Причиной неврита (как и любого другого воспалительного заболевания) становятся вирусы и инфекции, вызывающие постепенное разрушение оболочки и нервного ствола, а классическая невралгия в подавляющем большинстве случаев возникает из-за механического воздействия на нерв. На сегодняшний день специалисты выделяют десятки факторов, провоцирующих развитие болезни.
Основные причины невралгии
- Травмы головы, приводящие к изменению черепной структуры и смещению костей.
- Доброкачественные и злокачественные опухоли, в процессе роста сдавливающие тройничный нерв.
- Различные патологии прикуса и прочие зубочелюстные аномалии.
- Патологии строения и заболевания сосудов, расположенных в непосредственной близости от нерва (атеросклероз, аневризм, расширение сосудов и т. д.).
- Гайморит и отит в хронической форме.
- Невралгия тройничного нерва после удаления зуба. Возникает при травматичной или неправильно проведенной процедуры экстракции.
- Поражение в результате инфекции, возникшей из-за ряда заболеваний: пародонтита, периодонтита, стоматита, герпеса, сифилиса.
Невралгия тройничного нерва от переохлаждения возникает редко. Однако этот фактор способствует развитию заболевания и затрудняет лечение. То же самое можно сказать про снижение иммунитета, нарушение обмена веществ, невроз, сахарный диабет и прочие осложняющие факторы.
- Хирургия
- Онкология
- Нейрохирургия
- Радиология и Лучевая терапия
- Гинекология и новые репродуктивные технологии
- Травматология и Ортопедия
- Кардиология
- Неврология
- Лазерная хирургия
- Урология, андрология и микрохирургия
- Пластическая хирургия
- Маммология
- Литотрипсия
- Служба психологической поддержки
- ЭКО
- Снижение веса
- Барокамера
- Эндоваскулярная хирургия
- Аденомы гипофиза
- Аномалия Арнольда-Киари и сирингомиелия
- Болезнь Паркинсона
- Гидроцефалия
- Гемифациальный спазм
- Грыжи межпозвонковых дисков
- Насильственные движения
- Опухоли головного мозга
- Сосудистые заболевания головного мозга
- Тригеминальная невралгия
- Языкоглоточная невралгия
- Эссенциальный тремор
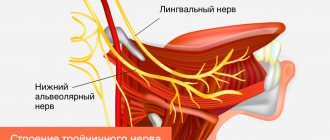
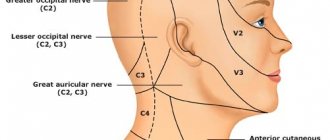
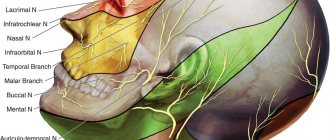
Тройничный нерв (V пара черепно-мозговых нервов) содержит чувствительные, двигательные и вегетативные волокна (рис.1). Ядра тройничного нерва расположены в мозговом стволе, по выходе из которого волокна, составляющие большой корешок, достигают вершины пирамиды височной кости, где лежит тройничный узел (Гассеров узел), от которого отходят 3 ветви: глазничный (чувствительный) нерв выходит из черепа через верхнюю глазничную щель, иннервирует верхнее веко, конъюнктиву глаза, кожу лба и волосистой части головы спереди; верхнечелюстной (чувствительный) нерв выходит из черепа через круглое отверстие, проникает в крыло-нёбную ямку, иннервирует кожу нижнего века, щёк и носа, слизистую оболочку носовой полости, верхней челюсти и т.д.; нижнечелюстной нерв (к нему присоединяется малый корешок тройничного нерва, содержащий двигательные волокна) выходит из черепа через овальное отверстие, иннервирует кожу нижней части лица, слизистую оболочку щёк, языка, нижнюю челюсть, жевательные мышцы и др. Тройничный нерв принимает участие во многих рефлексах (роговичный, нижнечелюстной и др.). Рис.1 Анатомия тройничного нерва и его ветвей. Тригеминальная невралгия — заболевание, сопровождающееся приступообразной интенсивной односторонней лицевой болью в районе подбородка, губ, десен, щеки, глаза, продолжающейся несколько секунд или минут. Как правило, страдают люди среднего и пожилого возраста. Характерным признаком является способность вызвать боль прикосновением к определенному участку лица или ротовой полости.
Клиника и диагностика.
Первый приступ боли представляется субъективно настолько выраженным и неожиданным, что, как правило, пациенты хорошо помнят все обстоятельства возникновения первоначального пароксизма даже спустя многие годы. Иногда заболевание начинается исподволь с незначительного неприятного чувства подергивания, «наэлектризованности» в определенной области лица или с зубной боли, что заставляет обращаться за помощью к стоматологу. Лишь появляющаяся впоследствии характерная пароксизмальная боль позволяет правильно поставить клинический диагноз и провести соответствующее обследование и лечение. Пусковые зоны для развития приступа (триггерные зоны) при тригеминальной невралгии локализуются вблизи от средней линии, охватывая губы, крылья носа, брови и подбородок, в редких случаях располагаясь в наружном слуховом проходе. Локализация триггерных зон на деснах, языке и небе лишают возможности принимать пищу, разговаривать, выполнять элементарные гигиенические требования. Часть пациентов с подобным расположением курковых зон и выраженным болевым синдромом теряют в весе, ослабевают и спадают в депрессивное состояние, приводящее иногда к суицидальным попыткам. Приступы повторяются и днем и ночью на протяжении нескольких недель, а затем часто ослабевают. Спустя некоторое время заболевание проявляется вновь, а через несколько лет приступы приобретают постоянный характер. Диагноз тригеминальной невралгии подтверждается ослаблением боли при приеме препаратов карбамазепина (финлепсин, тегретол). Спустя несколько лет приема карбамазепина эффективность прежней дозировки, как правило, уменьшается и возникает необходимость в увеличении дозы медикаментов. Часть больных не может переносить данный препарат в связи с такими побочным эффектами, как сонливость, головокружение и пошатывание при ходьбе, болей в области печени, подавления белого ростка крови (лейкопения). Причиной подобной лицевой боли в большинстве случаев является сдавление артериальным сосудом корешка тройничного нерва на уровне задней черепной ямки. Реже причинами тригеминальной невралгии могут быть опухоли головного мозга или рассеянный склероз. Тригеминальная невралгия при рассеянном склерозе в десятки раз уступающая по своей частоте типичной тригеминальной невралгии, возникает в результате демиелинизации тригеминальных сенсорных структур, главным образом, входной зоны чувствительного корешка и нисходящего тракта тройничного нерва. Вероятно, последующее замещение очагов демиелинизации глиальными клетками, вызывающее повышение возбудимости соседних сенсорных волокон, также способствует сохранению болевого синдрома. Кроме того, развитие тригеминальной невралгии у больных с рассеянным склерозом может быть обусловлено сосудистой компрессией тригеминального сенсорного корешка. Тригеминальная невралгия при опухолях головного мозга могут встречаться при опухолях задней и средней черепной ямки, опухолях гипофиза, эпидермоидах в том случае, когда рост опухоли приводит к непосредственной компрессии корешка тройничного нерва или меняет пространственное взаимоотношение сосудов и нервов таким образом, что один из сосудов приводит к компрессии корешка тройничного нерва (рис.2). Рис.2 Невралгия тройничного нерва при эпидермоидной опухоли. Интраоперационная фотография. 1 – опухоль. 2 – корешок тройничного нерва. Для исключения опухоли головного мозга сосудистой патологии, или рассеянного склероза всем больным проводится магнитно-резонансная томография (МРТ) головного мозга. Часто на подобных снимках можно увидеть «виновный» сосуд, сдавливающий корешок тройничного нерва.
Лечение.
Диагноз невралгии подтверждается ослаблением боли при приеме препаратов карбамазепина (финлепсин, тегретол). Спустя несколько лет приема карбамазепина эффективность прежней дозировки, как правило, уменьшается и возникает необходимость в увеличении дозы медикаментов. Часть больных не может переносить данный препарат в связи с такими побочным эффектами, как сонливость, головокружение и пошатывание при ходьбе, боли в области печени. Хирургическое лечение показано больным, которые не переносят препараты карбамазепина или при снижении их эффективности. Наш центр является лидирующим в России учреждением, выполняющим все виды хирургических вмешательств при тригеминальной невралгии с более чем 20-летним опытом в диагностике и лечении этого заболевания. Доказавшим свою высокую эффективность методом лечения патологии является чрескожная радиочастотная тригеминальная ризотомия — операция, которая заключается в частичном разрушении корешка тройничного нерва под местной анестезией. Процедура проводится следующим образом: а) через лицо проводится тонкая игла на основание черепа под рентгенологическим контролем (рис.3). Рис.3 Чрескожная высокочастотная тригеминальная ризотомия у больного с тригеминальной невралгией I-II ветвей. Интраоперационная рентгенография (боковая проекция), подтверждающая правильное положение изогнутого электрода б) проводится стимуляция корешка, что сопровождается болевым приступом в «больной» зоне лица. Этот этап хирургического вмешательства является наиболее неприятным для пациентов. в) проводится частичное разрушение корешка вследствие задания повышенной температуры на кончике иглы до снижения чувствительности на нужном участке лица. Подобная операция может быть предпочтительна для лиц пожилого возраста, тех, кто боится открытой операции, при рассеянном склерозе. У большинства больных через несколько лет (в среднем 5 – 7 лет) онемение на лице проходит, и лицевая боль появляется вновь. Более физиологичной операций, не приводящей к онемению в зоне иннервации тройничного нерва является операция васкулярной декомпрессии корешка лицевого нерва (Микроваскулярная декомпрессия). Это микрохирургическая операция, выполняемая под общим наркозом, при которой после выполнения небольшой трепанации за ухом на стороне боли проводится отведение сосуда от корешка тройничного нерва в задней черепной ямке (рис. 4 и 5). Эффективность этой методики более 90% при правильном отборе пациентов для хирургического вмешательства. Рис.4 Интраоперационное фото больного с тригеминальной невралгией. Стрелкой указано сдавление входной зоны корешка тройничного нерва петлями верхней мозжечковой артерии (V — тройничный нерв, ВМА — 2 ветви верхней мозжечковой артерии, КВ — каменистая вена) Рис.5 Интраоперационное фото: выполнена декомпрессия входной зоны корешка тройничного нерва у ствола мозга (V — тройничный нерв, ВМА — петля верхней мозжечковой артерии, М — фрагмент мышечной ткани) Процесс восстановления после операции микроваскулярной декомпрессии редко занимает больше недели, после чего пациенты выписываются домой и навсегда забывают о своем заболевании.
Классификация заболевания
По причине возникновения
- Первичная (идиопатическая) невралгия тройничного нерва. Классический тип невралгии, если так можно выразиться. Возникает вследствие компрессии тройничного нерва.
- Вторичная невралгия тройничного нерва — последствие прочих заболеваний и вирусов.
По охвату
- Односторонняя (поражается одна ветвь тройничного нерва).
- Двусторонняя (поражается более одной ветви).
Невралгия может поразить 1, 2, 3 ветвь тройничного нерва. Первая ветвь отвечает за орбитальную зону, вторая — за срединную зону (в том числе нос и верхнюю губу), третья — за нижнюю челюсть. Чаще всего диагностируется поражение третьей ветви, поэтому боль охватывает именно область нижней челюсти, а приступ часто возникает при проведении гигиены, приеме пищи или бритье.
Лечение
Варианты лечения включают медикаментозное лечение, хирургическое лечение и комплексное лечение.
Лекарственные препараты
Противосудорожные препараты, используемые для блокирования возбуждения нервов, как правило, эффективны в лечении НТН 1, но часто менее эффективны для лечения второго типа невропатии. Эти препараты включают карбамазепин, окскарбазепин, топирамат, габапентин, прегабалин, клоназепам, фенитоин, ламотриджин, и вальпроевую кислоту.
Трициклические антидепрессанты, такие как амитриптилин или нортриптилин могут быть также использованы для лечения боли. Анальгетики и опиоиды обычно не эффективны для лечения острой, рецидивирующей боли, вызванной T1, хотя некоторые пациенты с T2 реагируют на опиоиды. В конце концов, если лечение не снижает боль или приводит к выраженным побочным эффектам, таким как когнитивные нарушения, потеря памяти, избыточная усталость, угнетение костного мозга или аллергия, то в таких случаях может быть рекомендовано хирургическое лечение. В связи с тем, что, чаще всего, невропатия тройничного нерва является прогрессирующим заболеванием, которое становится устойчивым к лекарственным препаратам с течением времени, пациенты часто обращаются за хирургическим лечением.
Хирургия
Для лечения НТН применяется в основном несколько нейрохирургических методик, в зависимости от характера боли, пожеланий индивида, физического здоровья, кровяного давления и наличия предыдущих операций. Некоторые процедуры проводятся в амбулаторных условиях, в то время как другие, которые выполняются под общим наркозом, проводятся в стационаре. После проведения этих хирургических процедур возможно некоторое снижение лица и нередко НТН рецидивирует, даже если процедура первоначально была успешна. Применятся несколько процедур. Это такие как:
- Ризотомия представляет собой процедуру, при которой повреждаются нервные волокна для того, чтобы блокировать боль. Ризотомия для лечения НТН всегда вызывает некоторую степень потери чувствительности и онемение лица.
- Инъекции глицерина — это амбулаторная процедура, которая проводится после легкого наркоза. Эта форма ризотомии, как правило, приводит к купированию боли в течение 1-2 лет. Тем не менее, эта процедура может быть повторена несколько раз.
- Радиочастотная термальная абляция наиболее часто выполняется в амбулаторных условиях.
- Стереотаксическая радиохирургия (с помощью гамма-ножа или кибер-ножа) использует компьютерную томографию для, чтобы направить высоко — сфокусированное радиоизлучение на участок, где тройничный нерв выходит из ствола головного мозга. Это вызывает медленное повреждение нерва, что приводит к нарушению передачу сенсорных сигналов в мозг. У пациентов, которым проводилась эта процедура, ремиссия может достигать трех лет.
- Микроваскулярная декомпрессия является наиболее инвазивной из всех операций для лечения НТН, но и результаты таких операций имеют лучшие отдаленные результаты и самую низкую вероятность того, что боль вернется. Около половины лиц, прошедших эту процедуру, будут испытывать периодические боли в течение 12 — 15 лет.
- Нейроэктомия, при которой проводится частичный разрез нерва, может быть выполнена у входа точки нерва в ствол головного мозга во время попытки декомпрессии микрососудов. Нейроэктомия также может выполняться путем разрезания поверхностных ветвей тройничного нерва на лице.
Хирургическое лечение T2 обычно более проблематично, чем для Т1, особенно там, где не обнаруживается компрессия сосудов при нейровизуализации.
Дополнительные методы лечения
Некоторым пациентам хороший эффект дает сочетание медикаментозных методов с другими методами лечения. Эти методы имеют разную степень эффективности. Некоторые пациенты считают, что легкие упражнения, йога, творческая визуализация, ароматерапия или медитация может давать определенный эффект. Другие варианты лечения включают акупунктуру, мануальную терапию, биологическую обратную связь, витаминотерапию и лечебное питание. Некоторые пациенты отмечает определенный эффект от применения ботулинотоксина.
Виды невралгии тройничного нерва
Существует и дополнительная классификация, которая также может быть использована при постановке диагноза.
Острая
Острая невралгия тройничного нерва, сопровождающаяся частыми и сильными приступами.
Хроническая
Хроническая невралгия тройничного нерва — следствие недолеченного заболевания. Наблюдается у пациента долгое время: ремиссии чередуются с обострениями.
Атипичная
Нетипичная невралгия тройничного нерва возникает на фоне стресса и нервного истощения (психосоматика).
Постгерпетическая
Постгерпетическая невралгия тройничного нерва возникает после перенесенного герпеса и по симптомам отличается от классического типа. Боль обычно жгучая и может не проходить в течение двух-трех часов.
Виды
Различают 2 вида тригеминальной невралгии:
- первичная (истинная) – является отдельной патологией, которая характеризуется сдавлением тригеминуса либо расстройством кровоснабжения в зоне его прохождения;
- вторичная – следствие других патологических процессов (новообразования, инфекции, костных преобразований, разрушением миелиновой оболочки нервных волокон).
Патологический процесс может охватить все три ветви тригеминуса либо только одну или две.
Диагностика заболевания
Современная медицина имеет в своем арсенале множество методик диагностики, которые позволяют определить тип невралгии и причину ее возникновения:
- визуальный осмотр и опрос пациента;
- рентгеновский снимок челюсти;
- МРТ головного мозга и сосудов;
- лабораторный анализ мочи и крови;
- электромиография.
Диагностику проводит врач-невролог, однако часто требуются дополнительные осмотры другими специалистами: стоматологом, окулистом, отоларингологом. Особое внимание уделяется дифференциальной диагностике, поскольку по своим симптомам невралгия может напоминать другие заболевания, в частности глаукому, отит, этмоидит, синдром Сладера и др.
Лечение невралгии тройничного нерва
Лечение и препараты
Для успешного лечения применяется комплексная медикаментозная терапия. Прежде всего это противосудорожные препараты (карбамазепин, финлепсин или клоназепам), которые входят в обязательную программу реабилитации и купируют основные проявления невралгии. Дозировка и срок лечения определяются строго лечащим врачом.
Для дополнительного эффекта могут быть назначены антигистаминные препараты и местные средства для обезболивания. Для восполнения недостатка гамма-аминомасляной кислоты (своеобразный медиатор между мозгом и нервной системой) назначается баклофен, фенибут или габапентин. В стадии обострения невралгии специалисты часто выписывают антидепрессанты для устранения психологического дискомфорта (самое распространенное средство — финлепсин). Если причина заболевания вирус или инфекция, назначают противовирусные и антибактериальные средства, а также НПВП. В период восстановления рекомендуется принимать витамины группы B.
Физиотерапия
Для устранения болевых ощущений активно применяются новокаиновые блокады, уколы оксибутиратом натрия. Самые востребованные и эффективные физиотерапевтические методики: иглорефлексотерапия, ультрафонофорез, магнитотерапия, а также терапия низкочастотным лазером. Массаж при невралгии тройничного нерва также является хорошим дополнением к общему лечению и позволяет добиться лучшей циркуляции крови.