Ощущение стреляющей боли между ребрами сбоку вызовет опасение у любого человека. В первую очередь под подозрение попадает сердце. Но такое заболевание, как межреберная невралгия, имеет схожую локализацию. Чтобы правильно диагностировать патологию, важно знать ее причины и симптомы. Что входит в комплекс лечения и профилактики, читайте далее.
Что такое межреберная невралгия
Межреберная невралгия (по-научному – торакалгия) – патология, при которой сдавливаются и раздражаются корешки или вся протяженность нервов, расположенных между ребрами. Человек испытывает сильную боль в грудине. Очень часто пациенты думают, что эта боль сердечная, так как дискомфорт ощущается именно в области сердца.
Люди среднего возраста и пожилые страдают заболеванием чаще по причине дегенеративных изменений в организме, затрагивающих и нервные волокна. Также проявлениям межреберной невралгии способствуют опухоли и воспаления периферических нервных стволов. Женщины в период вынашивания ребенка также могут столкнуться с характерными симптомами. Это вызвано расширением грудной клетки и брюшных мышц.
Факторами развития патологии выступают:
- Травмы позвоночника, ребер.
- Защемление нервов.
- Атеросклероз и гипертония.
- Заболевания позвоночника (остеохондроз, сколиоз, грыжи, протрузии дисков, артрит, остеопороз, болезнь Бехтерева, опухоли в грудном отделе).
- Болезни желудочно-кишечного тракта (панкреатит, язва).
- Недостаток минералов и витаминов в рационе.
- Частые стрессы.
- Локальное переохлаждение.
- Сахарный диабет.
- Длительный и сильный кашель.
- Воспаление или избыточная напряженность мышц спины.
- Отравления ядами, лекарствами или токсинами микробов.
- Травмирование нервов, расположенных в грудном отделе.
Врожденные пороки развития и травмы позвоночника, слабый иммунитет, болезни сердечно-сосудистой системы и вредные привычки создают предпосылки для развития межреберной невралгии.
В подавляющем большинстве случаев болезнь возникает как следствие раздражения или защемления нерва межреберными мышцами.
В таком состоянии к нервным окончаниям поступает большое количество импульсов, появляется нехватка кислорода, и как итог – сильные болевые ощущения.
Причины защемления межреберного нерва
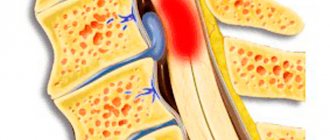
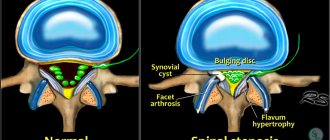
Основная причина защемления межреберного нерва – нарушение анатомической конфигурации, состоящей из тел позвонков, реберных дуг, суставов, их соединявших и межпозвонковых хрящевых дисков, их разъединяющих. Реже патология развивается на фоне поражения мышечного волокна, связок и сухожилий.
Дегенеративные дистрофические поражения хрящевой ткани межпозвоночных дисков – это ведущая причина развития межреберной невралгии. Заболевание часто возникает на второй стадии остеохондроза, когда фиброзное кольцо диска обезвоживается, а внутренне пульпозное ядро теряет способность к поддержанию физиологической нормы и высоты диска. При проседании диска происходит схождение или сближение отдельных плоскостей позвонков. Они начинают оказывать компрессионное давление на корешковые нервы, ответвлениями которых являются межреберные.
Длительно протекающий остеохондроз приводит к тому, что межпозвоночные диски начинают выходить за пределы тел разделяемых позвонков. При этом они оказывают негативное воздействие на окружающие ткани, сдавливают их, вызывают воспаление. При выпадении межпозвоночной грыжи возникает раздражение окружающих тканей и острая воспалительная реакция.
Помимо остеохондроза и его осложнений защемление межреберного нерва может происходит при воздействии следующих негативных факторов:
- нарушение функции суставов, с помощью которых крепятся реберные дуги к боковым поверхностям позвонков;
- разрушение межпозвонковых суставов, в результате чего нарушается стабильность положения тел позвонков;
- ротация, торсия и другие виды смещения тел позвонков и межпозвоночных дисков;
- рефлекторное напряжение мышц каркаса спины, приводящее к напряжению в межреберных мышцах;
- нарушение осанки (круглая или сутулая спина), искривление позвоночника по типу сколиоза, кифоза, лордоза и т.д.);
- растущие опухоли внутри грудной клетки – оказывают давление на структуры позвоночного столба и реберные дуги;
- воспалительные процессы в легких, плевральных оболочках;
- инфекционное поражение тканей позвоночго столба дуральных оболочек спинного мозга.
При проведении первичной диагностики опытный врач находит те причины, которые способствовали развитию патологии у пациента. Исключают все возможные факторы риска. Чаще всего защемление межреберного нерва возникает у людей, которые:
- ведут малоподвижный образ жизни без достаточных физических нагрузок на мышечный каркас спины;
- имеют избыточную массу тела;
- употребляют в пищу продукты с рафинированным составом;
- курят и употребляют алкогольные напитки;
- на работе заняты тяжелым физическим трудом, сопряжённым с подъемом и переносом тяжестей;
- не уделяют внимание правильной организации своего спального и рабочего места.
Патология может развиваться на фоне гастрита и панкреатита, дискинезии желчевыводящих путей, слабости мышц диафрагмы, сахарного диабета. Примерно у половины пациентов сдавливание межпозвоночных нервов связано с чрезмерным мышечным напряжением, возникающим в ответ на действие психотравмирующих стрессовых факторов. Еще примерно в 10 % защемление является следствием травматического воздействия (ушибы, переломы и трещины реберных дуг, смещение позвонков, подвывихи суставов, растяжения и разрывы связочного и сухожильного волокна).
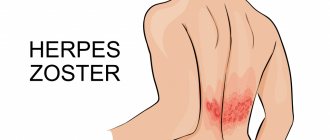
Важно исключать вероятность развития опоясывающего лишая на фоне герпетической инфекции. Это заболевание по клинической картине похоже на защемление межреберного нерва, но его лечение в корне отличается.
Симптомы и диагностика межреберной невралгии
Заподозрить заболевание можно в первую очередь при наличии:
- Острой боли.
- Жжения.
- Покалываний.
- Напряжения мышц спины.
Болевые ощущения могут быть приступообразными, мучительными, напоминать боль в сердце, отдавать в лопатку или эпигастральную область. При кашле, чихании или поворотах туловища усиливаются. Человек вынужден принимать такое положение тела, чтобы облегчить свое состояние. Длительность состояния – 4-7 дней.
Некоторые участки кожи в области грудной клетки могут потерять чувствительность или наоборот отдавать болью при прикосновении.
Дополнительные симптомы межреберной невралгии:
- Сильная потливость.
- Резкие колебания артериального давления.
- Боли в поясничном отделе позвоночника.
Главное в диагностике межреберной невралгии – дифференцировать ее симптомы от угрожающей жизни боли в сердце. Основные отличия:
- Сердечная боль снимается таблетками Нитроглицерин.
- Боль в сердце отдает в левое плечо или руку, человек ощущает аритмию.
- При заболеваниях сердца боль кратковременная, ощущение не изменяется при глубоком вдохе.
Боли при невралгии усиливаются при прощупывании межреберных промежутков, во время наклона или поворота тела, Нитроглицерин не помогает, а облегчение приносит тепло и обезболивающие.
В некоторых случаях важно исключить пневмонию, плеврит и язву желудка.
Врач ставит диагноз, основываясь на жалобы пациента и аккуратное прощупывание ребер с промежутками между ними. В сложных случаях показано обследование, например:
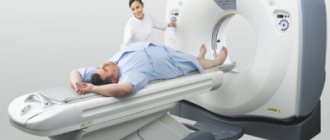
- Компьютерная томография или МРТ всего позвоночного столба.
- Рентгенография позвоночника и органов грудной клетки.
- УЗИ сердца и электрокардиограмма при жалобах на боль слева (чтобы исключить болезнь сердца).
- Электронейрография при подозрении на травму нерва.
- Гастроскопия с целью исключений патологий ЖКТ.
Дополнительно назначается общий анализ крови и мочи, чтобы иметь представление о состоянии здоровья пациента, наличии/отсутствии инфекционного процесса, работе почек.
Симптомы защемления межреберного нерва в грудном отделе
Первым клиническим симптомом защемления междурёберного нерва является боль. Она носит острый или жгучий характер. Возникает сразу же после травмирующего воздействия. Может быть спровоцирована неловким или резким движением, длительным нахождением в статичной позе.
Другие симптомы межреберного защемления нерва включают в себя:
- скованность при совершении движений, причем человек может жаловаться на то, что не может повернуть туловище в ту или иную сторону или совершить наклон;
- затруднение при совершении глубокого или резкого вдоха – это вызывает усиление болевых ощущений;
- ощущение зажатости в позвоночном столбе, иногда сопровождается хрустом или щелчками при движениях;
- воспаление корешковых нервов, что дает распространение боли по их ходу;
- онемение отдельных участок вдоль реберной дуги;
- парестезии, ощущение ползающих мурашек по коже;
- снижается кожная чувствительность, появляется бледность в месте компрессии;
- появляются признаки поражения кровеносных сосудов (кожные покровы становятся сухими на ощупь, холодными и бледными).
Выявить симптомы защемления межреберного нерва в грудном отделе может опытный врач невролог или вертебролог. В ходе осмотра он проводит первичную пальпацию и выявляет место компрессии. Затем с помощью специальных диагностических тестов он выявляет причину поражения. По мере необходимости назначается рентгенографический снимок грудного отдела позвоночника, МРТ, КТ, флюорография легких, УЗИ внутренних органов верхней части брюшной полости и т.д.
При серьезном поражении корешкового нерва могут появляться признаки вегетативной дисфункции. К ним можно отнести тахикардию, одышку, рефлекторный кашель, чувство общего беспокойства, панические атаки и т.д.
Если лечение защемления межреберного нерва не будет проведено своевременно, то человеку угрожает серьезная опасность. При параличе дыхательной мускулатуры затрудняется дыхание, внутренние органы начинают испытывать серьезное кислородное голодание.
Ущемление нерва
Причины
Ущемление нерва в нашей клинике рассматривается в контексте структурно-функциональных нарушений всего опорно-двигательного аппарата. Особое внимание уделяется позвоночнику, т.к. именно здесь чаще всего выявляется компрессия корешков нерва. Нагрузка на спину возрастает, мышцы спазмируются и еще больше сдавливают зажатый нерв. Возникает своеобразный «порочный круг», где одно нарушение поддерживает другое.
К предрасполагающим факторам относятся:
- травмы, вывихи, переломы;
- резкая одномоментная нагрузка;
- врожденные деформации позвоночного столба;
- остеоартрит с разрушением хрящевой ткани;
- искривление позвоночника.
Риск ущемления нерва повышается при наличии лишнего веса, длительной вынужденной позе, интенсивных физических нагрузках, длительном обездвиживании, беременности, эндокринных патологиях.
Симптомы
Клиническая картина имеет специфические особенности, обусловленные локацией защемленного нерва.
Жалобы могут быть следующими:
- резкая, жгучая, острая боль с иррадиацией в соседние зоны;
- напряженность, болезненность окружающих мышц;
- ограничение подвижности конечности;
- отечность окружающих тканей, покалывание кожи, подергивания мускулов.
Попытки движения или прикосновения вызывают усиление боли. Пациент вынужден сохранять положение, в котором дискомфорт выражен меньше всего.
Диагностика
Диагноз ущемления нерва подтверждается разными методами:
- электронейромиография (исследуется проводимость нервного ствола);
- электромиография (проверяется работа иннервируемых мышц);
- функциональная диагностика и стабилометрия (выясняется локализация нарушений).
Комплексное обследование позволяет выявить первопричину проблемы, определить, что именно вызвало компрессию корешка нерва и выявить сопутствующие нарушения.
Лечение
По результатам функциональной диагностики составляется план лечебных мероприятий, направленный на согласованную работу всех структур организма. Это значит, что врач устраняет ущемление нерва, попутно разбирая всю цепочку патобиомеханических нарушений.
Высвободить ущемленный нерв помогает:
- точечный массаж;
- мануальная терапия;
- физиотерапевтические процедуры;
- ЛФК.
При выраженной боли назначается курс медикаментов, даются рекомендации относительно режима и нагрузок.
Комплексный подход ведет к быстрому улучшению состояния – нерв освобождается от сдавливающих факторов, восстанавливается его проводимость. Как следствие, уходит болевой синдром, а к позвоночнику и конечностям возвращается подвижность.
Причины заболевания
В целом, все причины можно поделить на две группы. А именно:
- Механические повреждения.
- Дегенеративные процессы.
В первом случае достаточно неудачно повернуться или наклониться, чтобы столкнуться с проявлениями защемления. Также иногда патология провоцируется чрезмерными физическими нагрузками и отсутствием дозирования труда и отдыха. Дегенеративные процессы же включают в себя сколиоз, остеохондроз и другие заболевания. Они ведут к нарушениям структуры позвонков и хрящей между ними, сопровождаются состояния сильными болями и массой других проявлений.
Физические нагрузки
Симптомы защемления нерва в грудном отделе позвоночника легко могут возникнуть, если вы, к примеру, взялись за слишком тяжелую для вас ношу. Можно столкнуться с болью, если поднимать груз резко или же если вы неправильно его подняли, из-за чего перегрузили спину.
Остеохондроз
Является опасным заболеванием, проявлением которого часто является защемление нерва в грудном отделе позвоночника. Патология приводит к тому, что хрящевые ткани между позвонками истираются и истончаются, из-за чего существенным образом нарушается амортизация. Несвоевременно вылеченный остеохондроз способен приводить не только к ущемлению нервов, но и к возникновению межпозвоночной грыжи.
Чувствительность нервов
Чувствительность нервов со временем имеет свойство меняться, точно так же меняется положение позвоночника. Бывают случаи, когда с возрастом у людей возникают разного рода искривления позвоночного столба, что провоцирует защемления нервов. Чтобы устранить такое состояние, нужно будет остановить смещение и укрепить мышцы спины.