Все беременные женщины, вынашивая ребенка, должны пройти плановые ультразвуковые исследования плода в каждом из трех триместров. Это требование Министерства Здравоохранения Российской Федерации. УЗИ плода позволяет полностью контролировать состояние женщины и ребенка, при этом обследование абсолютно безопасно и наиболее информативно.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. УЗИ при беременности — от 1300 руб. Прием по результатам УЗИ или анализов — 500 руб (по желанию)
НАЖМИТЕ, ЧТОБЫ ЗАПИСАТЬСЯ НА ПРИЕМ, или анализы УЗИ
Сроки плановых УЗИ во время беременности и показания для внеплановых обследований
Содержание статьи
Плановые скрининги плода проводятся в следующих рамках:
- Первый скрининг — с 10-й до 14-й недели.
- Второй скрининг — с 20-й до 24-й недели.
- Третий скрининг — с 30-й до 32-й недели.
Однако большинство женщин проходят процедуру чаще. Поводом для внескринингового УЗИ служат следующие причины.
До десяти недель:
- Необходимость подтвердить факт беременности, определить срок.
- Есть опыт невынашивания ребенка из-за выкидыша, привычных выкидышей, замерших беременностей.
- Беременность состоялась с помощью использования вспомогательной репродуктивной технологии
- Есть негативный опыт патологий плода в прошлом.
- В семье была многоплодная беременность.
- Определение маточной или внематочной беременности.
После первого УЗИ пройти внеплановое обследование нужно, если есть:
- Тянущие боли в области детородных органов — внизу живота.
- Наличие кровотечения или необычных выделений.
- Несоответствующий данному периоду размер матки, слишком большой живот.
- Подозрение на подтекающие околоплодные воды.
- Необходимость контроля недостаточности (слабости) шейки матки.
Также обследоваться нужно, чтобы подтвердить или опровергнуть заключения врачей прошлых исследований на УЗИ, показавших патологии.
Общие показания для всех трех триместров:
- Кровотечение, выделения.
- Боли в животе.
- Замеченный при осмотре ведущим гинекологом несоответствующий текущей неделе размер матки – тогда УЗИ необходимо, чтобы исключить неразвивающуюся беременность
3.Диагностика и лечение
Диагностика опухолей проводится как спомощью МРТ и КТ
, так и с использованием специальных методов –
электромиографии и электронейрографии
. Это помогает оценить состояние нервно-мышечной системы пациента. Кроме того, практикуется проведение
нейро-люмбальной пункции
для гистологического анализа.
Для удаления центральной нейроцитомы применяется радикальное хирургическое вмешательство
с помощью транскраниального доступа. Однако это не всегда возможно в силу глубокого расположения опухоли. В этом случае применяется лучевая терапия.
На сегодняшний день используется инновационная методика удаления опухоли с помощью кибер-ножа – направленного высокоточного облучения новообразования мощными пучками ионизирующего потока
. Предусмотрено, что высокая доза радиации накапливается исключительно в опухолевых тканях, делая их нежизнеспособными, но не затрагивая при этом тканей здоровых.
Что касается диагностики и лечения ганглионевромы
, то тут существуют определенные особенности. Ярким диагностическим признаком может служить повышенная концентрация норадреналина, дофамина и простагландинов в моче и сыворотке крови. Лечение новообразования в большинстве случаев проводится консервативно, а точнее – путем введения специального лекарственного раствора, призванного вызвать склерозирование опухоли. В случае, если должный эффект не достигнут, проводится ее хирургическое удаление. Необходимо заметить, что известны случаи произвольного исчезновения ганглионевромы без медицинского вмешательства.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Задачи УЗИ всего периода беременности
Главная задача УЗИ плода
— контроль роста, развития и самочувствия малыша. Но в каждом триместре есть свои особенности и уточняющие задачи.
В первом триместре доктору необходимо:
- Определить локацию плодного яйца. Если беременность окажется внематочной, потребуется срочная операция, иначе орган, где прикрепился эмбрион со временем лопнет. Женщина в этом случае как минимум лишится трубы, бывают и смертельные случаи.
- Уточнить срок. Знание срока позволит рассчитать срок родов.
- Узнать точное количество плодов. Это важно, так как многоплодная беременность часто протекает с патологиями и заканчивается ранними родами.
- Проанализировать эксктракорпоральное кровообращение и вычислить индекс амниотической жидкости.
- Диагностировать несоответствие нормам развития плода. В этот период можно отказаться от патологической беременности и сделать медикаментозный аборт или вакуумную аспирацию.
Во втором триместре на УЗИ плода гинеколог сможет:
- Осмотреть матку женщины – для исключения угроз выкидыша.
- Изучить особенности пуповины, ее петель и наличие обвитий.
- Осмотреть околоплодные воды на предмет их количества и чистоты.
- Исследование зрелость и текстуры детского места.
- Детально диагностировать все сформировавшиеся органы плода, зафиксировать количество сердцебиений.
- Определить пол ребенка.
- Провести фетометрию плода в контексте текущего срока.
- Определить положение плода.
- Изучить подвижность плода.
При серьезных нарушениях развития, в этот период можно сделать хирургический аборт. По закону такая процедура доступна только по показаниям.
Третий триместр считается судьбоносным в плане качества родов. Используя ультразвук, гинеколог-акушер может:
- Проконтролировать плацентарный кровоток и его влияние на развитие плода.
- Констатировать размеры плода и их соответствие данному периоду.
- Изучить локацию и «возраст» плаценты
- Зафиксировать локацию плода относительно выхода матки
- Рассмотреть наличие и количество обвитий плода пуповиной.
- Выявить поздно появляющиеся патологии и текущие заболевания плода.
- Определить состояние амниотической жидкости.
- Изучить особенности строения и функционирования внутренних органов, в частности мозга и сердца.
- Уточнить срок родов.
Полученная из УЗИ этого периода информация важна для определения возможных вариантов родоразрешения. При неправильном положении плода, доктор назначит кесарево сечение. При отслойке плаценты, угрозе удушения плода и т.д., могут проводиться искусственные ранние роды со стимуляцией процесса.
Подготовка к УЗИ плода, ход процедуры
Каких-то специальных действий от женщины для подготовки к исследованию ультразвуком не требуется, поскольку все внутренние органы смещены маткой и не мешают обзору. Но придерживаться нескольких рекомендаций для максимально комфортного самочувствия беременной придется.
Доктор порекомендует:
- Исключить пищу, богатую аллергенами за неделю до процедуры. Аллергия опасна не только для женщины — ее плохое самочувствие обязательно скажется и на поведении плода.
- За пару дней нужно отказаться от жирной, жаренной, острой и соленой пищи. Эти продукты стимулируют отделение желчи и влияют на печень — она увеличивается в размерах.
- За 24 часа не употреблять воду с газом и продукты, провоцирующие газообразование в кишечнике. Воздушные пузыри затрудняют обзор, искажая характеристики эхогенности.
- Непосредственно перед УЗИ контролировать количество потребляемой пищи и жидкости, чтобы естественные позывы опорожнить кишечник и мочевой пузырь не стесняли беременную
Несоблюдение этих рекомендаций конечно влияет на полученные в процессе УЗИ результаты, но не так значительно, чтобы отказываться от диагностики, если вы съели накануне кусок мяса или выпили стакан газировки.
Процедура безболезненная. Как обычно, женщина ложится на спину на кушетке, специалист водит по смазанному минутой раньше необходимыми в качестве проводников гелями животу. Длится процедура в среднем от 10 минут до получаса.
Часто в первом триместре проводится трансвагинальное УЗИ – датчик с одетым на него презервативом вводят во влагалище беременной. Это не вызывает болезненных ощущений, процедура длится не более нескольких минут. Трансвагинальное УЗИ могут повторять во втором триместре, если необходимо детальное изучение шейки матки.
Причины
Ликвор скапливается вследствие возникновения двух типов кист прозрачной перегородки серого вещества. Первичные новообразования выявляются практически у всех детей, которые были недоношены. У такого ребенка дефект чаще всего самостоятельно рассасывается, не вызывает никаких симптомов и считается доброкачественным.
Заболевание у плода развивается при механических повреждениях живота, различных инфекционных патологиях.
Крайне опасными кистами считаются приобретенные полости. Вторичные капсулы с жидким содержимым возникают вследствие травм, сотрясений, воспалительных процессов, протекающих в головном мозге, кровоизлияний. Такой вид кистозных новообразований склонен к разрастанию, что чревато даже летальным исходом.
Что видно специалисту на УЗИ
Первый триместр
Первое плановое исследование ультразвуком является обязательной частью скрининга беременной и по закону должно проводиться не позже шестого дня тринадцатой недели. Глобально оно направлено на исключение патологий или факторов риска их появления. При подозрении на наличие каких-то отклонений, возникнувшем после УЗИ, может понадобиться дополнительное обследование амниотической жидкости или биопсия хориона.
В деталях исследование в первом триместре предоставляет такие фетометрические данные:
- Размеры и вес плода, что подтверждает или опровергает предполагаемый срок. Во внимание берутся всего три величины: расстояние от головы до копчика (КТР), между теменными костями головы (БПР), обьем плодного яйца (ПЯ).
- Данные о размере и строении головного мозга – симметричны ли его полушария, наличие необходимых структур.
- Информацию о работе и строении сердца плода.
- Развитие пищеварительной, нервной и сердечно-сосудистой систем в соответствии с текущей неделей беременности.
- Нормально ли развиты конечности плода.
- Наличие хромосомных аномалий типа синдрома Дауна и Эдвардса.
Второй триместр
Основная цель УЗИ с 20-й по 24-ю неделю – исследовать размеры и органы плода для исключения аномалий и отклонений в развитии, а также проконтролировать состояние органов беременной для избежания преждевременных родов. Полученные данные во многих случаях помогают сохранить беременность и наладить жизнедеятельность плода медикаментозным способом.
- Локация и структура детского места. Специалисту видно предлежание, низкую локацию (в этих случаях требуется принятие мер) или нормальную. Уплотнения структуры последа (более 4,5 см) свидетельствует о водянке плода, диабете или конфликте резусов. Его толщина служит показателем зрелости – если она меньше 2 см, то диагностируют преждевременное старение, из-за чего плод недополучает необходимые ему питательные вещества. При отслойке плаценты женщину необходимо госпитализировать в срочном порядке.
- Количество и чистота околоплодных вод. Их объем постоянно меняется и в случае подозрения на маловодие, необходимо проверять этот параметр на внеплановых УЗИ. Причиной недостаточного количества вод может быть их подтекание или отсутствие почек у плода. Многоводие спровоцировано резус-конфликтом или инфекцией. О последней свидетельствует наличие хлопьев в водах.
- Сосуды, петли и обвития пуповиной.
- Тонус матки, наличие миоматозных узлов, состояние рубцов после хирургического вмешательства ранее.
- Шейка матки измеряется для исключения истмико-цервикальной недостаточности. Ее длина в этот период должна быть 35 миллиметров, не менее 33 для первой беременности и 22 для повторных. Контролируется также открытие шейки.
Фетометрика плода:
- Размеры: длина бедренных и локтевых костей, хребта, диаметр головки, грудной клетки, живота,
- вес в граммах и рост в миллиметрах. Основываясь на этих данных можно сделать вывод о соответствии физического развития плода текущему сроку.
- Изучение лицевых костей направлено на исключение синдрома Дауна патологий типа заячьей губы или волчьей пасти.
Внутренние органы плода:
- Срез головки изучается на предмет наличия двойного контура, аномальных форм и целостности черепных костей.
- Размерами желудочков и наличием новообразований оценивается мозг.
- Легкие изучаются на предмет зрелости.
- Проверяется строение сердца, сосуды, соответствие частоты сердцебиений нормам.
- Исследуется наличие аномалий и дефектов в почках, пищеварительном тракте и диафрагме.
Третий триместр
Плановый УЗ скрининг последнего триместра беременности проводится с 30-й до 34-й недели. Глобальная его цель – определить готовность плода и организма беременной к родам. Результаты исследования самые объемные, поэтому и процедура длится около 30 минут.
Женские детородные органы:
- Матка – изучаются ее стенки на предмет тонуса и толщины, наличие миоб и состояние рубцов в случае перенесенных ранее операций.
- Изучается длина, проходимость, форма и зрелость шейки, особенно в контексте диагностированной ранее истмико-цервикальной недостаточности. Она должна быть закрыта, в противном случае есть угроза преждевременных родов.
- Исследуется здоровье яичников.
- Толщина и степень зрелости плаценты – ее стенки должны быть не менее 20 мм и не более 45. В этот период она должна дозреть до первой степени.
- Пуповина изучается на предмет прикрепления к плаценте, наличия петель и обвитий и анэхогенных образований.
- Обьем околоплодных вод – он должен быть не более полутора литров.
Фетометрика плода и ее соответствие нормальному развитию этого периода:
- Рост и вес ребенка.
- Бипариетальный, лобно-затылочный размеры, окружность головы.
- Размер голенной, бедренной, плечевой, предплечной кости.
- Обхват живота.
- Зрелость легких – в этот период она должна быть первая.
- Ядро окостенения нижней части бедра (Беклара).
Внутренние органы плода:
- Цистерну, боковые желудочки и мозжечок головного мозга.
- Лицевые кости изучаются для исключения заячьей губы, волчьей пасти и другий патологий. Рассматриваются губы, небо, носовая кость, глазницы, носогубный треугольник.
- Структура позвоночника исследуется на предмет грыж.
- Изучается строение сердца.
- Рассматривается структура и соответствие нормальным размерам органов пищеварительной и выделительной систем.
- Подтверждается определенный во втором триместре пол ребенка.
Возможные заболевания плода:
- Диабетическая фетопатия: многоводие, крупный плод, увеличенный размер печени, универсальный или интенсивный отек подкожной клетчатки.
- Неимунная водянка плода.
- Гемолитическая болезнь: отек плаценты, из-за которого присутствует двойной контур головы, спины и бедра плода, увеличенная печень, водянка яичников у мальчиков и другие.
Обсуждение
Описание полости прозрачной перегородки (ППП) найдено в работе Jacques Dubois (Silvius), датируемой 1671 г. [12]. Первое достоверное свидетельство о наличии полости между колонками свода («ventriculus fornicus seu cavumVergae») представил итальянский невролог и психиатр Andrea Verga в 1851г. [13]. Примечательно, что препарат получен из головного мозга, который принадлежал пациенту, умершему от последствий гидроцефалии. Первое описание хирургического лечения пациента с КПП дал W. Dandyв 1931 г. [14].
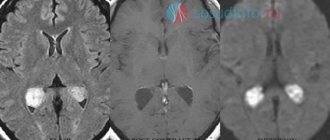
На рис. 1 схематично представлена анатомия областей, в которых формируются срединные кисты. Следует отметить, что принято различать понятия полостей и кист [16]. Под кистами ПП, ПВ и ПрП понимают скопления жидкости шириной более 10 мм с выпячиванием стенок в сторону боковых желудочков [17—21]. В настоящее время это достаточно четко фиксируется при компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) (рис. 2). Показано также, что ППП и ПВ не являются частью желудочковой системы, лишены эпендимы, имеют другой эмбриогенез и в норме не сообщаются с желудочками [22].
Рис. 1. Схематичное изображение областей потенциального образования срединных ликворных кист.
а — схема расположения образований, участвующих в формировании срединных ликворных кист [12]; б — зоны формирования срединных ликворных кист [15]. 1 — колонки свода; 2 — передняя комиссура; 3 — задняя комиссура; 4 — конечная пластинка; 5—7 — мозолистое тело; C.s. — область прозрачной перегородки, C.v. — область полости Верге, C.i. — область полости промежуточного паруса.
Рис. 2. Дифференциальный диагноз срединных полостей и кист по данным магнитно-резонансной томографии.
Пояснения в тексте.
Эпидемиология. ППП выявляется у плода до 8,5 мес гестации в 100% случаев. ППрП встречается у 60% детей первого года жизни и у 30% детей в возрасте от 1 года до 10 лет и обычно не имеет клинической симптоматики. У взрослых ППП сохраняется в 20% случаев, ПВ — в 2%. В 0,04% случаев формируются кисты. Наличие крупных КПП и КПВ может сочетаться с другими врожденными аномалиями центральной нервной системы: агенезией мозолистого тела, гипоплазией зрительных нервов, атрофией коры головного мозга, энцефало- и менингомиелоцеле и др. [23, 24]. Отмечена более высокая частота встречаемости КПП и КПВ у пациентов с шизофренией и другими психическими заболеваниями [12, 24, 25], а также у боксеров [26].
Классификация. W. vanWagenen и соавт. выделили 3 типа КПП [1]:
1) Несообщающиеся — представляют собой полость, изолированную от других ликворосодержащих пространств.
2) Сообщающиеся, когда вследствие разрыва одной или нескольких стенок кисты ее полость сообщается с боковыми желудочками.
3) Вторичные, или приобретенные, когда происходит расширение сообщающейся с боковыми желудочками ППП из-за гидроцефалии (рис. 3) [27].
Рис. 3. Классификация ППП по размеру, определяемому при магнитно-резонансной томографии в коронарной проекции [27].
Оценивается размер ППП с последующей градацией от 0 (отсутствие видимой полости) до 4 (КПП с сужением боковых желудочков).
Патологическая физиология. Многочисленные гистологические исследования стенок кист не выявили наличия в них эпендимальных клеток или фрагментов ворсинчатого сплетения, способных продуцировать ликвор [28]. Возможный механизм увеличения кисты — транссудация ликвора из боковых желудочков [29]. Продукция ликвора в полость кисты может осуществляться остатками эмбриональных клеток паутинной мозговой оболочки, находящимися в стенках кисты, однако это предположение не подтверждено гистологически [30]. Высказано предположение о миграции клеток, способных к продукции ликвора, в ППП [31], или трансформации клеток, формирующих стенки кисты, в способные к ликворопродукции [32], что приводит к трансформации ППП в КПП. При этом происходят увеличение размеров полости, компрессия окружающих нервных структур (лимбической системы, моторных трактов, зрительных трактов) и вен, спонтанный разрыв кисты с регрессом симптоматики, формирование «рубца» в стенке с образованием истиной кисты [31]. На фоне увеличения размеров кисты развивается нарушение венозного оттока [29]. Фактор риска трансформации ППП в КПП — «хроническая» черепно-мозговая травма: описано частое наличие КПП у профессиональных боксеров [26]. Существуют также предположения о клапанном механизме накопления ликвора в полости кисты [21, 33].
Клинические проявления. Наиболее часто симптомы КПП формируют так называемый «синдром КПП» [34]: сочетание нарушения поведения, атаксии, нарушения речи, судорожных приступов и двусторонних патологических стопных знаков. Особенности головной боли, связанной с КПП — постуральный характер [35], провоцирование при выполнении пробы Вальсальвы. Не вызывая окклюзионной гидроцефалии и клинических проявлений сами по себе, КПП и КВ могут осложнять течение других патологических состояний, например, вызывать окклюзионную гидроцефалию при росте внутричерепных новообразований [36]. КПП осложняют выполнение хирургических вмешательств: эндоскопических и шунтирующих операций, установку наружного вентрикулярного дренажа [37]. Описан случай развития Корсаковского синдрома у пациента с КПП с регрессом симптоматики после перфорации стенок кисты [38].
Дополнительные методы исследования. Наиболее информативным методом диагностики срединных полостей и кист является КТ-цистернография. По характеру контрастирования ликворосодержащих полостей можно детально оценить наличие или отсутствие сообщения между различными отделами желудочков головного мозга и этими дополнительными полостями и кистами. Присутствие блока ликвороциркуляции является основанием для проведения оперативного лечения. Альтернативный метод — МРТ исследование ликвородинамики — менее информативен. Он позволяет проследить ток ликвора на уровне Сильвиева водопровода, в III желудочке, но не дает возможности оценить сообщение дополнительных ликворных полостей с желудочковой системой.
Хирургическое лечение. Микрохирургическая кистовентрикулостомия, кистоперитонеальное шунтирование и стереотаксическая пункция и дренирование срединных ликворных кист в настоящее время выполняются крайне редко. Все перечисленные операции наносят не сопоставимую с клиническими проявлениями травму веществу головного мозга (микрохирургическая кистовентрикулостомия) или малоэффективны ввиду небольшого размера формирующейся после операции стомы (стереотаксическая пункция и дренирование срединных ликворных кист). Поиск оптимального метода лечения показал, что наилучшим методом является эндоскопическая фенестрация кист [39]. Дискуссионными остаются вопросы применения одно- и двустороннего доступа, затылочного и лобного доступа, предпочтительного использования гибкого или жесткого эндоскопа, необходимости установки наружного вентрикулярного дренажа [40—44] (рис. 4).
Рис. 4. Варианты эндоскопической фенестрации кисты прозрачной перегородки с использованием нейронавигации [44].
а — вход в полость кисты осуществлен на втором этапе после вентрикулопункции бокового рога (стрелки); б — прямая пункция кисты прозрачной перегородки (большая стрелка).
Подробная расшифровка результатов УЗИ плода, нормы и патологии
Так как цели и предметы врачебного интереса УЗИ разных триместров различаются, то и аббревиатуры и сокращения в заключениях разные.
Первый триместр
Предполагаемая дата родов (ПДР) – фактически, это то самое, что точный срок беременности, только под другим углом зрения. Определяется данными о менструальном цикле и размерами плода
- Шейно-воротниковое пространство (ШВП) — основной критерий исследования ультразвуком первого триместра. Норма – от 1,5 мм на 10-й неделе до 2,7 мм на 13-й. Если показатель увеличен – беременной необходимо проходить дальнейшее обследование.
- Копчико-теменной размер (КТР) – один из основных параметров для оценки величины плода. В норме он должен составлять от 41 мм на 10-й неделе до 73 мм на 12-й
- Частота сердцебиений – (ч\с, ЧСС) в норме для первого триместра должна составлять 146-179 ударов в минуту, причем этот показатель тем меньше, чем больше срок беременности
- Носовая кость – начиная с 12-й недели должна быть не менее 3 мм, иначе подозревается синдром Дауна
- Бипариетальный размер (БПР) должен быть от 14 мм в 10 недель до 26 и выше в 13.
- Желточный мешок изучается как показатель соответствующего сроку беременности развития. Он растет на первых неделях, после редуцируется. Должен быть округлой формы и диаметром 4-6 мм. Если форма другая, а внутренняя длина разреза меньше 2 мм в 8-12 и больше 6 мм после 10 недель – констатируется замершая беременность.
Патологии перегородки
Иногда возникают случаи патологических образований прозрачной перегородки, а также разного рода пороки развития, когда возникает состояние, угрожающее здоровью.
К такого рода патологиям относятся:
- киста полости перегородки;
- агенезия перегородки.
Как и в случае с другими заболеваниями мозговых тканей, необходимо обращать пристальное внимание на подобные нарушения и своевременно наблюдаться у врачей, чтобы не допустить серьезных осложнений.
Нормы показателей УЗИ плода первого триместра в сводной таблице
| Срок | БПР | Желточный мешок | Носовая кость | ЧСС | КТР | ВП |
| 10 недель | 14 мм | 4-6 мм, но не менее 2 | Есть, но не измеряется в этот период | От 161 до 179 уд/мин | От 41 мм | От 1,5 до 2,2 мм |
| 11 недель | 17 мм | 4-6 мм, начинает уменьшаться | Есть, но не измеряется в этот период | От 153 до 177 уд/мин | От 1,6 до 2,4 мм | |
| 12 недель | Не менее 20 мм | Исчезает | Не менее 3 мм | От 150 до 174 уд/мин | до 73 мм | От 1,6 до 2,5 мм |
| 13 недель | Приблизительно 26 мм | Исчезает | Не менее 3 мм | От 141 до 171 уд/мин | От 1,7 до 2, 7 мм |
Второй триместр
Заключение УЗИ с 20-й по 24-ю неделю содержит следующие аббревиатуры:
- БПР – бипариетального размера головки плода;
- ЛЗР – лобно-затылочного размера;
- БПР/ЛЗР – цефалического индекса;
- ОЖ – окружности живота;
- РС – размера сердца;
- ДГ – длины голени;
- ДП – длины плеча;
- ДБ – длины бедра;
- ОГ – окружности головки;
- с/б или ЧСС – сердцебиения;
- ВЗРП – внутриутробной задержки роста плода;
- ДгРК – диаметра грудной клетки;
- ИАЖ – индекса амниотической жидкости – показателя количества околоплодных вод;
- ИЦН – истмико-цервикальной недостаточности – шейка матки при этой патологии имеет недостаточную для полного вынашивания плода длину.
Нормы показателей УЗИ плода второго триместра в сводной таблице
| Срок | БПР | ЛЗР | ОЖ | ДП | ДГ | ОГ | ЧСС | ДгРК | ДБ |
| 20 недель | От 43 до 53 мм | От 56 до 68 мм | От 124 до 164 мм | От 26 до 34 мм | От 26 до 34 мм | От 154 до 186 мм | 120-160 уд/мин | Около 48 мм | От 29 до 37 мм |
| 21 неделя | От 46 до 56 мм | От 60 до 72 мм | От 137 до 177 мм | От 29 до 37 мм | От 29 до 37 мм | От 166 до 200 мм | 120-160 уд/мин | Около 50 мм | От 32 до 40 мм |
| 22 недели | От 48 до 60 мм | От 64 до 76 мм | От 148 до 190 мм | От 31 до 39 мм | От 31 до 39 мм | От 178 до 212 мм | 120-160 уд/мин | Около 53 мм | От 35 до 43 мм |
| 23 недели | От 52 до 64 мм | От 67 до 81 мм | От 160 до 201 мм | От 34 до 42 мм | От 34 до 42 мм | От 190 до 224 мм | 120-160 уд/мин | Около 56 мм | От 37 до 45 мм |
| 24 недели | От 56 до 67 мм | От 71 до 85 мм | От 172 до 224 мм | От 36 до 44 мм | От 36 до 44 мм | От 201 до 237 мм | 120-160 уд/мин | Около 60 мм | От 40 до 48 мм |
Третий триместр
Последнее плановое исследование ультразвуком – самое объемное и состоит из измерения и изучения таких данных плода:
- БПР – бипариетального размера головки ;
- ЛЗР – лобно-затылочного размера;
- ОГ – окружности головы;
- ОЖ – окружности живота;
- ДГ – длины голенной кости;
- ДБ – длины бедренной кости;
- ДП – длины плечевой кости;
- Роста – 430 -470 мм;
- Веса – 1400 – 2400 грамм;
- Ядра Беклара – при нормальном развитии менее 5 мм;
- Толщины последа;
- Зрелости детского места;
- Размещения плаценты, ее предлежания и наличие отслойки;
- ИАЖ – количества околоплодных вод – нормой считают 1- 1,5 л;
- Длина шейки – нормальным показателем считается от 30 до 35 мм.
Нормы показателей УЗИ плода третьего триместра в сводной таблице
| Срок, нед | БПР | ЛЗР | ОГ | ОЖ | ДГ | ДБ | ДП | Рост | Вес | Толщина плаценты | Зрелость плаценты |
| 30 | От 71 до 85 мм | От 89 до 105 мм | От 265 до 305 мм | От 238 до 290 мм | От 49 до 57 мм | От 52 до 62 мм | От 49 до 57 мм | 270 мм | 1400 г | От 13,6 до 28, 6 мм | 1 степень |
| 31 | От 73 до 87 мм | От 93 до 109 мм | От 273 до 315 мм | От 247 до 301 мм | От 51 до 59 мм | От 54 до 64 мм | От 50 до 60 мм | До 390 мм | 1500-1600 г | От 17,4 до 29,7 мм | 1 степень |
| 32 | От 75 до 89 мм | От 95 до 113 мм | От 283 до 325 мм | От 258 до 314 мм | От 52 до 60 мм | От 56 до 66 мм | От 52 до 62 мм | До 400 мм | До 1700 г | От 18,1 до 30,7 мм | 1 степень |
| 33 | От 77 до 91 мм | От 98 до 116 мм | От 289 до 333 мм | От 267 до 325 мм | От 54 до 62 мм | От 58 до 68 мм | От 53 до 63 мм | До 430 мм | До 1800 г | От 18,8 до 31,8 мм | 1 степень |
| 34 | От 79 до 93 мм | От 101 до 119 мм | От 295 до 339 мм | От 276 до 336 мм | От 55 до 63 мм | От 60 до 70 мм | От 55 до 65 мм | 430-450 мм | До 2400 г | От 19,6 до 32,9 мм | 1-2 степень |
Патологии, видимые на УЗИ плода по триместрам
В первом триместре выявляются патологии, возникшие из-за хромосомных нарушений – замершая беременность и отсутствие роста эмбриона. Кроме них, хорошо видны признаки синдромов Дауна, Патау, Эдвардса, Корнелии де Ланге, Смита-Опица, а также триплоидия и омфалоцеле.
Во втором триместре помимо синдромов первого триместра, могут быть выявлены синдромы Шершевского-Тернера, Клайнфельтера, гипертензионно-гидроцефальный, а также виды полисомии, полиплодия, деформации или отсутствие внутренних органов, пороки сердца, дефекты костей лица, гипертензионно-гидроцефальный, многоплодность, много- или маловодие, патологии пуповины, предлежание плода, задержка внутриутробного развития.
В третьем триместре могут быть выявлены инфекции плода, дефекты мозга, сердечной мышцы, внутренних органов, отставание внутриутробного развития, заячья губа, волчья пасть, предлежание плода.
Чем раньше выявлены патологии плода, тем лучше. Если диагностированы хромосомные нарушения, беременной вероятно будет предложено прерывание беременности в первом и втором триместре. Приобретенные патологии чаще всего лечатся медикаментозно во время беременности и, при необходимости, после рождения ребенка.
Специалисты предлагают варианты решения проблемы, а будущие родители их выбирают, учитывая все риски. Каждая ситуация индивидуальна и единых схем действий нет. Но даже если случилось так, что беременность оказалась проблемной, нужно понимать, что уровень развития медицины и пластической хирургии позволяет исправить большинство отклонений.
Терапия и прогноз агенезии перегородки мозга
Проводится консервативное лечение, преимущественно противосудорожными препаратами и кортикостероидными гормонами. Терапия направлена на устранение серьезных и опасных симптомов, представляющих опасность для ребенка. Специфических средств коррекции отсутствия перегородки не существует.
Если агенезия не осложняется сопутствующими пороками мозга, то развитие ребенка протекает нормально или с небольшими неврологическими нарушениями. Однако в тех случаях, когда имеются осложнения в виде других пороков развития головного мозга, могут быть последствия в виде умственной отсталости, снижения способности к обучению и других серьезных отклонений.
Где пройти экспертное УЗИ плода в Санкт-Петербурге
Пройти такое обследование можно только в современных клиниках с высокотехнологичным оборудованием. Такой специализированный медцентр в СПБ находится на Заневском проспекте, 10. Здесь установлен новейший аппарат с функциями доплер, зД, 4Д и др. Обследование проводят врачи высшей категории с большим опытом работы в роддомах, женских консультациях и гинекологических клиниках. Стоимость обследования зависит от срока и стартует от 1000 руб.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Клинические проявления
По мере увеличения патологического образования больной страдает от:
- Шума в ушах.
- Тремора, онемения конечностей.
- Скачков артериального давления.
- Нарушений зрения, ухудшения слуха.
- Ощущения сдавливания, сжатия головы.
- Ноющей головной боли, не купирующейся спазмолитиками.
Клиническая картина, возникающая при прогрессировании заболевания, зависит от расположения, размеров дефекта. При появлении вышеперечисленных признаков следует немедленно обратиться к врачу, так как дальнейшее сдавливание близлежащих отделов головного мозга чревато серьезными последствиями.