По этиологии:
- Инфекционные;
- Инфекционно-аллергические (при детских экзантемных инфекциях: корь, краснуха и др.);
- Токсические;
- Аллергические (вакцинальные, сывороточные и др.);
- Дисметаболические: при дефиците витаминов, при эндокринных заболеваниях (сахарный диабет) и др.;
- Дисциркуляторные: при ревматических и других васкулитах;
- Идиопатические и наследственные (невральная амиотрофия Шарко-Мари и др.);
- Компрессионно-ишемические поражения отдельных периферических нервов;
- Вертеброгенные поражения (костные, дисковые, суставные, мышечные и сухожильно-связочные образования).
Заболевания периферической нервной системы различной этиологии могут быть первичными (полиневрит Гийена-Барре, проказа, сифилис, лептоспироз и др.) и вторичными (вертеброгенные, после детских экзантемных инфекций, инфекционного мононуклеоза, при узелковом периартериите, ревматизме и др.).
Невралгия – это болезненные ощущения в зоне иннервации определенных нервов и образовании пусковых зон кожи и слизистых оболочек, раздражение которых, например, прикосновение вызывает очередной приступ боли. В промежутках между приступами ни субъективных, ни объективных симптомов раздражения или выпадения функций пораженного нерва не отмечается.
Наиболее частыми симптомами поражения периферической нервной системы:
- вирусные (полиневрит Гийена-Барре, при вирусных заболеваниях, гриппе, ангине, инфекционном мононуклеозе и др.);
- микробные (при скарлатине, бруцеллезе, сифилисе, лептоспирозе и др.);
- при хронических интоксикациях (алкоголизм, марганец, свинец и др.);
- при токсикоинфекциях (ботулизм, дифтерия);
- бластоматозный (при раке легких, желудка и др.);
- чувствительные нарушения (боли, онемения, ощущение распирания, «ползание мурашек», повышение или снижение чувствительности определенных зон);
- двигательные расстройства (слабость, нарушение двигательной функции конечностей, мышц лица и глаз);
- вегетативные нарушения (сухость или влажность кистей и подошв, похолодание конечностей) .
Симптомы полиневропатии
Основным клиническим проявлением полиневропатии является наличие двигательных нарушений, а также нарушений чувствительности и вегетативных нарушений. В большинстве случаев при полиневропатии поражаются нервные волокна наибольшей длинны. Именно поэтому изначально симптомы болезни появляются в дистальных отделах конечностей. Ввиду диффузного характера поражений нервных волокон отмечается симметричное проявление симптомов.
В процессе развития полиневропатии у человека происходит нарушение чувствительности, проявлением вегетативных и двигательных признаков. Наиболее частым нарушением двигательной функции у больного полиневропатии является парез, сопровождающийся гипотонией и гипотрофией мышц. Парез чаще всего отмечается в конечностях. При тяжелом течении болезни в процесс вовлекается мускулатура туловища и черепа. Принято различать два вида симптомов при полиневропатии: негативные и позитивные симптомы. Негативными симптомами является гипестезия, слабость и последующая мышц, сенситивная атаксия (нарушается координация движений), ослабленная моторика ЖКТ, фиусированный пульс, сильное или слабое потоотделение, импотенция. Позитивными симптомами являются тремор, нейромиотония, фасцикуляции, парестезии, проявление боли и синдрома беспокойных ног, повышенное давление, тахикардия, кишечная колика.
Нарушения чувствительности при полиневропатии могут быть весьма разнообразными. Так, чувствительность может как снижаться, так и полностью отсутствовать. Периодически наблюдаются парестезии (ощущение покалывания и «мурашки»), а также боль разного характера. Так, болевые ощущения могут проявляться как ответная реакция на неболевой стимул. Кроме того, боль может быть спонтанной.
Также признаком полиневропатии является невралгия, проявляющаяся болью в месте иннервации нерва. Как правило, это обычно пронизывающая или простреливающая боль. Проявляется также каузалгия. Это жгучая и стойкая боль, которая развивается в месте иннервации нерва в связи с его повреждением. При этом часто развиваются разнообразные вегетативные расстройства, нарушается питание тканей.
Еще одно проявление полиневропатии, связанное с вегетативной нервной системой, это эректильная дисфункция у мужчин, которая характеризуется нарушениями эрекции и невозможностью осуществлять нормальный половой акт.
Диагностика заболеваний периферической нервной системы:
Методы диагностики заболеваний периферической нервной системы направлены на выявление и коррекцию основного заболевания (например, поражение периферических нервов при сахарном диабете требует коррекции основного заболевания). Рентгенологическое исследование проводится для выявления степени выраженности дегенеративно-дистрофических изменений позвоночника, которые наиболее часто являются причинами болей и дискомфорта в спине, конечностях, для исключения патологических изменений со стороны костной ткани (в т.ч. переломов).
При некоторых патологиях может быть показано МРТ исследование, которое направлено на выявление патологического процесса, препятствующего нормальной работе нервного волокна: например, радикулопатии при сдавлении нервного корешка межпозвонковой грыжей, невриномы, выявление врожденных аномалий и т.д.).
Классификация
Оценивая течение заболевания, специалисты выделяют острые, подострые и хронические полиневропатии. При острой форме болезни ее симптомы становятся наиболее выраженными спустя несколько дней или недель после начала болезни. Подострые полиневропатии характеризуются нарастанием симптомов на протяжении нескольких недель. Но при этом они имеют место не больше двух месяцев. Хронические полиневропатии могут развиваться на протяжении нескольких лет.
Выделяются также токсические полиневропатии (другое название болезни — синдром Гийена-Барре), при которых отмечается монофазное течение. Следовательно, симптомы усугубляются однократно, после чего болезнь постепенно регрессирует. Изначально у больного могут появиться признаки инфекционного желудочно-кишечного или респираторного заболевания.
Выделяется также порфирийная полиневропатия, воспалительная демиелинизирующия полиневропатия, протекающие с периодическими рецидивами и ремиссиями. Когда происходит очередное обострение заболевания, неврологический дефект каждый раз становится боле глубоким.
При аксональных полиневропатиях болезнь развивается постепенно, и в первую очередь, в нее вовлекаются дистальные отделы ног. При данном типе полиневропатии в мышцах пациента очень быстро появляются трофические изменения, беспокоит боль, нарушение вегетативных функций. У больного отмечается сенсорная и моторная недостаточность.
При демиелинизирующих полиневропатиях у пациента рано проявляются сухожильные рефлексы. Нарушается чувствительность мышц и суставов. В процесс вовлекаются и проксимальные, и дистальные отделы конечностей, при этом более выражены парезы, а вот атрофия мышц проявляется меньше.
Лечение заболеваний периферической нервной системы:
Лечение данных заболеваний включает медикаментозную часть, не медикаментозную и хирургическое лечение. Медикаментозная терапия направлена на коррекцию основного заболевания:
- Для снятия болевых ощущений применяются нестероидные противовоспалительные препараты (НПВП)
- Для нормализации сосудистого тонуса и улучшения кровообращения подбирается подходящая сосудистая терапия
- Назначается курс витаминотерапии для улучшения проведения по нервной ткани
- Рекомендуются препараты для нормализации мышечного тонуса
- и другие медикаментозные средства, подбор которых осуществляется исходя из конкретной патологии
Немедикаментозная терапия включает применение физиотерапевтических методов лечения, подбор которых зависит от конкретной патологии, степени выраженности процесса и сопутствующей патологии:
- рефлексотерапия
- массаж
- гирудотерапия
- озонотерапия
- остеопатия и мануальная терапия
Что касается хирургических методов лечения, то они применяются при длительном стойком неврологическом дефекте и не эффективности консервативной терапии, или при острых состояниях и наличии абсолютных показаний к оперативному лечению.
Для лучшего результата от лечения необходимо обратиться на очную консультацию к неврологу как можно в более ранние сроки от момента начала заболевания, врач разработает индивидуальную схему лечения и обследования.
Травмы периферических нервов
По характеру повреждения травма периферического нерва классифицируется как сдавление (компрессия), сотрясение, контузия (ушиб) и анатомический перерыв. Последний бывает частичным (неполным), полным и внутриствольным. При частичном и внутриствольном перерыве сохраняется возможность спонтанной регенерации нерва за счет врастания аксонов концевых отделов его центрального отрезка в периферический участок. Скорость этого процесса составляет 1 мм в сутки. Значительное повреждение нерва приводит к формированию рубца и расстройству проводимости дистальнее места травмы. Полный анатомический перерыв с расхождением концов или наличием между образовавшимися отрезками нерва препятствия в виде костного осколка, рубца, инородного тела обуславливает развитие невриномы. Исходом ушиба нервного ствола или кровоизлияния в него также может стать невринома.
С другой стороны, все повреждения нерва подразделяются на открытые, наиболее часто приводящие к анатомическому перерыву нерва, и закрытые, при которых возможны сотрясение, компрессия или ушиб нерва. К открытым повреждениям относятся различные ранения: колотые, рваные, резанные, рубленые, огнестрельные. При этом возникает опасность прямого инфицирования тканей раны. Закрытая травма периферического нерва возможна при ушибе, ударе тупым предметом, сдавлении конечности, чрезмерной тракции. К закрытым относят повреждения нерва при вывихе и при закрытом переломе, его компрессию посттравматическими рубцами, гематомой, костной мозолью и т. п.
В отдельных случаях имеют место комбинированные травмы, при которых открытое травмирование нерва сочетается с его закрытым повреждением. Особую группу составляют ятрогенные травмы периферических нервных стволов, возникающие как осложнение ряда хирургических операций или различных медицинских манипуляций.
Периоды травмы
Острый период
занимает 3 недели с момента травмы нерва. В этот период происходит распространение дегенеративных изменений, возникающих в нервном стволе после его травмы. В силу определенных нейрофизиологических законов этого процесса точно оценить степень нарушения функции травмированного нерва в острый период не представляется возможным. В этом периоде хирургическое лечение выполняется при открытых повреждениях с визуализацией анатомического перерыва нерва при сохранности целостности образовавшихся отрезков. В таких случаях возможно выполнение первичного шва нерва в ходе ПХО раны в ранние сроки после травмы или наложение спустя 2-4 дня первично-отсроченного шва.
Ранний период
длится от 3 недель до 3 месяцев после повреждения и характеризуется самой высокой регенеративной активностью поврежденных тканей нерва. В раннем периоде можно точно установить степень, вид, уровень и протяженность повреждения; совместно с нейрохирургом решить вопрос лечебной тактики (консервативная или оперативная) и определить оптимальный объем операции.
Подострый, или промежуточный, период
— 3-6 месяцев от травмы. Происходит существенное снижение скорости регенеративных процессов и увеличение степени расхождения (диастаза) концов, образовавшихся в результате анатомического перерыва нерва. Оперативное лечение возможно, но требует применения сложных реконструктивных техник и приносит меньший результат.
Поздний период
— от 6 месяцев до 3-5 лет после того, как произошла травма нерва. В силу значительного снижения способности к репарации и нарастания дегенеративных изменений в травмированном нервном стволе хирургическое лечение в этот период приводит к существенно меньшему функциональному восстановлению.
Резидуальный, или отдаленный, период
— спустя 3-5 лет после повреждения. Функциональное восстановление нерва не представляется возможным. Для улучшения функции пораженной конечности возможно проведение ортопедических сухожильно-мышечных хирургических вмешательств.
Декремент-тест
Исследование и анализ состояния большинства крупных нервов конечностей обычно не вызывает сложностей. Оценка состояния сплетений и нервных корешков более сложна, ведь, как рассказывалось выше, они образуются из множества периферических нервов, и возникает необходимость исследовать почти каждый из них.
Для диагностики заболеваний нервно-мышечного синапса используется метод ритмической стимуляции или «декремент-тест». При выполнении декремент-теста нерв стимулируется несколько раз (обычно пять) с высокой частотой стимулов (около 1 в секунду), мышца вынуждена сократиться пять раз подряд за пять секунд. Если синапс функционирует нормально, то все пять раз импульс от нерва вызывает сокращение мышцы с одинаковой силой. Если синапс поврежден – мышца с каждым разом сокращается слабее. Разумеется – это очень упрощенное разъяснение сути ритмической стимуляции (декремент-теста).
1.Что такое периферическая нейропатия и ее типы
Периферическая нейропатия – это состояние, в результате которого повреждаются нервы, по которым в головной и спинной мозг поступают сигналы от остальных частей тела.
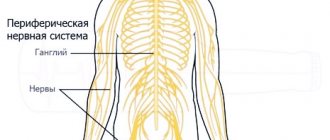
Периферические нервы образуют сложную сеть, которая соединяет головной и спинной мозг с мышцами, кожей и внутренними органами. Периферические нервы выходят из спинного мозга и располагаются вдоль условных линий в организме, называемых дерматомы
. Как правило, повреждение нерва влияет на одну или несколько дерматом и, как следствие, определенные участки тела. Повреждение нервов и разрыв связи между мозгом и другими частями тела приводит к нарушению движения мышц, препятствует нормальному ощущению в руках и ногах и вызывает боль. Периферические нейропатии чаще появляются у людей старше 55 лет.
Типы периферической нейропатии
Есть несколько видов периферической нейропатии, которые появляются по разным причинам
. Болезнь может варьироваться от
синдрома запястного канала
(травматическое повреждение из-за постоянной работы рук и запястий, например, при работе за компьютером) до повреждения нервов в связи с диабетом.
Нейропатии, как правило, классифицируются в зависимости от проблемы, которые они вызывают (например, невропатия лицевого нерва) или же в зависимости от того, что стало причиной болезни.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Полинейропатия (ПНП)
Полинейропатия (ПНП) (информация для пациента) Полинейропатия — одна из самых распространенных болезней периферической нервной системы.
Что такое полинейропатия? Полинейропатии — это группа заболеваний, характеризующаяся множественным и диффузным поражением корешков, сплетений и периферических нервов.
Какие симптомы беспокоят пациента с полинейропатией? В зависимости от того, какие нервные волокна в большей степени вовлекаются в патологический процесс, возникают следующие жалобы:
- чувствительные симптомы: пациента беспокоят онемение, покалывание, жжение, «ползанье мурашек» в кистях и/или стопах; неустойчивость при ходьбе, усиливающаяся в темноте и при закрывании глаз;
- двигательные симптомы: развивается неловкость, слабость в кистях и/или стопах; похудание мышц рук и ног; нарушение мелкой моторики (сложности при застегивании пуговиц и молнии, завязывании шнурков и т.д.); затруднения при ходьбе («шлепанье» стоп, трудности при подъеме и спуске с лестницы и т.д.);
- вегетативные симптомы: колебание цифр артериального давления, «перебои» в работе сердца, запоры или диарея, сухость кожи или повышенная потливость, снижение либидо, нарушение эрекции.
При полинейропатии может происходить как изолированное поражение определенного типа нервных волокон, так и их сочетание, что приводит к появлению разнообразной клинической картины.
Как развивается полинейропатия? По скорости развития выделяют:
- острые полинейропатии (развитие в течение < 4-х недель): наиболее частой причиной является синдром Гийена-Барре;
- подострые полинейропатии (развитие в течение 4-8 недель);
- хронические полинейропатии (развитие в течение > 8 недель): частыми причинами является сахарный диабет, злоупотребление алкоголем, недосток витаминов группы В, хроническая воспалительная демиелинизирующая полинейропатия, наследственные причины и др.
Каковы причины развития полинейропатии? Наиболее частыми причинами полинейропатии в развитых странах являются сахарный диабет и злоупотребление алкоголем. Другими возможными причинами могут быть:
- соблюдение диеты, неправильное питание, вегетарианство, приводящие к развитию дефицита витаминов группы B12;
- проведение химиотерапии, использование нейротоксичных препаратов, реже — интоксикация тяжелыми металлами и др.;
- аутоиммунное поражение периферических нервов с развитием дизиммунных нейропатий (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.);
- хронические соматические заболевания: системные аутоиммунные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит, болезнь Шегрена и др.), хроническая почечная или печеночная недостаточность, патология щитовидной железы и др.;
- инфекционные заболевания (Лайм-боррелиоз, ВИЧ-инфекция, нейросифилис);
- онкологические заболевания с развитием паранеопластического процесса;
- наследственные нейропатии (наследственные моторно-сенсорные нейропатии, наследственная нейропатия со склонностью к параличам от сдавления, транстиретиновая семейная амилоидная полинейропатия, порфирийная полинейропатия и др.).
Важно как можно раньше уточнить причину полинейропатии, т.к. от этого зависит прогноз и тактика лечения!!!
Какими методами диагностики можно выявить полинейропатию? Обследование пациента с полинейропатией начинается с консультации невролога, в ходе которой врач проводит анализ жалоб и анамнестических сведений, оценивает неврологический статус. При наличии субъективных и объективных симптомов, указывающих на наличие полинейропатии, врачом назначается обследование:
- электронейромиография (ЭНМГ) — основной инструментальный метод диагностики болезней периферических нервов, который не только подтверждает факт поражения нервов, но и определяет характер их повреждения (демиелинизирующий, аксональный, с блоками проведения).
В сложных диагностических случаях врач может рекомендовать проведение УЗИ периферических нервов, МРТ сплетений с контрастированием, диагностическую люмбальную пункцию, морфологическое исследование нерва (биопсия).
Какими методами диагностики можно уточнить причину полинейропатии? Для уточнения причин, вызвавших распространенное поражение периферических нервов необходимо тщательное обследование:
- комплексное лабораторное исследование крови: минимальный объем — развернутый общий и биохимический анализ крови, RW, анти-ВИЧ, HBsAg и анти-HCV, уровень витаминов В1, В6, В9, В12, гомоцистеин (при необходимости, в каждом случае индивидуально, спектр лабораторного обследования расширяется)
- при подозрении на наследственную нейропатию — молекулярно-генетический анализ (поиск мутаций в гене PMP22, панель «нервно-мышечные заболевания» или полное геномное секвенирование) и т.д.;
- электрофорез белков сыворотки и мочи с иммунофиксацией + freelite;
- люмбальная пункция с общим анализом ликвора;
- инструментальное общесоматическое обследование, в том числе онкоскрининг (КТ легких, УЗИ молочных желез, маммография, УЗИ простаты и мошонки, ЭГДС, колоноскопия, УЗИ органов брюшной полости и малого таза, ПЭТ-КТ и т.д.).
План обследования составляется индивидуально! Важно помнить, что в каждом третьем случае после тщательного обследования уточнить причину полинейропатии не удается – в этом случае диагностируется идиопатическая полинейропатия!!!
Какие методы лечения разработаны при полинейропатии? С позиций доказательной медицины не для всех полинейропатий разработано патогенетическое лечение. Так, при диабетической полинейропатии, прежде всего, необходим тщательный контроль уровня глюкозы крови и соблюдение всех рекомендаций лечащего эндокринолога. При токсической, например, алкогольной полинейропатии, лечение начинается с полного отказа от вредной привычки. При обнаружении дефицитарной полинейропатии проводят витаминотерапию, а также устраняют причины, вызывающие развитие заболевания.
Патогенетическая терапия (т.е. терапия, направленная на коррекцию механизмов развития заболевания) является основной в лечении дизиммунных полинейропатии (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.). В зависимости от типа дизиммунной нейропатии, в индивидуальном порядке, учитывая все нюансы заболевания, подбирается оптимальный метод лечения или их сочетание. Разработаны следующие методы патогенетической терапии дизиммунных нейропатий: гормонотерапия (применение высоких доз глюкокортикостероидных препаратов), высокообъемный плазмаферез, высокодозная внутривенная иммунотерапия, а также применение цитостатиков и препаратов моноклональных антител.
В настоящее время разработана патогенетическая терапия и для некоторых наследственных полинейропатий:
- Транстиретиновая семейная амилоидная полинейропатия (ТТР-САП) – трансплантация печени, стабилизация молекулы транстиретина;
- Болезнь Фабри – фермент-заместительная терапия;
- Порфирийная полинейропатия – аргинат гема.
- Болезнь Рефсума – диетотерапия, плазмаферез.
Симптоматическая терапия используется для устранения неприятных чувствительных ощущений (онемения, жжения, жгучей боли) при полинейропатии. Рекомендованы местные анестетики, антиконвульсанты, антидепрессанты, опиоидные анальгетики, а также психотерапия.
Восстановительно-реабилитационные методы лечения (чрескожная электронейростимуляция, акупунктура, биологическая обратная связь, интервенционные методы, массаж, физиотерапия, баланстерапия, роботизированная терапия) занимает важное место в коррекции неврологических нарушений при полинейропатии.
Если у вас есть симптомы полинейропатии или вам поставлен диагноз «Полинейропатия», вы можете пройти комплексное обследование в центре заболеваний периферической нервной системы ФГБНУ НЦН, где вам помогут уточнить диагноз, выявить причины поражения периферических нервов и назначат терапию с позиций доказательной медицины.
Для ФГБНУ НЦН данное направление издавна является одним из приоритетных. Здесь было создано первое в стране отделение нейрореанимации, которое славилось уникальной методологией ухода за пациентами с тяжелыми формами полинейропатий, нуждающимися в длительной искусственной вентиляцией легких. Несколько десятилетий назад были проведены уникальные работы по диагностике и лечению отдельных форм нейропатий: наследственных, дифтерийной, дизиммунных и др. Здесь впервые в СССР был внедрён плазмаферез как метод лечения аутоиммунных заболеваний нервной системы. Накоплен уникальный отечественный опыт лечения и реабилитации больных с синдромом Гийена-Барре, тяжелыми формами ХВДП и нейропатий другого генеза. В состав центра заболеваний периферической нервной системы входит 13 специалистов, из них 10 неврологов и 3 эндокринолога. Все неврологи владеют методиками ЭНМГ-исследования.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
ЗАПИСЬ НА ПРИЕМ И ЭНМГ/иЭМГ ПО МНОГОКАНАЛЬНОМУ ТЕЛЕФОНУ +7 +7