Причины
Точную причину возникновения мигрени у конкретного человека бывает трудно установить. К наиболее распространенным предрасполагающим факторам относятся следующие:
- повышенное внутричерепное давление,
- остеохондроз,
- стрессы,
- перенапряжение мышц плечевого пояса и головы,
- наследственность,
- следование жестким диетам со строгими ограничениями,
- недостаточное поступление в организм воды.
Раньше врачи считали, что мигрень является следствием расширения сосудов в головном мозге, однако сейчас эта теория признана ошибочной. Приступ вызывается целым рядом биохимических процессов, которые запускаются нейронами, расположенными в коре головного мозга. Нейроны по разным причинам, которые пока точно не известны специалистам, начинают активироваться. Это автоматически высвобождает воспалительные вещества рядом с кровеносными сосудами. Заключительный этап – воспаление самого сосуда и окружающей его ткани, которое проявляется головной болью.
Часто мигренью страдают члены одной семьи. Более 80 % больных наследуют заболевание от родителей. Однако изменения в генетическом наборе, которые были бы ответственны за эту патологию, пока не найдены.
Наверх к содержанию
Причины мигрени
Причины мигрени в головном мозге и нарушениях в нем. Есть несколько теорий развития этого вида головной боли:
- Спазм сосудов головы и кратковременные нарушения кровообращения головного мозга.
- Перемены в биоэлектрической активности разных областей мозга.
- Раздражение тройничного нерва.
- Нарушение баланса нейромедиаторов в нервной системе.
- Повышенная возбудимость нейронов – нервных клеток мозга.
Каждый из этих факторов вносит вклад в запуск механизма появления боли и сопутствующих симптомов. Повышенная возбудимость нейронов, особенность строения кровеносных сосудов могут быть врожденными особенностями, а мигрень имеет семейный характер у пациента.
Развитие приступа мигрени провоцируется разными факторами:
- Перемены гормонального фона в разных фазах менструального цикла или при приеме гормональных контрацептивов.
- Сильные переживания, испуг.
- Усталость и недосыпание.
- Напряженная работа, которая требует концентрации внимания.
- Долгое нахождение в душном или жарком помещении.
- Перемена климата или погоды.
- Строгие диеты, голодание, ряд продуктов: шоколад, красное вино, сыры, копчености.
- Запахи табачного дыма или другие.
- Прием некоторых лекарств.
- Мерцающий свет или долгое нахождение на ярком солнце.
Перечень триггеров у каждого свой. А выявить закономерности – после чего начинает болеть голова, поможет ведение дневника. В нем нужно отмечать рацион, эмоциональное состояние и другие моменты.
Довольно часто отмечается взаимосвязь мигреней с колебаниями уровня женского полового гормона эстрогена. Отсюда первые появления односторонних головных болей в период полового созревания, сильные приступы во время месячных, увеличение их частоты после рождения ребенка и с началом менопаузы. В это время уровень эстрогена снижается, что может быть взаимосвязано с мигренью.
Кроме того ученые говорят о семейной мигрени – редком виде заболевания, который связан с генными дефектами хромосом. Исследования о генетической причине болезни ведутся до сих пор.
Виды мигрени
Приступ боли может быть как тяжелым, когда человек не в состоянии заниматься привычными бытовыми делами, так и не столь ярко выраженным.
По проявлениям
- С аурой. Под аурой понимается предшествующее головной боли специфическое состояние. Больные отмечают ряд симптомов:
- зрительные – сверкающие линии в форме зигзагов или туман перед глазами. За яркими вспышками следуют выпадающие поля зрения (слепые пятна). Предметы могут казаться больше или меньше своего реального размера, их цвет также выглядит иным;
- сенсорные – покалывание и онемение в теле, ощущение ползающих мурашек на коже;
- двигательные – сложность координации движений, слабость в мышцах, гемипарезы;
- нарушения речи – запинки, растягивание слов.
Нередки также головокружение, слабость, ощущение нереальности происходящего. Каждый симптом может длиться от 5 минут до часа. После завершения этой фазы хотя бы одно из перечисленных проявлений уходит.
- Без ауры. Больше половины случаев мигреней проходит без ауры. Такое течение называют простым, так как приступ проходит гораздо легче. Однако больные все равно страдают от мучительной пульсирующей боли, тошноты и свето- и звукобоязни.
По частоте приступов
В данном случае мигрень может быть:
- эпизодической. Возникает редко и проходить без явных симптомов;
- хронической. О хронизации процесса идет речь, если на приступы приходится более 15 дней в течение одного месяца, причем это наблюдается 3 месяца и более.
Выделяют также и другие виды мигреней:
- мерцательную. Она характеризуется зрительной скотомой – световыми бликами или зигзагами. Головной болью приступ сопровождается редко, ограничиваясь только зрительным дискомфортом;
- базилярную. Часто берет начало в подростковом возрасте, преимущественно встречается у девочек. Иногда ее называют мигренозной эпилепсией, так как на ЭЭГ (электроэнцефалограмме) во время приступа отмечаются специфические для эпилепсии изменения;
- шейную. Ко всем стандартным симптомам добавляется вовлеченность в процесс шейных мышц. Боль распространяется на низ затылка, виски и глазницы;
- абдоминальную. Обычно свойственна детям и проявляется болями в животе в форме приступов. Они могут длиться до 3 дней, а могут закончиться через час. Никаких других симптомов, свойственных патологии желудочно-кишечного тракта, не наблюдается. Между приступами боли ребенок чувствует себя хорошо и ведет себя как обычно.
Разбираться с каждым случаем и идентифицировать мигрень, отличив ее от множества похожих заболеваний, должен врач. По статистике, только половина людей, страдающих от головной боли, обращается к специалистам. Однако такое отношение к своему здоровью может привести к прогрессированию болезни.
Наверх к содержанию
Симптомы мигрени с аурой
Главным признаком считается расстройство зрения, из-за чего иногда специалисты принимают данную мигрень за зрительный неврит. Больные видят иллюзорные зигзаги, мерцающие и перемещающиеся блики, цветовые пятна. Наряду с этим им часто сложно ориентироваться в пространстве и фокусировать взгляд на объектах, которые во время приступов всегда кажутся ниже, чем обычно, и покрываются черно-белыми пятнами.
Мигрень данного типа характеризуется как визуальными, так и звуковыми галлюцинациями: посторонними шумами и голосами разной степени громкости.
Нередко и возникновение дисфалгии — состояния невозможности запоминать слова, складывать их в предложения и произносить. Еще один симптом — появление ощущения покалывания в кончиках пальцев. Покалывание может переходить выше по руке и даже распространяться на одну щеку, висок и затрагивать язык.
Бывает, что аура дает о себе знать такими симптомами, как тошнота и рвота, головокружение, общее ухудшение состояния, сонливость, непроизвольное подергивание конечностями.
Перечисленные признаки появляются за 10-60 минут до головной боли. Приступ может длиться от 2-3 часов до нескольких дней подряд. Более длительный срок приступа говорит о мигренозном статусе. Пациенты жалуются на боль с одной стороны головы и только в редких случаях — с обеих сторон. Головной боли предшествует пульсация в области одного или двух висков, чувство давления на глаза. Симптомы могут значительно усугубляться из-за вредных привычек: курения, употребления алкоголя и наркотических веществ.
Что может спровоцировать приступ мигрени
Зачастую пациенты стремятся предотвратить головную боль, выявив и устранив провоцирующие ее факторы. Вызвать мигрень могут следующие условия:
- прием в пищу продуктов, содержащих тирамин, – мяса в копченом или вяленом виде, бананов, шоколада, сухофруктов, цитрусовых, твердого сыра;
- злоупотребление солью;
- вынужденный или осознанный голод в течение значительного временного периода;
- недосыпание или слишком длительный сон;
- нарушение режима работы и отдыха;
- чрезмерное употребление алкоголя, чая, кофе;
- слишком яркое освещение и громкие звуки;
- мерцание света;
- навязчивые неприятные запахи (растворитель для краски, сигаретный дым, парфюм и т. п.);
- повышение или понижение атмосферного давления;
- резкая смена погоды;
- приход холодов;
- прием оральных контрацептивов или эстрогенов для заместительной терапии;
- употребление продуктов, содержащих аспартат или глутамат;
- пребывание на высоте.
У беременных приступы мигрени становятся реже, что обусловлено изменением гормонального фона. Часто во втором и третьем триместре головная боль совсем уходит. Однако 4 % женщин впервые сталкиваются с этим заболеванием именно в период ожидания ребенка.
Также влияет на обострение мигрени менструальный цикл. Некоторые больные страдают от этого недуга строго за два дня до менструации или три дня после. Врачи связывают это с тем, что в сыворотке крови в очерченный период падает уровень эстрадиола. При наступлении пременопаузы ситуация с мигренью ухудшается, но женщины в менопаузе отмечают облегчение состояния.
Наверх к содержанию
Мигрень. Как проявляется, факторы возникновения и лечение болезни
Как проявляется
Мигрень является второй по частоте головной болью в мире и первой, по поводу которой пациенты обращаются за медицинской помощью.
Характерные черты мигрени:
- приступы головной боли, продолжительностью от 4 до 72 часов;
- интенсивность боли – умеренная или тяжелая;
- характер боли – пульсирующий;
- возникновение чувствительности к свету, звукам, запахам;
- повышение чувствительности кожи головы;
- тошнота и рвота;
- усиление боли при физической активности (вставании, ходьбе и др.);
- чаще односторонняя локализация боли (бывают исключения).
Во время приступа мигрени пациент временно выпадает из привычного образа жизни из-за сильной головной боли, продолжающейся несколько часов или суток. Ситуация может быть очень серьезной, приводящей к дезадаптации человека.
В некоторых случаях мигрени предшествуют предупреждающие симптомы, известные как «аура». К ним относятся:
- вспышки света или темные пятна перед глазами;
- слезотечение;
- пелена перед глазами;
- ощущение покалывания кожи лица, руки или ноги (с одной стороны);
- заложенность носа;
- односторонний паралич рук или ног (при гемиплегической форме мигрени);
- нарушения речи;
- головокружение.
Зафиксировано, что за один-два дня до мигрени человека сопровождают некоторые изменения – повышение аппетита, нарушения стула, напряжение мышц шеи, скачки настроения, жажда, повышенное мочеиспускание, постоянное зевание и т. д.
Аура может возникать как до, так и во время приступа мигрени. Большинство людей при мигрени вообще не испытывают никаких симптомов ауры. У остальных пациентов аура чаще всего проявляется визуальными нарушениями – вспышками легкого волнистого или зигзагообразного зрения, пеленой перед глазами, сужением поля зрения.
Иногда ауры проявляются сенсорными, моторными или словесными нарушениями. Может появиться слабость в мышцах или возникнуть чувство, что кто-то прикасается к телу.
Все указанные симптомы обычно начинаются постепенно и имеют склонность к нарастанию. Длительность ауры колеблется от 5 до 60 минут.
Приведем примеры ауры:
- снижение четкости зрения;
- покалывание конечностей с одной стороны;
- слабость мышц;
- онемение лица или одной стороны туловища;
- проблемы с речью;
- шум в ушах, музыка;
- непроизвольные подергивания или другие движения;
- слабость конечностей (при гемиплегической мигрени).
Сам эпизод мигрени без лечения длится 4-72 часа. По частоте приступы могут быть редкими, а могут возникать до нескольких раз в месяц. После приступа человек проходит фазу пост-дрома. Это заключительная фаза мигрени, во время которой одни люди чувствуют себя истощенными и утомленными, а другие могут испытывать восторг.
В течение суток после мигрени может ощущаться удрученность, замешательство, смятение, чувствительность к свету или звуку, головокружение.
Нередко болезнь не диагностируется и не лечится. В случае, если у вас или ваших близких регулярно возникают симптомы мигрени, храните записи об атаках боли и о том, как вы пытались устранить симптомы. Обязательно запишитесь на прием к специалисту и обсудите с врачом все тревожные сигналы. Это поможет диагностировать болезнь и подобрать адекватное лечение.
В случае, если лечение было назначено, а характер головной боли изменился или боль стала совершенно нетипичной для вас – обязательно обратитесь за консультацией к вашему лечащему врачу.
Факторы возникновения мигрени
Многие пациенты утверждают, что приступы мигрени у них зависят от определенных факторов, например от гормональных изменений в организме. Некоторые утверждают, что атаки головной боли значительно учащаются в период беременности или менопаузы.
Отметим основные факторы мигрени:
1. Использование гормональных препаратов. Сюда относится прием оральных контрацептивов, гормонотерапия при менопаузе и др. Необходимо отметить, что одни женщины утверждают, что гормональные препараты ухудшают мигрень, другие, наоборот, отмечают снижение частоты эпизодов при приеме гормоносодержащих средств.
2. Употребление некоторых продуктов питания. Замечено, что приступ мигрени могут вызвать сырые сыры, сильно соленые продукты и продукты, подвергающиеся обработке. Болевую атаку также может вызвать пропуск еды или голодание.
3. Злоупотребление пищевыми добавками.
4. Употребление некоторых напитков. Мигрень может быть спровоцирована алкоголем (особенно вином) и напитками с высоким содержанием кофеина.
5. Воздействие стресса.
6. Несоблюдение норм сна. Мигрень возникает при недосыпах или, наоборот, пересыпах.
7. Физические факторы. К болезни иногда приводит слишком интенсивная физическая активность (в том числе сексуальная активность).
8. Прием лекарственных препаратов. Отмечено учащение эпизодов при приеме оральных контрацептивов и сосудорасширяющих средств (например, нитроглицерина).
9. Изменения в окружающей среде.
10. Изменения атмосферного давления при перелетах.
Существует группа риска мигрени, состоящая из людей, наиболее подверженных эпизодам болезни. В нее входят подростки, женщины (мигрень встречается в 3 раза чаще, чем у мужчин), беременные и женщины в период менопаузы. Также к мигрени склонны пациенты, родственники которых когда-либо страдали проявлениями данной болезни.
Лечение мигрени
Существует две медицинские тактики лечения болезни – купирование заболевания (устранение приступа) и профилактическая терапия, направленная на уменьшение частоты, продолжительности и выраженности приступа, а также улучшение качества жизни и снижения вероятности дезадаптации пациента. Основными компонентами профилактической терапии являются: модификация образа жизни, избегание триггеров и прием лекарственных препаратов.
Купирование приступа проводится:
- нестероидными противовоспалительными препаратами (НПВП, НПВС);
- триптанами;
- парацетамолом;
- противорвотными средствами.
Профилактическое лечение медикаментами проводится при четырех и более сильных атаках мигрени в месяц, при наличии длительной ауры, симптомах онемения и слабости, а также в том случае, если обезболивающие средства не приносят ожидаемого эффекта.
Препараты для профилактического лечения мигрени:
- бета-блокаторы;
- сартаны;
- блокаторы кальциевых каналов;
- противоэпилептические средства;
- ботулотоксин;
- антидепрессанты;
- нестероидные противовоспалительные средства.
При мигрени главное – не заниматься самолечением. Устанавливать диагноз и подбирать правильное лечение должен исключительно врач. Здоровья вам и вашим близким!
Диагностика
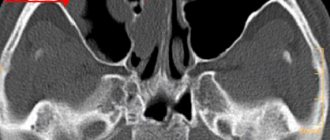
Мигрень диагностируется исключительно по симптомам. Никаких инструментальных методов для ее подтверждения пока нет. Однако для исключения других патологий, которые иногда скрываются под маской этого заболевания, могут назначаться МРТ и КТ-исследование. Если на полученных снимках не будет обнаружено никаких тревожных изменений, то, скорее всего, пациент страдает мигренью.
Наверх к содержанию
Лечение
Мигрень приносит больному много неприятных моментов. Лечение этой болезни обычно симптоматическое. С эпизодической мигренью справляются с помощью абортивной терапии, которая призвана купировать приступ. Хорошо зарекомендовали себя при борьбе с мигренью анальгетики, такие как НПВС, триптаны, дегидроэрготамин. Принять рекомендованную дозу препарата следует обязательно в течение первого часа от начала головной боли. Если пройдет больше времени, эффективность будет намного ниже.
Применять лекарства бесконтрольно нельзя, иначе постепенно может развиться медикаментозно-зависимая головная боль. Учесть все показания и противопоказания для конкретного пациента может только квалифицированный специалист. Убрать приступ или облегчить его течение может кратковременный сон, погружение головы в теплую воду, свежий воздух, постельный режим, затемненность комнаты и покой.
Наверх к содержанию
Лечение мигрени
Учитывая сложную природу заболевания, логично возникает вопрос, как же его лечить?
Если приступы мигрени возникают редко и не сильно влияют на работоспособность человека, принято назначать препараты только в момент боли. Первым шагом врач рекомендует обычные НПВС (нестероидные противовоспалительные средства), такие как ибупрофен, аспирин или парацетамол. Если же эти препараты оказываются недостаточно эффективными, следует принимать триптаны – лекарственные средства, разработанные специально для борьбы с приступом мигрени.
В случае, если приступы возникают часто, снижают работоспособность, плохо отвечают на проводимое лечение, целесообразно заняться профилактикой приступов мигрени. Проводится она не обезболивающими, а препаратами, влияющими на тонус сосудов, баланс нейромедиаторов, возбудимость нейронов – это бета-блокаторы (препараты, традиционно назначающиеся гипертоникам), антидепрессанты (в основном, амитриптилин), антиконвульсанты (препараты, применяемые для лечения эпилепсии). Такая терапия назначается на длительный промежуток времени и требует ежедневного приема лекарств.
Лечение мигрени – трудоемкий процесс, который требует серьезных моральных и финансовых ресурсов.
В последние годы появилось множество современных методик, позволяющих контролировать мигрень, эффективно предотвращать развитие приступов и минимизировать прием лекарственных препаратов. Среди данных методик – ботулинотерапия, стимуляция вагуса (Х пара черепных нервов), транскраниальная магнитная стимуляция головного мозга.
Особенности лечения мигрени в клинике Рассвет
В «Рассвете» вы сможете получить консультацию невролога и верно определить тип головной боли. Из большого спектра препаратов он выберет именно тот, который, учитывая возраст, сопутствующие заболевания и возможности, подходит именно вам. В клинике есть возможность в день обращения пройти процедуру ботулинотерапии, наиболее эффективного метода профилактики мигрени.
Профилактика мигрени
При мигренях делаются также и профилактические назначения, если приступы посещают больного чаще одного раза в месяц. Прием препаратов по указанной врачом схеме делает атаки болезни более редкими, их длительность становится меньше, а проявления бывают не такими выраженными. В результате заболевание не переходит в хроническую форму, а ответ на абортивную терапию становится лучше. Для профилактики выписываются антидепрессанты, бета-блокаторы и некоторые другие лекарства.
Специалисты советуют пациентам с симптомами мигрени спать не менее 8 часов в сутки, ложась в постель примерно в одно и то же время. Им следует выпивать до двух литров воды в день и умеренно солить пищу. Желательно ограничить употребление алкоголя и кофеинсодержащих напитков или полностью отказаться от них. Часто больным рекомендуют вести специальный дневник, куда следует каждый день перед сном записывать:
- время начала и окончания приступа, его длительность;
- предшествующие ему необычные ощущения со стороны глаз или других систем организма;
- в какой части головы ощущалась боль;
- тип боли (пульсирующая – усиливающаяся в такт биению сердца, сжимающая – напоминающая ощущения при сжатии головы обручем, колющая – похожая на резкие уколы иглой и т. п.);
- усиливалась ли боль от физических действий, например от подъема по лестнице;
- силу боли в течение всего дня (о);
- сопровождалось ли это состояние тошнотой и насколько она была выражена;
- были ли позывы на рвоту или отрыжка;
- имели ли место случаи рвоты во время приступа;
- раздражал ли больного обычный дневной свет, хотелось ли ему затенить комнату;
- стремился ли он уединиться в тихом месте, спрятавшись от привычных для него звуков;
- факторы, которые предположительно могли повлиять на возникновение приступа;
- все препараты с обезболивающим эффектом, которые были приняты в период головной боли. Указать нужно дозу и время приема.
Вести дневник надо в течение трех и более месяцев, чтобы выводы из сделанных записей были достоверными. Эти данные помогают врачу оценить эффективность назначений и вовремя их скорректировать. Больной же, проанализировав предшествующие мигрени события, может сознательно изменить свой образ жизни, исключив провоцирующие приступ факторы.
Наверх к содержанию
Мигрень – главное
Сам термин в переводе с латыни обозначает «боль в половине головы». Это характерный признак болезни – боль, которая локализуется в одной части головы, в области виска. Есть и другие специфические симптомы мигрени:
- Интенсивная боль с пульсирующим характером.
- Тошнота (вплоть до приступов рвоты), нетерпимость к свету, звукам, запахам.
- Аура или предвестники – особые состояния, которые появляются перед приступом мигрени: нарушения чувствительности конечностей, зрения (появление перед глазами мушек, пятен, слепых пятен и других искажений), нечеткости речи. Некоторые больные отмечают, что приступу предшествуют перемены аппетита, эмоционального настроения и физического состояния – кто-то становится вялым и раздражительным, а кто-то, наоборот, излишне активным.
Аура может быть не при каждом приступе и не у каждого пациента – ее отмечают около трети людей, страдающих от мигреней.
При мигрени больному тяжело концентрировать внимание, выполнять рабочие обязанности, участвовать в семейной жизни. Тяжело подниматься по ступенькам, быстро двигаться. Становится легче, если поспать или просто полежать в темноте и тишине. Обычно, когда боль стихла, человек чувствует себя еще сутки уставшим и ослабленным.
Мигрень – это первичная форма головной боли – самостоятельного неврологического заболевания. Приступы периодические – от нескольких раз в году, до нескольких раз в месяц. Длительность – от 3-5 часов до трех суток. Интенсивность головной боли средняя и высокая.
Мигрень на втором месте по частоте среди первичных головных болей после головной боли напряжения. От нее в 2-3 раза чаще страдают женщины, установлена семейная предрасположенность к заболеванию.
Болезнь знакома людям давно. Самые ранние упоминания встречаются у древних шумеров, живших за 3 тысячи лет до н.э. Лечить от мигрени пытались древнеегипетские жрецы, Гиппократ, Цельс и другие выдающиеся врачи прошлого. Есть упоминания о разных методах терапии – от растительных лекарственных отваров до трепанации черепа, чтобы выпустить злых духов из головы, которые считались причиной боли.
Интересный факт – мигренью страдали многие известные люди: Юлий Цезарь, Александр Македонский, Чарльз Дарвин, Исаак Ньютон и многие другие.
Говорить о мигрени в цифрах статистики довольно сложно – далеко не все больные обращаются к врачам. Кроме того эта болезнь (в отличие от многих других) не имеет смертельных или тяжелых последствий, из-за чего не является приоритетной.
Распространенность мигрени в мире – около 6% у мужчин и до 29% у женщин, хотя до начала полового созревания разницы от пола нет. Эти головные боли реже беспокоят женщин азиатского происхождения, первый приступ возникает до 40 лет, а наиболее часто головная боль беспокоит в возрасте 25-55 лет.
Мотрин® при мигрени
Мотрин® — современное обезболивающее средство. Препарат обладает высоким профилем безопасности и клинически доказанной эффективностью при такой боли3, как мигрень. Мотрин® способен действовать – до 12 часов1, что позволяет принимать препарат 2 раза для облегчения состояния на сутки.
Перед применением ознакомьтесь с инструкцией.
Наверх к содержанию
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Образовательное видео «Головная боль и мигрень»
1 — Фрик и соавт. Эффективность и безопасность напроксена натрия и ибупрофена в отношении обезболивания после хирургического вмешательства на полости рта. Текущие Терапевтические Исследования. 1993;54(6):619-27. 2 — https://www.ncbi.nlm.nih.gov/pubmed 3 — Каратеев АЕ. Напроксен: универсальный анальгетик с минимальным риском кардиоваскулярных осложнений. Современная ревматология. 2016;10(2):70–77. 4 — в пероральной форме. На основании данных инструкций по применению и клинических исследований зарегистрированных в РФ безрецептурных обезболивающих лекарственных средств.