Доброкачесвенные или злокачественные новообразования могут локализоваться в различных отделах головного мозга. Приоритетным методом лечения патологии является удаление опухоли головного мозга проведением операции на мозг. Так как опухоль ограничена соседними тканями, ее развитие приводит к сдавливанию мозговых центров и функциональным нарушениям в соответствующих структурах. В 2% случаев новообразование становится причиной летального исхода.
Что такое краниотомия?
Иногда получить доступ к опухоли головного мозга сложнее, чем удалить ее. Следовательно, некоторые дополнительные шаги должны быть добавлены, чтобы помочь хирургу получить доступ к раку в головном мозге. Одним из таких методов является операция краниотомии, которая включает в себя этап удаления кости в дополнение к уровням других операций на головном мозге.
При краниотомии нейрохирург удаляет часть кости черепа, чтобы получить доступ к опухоли. Резекция черепа может потребовать компьютерной помощи и визуализации, чтобы найти и достичь точного местоположения рака. Естественно, магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) — это методы, которые приходят в первую очередь.
Удаленная часть кости черепа называется «костным лоскутом», который ставится на место после краниотомического иссечения опухоли. Как правило, костный лоскут заменяется в конце процедуры крошечными пластинками и винтами. Есть случаи, когда костный лоскут не возвращается, но это другая операция на головном мозге, называемая «краниэктомией», которая будет обсуждаться далее в статье федеральный технологический институт.
Название операции краниотомии происходит от черепа (черепа), подлежащего удалению. Размер и сложность краниотомии зависят от проблемы пациента, которая может варьироваться от отека мозга до извлечения посторонних предметов, таких как пули.
Причины для проведения краниотомии
Почему человеку нужно делать краниотомию и резекцию черепа? Как кратко упоминалось выше, причины для операции краниотомии варьируются и включают, но не ограничиваются ими:
- Доступ к месту лечения для диагностики или удаления опухолей
- Снижение внутричерепного давления путем устранения поврежденных или опухших участков мозга может быть вызвано травматическими повреждениями или инсультами
- Имплантация устройства для таких целей, как лечение двигательных расстройств, таких как болезнь Паркинсона или дистония (тип двигательного расстройства), или рефракционная эпилепсия
- Клипирование или восстановление аневризмы
- Удаления крови или кровяных сгустков из неплотных кровеносных сосудов
- Дренирование абсцесса головного мозга (абсцесс-это инфицированный Гнойный карман в ткани)
- Восстановление переломов черепа
- Восстановление разрыва мембраны, выстилающей мозг (твердая мозговая оболочка)
- Вынимание постороннего предмета, например, пули.
Краниотомия и резекция используются не только при опухолях, как было объяснено выше. Всякий раз, когда мозг находится под слишком большим давлением, например, когда он опухает, имеет сгустки крови или имеет абсцесс, операция краниотомии является выбором. Если краниотомия иссечение опухоли, сгустков крови, пули в голове или по какой-либо другой причине является лечением, как должен готовиться пациент?
Возможна ли трансплантация мозга?
Различные повреждения головного мозга приводят к серьезным заболеваниям человека, т.к. его естественная регенерация очень сложна. Текущая регенеративная медицина пытается заменить или вылечить поврежденные или мертвые клетки мозговой ткани стволовыми клетками, способными заменить некоторые недостающие части ткани, продуцировать вещества, важные для восстановления всего организма. Попытки трансплантации (пересадки) мозга до сих пор терпели неудачу. Препятствия включают трудоемкий характер процедуры, невозможность естественного восстановления мозговых нервных волокон, что стоит на пути восстановления нейронных связей при имплантации чужой ткани.
Одна из основных проблем – отсутствие доноров или органов достаточного качества для трансплантации, ограниченная выживаемость органов после трансплантации. А пересадка мозга на сегодняшний день остается любимой темой и вдохновением для научной фантастики.
Подготовка к трепанации черепа
Перед операцией по удалению черепа пациент должен прекратить прием любых нестероидных противовоспалительных препаратов и разжижителей крови, по крайней мере, за неделю до этого. Однако, если есть лекарства, явно назначенные для операции,они должны быть тщательно приняты в соответствии с графиком. Кроме того, пациент не должен есть или пить с ночи перед операцией.
Курение и употребление алкоголя также запрещено в период от одной недели до двух недель после операции. Если требуется МРТ или КТ-сканирование, фидуциалы могут быть помещены на лоб пациента и за ушами, чтобы помочь выровнять предоперационную МРТ с системой наведения изображения. Во многих случаях врач должен сдать анализы крови, чтобы удостовериться в здоровье пациента.
Резекция черепа выполняется под общим наркозом, независимо от вида операции. Подписание формы согласия является обязательным, и пациент должен внимательно прочитать путь и знать, что он переживает. Они также должны знать риски, связанные с такими операциями на головном мозге.
Лечебная физкультура и эрготерапия
Эрготерапевт оценит ваше зрение, навыки мышления, движения рук и выполнение повседневных действий. Он определит вашу способность снова водить машину или возможность вернуться к работе. Инструктор по лечебной физкультуре поможет развить активность мышц и координацию движений.
Логопедия
Специалист по патологи речи определят, повлияла ли операция на произношение и понимание речи. Логопед оценит то, что вы можете выразить словами, и при необходимости поможет вам заново научиться связывать слова с объектами и понятиями. Специалисты также могут обследовать вас на предмет нарушений глотания.
Риски трепанацию черепа
После удаления опухоли или краниотомии по другим причинам пациент может испытывать отек и кровоподтеки на лице или вокруг глаз, головную боль, головокружение и проблемы с памятью, речью или зрением. Таким образом, нейрохирург уточняет, сколько дней пациент должен провести в отделении интенсивной терапии (ОИТ), где постоянно контролируются частота сердечных сокращений, артериальное давление и нервные признаки. Несмотря на все эти меры предосторожности, пациент все еще может подвергаться послеоперационному риску.
Общие послеоперационные риски также присутствуют здесь: кровотечение, инфекция, сгустки крови и реакции на анестезию. В случае операции краниотомии также добавляются некоторые другие опасности, в зависимости от типа процедуры:
- Ударов
- Судороги
- Отек головного мозга
- Повреждение нерва
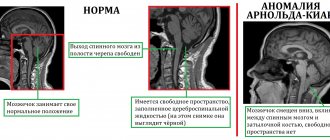
- СМЖ или утечка спинномозговой жидкости, которая является жидкостью, которая окружает и защищает мозг
- Потеря некоторых психических функций
- Пневмония, которая является разновидностью инфекции легких
- Нестабильное кровяное давление
- Мышечная слабость
Кроме того, некоторые риски специфичны для конкретного метода и случаются не со всеми пациентами после краниотомии. Они зависят от серьезности и сложности проблемы и включают в себя:
- Проблема с памятью
- Трудности с речью
- Паралич
- Нарушению равновесия или координации
- Кома
Послеоперационный уход может предотвратить или уменьшить некоторые риски, но обычно пациент должен пойти на компромисс и пройти операцию, зная, что это может произойти. Во многих случаях речь идет о жизни или смерти, и у пациента нет другого выбора.
Лечебные факторы
Низкоинтенсивное лазерное воздействие успешно используется в лечении головной боли больше 30 лет. Терапия безболезненная, не вызывает осложнений и побочных эффектов, не требует восстановления и предварительной подготовки.
Лазер излучает красный и инфракрасный свет. Лучи проникают в поверхностные и глубокие подкожные слои. Ткани и клетки поглощают их энергию – под воздействием тепла происходит ее превращение в биохимическую энергию.
В результате, воспалительный процесс и боль проходят. Лазерная энергия накапливается в зонах воздействия лазера постепенно, поэтому эффект от лечения большинство пациентов ощущает после 3-6 процедур.
Под воздействием лазерного луча:
— снимается напряжение в мышцах шеи;
— восстанавливается вегетативная нервная система;
— нормализуется сон;
— проходит тревожность;
— исчезает синдром хронической усталости.
Низкоинтенсивный лазерный луч воздействует на мозг через черепные стенки, вследствие чего ускоряется регенерация нервных клеток, тормозится процесс гибели нейронов.
Различные виды краниотомии
Как и любой другой вид хирургии головного мозга, краниотомия также имеет различные виды, начиная от правой лобной краниотомии для резекции опухоли до транслабиринтинной краниотомии. Модель подбирается исходя из состояния пациента, цели операции и общих преимуществ. Некоторые из основных видов краниотомии заключаются в следующем:
Расширенная Бифронтальная краниотомия когда малоинвазивные подходы не отвечают потребностям хирургии, хирург может выбрать расширенную бифронтальную краниотомию. Здесь делается разрез на волосистой части головы за линией роста волос и костью, образующей контур орбит, и удаляется лоб.
Наиболее распространенной целью является достижение сложных опухолей в передней части мозга. Это традиционный подход к основанию черепа с основным убеждением, что удаление лишней кости безопаснее, чем ненужное манипулирование разумом. Обычно менингиомы, эстезионевробластомы и злокачественные опухоли основания черепа лечатся с помощью расширенной бифронтальной краниотомии. В конце концов костный лоскут заменяется.
Минимально Инвазивная Супраорбитальная» Бровная » Краниотомия
Супраорбитальная краниотомия, обычно известная как «бровная» краниотомия, является еще одной процедурой для удаления опухолей головного мозга. Как следует из названия, это минимально инвазивный подход и включает в себя небольшой разрез в брови для доступа к опухолям в передней части мозга. Кисты расщелины Ратке, опухоли основания черепа и некоторые опухоли гипофиза также могут быть обработаны этим методом.
Поскольку это малоинвазивная процедура, она может быть менее болезненной, чем открытая краниотомия. Период восстановления может быть короче, и на месте операции не останется большого шрама.
Ретросигмоидная» Замочная Скважина » Краниотомия
Ретросигмоидная краниотомия, часто известная как» замочная скважина», является еще одной минимально инвазивной хирургической процедурой для удаления опухолей головного мозга. После того как небольшой разрез за ухом обеспечивает доступ к мозжечку и стволу головного мозга, хирург может удалить опухоль основания черепа. Менингиомы, акустические невромы и метастатические опухоли головного мозга или позвоночника являются другими мишенями для замочной скважины краниотомии.
Как и другие малоинвазивные подходы, ретросигмоидная краниотомия также требует меньшего времени восстановления, в то время как она оставляет минимальный хирургический шрам и меньшую боль по сравнению с различными типами операций на головном мозге.
Орбитозигоматическая Краниотомия
Орбитозигоматическая краниотомия — это второй традиционный подход к основанию черепа, представленный в нашей статье. Как и расширенная бифронтальная краниотомия, орбитозигоматическая краниотомия также используется для доступа и оперирования сложных опухолей и аневризм. Этот подход основан на том же убеждении, что и расширенная бифронтальная краниотомия: удаление лишней кости безопаснее, чем ненужные манипуляции с мозгом.
Когда малоинвазивные подходы не могут помочь, кость, которая образует контур орбиты и щеки, удаляется для замены в конце с целью краниотомического иссечения опухоли. Некоторые случаи, которые можно лечить с помощью этого типа хирургии, включают краниофарингиомы, опухоли гипофиза и менингиомы. Нейрохирург может проникнуть глубже и получить доступ к труднодоступным участкам мозга, минимизируя серьезные повреждения мозга.
транслабиринтный краниотомии
При транслабиринтинной краниотомии делается разрез на волосистой части головы за ухом, чтобы удалить сосцевидную кость и часть внутренней ушной кости. Существенная часть внутренней ушной кости, которая удаляется здесь, — это полукруглые каналы, содержащие рецепторы для равновесия. Иногда вся опухоль не может быть удалена из-за серьезных повреждений, которые может создать процедура удаления. Однако нейрохирурги обычно стараются удалить всю опухоль или как можно большую ее часть.
Самая большая проблема с этим методом-потеря слуха. Когда удаляются полукружные каналы, слух приносится в жертву доступу и удалению опухоли. Тем не менее, риск повреждения лицевого нерва может быть снижен.
Во всех этих методах удаленный костный лоскут заменяют и удерживают на месте с помощью винтов и пластин. Это не всегда происходит с костным лоскутом,и иногда хирург не заменяет кость.
Лучевая терапия при раке головного мозга
Одним из самых эффективных методов лечения онкопатологий является лучевая терапия. Лучевая терапия при опухолях мозга способствует уменьшению размеров новообразования при отсутствии возможности его полного удаления.
В основе данного метода лежит облучение пораженного участка мозга. Однако необходимо понимать, что радиация обладает губительным эффектом для всех клеток организма, в том числе и здоровых. Но патологические клетки являются более чувствительными, поэтому этот эффект для них более выраженный.
Лучевая терапия применяется для лечения как доброкачественных, так и злокачественных опухолей. Зачастую она сочетается с хирургическим лечением и химиотерапией.
Лучевая терапия при опухолях мозга может проводится несколькими способами:
- традиционным – подразумевает дистанционное облучение, при котором головку аппарата располагают на определенном расстоянии от головы пациента;
- брахитерапевтическим – радиоактивный материал имплантируется непосредственно в новообразование, таким образом опухоль облучается изнутри;
- методом целенаправленного облучения – используется узкий, тонкий пучок радиации. Для проведения данного метода применяется гамма- и кибер-нож.
Краниотомия, Краниэктомия и краниопластика
Краниотомия, краниэктомия и краниопластика звучат одинаково, но являются тремя различными методами хирургии головного мозга. Как следует из названий, череп (череп) участвует во всех трех методах. Как упоминалось ранее, при краниотомии часть головы временно удаляется, чтобы обеспечить доступ к более глубоким частям мозга для удаления опухолей, сгустков крови, опухолей мозга, инородных тел и лечения некоторых других проблем, как упоминалось в предыдущих разделах статьи. Костный лоскут ставится на место в конце операции и фиксируется титановыми пластинами и винтами.
С другой стороны, при краниэктомии костный лоскут не заменяется сразу. Обычно нейрохирурги предпочитают этот метод, когда проблема заключается в черепно-мозговых травмах и других травмах головы, которые включают отек. Удаленную часть черепа держат подальше, чтобы уменьшить давление и сдавление некоторых областей мозга.
В третьей методике, краниопластике, костный лоскут удаляется, как и предыдущие два метода. Однако он никогда не прикрепляется, так как удаленная часть черепа сама по себе имеет проблемы: она повреждена или раковая. Таким образом, удаленная часть заменяется титаном, акрилом или синтетическим заменителем кости. Установка новой части также должна выполняться нейрохирургом.
Сброс давления в экстренной ситуации является одним из главных преимуществ и специфических характеристик краниопластики. Это может спасти жизни с этой конкретной пользой. Еще одно специфическое преимущество краниопластики заключается в том, что новая часть кости может помочь восстановить естественный контур черепа. Иногда удаленная часть деформирует череп, но краниопластика может помочь восстановить естественную форму. Титановые имплантаты особенно предпочтительны для краниопластики из-за их многочисленных преимуществ.
Симптоматика при различных степенях тяжести ЧМТ
Степень тяжести ЧМТ определяется по шкале комы Глазго (оценка открывания глаз, движения и речи пациента): легкая – 13–15 баллов, средняя – 9–12 баллов, тяжелая – 3–9 баллов. Иными словами, учитываются три фактора: состояние сознания, жизненно важные функции, неврологическая симптоматика. При этом состояние пациента оценивается как удовлетворительное, средней тяжести, тяжелое, крайне тяжелое, терминальное (между жизнью и смертью). Чем серьезнее травма и глубже ее проникновение, тем тяжелее наступает выздоровление пациента.
Симптоматика ЧМТ при:
- Легкой степени тяжести: головная боль (цефалгия), головокружение, тошнота и рвота, расстройство сна, раздражительность, скорая утомляемость.
- Средней степени: нарушения речи, частичная потеря зрения, пароксизмы конечностей, нарушение психики, потеря памяти, нарушения ритма сердцебиения, цефалгия высокой степени интенсивности, повышение частоты дыхательных движений с сохранением ритма, потеря сознания до нескольких часов.
- Тяжелой степени: судороги, параличи, гипо- или гипертонус мускулатуры, отсутствие сознания до нескольких недель, кома, критическое нарушение жизненно важных функций, глубокие стволовые, общемозговые нарушения.
Использование титановых имплантатов в Краниопластике
Как упоминалось в предыдущем разделе, при краниопластике удаленная часть черепа не может быть возвращена назад. Он либо поврежден, либо злокачествен, либо имеет другие проблемы и не должен быть заменен. Таким образом, необходимо использовать имплантат из титана, PEEK, акрила или синтетического заменителя кости.
Титан является одним из наиболее распространенных материалов, используемых для оперативных целей и имплантатов. Он также становится все более популярным в краниопластике, поскольку предотвращает косметическую деформацию, уменьшает уязвимость незащищенных тканей головного мозга и сводит к минимуму риски и затраты, связанные с дополнительными операциями и процедурами.
Операция на головном мозге может быть минимально инвазивным подходом, таким как краниотомия бровей, правая лобная краниотомия для резекции опухоли или краниопластика, когда часть черепа выбрасывается, а кусок титана или других материалов заменяет его. Тем не менее, пациент должен знать достаточно об операции, подготовке к ней и ее рисках, чтобы максимально снизить послеоперационные опасности.