Факторы риска возникновения инсультов
- Болезни сердечно-сосудистой системы: мерцательная аритмия, сердечная недостаточность, гипертония, аритмия, склонность к образованию тромбов и др.
- Регулярные стрессы, хроническая усталость, перенапряжение.
- Возраст старше 45 лет у мужчин и старше 50 лет у женщин.
- Мигрень.
- Злоупотребление алкоголем, наркотическая зависимость, курение.
- Нарушение обмена веществ.
- Сахарный диабет.
- Избыточная масса тела, малоподвижный образ жизни, неправильное питание: употребление жирной, острой, жареной, копченой пищи.
- Длительный (более 5 лет) прием гормональных препаратов.
- Наследственность.
- Инфекционные и воспалительные процессы (системная красная волчанка и др.).
- Гендерная принадлежность: риск развития инсульта у мужчин выше, чем у женщин.
Эти факторы приводят к снижению эластичности сосудов, повышению нагрузки на них, формированию атеросклеротических бляшек, повышению количества сахара и вредного холестерина в крови.
Пациенты, находящиеся в группе риска, должны регулярно проверять состояние своего здоровья у врача, проходить КТ или МРТ головного мозга, проводить исследование коры головного мозга, сдавать анализ крови на сахар и уровень холестерина, свертываемость крови и др.
Виды инсульта
Существует два основных типа инсульта: геморрагический, который возникает при разрыве кровеносных сосудов (кровотечение в мозг, под мембранами и желудочками головного мозга), и ишемический, который возникает при закупорке кровеносных сосудов (тромбообразование или эмболизация сосудов головного мозга).
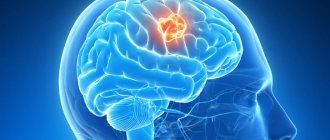
(более известное как кровоизлияние в мозг) является осложнением гипертонии. И это самый острый вид инсульта, который является экстремальным проявлением тех заболеваний, которые его вызывают. Геморрагический инсульт обычно возникает у людей с высоким давлением, обычно на фоне гипертонического кризиса. Нередки также разрывы стенок артерий в местах, где они слишком тонкие. Это связано с аневризмами — врожденным или приобретенным истончением и выпуклостью стенок сосудов. Кровеносный сосуд, который не выдерживает повышенного давления на стену, разрывается. Геморрагический инсульт чаще всего возникает после трудного, напряженного дня.
Вечером голова буквально лопается от боли, что приводит к тошноте, рвоте, все большему количеству головных болей — вот страшные предвестники инсульта. Симптомы этого инсульта появляются внезапно и быстро усиливаются. Движение, речь, чувствительность нарушены. Пульс становится напряженным и редко, температура повышается. Есть небольшое онемение, возможна внезапная потеря сознания до комы. Кровь течет в лицо, на лбу появляется пот, человек чувствует удар по голове, падает в обморок и падает — это и есть геморрагический инсульт. Кровь из разорванного сосуда поступает в мозговую ткань. Через несколько минут он может впитать и сжать мозговое вещество, вызывая отеки и смерть.
Внешне геморрагический инсульт выглядит так же непривлекательно. В кровеносных сосудах шеи учащается пульс, крики, хрипы, громкое дыхание. Иногда начинается рвота. Иногда видно, что глазные яблоки начинают наклоняться в сторону области поражения. Паралич верхних и нижних конечностей может возникнуть на стороне, противоположной зоне поражения. Большое кровотечение начинает непроизвольно двигать здоровые конечности.
Первичная профилактика
Около 80% всех инсультов — первичные. Основные меры профилактики:
- Изменение образа жизни. Пациент должен отказаться от вредных привычек и малоподвижного образа жизни, начать правильно питаться. Рацион должен состоять преимущественно из паровых, отварных и тушеных блюд, обезжиренных молочных продуктов, рыбы. Обязательно нужно выпивать около 8 стаканов воды. Физические тренировки должны соответствовать возрасту, иногда бывает достаточно добавить пешие прогулки. Диета и умеренные физические нагрузки помогут нормализовать вес и укрепят здоровье. Не менее важно исключить или свести к минимуму стрессы, перенапряжения, спать 8 часов в сутки.
- Контроль артериального давления. Нормальными показателями является 120-140 мм рт. ст. для верхнего и не более 80-90 мм рт. ст. для нижнего. Изменение нужно производить ежедневно в одно и то же время. При повышении показателей следует обратиться к врачу, он подберет лечение и назначит лекарственные препараты, позволяющие стабилизировать давление.
- Контроль уровня сахара и вредного холестерина в крови.
- Прием лекарственных средств, например, антитромботических препаратов.
Коррекция проявлений СД
Среди пациентов с ИИ частота выявления СД, по данным разных авторов, составляет от 15 до 33 %. СД является несомненным фактором риска инсульта, однако данных о роли СД как фактора риска повторного инсульта не так много.
Постоянный и адекватный контроль АГ у пациентов с СД приводит к значимому снижению частоты инсультов. Так, в исследовании UKPDS (United Kingdom Prospective Diabetes Study) показано снижение риска повторного инсульта на 44 % среди больных СД с контролируемой АГ по сравнению с пациентами с низким уровнем ее контроля [43]. В ряде других исследований также соотнесено уменьшение риска инсульта и/или других сердечно-сосудистых событий с контролем АД у пациентов с СД. Считают, что среди всех антигипертензивных препаратов ингибиторы АПФ оказывают наилучший эффект на исход инсульта и других сердечно-сосудистых событий для данной категории пациентов [23, 39]. Согласно рекомендации Американской ассоциации диабета, в схеме лечения пациентов с СД и АГ должны присутствовать или ингибиторы АПФ, или антагонисты рецепторов ангиотензина [9].
Своевременный и оптимальный контроль гликемии, приводящий к уменьшению частоты микроангиопатий (нефропатий, ретинопатий, периферической невропатии), также чрезвычайно важен для первичной и вторичной профилактики инсульта и других ССЗ. Опубликованы результаты трех рандомизированных клинических исследований (ACCORD, ADVANCE, Veterans Affairs Diabetes Trial), в которых проведена оценка эффективности интенсивной гипогликемической терапии пациентов с СД 2 типа, имевших ИБС, ИИ и другие сосудистые факторы риска в анамнезе. В указанных исследованиях снижение риска сердечно-сосудистых событий и смерть на фоне интенсивной сахароснижающей терапии продемонстрированы не были.
В проспективное двойное слепое рандомизированное исследование PROactive были включены 5238 пациентов с СД 2 типа и макрососудистыми осложнениями в анамнезе, которые получали пиоглитазон или плацебо. После перенесенного инсульта среди больных (486 в группе пиоглитазона, 498 в группе плацебо) была выявлена тенденция к снижению комбинированного показателя смерти и сосудистых событий (р = 0,067) в группе, получавшей пиоглитазон. При вторичном анализе выявлено, что прием пиоглитазона снижал частоту фатального или нефатального инсульта (р = 0,0085) и смерти от сердечно-сосудистых событий, а также нефатального ИМ или нефатального инсульта (р = 0,0467) [45].
Таким образом, в основе вторичной профилактики ИИ у пациентов с СД лежит адекватный контроль АГ и гликемии [29].
Вторичная профилактика
Главная задача вторичной профилактики — свести вероятность развития повторного инсульта к минимуму. Основные меры:
- Регулярный контроль артериального давления и снижение его до нормальных показателей при необходимости.
- Изменение рациона питания: важно сократить количество потребляемой соли, употреблять больше овощей и фруктов, нежирной молочной продукции, исключить жирные, жареные и копченые блюда, алкоголь.
- Нормализация веса, занятия спортом минимум по полчаса раз в два дня.
- Лекарственная терапия особенно для пациентов с признаками атеросклероза и больных, переживших ишемический инсульт или транзиторные ишемические атаки. Медикаменты помогают снизить уровень холестерина и артериального давления, справиться с воспалительными заболеваниями и обострениями хронических заболеваний.
- Регулярное посещение невропатолога. Врач может отследить изменения состояния пациента, скорректировать терапию, назначить лекарственные препараты или процедуры, дать рекомендации касательно госпитализации.
В дальнейшем это заболевание вызывает стойкие нарушения в виде парезов, параличей, нарушений речи и вестибулярных расстройств, которые являются причинами инвалидизации и нарушения социальной адаптации пациентов после инсультов.
Симптомы, которые могут указывать на инсульт.
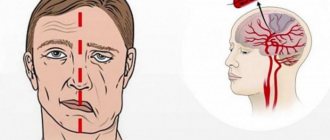
Перекос лица. Нужно попросить человека улыбнуться, надуть щеки, оскалить зубы. Возможный признак инсульта — асимметрия носогубных складок, щека «парусит», а улыбка становится «кривой». Нарушения речи. Признак инсульта когда человек не может произносить слова, или когда создается впечатление, что человек не понимает, что говорит, «путает» слова. Слабость в руке и/или ноге. Можно попросить сжать обеими руками свои руки, или просто вытянуть обе руки вперед — слабая рука начнет опускаться. Важно: если человек жалуется на внезапное появление неловкости в руке, невозможность четко написать что-либо от руки — это тоже признак слабости.
Почему важно действовать быстро?
При ишемическом инсульте, во время которого возникает закупорка артерии тромбом – участок мозга не получает питание и клетки головного мозга гибнут. При отсутствии своевременной специализированной медицинской помощи человеку с инсультом гибель клеток участка головного мозга лишившегося кровоснабжения неизбежна. Существует технология восстановления кровоснабжения головного мозга, когда внутривенно вводится лекарство способное растворять тромбы. Этот метод лечения называется системная тромболитическая терапия. Применить системную тромболитическую терапию возможно только в первые 4,5 часа от начала инсульта. После 4,5 часов ткани головного мозга и сосуды головного мозга в зоне инфаркта приобретают необратимые изменения и риск развития кровоизлияния в зоне инфаркта мозга увеличивается многократно. Выделяют два основных вида инсультов: 1. Ишемический (связанный с закупоркой или спазмов артериальных церебральных сосудов и вызывающий недостаточное кровоснабжение участка головного мозга и гибель нервных клеток в очаге некроза и развитие инфаркта мозга); 2. Геморрагический (кровоизлияние, связанное с разрывам церебрального сосуда (артерии или вены) с истечением крови в вещество мозга или под его оболочки, сдавливая окружающую нервную ткань, вызывая гибель нейронов и стимулируя развитие и прогрессирование отека головного мозга).
На сегодняшний день большое значение имеет предупреждение развития этой патологии – первичная и вторичная профилактика инсульта.
Факторы риска развития инсультов
Все направления профилактической работы по предупреждению развития инсультов заключаются в контролировании факторов риска и их коррекцию. Все факторы риска подразделяют на несколько категорий: 1. Предрасполагающие; 2. Поведенческие; 3. «Метаболические». К предрасполагающим факторам относятся аспекты, которые не подлежат коррекции: 1. возраст (частота инсультов увеличивается после 50 лет и растет с каждым годом); 2. пол (у мужчин после 40 лет риск развития инсультов выше, чем у женщин); 3. семейный анамнез и наследственная предрасположенность. Поведенческими факторами, способствующими развитию инсультов, являются: • курение (увеличивает риск инсультов в два раза); • психологические факторы (стрессы, депрессия, усталость); • прием алкоголя, наркотиков и лекарственных препаратов (оральных контрацептивов); • избыточный вес и ожирение; • атерогенная диета; • физическая активность (гиподинамия повышает риск ишемических инсультов). «Метаболические» факторы риска – артериальная гипертензия, дислипидемия, метаболический синдром, эндокринопатии (сахарный диабет), коагулопатии. Индивидуальная медикаментозная коррекция «метаболических» факторов и устранение поведенческих аспектов лежат в основе профилактики ишемических и геморрагических инсультов.
Главные направления предупреждения инсультов
Основными этиологическими причинами развития острых нарушений мозгового кровообращения считаются атеросклероз церебральных сосудов и гипертоническая болезнь при ишемических инсультах, и злокачественная гипертония на фоне патологии церебральных сосудов (аневризм, артериовенозных мальформаций, диабетических ангиопатий и других вазопатий) при инсультах по геморрагическому типу. В связи с этим основными направлениями первичной и вторичной профилактики инсультов являются: • активное выявление и адекватное лечение больных с первичной артериальной гипертонией или гипертонической болезнью; • предупреждение ишемических инсультов (инфаркта головного мозга) у пациентов с патологией сердца и сосудов (нарушениями ритма, пороками сердца, инфарктом миокарда и эндокардитами) и своевременное лечение этих заболеваний; • профилактика повторных острых нарушений церебрального кровообращения у больных с транзиторными ишемическими атаками или «малыми» инсультами, включая оперативные методы лечения; • медикаментозная терапия нарушений обмена липидов у лиц с атеросклеротическим поражением церебральных сосудов, сонных артерий и у пациентов с ИБС.
Первичная профилактика инсультов
Первичная профилактика инсульта – это комплекс мероприятий направленных на предотвращение развития острых нарушений церебрального кровообращения – геморрагического инсульта или инфаркта мозга (ишемического инсульта) — ведение здорового образа жизни, рациональное питание, поддержание адекватной массы тела, воздержание от курения и адекватное медикаментозное лечение заболеваний сердца и сосудов, сахарного диабета и других заболеваний.
Медикаментозная коррекция для профилактики инфаркта мозга
Ишемический инсульт встречается значительно чаще – от 75 до 80% всех случаев острых нарушений мозгового кровообращения. Возникновение инфаркта мозга происходит, как правило, на фоне атеросклеротических изменений стенок церебральных сосудов в сочетании с повышенным артериальным давлением, поражением сердечных клапанов (врожденные или приобретенные пороки) и/или нарушением ритма сердца (мерцательной аритмии). Профилактика инсультов включает своевременное лечение с применением лекарственных препаратов: • гиполипидемическая терапия (применение статинов); • гипотензивная терапия; • эффективное лечение соматических заболеваний и инфекционно-воспалительных процессов, способствующих развитию инсультов (коллагенозов, хламидиоза, ВИЧ-коагулопатий, сахарного диабета); • применение растительных препаратов и народных средств для нормализации липидного обмена и снижения артериального давления (совместно с медикаментозной терапией).
Применение гиполипидемических лекарственных препаратов
Атеросклероз возникает в результате нарушения обмена липидов и развития гиперхолистеринемии. Холестерин откладывается на внутренней оболочке сосудов, образуя атеросклеротические бляшки, затрудняющие ток крови по сосудам – сердца, мозга и других органов. Их изъязвление с отрывом части бляшек приводит к облитерации церебральной артерии – нарушению питания и дыхания нервных клеток, приводящие к некрозу нейронов с формированием инфаркта мозга. Длительное повышение уровня холестерина в крови на 10% приводит к увеличению риска инфаркта головного мозга до 25-30%. Статины – лекарственные препараты, снижающие уровень липидов плазмы и повышенное образование, и отложение холестерина в виде холестериновых бляшек и снижают риск развития ишемического инсульта и инфаркта миокарда.
Назначения антигипертензивной терапии
Повышение артериального давления является важнейшим и хорошо поддающимся лечению фактором риска развития как геморрагического, так и ишемического инсультов. Частым осложнением течения гипертонической болезни или первичной артериальной гипертонии являются повторяющееся церебральные гипертонические кризы с острым повышением АД, которые сопровождаются гибелью миоцитов сосудистой стенки, что приводит к формированию множественных аневризм с развитием кровоизлияния в мозг. Или к набуханию стенок церебральных артерий и артериол, их сужению или закрытию просветов с развитием малых глубинных инфарктов мозга. Профилактика инсультов головного мозга заключается в контроле артериального давления с последующим назначением гипотензивных лекарственных средств — ингибиторов АПФ, блокаторов кальциевых каналов, диуретиков или блокаторов рецепторов ангиотензина II с индивидуальным подбором препарата в каждом конкретном случае. Антигипертензивные препараты принимаются длительно до стабилизации оптимального уровня артериального давления с обязательной коррекцией терапии лечащим врачом (кардиологом или терапевтом).
Особенности первичной профилактики ишемического инсульта у женщин
На сегодняшний день ишемические инсульты в возрасте от 18 до 40 лет часто развиваются у женщин, в связи с длительным приемом оральных контрацептивов, при патологическом течении беременности и при дисгормональных расстройствах (в связи с повышением уровня эстрогенов, приводящие к повышению свертывания крови и образованию тромбов). А также при часто возникающих и затяжных приступах мигрени, которые сопровождаются длительным спазмом церебральных сосудов в сочетании с курением, вызывающим длительный спазм сосудов и интоксикацию организма, способствует прогрессированию дегенеративных процессов в церебральных сосудах. В основе профилактики развития острого нарушения мозгового кровообращения по ишемическому типу у женщин находится: • отказ от курения и других вредных привычек; • контроль артериального давления и прием антигипертензивных препаратов; • рациональное питание и ведение здорового образа жизни с физической активностью; • адекватный прием пероральных контрацептивов с контролем уровня гормонов и консультацией у гинеколога-эндокринолога; • лечение нарушений гормонального фона и заболеваний, которые провоцируют его изменение (мастопатия, эндометриоз, поликистоз яичников).
Вторичное предупреждение ишемических и геморрагических инсультов
Вторичная профилактика инсульта – комплексная программа по предупреждению развития повторного инсульта, которая включает немедикаментозные и медикаментозные методы. К немедикаментоным методам относятся: • отказ от курения и других вредных привычек (алкоголя, лекарственной зависимости); • гипохолестериновая диета; • постепенное повышение физической активности (ЛФК, массаж, пешие прогулки); • снижение избыточного веса.
Лечебные мероприятия для профилактики повторного инсульта:
• антитромботические лекарственные препараты (антиагреганты и непрямые антикоагулянты); • лечение гипотензивными лекарственными препаратами; • профилактика инсульта народными средствами; • хирургическое лечение (каротидная эндатерэктомия).
Современная антитромботическая терапия
Применение антитромботических препаратов на сегодняшний день является важным звеном профилактики повторных инсультов. С этой целью применяются в основном ацетилсалициловая кислота (аспирин), тиклопидин, клопидогрель и дипиридамол. Профилактическая антитромботическая терапия, проводится длительно и непрерывно (в течение нескольких лет) под контролем обследования агрегации тромбоцитов до назначения и через несколько дней после начала проведения антиагрегантной терапии. Повышение агрегационной активности тромбоцитов у пациентов с угрозой развития ишемического инсульта и эффективная медикаментозная коррекция этой патологии являются одним из критериев необходимости назначения антиагрегантов.
Предупреждение инсультов в группах высокого риска
Предупреждение инсультов проводится совместно терапевтами и неврологами. Антиагреганты и антикоагулянты непрямого действия, гиполипидемические и гипотензивные препараты применяют для профилактики ишемических и геморрагических инсультов головного мозга, а также инфаркта миокарда. Успех оперативных вмешательств на магистральных сосудах головного мозга в большинстве случаев зависит от состояния сердечно-сосудистой системы больного, а для проведения аортокоронарного шунтирования необходима комплексная оценка цереброваскулярного резерва и состояния сосудистой системы мозга в целом. Чтобы добиться значительного снижения частоты развития инсультов необходимо сочетание первичной профилактики в группах высокого риска и общей национальной стратегии профилактики цереброваскулярной патологии.
Профилактика ишемического инсульта
К мерам профилактики ишемического инсульта, кроме перечисленных выше, относится медикаментозная терапия. Все лекарственные средства должен назначить врач. Как правило, это лекарства:
- предупреждающие образование тромбов;
- снижающие уровень холестерина;
- повышающие тонус сосудов и укрепляющие их стенки;
- активизирующие обмен веществ в головном мозге;
- оказывающее успокаивающее действие.
Если вы или ваши родные пережили инсульт, относитесь к своему здоровью внимательно, обратитесь в . Реабилитация после инсульта позволит восстановиться и сократить риск развития повторной сосудистой катастрофы
Антиагрегантная терапия
Эффективность применения антиагрегантов с целью профилактики повторных ИИ подтверждена многими исследователями. Показано, что четыре антиагрегантных препарата снижают риск повторного ИИ после инсульта или ТИА.
Результаты мета-анализа данных 287 исследований, включивших 212 тыс. пациентов с высоким риском окклюзирующих сосудистых событий, показали, что на фоне антитромбоцитарной терапии число случаев нефатального инсульта сократилось в среднем на 25 %, а сосудистой смертности – на 23 %. Более того, согласно данным мета-анализа 21 рандомизированного исследования, в котором сравнивали антиагрегантную терапию с плацебо у 18 270 пациентов, перенесших инсульт или ТИА, антиагрегантная терапия приводит к снижению относительного риска развития нефатального инсульта на 28 %, а фатального – на 16 % [10].
Ацетилсалициловая кислота
Клиническая эффективность АСК для вторичной профилактики ИИ впервые показана в 1977 г. В последующем в многочисленных международных плацебо-контролируемых исследованиях было продемонстрировано, что АСК в дозе 50–1300 мг/сут эффективна в профилактике повторного ИИ или ТИА [10, 15].
Первый в мировой клинической практике опыт использования малых доз АСК (1 мг/кг/сут) больными цереброваскулярной патологией на фоне АГ, осуществленный в НИИ неврологии РАМН, показал быстрое и стойкое устранение гиперагрегабельности тромбоцитов вследствие почти 3-кратного снижения изначальной концентрации тромбоксана А2 в крови вне зависимости от пола больных и вида ишемического нарушения мозгового кровообращения. В исследование были включены пациенты с ТИА и перенесшие ИИ [5].
В двух крупных международных контролируемых исследованиях сравнивали эффективность различных доз АСК для пациентов с ТИА или ИИ (1200 против 300 мг/сут и 283 против 30 мг/сут) [25, 40]. В обоих исследованиях АСК в высокой и низкой дозировках оказалась эффективной в профилактике ИИ, однако более высокие дозы АСК связаны с более высоким риском желудочно-кишечных кровотечений [10].
В вопросах выбора оптимальных суточных дозировок АСК для профилактики и лечения ИИ немаловажную роль играют ее побочные эффекты. Как и другие нестероидные противовоспалительные средства, АСК может оказывать как местное (за счет раздражения слизистой оболочки), так и системное (за счет уменьшения синтеза простагландинов) повреждающее воздействие на слизистую оболочку желудочно-кишечного тракта (ЖКТ) при ее пероральном приеме, в т. ч. с возникновением эрозий и язв, а также развитием желудочно-кишечных кровотечений. Частота этого осложнения напрямую зависит от суточной дозы. Так, побочное действие АСК на слизистую оболочку ЖКТ снижалось при приеме 300 мг/сут по сравнению с применением более высоких (1200 мг/сут) доз АСК и составляло соответственно 31 и 41 % для ощущения дискомфорта в области живота, 3,1 и 4,8 % – для желудочно-кишечных кровотечений (UK-TIA Study Group, 1991) [25]. В то же время в исследовании ESPS 2 (European Stroke Prevention Study 2) было показано, что и низкие дозы АСК не устраняют полностью ее способность к индуцированию кровотечений [19].
Для устранения неблагоприятного действия АСК на слизистую оболочку ЖКТ предложены различные лекарственные формы с кишечнорастворимой оболочкой, например тромбо АСС. Всасываясь из верхнего отдела тонкого кишечника, данный препарат в значительно меньшей степени вызывает местные ульцерогенные эффекты.
Тиклопидин
Эффективность тиклопидина (тиенопиридина) оценивалась в трех рандомизированных исследованиях пациентов с цереброваскулярной патологией. В исследовании CATS (Canadian – American Ticlopidine Studi) сравнивали эффективность тиклопидина в дозе 250 мг/сут с плацебо в профилактике инсульта, ИМ или смерти в результате сосудистой патологии для 1053 пациентов с ИИ. Показано, что тиклопидин приводит к 23 %-ному снижению относительного риска наступления комбинированной конечной точки исследования [27]. Исследование TASS (Ticlopidine Aspirin Stroke Study), в котором сравнивали эффективность тиклопидина (250 мг дважды в сутки) и АСК (650 мг дважды в сутки) для 3069 пациентов с недавно перенесенным малым инсультом или ТИА [30], продемонстрировало снижение относительного риска возникновения инсульта на 21 % на протяжении 3-летнего наблюдения, а также незначительное (9 %-ное) снижение риска наступления конечных событий (инсульта, ИМ, смерти, обусловленной сосудистой патологией) при применении тиклопидина.
Наиболее частые побочные эффекты тиклопидина: диарея (приблизительно в 12 %), симптоматика со стороны ЖКТ, сыпь, геморрагические осложнения, идентичны тем, что имеют место при приеме АСК. Нейтропения отмечена приблизительно у 2 % пациентов, получавших тиклопидин в исследованиях CATS и TASS. Однако частота особо тяжелых осложнений была менее 1 %, почти во всех случаях они носили обратимый характер и исчезали при отмене препарата. Кроме того, описана тромбоцитопеническая пурпура.
Клопидогрел
Эффективность клопидогрела оценивали при сравнении с АСК в исследовании CAPRIE (Clopidogrel Versus Aspirin in Patients at Risk of Ischemic Events, [14]). Более 19 тыс. пациентов с инсультом, ИМ или патологией периферических сосудов были рандомизированы для приема АСК в дозе 325 мг/сут или клопидогрела в дозе 75 мг/сут. Первичное конечное событие – ИИ, ИМ, смерть вследствие сосудистой патологии – наступало с частотой на 8,7 % ниже у пациентов, получавших клопидогрел, по сравнению с группой АСК.
Два исследования [12, 36] указали на сравнительно бoльшую эффективность клопидогрела (по сравнению с АСК) для пациентов с СД и пациентов, уже перенесших ИИ или ИМ. В целом клопидогрел отличается бoльшей безопасностью при приеме по сравнению с АСК и особенно с тиклопидином. Клопидогрел, как и тиклопидин, реже вызывал симптоматику со стороны ЖКТ и кровоизлияния по сравнению с АСК. Нейтропения не отмечена совсем, единичными были сообщения о возникновении тромбоцитопенической пурпуры [11].
Таким образом, клопидогрел незначительно более эффективен по сравнению с АСК в профилактике сосудистых событий. Клопидогрел может быть более эффективным для пациентов с высоким сосудистым риском (инсультом в анамнезе, атеросклерозом периферических артерий, симптомным поражением коронарных артерий или СД) [28].
Дипиридамол замедленного высвобождения
Дипиридамол по эффективности снижения риска повторных инсультов близок к АСК [19].
Комбинированная антиагрегантная терапия
С учетом различных точек приложения и механизмов действия препаратов с антиагрегантным эффектом, а также вариабельности тромбоцитарного ответа теоретически оправданным представляется их комбинированное использование для достижения аддитивного эффекта торможения агрегации.
Комбинация клопидогрела и АСК
В исследовании MATCH (Management of Atherosclerosis with Clopidogrel in High-Risk Patients with Recent Transient Ischemic Attack or Ischemic Stroke, [18]) с участием 7599 пациентов, перенесших ИИ или ТИА и имевших дополнительные факторы риска, оценивали эффективность и безопасность комбинированной терапии, включившей клопидогрел 75 мг и АСК 75 мг/сут по отношению к монотерапии клопидогрелом в дозировке 75 мг. Первичным конечным событием считали сочетание событий: инсульт, ИМ, смерть вследствие сосудистой патологии или повторная госпитализация, связанная с ишемическими эпизодами. Существенных преимуществ комбинированной терапии перед монотерапией клопидогрелом в отношении снижения частоты первичных конечных событий или повторных ишемических эпизодов отмечено не было.
Эффективность комбинированной терапии клопидогрелом (75 мг/сут) и АСК (325 мг/сут) по сравнению с монотерапией АСК (325 мг/сут) оценивали в исследовании CHARISMA (Clopidogrel for High Atherothrombotic Risk and Ischemic Stabilization Management and Avoidance). Спустя 30 месяцев наблюдения за пациентами частота развития комбинированной конечной точки, включившей ИИ, ИМ, смерть от сосудистой причины у пациентов, получавших комбинированную антиагрегантную терапию, составила 6,8 % и оказалась меньше, чем в группе пациентов, получавших монотерапию АСК, где данный показатель составил 7,3 % (p = 0,22). Таким образом, исследование не продемонстрировало преимуществ сочетанной терапии клопидогрелом и АСК по сравнению с монотерапией АСК для данной категории пациентов [28, 29].
Комбинация дипиридамола и АСК
В исследовании ESPS-2 (European Stroke Prevention Study, [19]) 6602 пациента с указанием на перенесенный в анамнезе инсульт или ТИА были рандомизированы с учетом основных факторов риска, способствующих развитию ишемического поражения головного мозга, в группы различных режимов приема дипиридамола замедленного высвобождения и АСК. Существенное снижение риска инсульта было достигнуто с помощью приема только АСК на 18 %, только дипиридамола – на 16 % и их комбинации – на 37 %. Снижения риска смерти не отмечено ни при одном из применяемых режимов приема. Эффективность комбинированной терапии по сравнению с монотерапией АСК наблюдалась в отношении снижения риска повторного инсульта (на 23 %) и была на 25 % выше эффективности монотерапии дипиридамолом.
Схожие результаты получены в международном рандомизированном неслепом исследовании ESPRIT (European/Australian Stroke Prevention in Reversible Ischaemia). Целью одного из направлений данного исследования был сравнительный анализ эффективности и безопасности комбинации АСК (30–325 мг/сут) с дипиридамолом медленного высвобождения (400 мг/сут) и монотерапии АСК (30–325 мг/сут) пациентов, перенесших ТИА или ИИ (с неврологическим дефицитом, оцененным не более 3 баллов по модифицированной шкале Рэнкина) в течение 6 месяцев до включения в исследование. Важно отметить, что в исследование были включены только пациенты, перенесшие атеротромботические нарушения мозгового кровообращения: 1363 – получали комбинированную терапию, 1376 – монотерапию. Первичной конечной точки (сосудистой смерти, нефатальных ИИ, ИМ, симптомных геморрагических осложнений) достигли 16 % пациентов, находившихся на монотерапии АСК, и 13 % пациентов, получавших сочетанное антиагрегантное лечение (отношение рисков [ОР] = 0,8; 95 % доверительный интервал [ДИ] – 0,66–0,98), что позволило авторам сделать вывод о бoльшей эффективности комбинации АСК и дипиридамола по сравнению с АСК во вторичной профилактике сосудистых осложнений ИИ атеротромботического генеза. Последовавший вслед за публикацией результатов ESPRIT мета-анализ исследований по комбинированному применению дипиридамола и АСК, включивший все вышеописанные исследования, подтвердил достоверность выводов исследования ESPRIT [7].
Результаты исследований ESPS-2 и ESPRIT легли в основу рекомендаций ESO (2008) по вторичной профилактике инсульта, в которых комбинация АСК и дипиридамола с медленным высвобождением является препаратом первого ряда (наряду с клопидогрелом) в качестве эффективной антиагрегантной терапии (класс I, уровень доказательности А). Следует также отметить, что лицам, которым показана вторичная профилактика пероральными антикоагулянтами, но имеются противопоказания к ее проведению, ESO также рекомендует комбинацию дипиридамола с медленным высвобождением и АСК (хотя уровень доказательности данной рекомендации невысок – класс IV, GCP – Good Clinical Practice).
Таким образом, спектр лекарственных препаратов – антиагрегантов – с доказанной в многоцентровых исследованиях эффективностью и безопасностью достаточно широк, в связи с чем закономерным является вопрос о выборе перорального антиагреганта. При выборе антиагрегантных препаратов после перенесенных ИИ или ТИА следует учитывать влияние нескольких факторов. Сопутствующая соматическая патология, побочные эффекты, стоимость препарата могут оказать влияние на выбор терапии: монотерапия АСК, клопидогрелом или комбинация АСК и дипиридамола. Невысокая стоимость АСК способствует применению ее длительно. Однако если взглянуть иначе, даже небольшое снижение частоты сосудистых эпизодов, наблюдаемое при применении дипиридамола или клопидогрела, позволяет говорить об определенной адекватности соотношения стоимости и эффективности препаратов, сравнительно более заметной, чем при приеме АСК. Пациентам, которые не переносят АСК по причине возникновения аллергии или побочных эффектов со стороны ЖКТ, также следует рекомендовать клопидогрел или дипиридамол. Сочетанное применение АСК и клопидогрела может быть приемлемым для пациентов, недавно перенесших острый коронарный приступ или операцию стентирования [46].