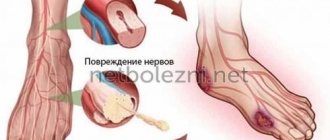
Полинейропатия или периферическая невропатия, возникает в результате повреждения периферических нервов и часто приводит к развитию таких симптомов, как слабость, онемение и боль, как правило, в руках и ногах. Но полинейропатия также может влиять и на другие участки тела. Периферическая нейропатия может развиться в одном нерве (мононевропатия), двух или нескольких нервах в разных областях или могут быть задействованы много нервов (полинейропатия).
Периферическая нервная система передает информацию от головного и спинного мозга (центральной нервной системы) к остальным частям тела. Периферическая нейропатия может быть результатом травматических повреждений, инфекций, нарушения обмена веществ, наследственных причин и воздействия токсинов. Одной из наиболее распространенных причин полинейропатии является сахарный диабет.
Пациенты с периферической нейропатией обычно описывают боли, как ощущения покалывания или жжения. Во многих случаях, симптомы снижаются, если возникает компенсация основного заболевания.
Каждый нерв в периферической нервной системе имеет определенную функцию, так что симптомы зависят от типа нервов, которые оказались повреждены. Нервы подразделяются на:
- Чувствительные нервы, которые получают ощущения от кожи, такие как температура, боли, вибрации или давление
- Двигательные (моторные) нервы, которые контролируют движения мышц
- Вегетативные нервы, которые контролируют такие функции, как кровяное давление, частота сердечных сокращений, пищеварение и функцию мочевого пузыря
Симптомы
Симптомы полинейропатии, могут включать:
- Постепенное появление онемения и покалывание в ногах или руках, которые могут распространяться вверх по рукам и ногам
- Острая колющая или жгучая боль
- Повышенная чувствительность к прикосновениям
- Отсутствие координации и падения
- Мышечная слабость или паралич, если повреждены двигательные нервы
Если задействованы вегетативные нервы, симптомы могут включать:
- Непереносимость жары, а также изменение потоотделения
- Проблемы с пищеварением, мочевым пузырем или кишечником
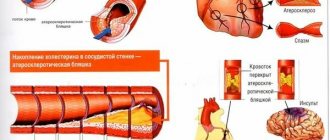
- Изменения артериального давления, в результате чего могут появиться головокружение
Причины
Ряд факторов может привести к развитию невропатии, в том числе:
- Алкоголизм. Скудная диета может привести к дефициту витаминов.
- Аутоиммунные заболевания. Они включают такие заболевания как синдром Шегрена, системная красная волчанка, ревматоидный артрит, синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия и некротический васкулит.
- Диабет. Более чем у половины пациентов с диабетом развиваются некоторые типы нейропатии.
- Воздействие ядов. Токсичные вещества включают в себя тяжелые металлы или химикаты.
- Лекарства. Некоторые лекарства, особенно те, что используются для лечения рака (химиотерапия), могут привести к развитию периферической невропатии.
- Инфекции. К ним относятся некоторые вирусные или бактериальные инфекции, в том числе болезнь Лайма, опоясывающий лишай, вирус Эпштейна-Барр, гепатит С, проказа, дифтерия и ВИЧ.
- Наследственные заболевания. Например такое заболевание как болезнь Шарко-Мари-является наследственным типом нейропатии.
- Травма или компрессия на нерв. Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.
- Опухоли. Злокачественные и доброкачественные опухоли могут повреждать нервы или оказывать давление на них.
- Дефицит витаминов. Витамины группы В, в том числе B-1, B-6 и B-12, витамин Е и ниацин имеют большое значение для нервов.
- Заболевания костного мозга. Они включают в себя наличие аномального белка в крови (моноклональные гаммопатии), миеломная болезнь, лимфома и амилоидоз.
- Другие заболевания. К ним относятся заболевания почек, заболевания печени, заболевания соединительной ткани и щитовидной железы (гипотиреоз).
Осложнения полинейропатии могут включать
- Ожоги и травмы кожи. Если есть онемение частей тела пациент не может чувствовать изменения температуры или боль.
- Инфекции. Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Распространенность полинейропатий (ПН) в популяции составляет 2—8%, что не уступает распространенности инсульта [1, 2]. Причины П.Н. весьма многообразны, нередко они обусловлены соматическими заболеваниями [3]. Болезни желудочно-кишечного тракта (ЖКТ) примерно в 10% случаев приводят к неврологическим нарушениям как со стороны центрального, так и периферического отделов нервной системы (в том числе и в виде ПН) [4—8]; психоневрологические нарушения выявляются у 25% больных ПН [9].
В основе неврологических расстройств, связанных с заболеваниями ЖКТ, лежат мальабсорбция (приводит к дефициту ряда крайне важных для поддержания нормального метаболизма клетки веществ), патология слизистой оболочки ЖКТ, повышенная чувствительность к растительному белку глютену [6, 8, 10—12]. Возникновению воспалительных заболеваний кишечника способствует наследственная предрасположенность [10, 13]. У детей поражения нервной системы при заболеваниях ЖКТ встречаются редко, у взрослых они встречаются в 10—36% случаев [5, 6].
Дефицит витамина В12
Дефицит витамина В12 (цианокобаламин) может вести к целому ряду неврологических нарушений, при этом наиболее часто у больных с пернициозной анемией отмечаются миелопатия и ПН [6]. Витамин В12 содержится преимущественно в продуктах животного происхождения — мясе, молоке, яйцах. Даже строгая вегетарианская диета не приводит к его дефициту, поскольку необходимая для человека суточная доза составляет всего 5 мкг, которые могут быть получены при употреблении в пищу бобовых. Для абсорбции витамина В12 необходим внутренний фактор — белок, который синтезируется париетальными клетками желудка. Нарушение всасывания, обусловленное недостатком внутреннего фактора, является наиболее частой причиной дефицита витамина В12 [14].
Неврологические нарушения при В12-дефицитных состояниях включают деменцию, психические расстройства, фуникулярный миелоз и ПН, они наблюдаются примерно у 15% больных и могут протекать без характерных гематологических изменений (мегалобластная анемия) [6, 15, 16]. Корреляция между тяжестью анемии и выраженностью неврологических расстройств отсутствует. Ранними проявлениями ПН могут быть парестезии в стопах, либо в нижних и верхних конечностях. Наличие парестезий в верхних конечностях отмечается редко [6]. Вторым по частоте симптомом является сенситивная атаксия. В течение недель и месяцев эти нарушения прогрессируют. При неврологическом осмотре чаще всего отмечается снижение вибрационной чувствительности в ногах, в руках подобные нарушения отмечаются реже. Также редко выявляется снижение поверхностной чувствительности. Примерно в 20% случаев выявляется положительный симптом Лермитта [6]. Сенситивная атаксия может сопровождаться мышечной слабостью в ногах. Двигательные нарушения обусловлены поражением пирамидных путей, более выражены в ногах и варьируют от легкой слабости до спастической нижней параплегии. Глубокие рефлексы на нижних конечностях нередко снижены или отсутствуют, что связано с развитием ПН. ПН носит смешанный характер — поражаются и осевой цилиндр, и миелиновая оболочка нервов. Также у больных могут выявляться снижение остроты зрения, скотомы и атрофия зрительных нервов; нередко отмечается диспепсия. У некоторых больных возможно развитие вегетативной дисфункции (учащенные позывы на мочеиспускание, недержание мочи и кала, импотенция) [6].
По данным электромиографии (ЭМГ) выявляется преимущественно аксональная нейропатия. Диагностике помогает выявление мегалобластной анемии и определение уровня витамина В12 в сыворотке крови. Более чем у 90% больных с дефицитом цианокобаламина выявляется повышение уровня гомоцистеина и метилмалоновой кислоты. У 60—90% больных в сыворотке крови имеются антитела к париетальным клеткам желудка и внутреннему фактору. Повышение уровня гомоцистеина является одним из факторов сердечно-сосудистого риска, на фоне гипергомоцистеинемии возрастает риск тромбозов и окклюзирующих поражений артерий.
Дефицит витамина В1
Снижение концентрации витамина В1 (тиамин) в сыворотке крови выявляется у 30—80% больных алкоголизмом [17]. Алкоголь нарушает всасывание тиамина в кишечнике и снижает его запасы в печени [18]. Кроме того, нарушаются процессы фосфорилирования тиамина [18]. Дефицит витамина В1 может возникать не только при алкоголизме, но и при целом ряде заболеваний ЖКТ — язвенной болезни желудка, хроническом гастрите, остром панкреатите, метастатических поражениях пищевода, первичных опухолях желудка и пищевода [6, 14]. При этом, помимо характерных для синдрома Вернике—Корсакова и других нарушений со стороны ЦНС, отмечаются и ПН, включая поражение периферических вегетативных волокон [19, 20]. В результате дефицита тиамина нарушается метаболизм нейронов, страдает транссинаптическая передача возбуждения, снижается синтез ДНК. Следует заметить, что при алкоголизме, помимо тиамина, отмечается дефицит и других витаминов — фолатов (у 60—80% больных), рибофлавина (у 17%), пиридоксина (у 50%), а также цианокобаламина, никотиновой и аскорбиновой кислот, витамина D [17]. ПН при алкоголизме может возникать и при нормальном уровне тиамина в сыворотке крови [18, 21], причем зависимости выраженности поражения соматических и вегетативных периферических волокон от концентрации тиамина не отмечено [20]. Развитие П.Н. связывают с непосредственным токсическим эффектом этанола и его метаболитов (в первую очередь ацетальдегида) на периферические нервы [18, 21].
По своим клиническим проявлениям алкогольная ПН является преимущественно сенсорной [18, 21]. Начало заболевания, как правило, постепенное, в большей степени страдают нижние конечности. При помощи ЭМГ признаки повреждения аксонов можно выявить до возникновения клинических проявлений заболевания. При прогрессировании, которое может продолжаться в течение месяцев, симптоматика распространяется симметрично со стоп в проксимальном направлении [18]. В редких случаях начало алкогольной ПН может быть острым или подострым, что требует дифференциальной диагностики с синдромом Гийена—Барре [19].
Наиболее часто пациенты предъявляют жалобы на парестезии, ощущение жжения в ногах [22]. Примерно у 25% больных выраженность болевых ощущений может быть весьма значительной. Дизестезии могут периодически, особенно в ночное время, значительно усиливаться. Нередко боль возникает даже от легкого соприкосновения кожных покровов с одеждой.
При неврологическом осмотре выявляются признаки дистальной симметричной ПН [22]. Поверхностная и глубокая чувствительность страдает примерно в одинаковой степени, однако у некоторых пациентов можно выявить преобладание иных расстройств. Отсутствуют ахилловые и нередко коленные рефлексы [22]. В умеренно выраженных случаях отмечаются вялые парезы мышц стоп, при более тяжелом поражении могут выявляться парезы дистальных отделов верхних конечностей. При внешнем осмотре у больных отмечаются трофические изменения кожных покровов в дистальных отделах нижних конечностей (гиперпигментация, изъязвления), а при рентгенологическом обследовании — выраженные изменения суставов (нейропатическая артропатия).
Диагностика алкогольной ПН основывается на данных анамнеза, соответствующих клинических особенностях и результатах ЭМГ. Результаты электрофизиологических методов исследования и биопсия нервов подтверждают преимущественное повреждение аксонов [18, 19]. ЭМГ-исследование чувствительных нервов выявляет значительное снижение амплитуды ответов при минимальном снижении скорости распространения возбуждения. Кроме того, в дистальных отделах конечностей (в особенности нижних) могут выявляться признаки денервации/реиннервации.
Другими причинами ПН при заболеваниях ЖКТ, приводящих к дефициту витаминов, является дефицит витаминов Р (никотинамида) и Е [6, 8, 12].
Заболевания кишечника
При энтеропатиях возможно развитие как демиелинизирующей, так и аксональной ПН [5, 8]. Причины, которые могут привести к поражению периферических нервов, весьма многообразны.
Целиакия (глютен-чувствительная энтеропатия) — воспалительное аутоиммунное заболевание, имеющее определенную генетическую предрасположенность (HLA DQ2+ или DQ8+), клинические проявления которого возникают при употреблении в пищу глютена (глиадин, глютенин), содержащегося в зерновых (пшеница, рожь, ячмень) [10, 23—25]. Целиакия встречается у 0,5—1% европеоидов, среди представителей различных рас ее частота весьма вариабельна [10, 24, 26, 27]. У женщин заболевание встречается в два раза чаще [28]. Классические проявления целиакии, включающие хроническую диарею, синдром мальабсорбции, витаминную недостаточность, похудание, наблюдаются как у детей, так и у взрослых [23, 24, 29]. Даже при наличии положительных серологических проб и результатов биопсии слизистой кишечника клинические проявления заболевания могут отсутствовать.
Некоторые варианты течения повышенной чувствительности к глютену относят к атипичным, у таких больных, помимо эндокринных и иных нарушений, выявляются неврологические расстройства (в частности, глютеновая атаксия) [28]. Сам этот термин вызывает возражения, у таких больных все же имеются клинически явные варианты целиакии [25]. Неврологические нарушения у детей с целиакией встречаются редко, в основном заболевание отмечается у взрослых [6, 28]. Считается, что неврологические и/или психические нарушения имеются почти у 22% больных целиакией [23, 24], хотя в литературе приводятся и более низкие цифры — от 6—8 до 10% [28, 30, 31].
Среди неврологических нарушений, которые могут возникнуть у таких больных, наиболее часто упоминаются глютеновая атаксия (по некоторым данным, она обусловлена уменьшением количества клеток Пуркинье в мозжечке в сочетании с его атрофией и глиозом) и сенсомоторная аксональная ПН [10, 23, 24, 29, 32—35]. Предполагается, что глютеновая атаксия составляет 15% среди всех атаксий и 40% — среди идиопатических спорадических форм [34]. Атаксия преимущественно наблюдается в нижних конечностях и при ходьбе [33, 34, 36]. Также могут отмечаться атактические явления в верхних конечностях и дизартрия [24]. В редких случаях она сочетается с фокальными миоклониями, палатальным тремором или опсоклонусом [36]. Заболевание характеризуется постепенным началом, обычно в возрасте около 50 лет и медленно прогрессирующим течением. По данным МРТ, у 60% таких больных выявляется атрофия мозжечка [23, 34] и практически во всех случаях — изменения, по данным МР-спектроскопии, в области червя мозжечка [34]. В этой связи следует заметить, что само по себе поражение червя мозжечка примерно в 40% случаев проявляется только туловищной атаксией и не сопровождается атаксией в конечностях, дизартрией или нистагмом.
При повышенной чувствительности к глютену также возможно быстрое прогрессирование атаксии, напоминающее течение паранеопластического процесса. Следует подчеркнуть, что это не единственный вариант расстройств нервной системы у данной категории больных, что в немалой степени связано с методологическими трудностями оценки неврологических расстройств при повышенной чувствительности к глютену [10, 24]. Считается, что различные неврологические нарушения встречаются у 6—10% лиц с патологией ЖКТ [5, 33, 35]. Рассматривая значение повышенной чувствительности к глютену при мультисистемной атрофии, следует отметить, возможно и иное, не связанное с патогенетическим значением повышенной чувствительности к глютену, объяснение этого факта — фенотипическое сходство мультисистемной атрофии с нарушениями, возникающими при повышенной чувствительности к глютену [31]. Состояние больных при длительном течении заболевания и выраженных нарушениях всасывания может существенно ухудшаться при присоединении дефицита витаминов, особенно витаминов группы В [28].
Повышенная чувствительность к глютену рассматривается как одна из причин ПН [10, 29, 30, 32, 35, 37], хотя эта связь представляется не такой однозначной, как при глютеновой атаксии [38]. В основе ПН у пациентов с непереносимостью глютена чаще лежит поражение аксонов, реже — патология миелиновой оболочки периферических нервов [39]. Признаки аксональной ПН отмечаются у 40—50% больных целиакией, иногда у больных в цереброспинальной жидкости обнаруживаются олигоклональные антитела [28, 33]. Реже встречаются множественные двигательные мононейропатии, ПН мелких волокон, моторные ПН и ПН, обусловленные и аксоно-, и миелинопатией. Патогенез П.Н. при непереносимости глютена, вероятно, обусловлен аутоиммунными нарушениями, причем поражение периферических нервов происходит вне зависимости от активности основного процесса [40].
Считается, что непереносимость глютена как причину поражения нервной системы (атаксия, ПН) следует рассматривать даже при отсутствии клинически явных признаков заболевания ЖКТ [30]. У пациентов с первоначально диагностированной «идиопатической ПН» непереносимость глютена выявляется в 1,4% случаев [3].
Течение ПН хроническое или медленно прогрессирующее [6]. Моторные П.Н. в своем прогрессировании приобретают черты смешанной моторной и сенсорной ПН [33]. Сенсорная П.Н. проявляется симметричными болевыми ощущениями и парестезиями в руках и ногах, снижением чувствительности в дистальных отделах конечностей, а также парестезиями, захватывающими лицо, туловище или пояснично-крестцовый отдел [28, 30]. Для повышенной чувствительности к глютену характерно развитие сенсорной ПН мелких волокон, которая подтверждается результатами биопсии [41]. Нередко она протекает с появлением парестезий и боли в области лица либо носит мультифокальный характер [41]. Сама по себе ПН мелких волокон проявляется преимущественно вегетативными и сенсорными нарушениями. Типичны для этих больных эпизоды постурального головокружения, фотопсии при вставании, могут наблюдаться синкопальные состояния [42]. Больные нередко предъявляют жалобы на эпизодически возникающую ночью диарею и ощущение переполнения желудка. Характерны гастропарез, импотенция, нередко в сочетании с недержанием мочи. Пациентов беспокоят боли в дистальных отделах ног, реже — рук. При неврологическом осмотре выявляется снижение болевой и температурной чувствительности при сохранности вибрационной чувствительности и мышечно-суставного чувства, а также глубоких рефлексов.
Как правило, исключение глютена из рациона существенно не влияет на выраженность ПН [6], у больных на фоне уменьшения крампи и мышечной слабости сохраняются парестезии и сенсорные нарушения [37], хотя и раньше [7, 29], и в последнее время [3, 24] исследователи сообщают об обратном — уменьшении выраженности глютеновой атаксии на фоне безглютеновой диеты. Подчеркивается, что раннее назначение специальной диеты может приводить либо к полному исчезновению симптоматики, либо к предотвращению прогрессирования заболевания. ПН, обусловленная повышенной чувствительностью к глютену, составляет 2,5% от всех случаев ПН [28]. При отсутствии у пациента других признаков повышенной чувствительности к глютену, маловероятно, что имеющаяся хроническая сенсомоторная аксональная ПН связана с этим заболеванием [38]. Данное утверждение не относится к ПН мелких волокон, при которой вероятность наличия повышенной чувствительности к глютену существенно выше [38].
В последнее время все большее внимание привлекает не связанная с патологией ЖКТ повышенная чувствительность к глютену [43, 44]. Считается, что в популяции этот синдром встречается в 0,63—6% случаев [44]. Патогенез этого состояния остается неясным, клинические проявления могут напоминать синдром раздраженного кишечника или проявляться негастроинтестинальными расстройствами, включая нарушения со стороны нервной системы (повышенная утомляемость, головная боль, сонливость, боли, напоминающие фибромиалгию, депрессия, тревожность) [43, 44]. С наличием этого состояния также связывают шизофрению и мозжечковую атаксию [43]. Впрочем, к имеющимся данным надо относиться довольно осторожно, поскольку эта проблема требует более детального изучения.
Одной из причин ПН является болезнь Крона, при этом ПН является аксонопатией и носит сенсорный характер [6]. При углубленном обследовании болезнь Крона выявляется у 0,3% пациентов с первоначально диагностированной «идиопатической ПН» [3]. Для неспецифического язвенного колита характерны как острая, так и хроническая воспалительная демиелинизирующая ПН [6]. Поражение периферической нервной системы встречается чаще при неспецифическом язвенном колите, чем при болезни Крона [8]. Следует заметить, что для последней более характерны расстройства не периферической, а центральной нервной системы, обусловленные как гиперкоагуляционным состоянием и тромбозами, так и вторичным церебральным васкулитом [8]. Развитие преимущественно сенсорной ПН может предшествовать другим клиническим проявлениям болезни Крона; причиной некоторых ее случаев, вероятно, является дефицит фолатов [8]. Кроме того, при болезни Крона, помимо преимущественно сенсорной и сенсомоторной ПН, возможно поражение вегетативной нервной системы [8]. Возможна ятрогенная причина П.Н. Описан случай развития ПН у пациента с болезнью Крона, леченного противоопухолевым фактором некроза-альфа (инфликсимаб) [45].
При неспецифическом язвенном колите также, как и при болезни Крона, возможно поражение церебральных артерий и вен, приводящее к инсульту [8]. Однако у этой категории больных описаны поражения периферической нервной системы в виде острой и хронической воспалительной демиелинизирующей ПН [8].
Демиелинизирующая ПН описана и при болезни Уиппля, однако причинно-следственная связь ее с данным заболеванием вызывает сомнения [8]. Вероятно, поражение периферических нервов для этого заболевания нехарактерно [46—49].
Таким образом, ПН, различные по патогенезу, клиническим проявлениям и прогнозу, нередко встречаются при дефиците витаминов группы В, и при заболеваниях ЖКТ. В основе их возникновения может лежать как поражение миелиновой оболочки, так и аксонов периферических нервов. В диагностике подобных нарушений помогают тщательный сбор анамнеза, правильная оценка жалоб больного и результатов физикального исследования, а также данные ЭМГ. В некоторых случаях для подтверждения диагноза требуется биопсия периферических нервов. Своевременная диагностика и адекватная терапия этих расстройств существенно улучшают прогноз.
Авторы заявляют об отсутствии конфликта интересов.
Диагностика
Врача при диагностике полинейропатии, в первую очередь, могут интересовать ответы на следующие вопросы
- Есть ли у пациента соматические заболевания, такие как диабет или заболевания почек?
- Когда появились симптомы?
- Были ли симптомы были постоянными или возникали эпизодически?
- Насколько выражены симптомы?
- Что приводит к увеличению или снижению симптомов?
- Были ли аналогичные симптомы у кого – то в семье пациента?
- Врачу необходима полная медицинская история болезни. Врач рассмотрит историю болезни, в том числе симптомы, образ жизни пациента, воздействие токсинов, наличие вредных привычек и семейную историю неврологических заболеваний.
- При неврологическом обследовании врач может проверить сухожильные рефлексы, силу и тонус мышц, способность чувствовать определенные ощущения, и координацию.
Врач может назначить обследование
- Методы визуализации или МРТ могут выявить различные заболевания (в том числе опухоли).
- Нейрофизиология. Электромиография записывает электрическую активность в мышцах, что позволяет определить, вызваны ли симптомы, в том числе слабость, повреждением мышечной ткани или повреждением нерва. ЭНМГ проверяет проведения импульса по нервам и позволяет определить степень повреждения нервных волокон. Могут быть также проведены нейрофизиологические исследования вегетативной нервной системы — сенсорные тесты, которые регистрируют, как пациент чувствует касание, вибрацию, холод и тепло.
- Биопсия нерва. Врач может рекомендовать удаление небольшой части нерва, обычно чувствительного нерва, чтобы изучить морфологические изменения в нерве для того, чтобы определить причину повреждения нерва.
- Биопсия кожи. При этом исследовании удаляется небольшая часть кожи для исследования количества нервных окончаний. Снижение количества нервных окончаний свидетельствует о невропатии.
- Лабораторные методы исследования необходимы для исключения различных заболеваний, таких как сахарный диабет, аутоиммунные заболевания болезни почек и Т.Д.
Наследственная полинейропатия нижних конечностей
Неврологи выделяют полинейропатии с известной метаболической основой (наследственные амилоидозы, болезни обмена липидов, порфирии, заболевания, сопровождающиеся нарушением восстановления ДНК) и полинейропатии, при которых причина дефекта неизвестна (наследственные моторно-сенсорные, наследственные сенсорные и вегетативные полинейропатии, нейропатия с наследственными атаксиями и смешанные формы заболевания). Полинейропатия может наследоваться по доминантному или рецессивному типу.
Наследственно обусловленные полинейропатии рассматривают как системные заболевания, для которых характерно поражение нескольких органных систем. Нарушение обмена веществ имеет место при следующих наследственных полинейропатиях:
- метахроматической лейкодистрофии (нарушение клеточного метаболизма сульфатидов в клетках олигодендроглии центральной нервной системы и в шванновских клетках периферических нервов;
- болезни Фабри (гликосфинголипидозе);
- атактической полиневритоподобной гередопатии;
- болезни Бассена-Корнцвейга.
Группа малоберцовых мышечных атрофий (синдром Шарко-Мари-Тута) также развивается вследствие отягощённой наследственности. Наследственная полинейропатия нижних конечностей характеризуется наличием следующих симптомов: дистальной гипотрофии голеней (при этом ноги приобретают форму «бутылок», перевёрнутых горлышком вниз), а также костных деформаций стоп с формированием высокого свода и контрактуры ахилловых сухожилий. У пациентов дрожат ноги, нарушается чувствительность.
Специфического лечения наследственных полинейропатий нижних конечностей не существует. Слабость стопы корригируют с помощью фиксации или ортопедической операции. Подготовку молодых пациентов к прогрессированию заболевания проводит медицинский психолог. Пройти диагностику и курс лечения хронической, аутоиммунной и наследственной полинейропатии можно в клинике неврологии, записавшись на приём к неврологу по телефону Юсуповской больницы.
Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
- Обезболивающие, такие как парацетамол или из группы НПВС снижают болевые проявления
- Лекарства, содержащие опиоиды, такие как трамадол (Conzip, Ultram ER и другие) или оксикодон (Oxycontin, Roxicodone и другие), могут привести к развитию зависимости и наркомании, так что эти препараты, как правило, назначают только тогда, когда другие методы лечения не оказывают эффекта.
- Противосудорожные. Медикаменты, такие как габапентин (Gralise, Neurontin) и прегабалин (Лирика), синтезированные для лечения эпилепсии, могут значительно снижать боль при нейропатии. Побочные эффекты этих препаратов могут включать сонливость и головокружение.
- Капсаицин. Крем, содержащий это вещество (в природе встречается в остром перце) может применяться для некоторого облегчения симптомов нейропатии. Но учитывая раздражающее действие капсаицина на кожу не все пациенты могут терпеть действие кремов с капсаицином.
- Антидепрессанты. Некоторые трициклические антидепрессанты, такие как амитриптилин, доксепин и нортриптилин (Pamelor), могут применяться для уменьшения болей при нейропатии через воздействия на центральную нервную систему.
- Ингибитор серотонина и обратного захвата норадреналина дулоксетин (Cymbalta) и антидепрессант венлафаксин (Effexor XR), также могут облегчить боль при периферической нейропатии, вызванной диабетом. Побочные эффекты могут включать сухость во рту, тошноту, сонливость, головокружение, снижение аппетита и запор.
- Внутривенное введение иммуноглобулина является основой лечения хронической воспалительной демиелинизирующей полинейропатии и других воспалительных нейропатий.
- Альфа-липоевая кислота. Используется для лечения периферической невропатии в Европе в течение многих лет. Этот антиоксидант помогает уменьшить симптомы. Прием альфа-липоевой кислота необходимо обсудить с врачом, потому он может повлиять на уровень сахара в крови. Другие побочные эффекты могут включать желудочные расстройства и сыпь на коже.
- Травы. Некоторые травы, такие как масла энотеры, может помочь уменьшить нейропатическую боль у пациентов с диабетом.
- Аминокислоты. Аминокислоты, такие как ацетил-L-карнитин, может помочь улучшить симптоматику периферической нейропатии у пациентов, перенесших химиотерапию и у пациентов с сахарным диабетом. Побочные эффекты могут включать тошноту и рвоту.
Кроме медикаментозного лечения могут применяться и другие методы лечения.
- Миостимуляция позволяет в определенной степени восстановить проведение нервно импульса по мышцам.
- Плазмаферез и внутривенное введение иммуноглобулина.
- ЛФК. При наличии мышечной слабости физические нагрузки позволяет улучшить силу и тонус мышц. Регулярные физические упражнения, такие как ходьба три раза в неделю, могут уменьшить боль при нейропатии, улучшить мышечную силу и помогают контролировать уровень сахара в крови. Гимнастики, такие как йога и тай-чи также могут быть достаточно эффективны.
- Акупунктура. Воздействие на биологически активные точки позволяет улучшить чувствительность нервных рецепторов и снизить болевые проявления.
Рекомендации для пациентов с полинейропатией
- Необходимо позаботиться о ногах, особенно если есть диабет. Ежедневно нужно проверять ноги на наличие волдырей, порезов или мозолей. Нужно носить мягкие, рыхлые хлопчатобумажные носки и мягкие ботинки.
- Необходимо бросить курить. Курение может оказывать влияние на циркуляцию крови в конечностях, увеличивая риск возникновения проблем со стопой и других осложнений при невропатии.
- Ешьте здоровую пищу. Здоровое питание особенно важно для того, чтобы пациент получал необходимые витамины и минералы.
- Надо избегать употребления алкоголя. Алкоголь может усугубить симптомы полинейропатии.
- Мониторинг уровня глюкозы в крови при наличии сахарного диабета позволит держать уровень глюкозы в крови под контролем и может помочь улучшить течение нейропатии.