Как развивается заболевание и каковы последствия?
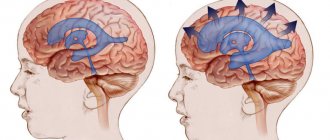
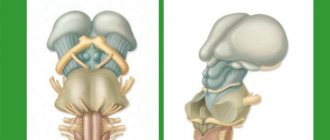
Деятельность желез внутренней секреции, которые вырабатывают ликвор, нарушается. В результате спинномозговой жидкости становится слишком много, и маленький организм не в силах обеспечить ее нормальный отток. Слева на схеме изображен нормальный головной мозг, а справа – пораженный гидроцефалией.
Младенцев-гидроцефалов легко узнать по непропорционально большой голове. Вода не может сжиматься и увеличивает объем черепа, а поскольку у детей до года еще не успели сформироваться жесткие связи между черепными костями, увеличение головы в объеме происходит беспрепятственно.
Когда гидроцефалия головного мозга развивается у ребенка старшего возраста, избыток жидкости проявляется исключительно в виде поражения центральной нервной системы.
Заболевание достаточно опасно: ликвор не уходит из головы начинает давить на нервную ткань, разрушая нейронные связи. Без должного лечения это обычно приводит к отеку мозга и в конечном итоге – к смерти ребенка.
Классификация болезни
У детей различают четыре основных типа гидроцефалии головного мозга:
- Наружная – жидкость скапливается в субарахноидальном пространстве – полости между мягкой и паутинной мозговыми оболочками.
- Внутренняя – ликвор остается в мозговых желудочках. Вещество мозга начинает истончаться.
- Открытая (сообщающаяся) – все желудочковые системы мозга расширяются, но препятствий для движения жидкости по ликворной системе нет.
- Закрытая (окклюзионная) – нарушение ликворотока вызвано патологиями желудочков: их спайками, новообразованиями.
Открытая форма детской гидроцефалии может быть как наружной, так и внутренней. А вот окклюзионная в 99% случаев является внутренней.
Кроме того, водянку делят и по форме течения:
- Острая – быстрое нарастание внутричерепного давления, состояние малыша ухудшается в период от суток до трех.
- Подострая – нормальная циркуляция ликвора нарушается в течение трех-шести месяцев, после чего наступает тяжелое поражение мозга.
- Хроническая – развитие болезни длится также до полугода, однако нет столь серьезного поражения головного мозга. Характерно для открытой гидроцефалии.
Профилактика
Чтобы уменьшить риск образования внутриутробной гидроцефалии, у малыша, к беременности нужно подготовиться. Нужно устранить все хронические инфекции. При этом пропить курс витаминов для укрепления иммунной системы.
Необходимо правильно питаться, заниматься умеренными физическими нагрузками. По возможности избегать большого скопления людей в период вирусных простуд.
Образование гидроцефалии у новорожденных во многих случаях обусловлено заражением матери во время беременности инфекцией, приводящей к расстройству работы системы желудочков головного мозга. Своевременное выявление отклонений и последующая терапия дают высокие шансы на полноценную жизнь ребенка.
Причины патологии
Как правило, это врожденная болезнь. Существуют и приобретенные формы, но они довольно редки.
Причинами возникновения гидроцефалии головного мозга у детей являются внутриутробные инфекции, родовые травмы, генетические нарушения, пороки ЦНС.
В зависимости от того, на каком этапе сформировалась болезнь, разнятся и ее причины:
- Гидроцефалия плода в подавляющем большинстве случаев развивается из-за пороков центральной нервной системы. В патологии каждого пятого внутриутробного гидроцефала виноваты инфекционные заражения. Лишь малая доля выпадает на генетические нарушения.
- Когда болезнь начинает развиваться сразу после рождения, скорее всего, это связано с перенесенными в утробе матери инфекциями. На долю подобных ситуаций приходится 75%. В 15% случаев только что родившийся малыш начинает страдать водянкой из-за родовой травмы, которая привела к менингиту или внутричерепоному кровоизлиянию. Оставшиеся 10% — это пороки развития либо спинного, либо головного мозга, а также нарушения в работе сосудов.
- У детей от года и старше практически в равной степени гидроцефалия формируется в результате одной из следующих причин: кровоизлияние; опухоль мозга (спинного или головного); последствия ЧМТ; последствия воспаления мозга; генетические проблемы; пороки развития сосудов мозга.
Эти обобщенные причины также имеют свою классификацию.
Так, среди инфекций, вызывающих болезнь, распространены:
- краснуха;
- цитомегаловирус;
- нейросифилис;
- вирус герпеса первого или второго типа;
- токсоплазмоз;
- бактерии и вирусы, вызывающие менингит;
- эпидемический паротит.
Пороки, отвечающие за формирование водянки:
- Сужение каналов, соединяющих мозговые желудочки.
- Синдром Арнольда-Киари (недоразвитость задней ямки черепа, из-за которого в ней не умещаются находящиеся там структуры головного мозга).
- Аномалии венозной системы мозга.
- Недоразвитость отверстий, по которым ликвор отходит в субарахноидальное пространство.
- Синдром Денди-Уокера (аномалия развития ликворных пространств и мозжечка).
Также среди заболеваний онкологической направленности гидроцефалию могут вызывать:
- рак мозга;
- папиллома;
- опухоль костей черепа;
- опухоль желудочков мозга;
- менингиома сосудистого плетения;
- различные формы онкологии спинного мозга, нарушающие циркуляцию жидкости.
Диагностика внутренней гидроцефалии
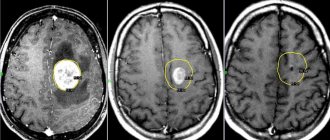
Клинические симптомы внутренней гидроцефалии обычно настолько характерны, что позволяют неврологу Юсуповской больницы заподозрить её наличие при первом осмотре пациента. Для определения вида и степени гидроцефалии, а также для выявления вызвавшего заболевание патологического процесса врачи проводят комплексное обследование пациента, которое включает рентгенографию черепа, ультразвуковое исследование, компьютерную или магнитно-резонансную томографию.
Рентгенологическими признаками гидроцефалии является истончение костей черепа и расхождение швов между ними, на внутренней поверхности свода черепа наблюдается симптом «пальцевых вдавлений». При гидроцефалии, обусловленной стенозом водопровода мозга, определяется уменьшение объёма задней черепной ямки на рентгенограммах черепа. Увеличением объёма задней черепной ямки на краниограммах является признаком гидроцефалии при синдроме Денди-Уокера. Ели происходит закрытие одного из межжелудочковых сообщений, на краниограмме видна асимметрия черепа.
Эхоэнцефалография (ультразвуковое исследование) позволяет определить степень повышения внутричерепного давления. У детей первого года жизни проводят ультразвуковое сканирование головного мозга через открытый родничок при помощи ультрасонографии. Наиболее информативными являются томографические методы диагностики. Они дают возможность определить характер гидроцефалии, выявить место закупорки ликворных путей или имеющуюся врожденную аномалию, диагностировать новообразование, кисту или гематому. Моновентрикулярная внутренняя гидроцефалия характеризуется увеличением объёма одного желудочка мозга.
В случае подозрения на сосудистые нарушения выполняют магнитно-резонансную ангиографию. При врождённой гидроцефалии инфекционного происхождения проводят ПЦР-диагностику для определения вида вызвавшего её возбудителя. Оценивает зрительные нарушения и состояние дисков зрительных нервов офтальмолог Юсуповской больницы. Нейрохирурги клиник-партнёров решают вопрос о необходимости или целесообразности выполнения оперативного вмешательства.
Факторы риска
Есть сопутствующие условия, которые способствуют развитию гидроцефалии головного мозга у ребенка:
- Ранние роды (срок вынашивания плода не превышал 34 недель).
- Узкий таз матери и затрудненный вследствие этого родовый процесс.
- Малый вес новорожденного – менее полутора килограммов.
- Во время родов у плода фиксировалась гипоксия или асфиксия.
- Активные способы родовспоможения: ручные приемы, вакуум, щипцы.
- Мать перенесла вирусные инфекции во время беременности: герпес, грипп, ОРВИ, токсоплазмоз.
- Вредные привычки матери, проявлявшиеся во время беременности.
- Невылеченные венерические заболевания у матери во время вынашивания беременности.
Большинство факторов риска развития водянки связаны со здоровьем матери.
Даже косвенные причины, такие как недоношенный малыш с малым весом, говорят о ненормальном протекании беременности. Каждая проблема со здоровьем женщины во время вынашивания плода ослабляет организм эмбриона.
Исследование беременности на раннем сроке
Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после». Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны». Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Самый первый анализ
Достоверно подтвердить или исключить беременность позволяет определение уровня гормона β-ХГЧ — хорионического гонадотропина. Уже через 6–10 дней после оплодотворения яйцеклетки β-ХГЧ может быть обнаружен в сыворотке крови или моче женщины.
Я отношусь к принципиальным противникам сверхраннего изучения β-ХГЧ. Как не каждое посаженное в землю зернышко дает росток, так и не каждая зигота (оплодотворенная яйцеклетка) становится эмбрионом и плодом. Разумно начинать делать такие тесты при небольшой задержке менструации, во всяком случае, после 28–30-го дня цикла.
Определение уровня общего β-ХГЧ в сыворотке крови существенно более информативно, чем мочевые тесты, но однократное исследование не принесет никакой информации. При хорошо и правильно прогрессирующей беременности ранних сроков уровень β-ХГЧ примерно удваивается каждые 48 часов. Такая динамика роста — хороший прогностический фактор. При этом:
- недостаточный прирост показателя — возможна внематочная или неразвивающаяся беременность;
- удвоение ХГЧ происходит очень высокими темпами — возможна многоплодная беременность или пузырный занос;
- снижение уровня ХГЧ — регрессирующая беременность;
- уровень ХГЧ не повышается и не снижается — неразвивающаяся беременность.
Когда уровень β-ХГЧ достигает 1200 мЕд/мл, темпы роста замедляются — на удвоение требуется примерно 72–96 часов. А после 9–11 недель концентрация β-ХГЧ естественным образом начинает снижаться.
Важно!
Проводите исследование в одной и той же лаборатории, чтобы лечащему врачу не пришлось сравнивать несравнимое.
Когда нужно УЗИ?
Необходимость проведения УЗ-диагностики на сверхранних сроках беременности остается одним из дискуссионных вопросов современного акушерства. С одной стороны, визуализация плодного яйца в полости матки позволяет исключить возможность внематочной беременности (за исключением тех редких случаев, когда пациентке «повезло» иметь одно плодное яйцо в матке, а другое — в маточной трубе).
С другой стороны, ультразвуковое исследование в раннем эмбриональном периоде нельзя считать полностью безопасным. Эмбрион пока слишком мал, а скорость деления его клеток и вероятность «поломки» очень высока.
Хорошо известно, что ультразвук способен вызывать тепловые и нетепловые (механические) биоэффекты, поэтому для минимизации риска рекомендовано проводить исследование для 1-го триместра только в защищенном режиме — не выходя за рамки диапазона 3–4 мГц, продолжительность исследования должна быть минимально возможной, использование энергетического доплера нежелательно.
Именно поэтому, принимая решение о проведении УЗ-диагностики на ранних сроках, врач обязательно оценивает соотношение предполагаемого риска и ожидаемой пользы.
УЗИ делают обязательно даже на очень ранних сроках, если:
- появились кровянистые выделения или боли внизу живота;
- существуют серьезные сопутствующие заболевания (сахарный диабет, ревматические болезни, сердечно-сосудистые патологии и т. д.);
- в фертильном цикле или на ранних сроках беременности пациентка подверглась воздействию тератогенных факторов (ОРВИ или другие инфекции, прием лекарственных средств, облучение);
- беременность наступила на фоне внутриматочной контрацепции;
- есть подозрения на многоплодную беременность;
- беременность наступила благодаря вспомогательным репродуктивным технологиям (ЭКО);
- есть подозрения на пузырный занос;
- высокий риск развития аномалий плода, ранее рождались дети с пороками развития или хромосомными аномалиями;
- беременность у пациенток с миомой матки или образованиями в яичниках;
- есть подозрения на неразвивающуюся или внематочную беременность.
Не пропустить внематочную беременность
Внематочная беременность вполне может стать угрожающим жизни состоянием, особенно если прерывается по типу разрыва маточной трубы. Причем единственным симптомом начавшегося внутрибрюшного кровотечения может быть внезапная резкая слабость с потерей сознания. Насколько быстро придут на помощь прохожие? Когда приедет скорая? Как скоро будет поставлен диагноз и оказана помощь?
Как проявляется гидроцефалия
В зависимости от формы развития патологии и возраста ребенка внешние признаки заболевания меняются.
Для детей до двух лет, у которых в 95% случаях гидроцефалия является врожденной патологией, характерны следующие симптомы:
- Тяжелое течение болезни. Быстро ухудшающееся состояние, вызванное повреждением структур мозга.
- Основной признак – быстрое увеличение объема головы. Характерен рост в 1,5 см и более ежемесячно, как минимум три месяца подряд. Начиная с девятого месяца жизни рост падает до 8-9 мм.
- Ребенок рождается с головой, обхват которой больше обхвата груди. Если к полугоду соотношение не изменится, и голова все также будет больше грудной клетки – есть повод подозревать гидроцефалию.
- Четко просматриваются вены на затылочной, височной и лобной частях головы.
- В три месяца ребенок еще не держит голову, начинает поздно сидеть, ползать, ходить.
- Родничок на макушке выпуклый.
- Скапливание ликвора в первую очередь происходит в лобных долях мозга. Увеличение головы начинается со лба.
- Во время фиксации взгляда у малыша хаотично дергается зрачок.
- Кожа головы становится тонкой, имеет болезненный блеск.
- Нависание надбровных дуг над лицевой костью – глаза кажутся очень глубоко посаженными.
Ряд менее характерных признаков может спутать начальную диагностику гидроцефалию головного мозга у детей и затруднить лечение. Например, плаксивость, плохой аппетит, медленный набор веса, частые срыгивания, сонливость, ноги, постоянно согнутые в коленях, запрокидывание головы – все эти симптомы свойственны гидроцефалии. Но вместе с тем они могут наблюдаться у десятков других детских диагнозов.
При острой форме водянки, когда болезнь быстро прогрессирует, можно наблюдать другие признаки:
- судороги;
- долгий плач на одной ноте;
- потеря приобретенных физических навыков (сидение, слежение за чужими движениями, голосовые функции);
- рвота.
Для детей от двух лет и старше свойственны иные проявления гидроцефалии головного мозга:
- Головные боли, начинающиеся с утра (после сна) и постепенно стихающие к вечеру. Нередко параллельно начинается тошнота и рвота.
- Мигрени, появляющиеся после стресса, умственной или физической работы. Часто сопровождаются носовым кровотечением.
- Ощущение прилива к голове при наклонах и распирающие головные боли.
- Болевые ощущения в области глазного дна.
- Нарушение зрения: потеря резкости, двоение.
- Недержание мочи.
- Снижение силы мышц, сопровождающееся быстрой утомляемостью.
- Судороги и обмороки.
- Нарушение координации и неконтролируемые движения конечностей.
Лечение гидроцефалии у детей
Из-за сложности заболевания и его опасности лечение ребенку-гидроцефалу назначают не только нейрохирург, но и невропатолог.
Лечение может быть консервативным (то есть без хирургического вмешательства, только с помощью медикаментов) или же оперативным.
При медикаментозном лечении первым делом снижают внутричерепное давление с помощью препарата «Диакарб». Он снижает выработку спинномозговой жидкости и способствует выводу калия из организма.
В стационаре назначают сильные осмотические мочегонные средства – пероральный «Глицерин» и «Маннит». Также прописывают солевые мочегонные лекарства, например, «Фуросемид». Он, как и «Диакарб», должен приниматься в паре с препаратами, поддерживающими нормальный уровень калия – «Панангином» или «Аспаркамом».
Совет врача
Гидроцефалия – такое заключение можно часто встретить после проведения УЗИ грудничкам. Однако, в большинстве случаев она носит компенсаторный характер, все нормализуется к первому году жизни. Помимо родовых травм, затяжных родов, особенностей строения, причиной такой водянки является незрелость нервной системы. Истинная гидроцефалия характеризуется всей клиникой повышения внутричерепного давления – увеличением головы в размерах, монотонным плачем, присутствием неврологической симптоматики. Заключение УЗИ – это не диагноз, это результат обследования, диагноз ставится на совокупности жалоб, анамнеза, осмотра, данных исследований.
Виктория Дружикина Невролог, Терапевт
Любые медикаментозные формы лечения при острой гидроцефалии должны обязательно проводиться под строгим надзором врачей, а промежуточные результаты проверяться посредством компьютерной томографии и нейросонографии.
Вместе с мочегонными ферментными блокираторами назначаются лекарства, стимулирующие работу нейронов мозга. Например, «Энцефабол».
Что касается хирургического вмешательства, то наиболее результативным методом оперативного лечения головного мозга у детей является шунтирование. Зачастую это единственный способ спасти жизнь ребенка.
Шунтирование – это создание пути движения (шунта) для ликвора в обход существующего затора. При закрытой гидроцефалии его применяют, когда опухоли уже проросли в мозг.
При открытой форме болезни предусмотрено три вида шунтирования:
- Вентрикуло-атриальное.
- Вентрикуло-перитониальное.
- Люмбо-перитониальное.
Кроме шунтирования, возможен и другой тип оперативного вмешательства при закрытой форме водянки – рассечение арахноидальных спаек. Этот метод включает всасывание спинномозговой жидкости.
О причинах и лечении гидроцефалии смотрите в видеоролике:
Срок и качество жизни ребенка-гидроцефала, его шансы на выздоровление зависят от множества факторов: причин, вызвавших развитие болезни, скорости постановки диагноза, качества лечения. Но даже здоровый малыш может стать жертвой болезни.
Не забывайте о профилактике. Всячески уберегайте ребенка от травм головы, обязательно используйте защитные средства при активном отдыхе. Если младенец родился недоношенным, в обязательном порядке проходите плановые осмотры у невролога, делайте УЗИ и МРТ.
Женщинам, которые готовятся вот-вот стать матерью или планирующим зачать ребенка, следует помнить о своем здоровье. Избавьтесь за несколько месяцев до беременности от вредных привычек. Обследуйтесь на наличие инфекций. Если случилось заболеть во время вынашивания плода – проконсультируйтесь с генетиком и пройдите дополнительное УЗИ.
Ваш будущий малыш чувствителен буквально ко всему, поэтому берегите его еще до рождения.
Данная статья проверена действующим квалифицированным врачом Виктория Дружикина и может считаться достоверным источником информации для пользователей сайта.
Список литературы
1. https://docs.cntd.ru/document/499002598
Оцените, насколько была полезна статья
3.5 Проголосовало 4 человека, средняя оценка 3.5
Понравилась статья? Сохраняй на стену, чтобы не потерять!