Диффузная опухоль ствола головного мозга (ОСГМ) – новообразование, представляющее собой порядка 6-8% случаев заболеваний известных онкологических заболеваний. ОСГМ занимают четверть процентов от общей онкологии мозга. К сожалению, данной патологии подвержено также и младшее поколение. Настоящую причину заболевания до конца не определили, и поэтому единственный шанс не усугубить болезнь – распознать появившиеся признаки и начать своевременную терапию.
Что такое опухоль ствола головного мозга
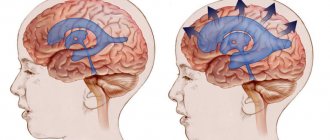
Структура ствола мозга включает в себя: основание, где расположен непосредственно головной ствол, состоящий из двух веществ: серого и белого. Сам по себе ствол небольшой – всего 7 сантиметров в длину. Спинной мозг с одного бока, а с другого – промежуточный мозг. Его составляющие: продолговатый мозг, варолиев мост, средний мозг. В нем расположены все нервные ядра. Также там находятся центры, отвечающие за: дыхание, сердечную работу, нервные окончания, глотание, кашель, жевание, отделение слюны, рвотный рефлекс. Варолиев мост отвечает за работу глаз, лицевых мышц, язык, шею, конечности и туловище. Благодаря работе нервных ядер продолговатого мозга регулируется работа мышц гортани и глотки, ЖКТ, слух и речь человека.
Учитывая всю важность ствола мозга, любые повреждения и образования влекут за собою симптомы, которые влияют на здоровье, а иногда и жизнь.
Одиночные кавернозные мальформации больших полушарий корковой и субкортикальной локализации
Подавляющее большинство операций при кавернозных мальформациях ЦНС выполняется по поводу каверном, расположенных в коре и белом веществе больших полушарий, так как они встречаются наиболее часто. В данной группе выделяют больных с каверномами, расположенными в функционально значимых (eloquent) областях, то есть в зонах мозга, повреждение которых сопряжено с высоким риском развития выраженного неврологического дефицита. К корковым зонам высокого риска относят сенсомоторную кору, речевые центры, зрительную кору, островок. Многие нейрохирурги считают, что при каверномах этой локализации возможность операции должна рассматриваться только в случаях фармакорезистентной эпилепсии, повторных кровоизлияний, либо нарастающего неврологического ухудшения.
Обнаружение субкортикальной каверномы по изменениям поверхностной коры и оболочек
Удаление каверном коркового и субкортикального расположения, как правило, не представляет сложности. Краниотомию осуществляют по стандартной методике в проекции каверномы на свод черепа. У больных с поверхностно расположенными каверномами в половине случаев можно наблюдать более или менее выраженные изменения мягкой и арахноидальной оболочек, а так же поверхностных отделов коры в виде их желтой окраски. В отдельных случаях видна непосредственно ткань каверномы.
Энцефалотомию выполняют в месте максимального изменения мозгового вещества и оболочек мозга, либо в глубине ближайшей к каверноме борозды. Планирование доступа должно быть особенно тщательным при каверномах, расположенных в белом веществе полушарий и имеющих небольшие размеры. Ориентиры в виде изменения поверхности мозга в таких случаях, как правило, отсутствуют. В этих случаях необходимо использовать УЗ сканирование, при необходимости – нейронавигацию. При невозможности обнаружить каверному после 1 — 2 энцефалотомий операцию лучше прекратить, так как дополнительная травма мозга может привести к развитию неврологических дефектов. Удаление каверномы может быть выполнено вторым этапом после уточнения локализации образования.
В случае локализации каверномы вне функционально значимых зон выделение образования по зоне перифокальных изменений и ее удаление одним блоком значительно упрощает и ускоряет операцию. Операции по удалению каверном, расположенных в функционально значимых корковых и субкортикальных отделах мозга, имеют ряд особенностей. В случае кровоизлияния из каверномы такой локализации следует продолжать наблюдение за больным в течение 2 — 3 недель. Отсутствие регресса очаговых симптомов за этот период служит дополнительным основанием для хирургического вмешательства. При принятии решения об операции не следует дожидаться рассасывания гематомы, так как вследствие процессов организации и глиоза операция становится более травматичной. Доступ планируют исходя из минимального воздействия на функционально важную зону. С этой целью используют предоперационную фМРТ, интраоперационную стимуляцию моторных зон, пробуждение больного с оценкой речевой функции, интраоперационную навигацию. Внутренняя декомпрессия каверномы путем эвакуации гематомы является необходимым этапом, так как позволяет уменьшить операционную травму.
Контрольное МРТ предпочтительно выполнять не ранее, чем через 3 месяца после операции, чтобы исключить ошибочную трактовку данных в связи с присутствием свежих послеоперационных изменений. При оценке послеоперационных МРТ необходимо также учитывать использование в ходе операции гемостатических материалов.
Удаление каверномы островка с хорошим исходом
Основными критериями эффективности операций при каверномах корковой и субкортикальной локализации следует считать полное иссечение мальформации и, как следствие, отсутствие повторных кровоизлияний, а также прекращение или существенное снижение частоты и тяжести эпилептических припадков, при отсутствии ухудшения неврологических функций. Учитывая отсутствие неврологических симптомов до операции у подавляющего числа больных, а также доброкачественную природу заболевания, появление или усугубление неврологического дефекта следует расценивать как нежелательный исход. По обобщенным данным, неврологический дефицит после удаления каверном из функционально значимых зон коры и субкортикальных отделов больших полушарий формируется примерно у трети больных.
Полное иссечение каверномы служит гарантией прекращения кровоизлияний. Эффективность в отношении послеоперационного течения эпилепсии не столь очевидна. Между тем, избавление от припадков является одной из основных задач при лечении больных с кортикальными кавернозными мальформациями. Полученные в разные годы и на разном клиническом материале данные в целом свидетельствуют о положительном влиянии операции на течение эпилептического синдрома. От припадков полностью освобождаются 60% больных, а еще у 20% больных наблюдается улучшение в течении заболевания в виде снижения частоты и тяжести эпилептических приступов. Практически все исследователи отмечают наилучший эффект при выполнении операции в ближайшие после начала припадков сроки, а также у больных с меньшим количеством припадков. Среди других прогностических факторов хорошего исхода хирургического лечения эпилептического синдрома указывают также возраст старше 30 лет, медиальную височную локализацию каверномы, ее размер менее 1,5см, отсутствие вторичной генерализации приступов.
Иссечение каверномы, дополненное амигдалогиппокампэктомией
В настоящее время методом выбора при хирургическом лечении больных с кавернозными мальформациями, проявляющимися эпилептическими припадками, является операция удаления каверномы, которая может быть дополнена резекцией измененного мозгового вещества при локализации каверномы в функционально незначимой зоне мозга. При расширенных операциях целесообразно интраоперационное использование ЭКоГ для оценки необходимости и объема иссечения перифокальной зоны и/или отдаленных очагов эпилептиформной активности. При существовании известных ограничений, метод является единственным возможным способом интраоперационной функциональной оценки состояния мозга и, в определенных ситуациях, может повлиять на ход операции. Обоснованность амигдалогиппокампэктомии у больных с каверномами требует дальнейшего осмысления. Операция АМГЭ может быть выполнена в случаях фармакорезистентной эпилепсии с частыми припадками у больных с каверномой височной доли. Предоперационное обследование таких больных следует проводить по правилам лечения больных с «классической» эпилепсией. Оно должно включать до- и послеоперационные нейропсихологические обследования, различные методы, позволяющие уточнить иктальный очаг (ЭЭГ- мониторинг или видео-ЭЭГ мониторинг для регистрации паттерна приступа, при необходимости — обследование с имплантацией инвазивных электродов, МРТ с высоким разрешением, МЭГ и ПЭТ), использование ЭКоГ для интраоперационного уточнения зоны резекции. При тяжелых формах эпилепсии оправданы также двухэтапные операции. Они заключаются в удалении каверномы, а при неэффективности этой операции – обследовании и хирургическом лечении в соответствии со стандартами лечения «классической» эпилепсии.
Виды опухолей
Есть два вида опухолей: первичные и вторичные. Сбои в деятельности мозга, вызываемые пагубными факторами, приведут в конечном результате к хаотичному делению поврежденных клеток до тех пор, пока не заменят полностью здоровые. Так появляется первичная опухоль ствола головного мозга у детей и людей старшего поколения. Основу ее составляют глиальные клетки. Рак ствола мозга может появиться и развиваться в одной части органа. Распространенное место появления онкологии – мост (порядка 60%). Чуть меньше – в среднем и продолговатом мозгу. Опухоли ствола головного мозга встречаются во множественном числе.
Ко вторичным относятся те, которые проявились в одном месте и продолжают свой рост на стволе головного мозга. При этом всего в 5% случаев встречаются метастазы в стволе, проникающие из других органов. Стволовая опухоль головного мозга – это парастволовые образования (пара – около).
Распространенные типы опухолей – глиомы, развивающиеся из глиальных клеток.
- Астроцитомы – около 60% заболеваний. Различают мультиформные, пилоцитарные, анапластические и фибриллярные. К доброкачественным относят пилоцитарные и фибриллярные. У детей встречаются пилоцитарные формы. Агрессивной считается глиобластома (мультиформная), которая встречается чаще всего у мужчин до 50 лет.
- Эпендимомы занимают 5% от всех опухолей. Чаще всего – доброкачественная.
- Олигодендроглиомы встречаются в 8% заболеваний. Большие размеры опухолей. Различают 4 степени злокачественности.
Стадии рака головного мозга
Рак головного мозга характеризуется 4-мя стадиями развития. Рассмотрим каждую из них:
- Первая стадия. Опухоль уже образовалась, но ее размеры еще малы. Симптомы, свидетельствующие о начале заболевания, не проявляются, либо совсем незначительны. На этом этапе возможно только появление головной боли, которая усиливается в вечернее время. Ткани, которые окружают опухоль, еще не затронуты.
- Вторая стадия. Опухоль головного мозга постепенно увеличивается, начинает давить на соседние органы. Вследствие такого воздействия нарушаются некоторые важные функции организма. Уже можно выделить очаговые симптомы. На данном этапе предполагается хирургическая операция на опухоль головного мозга. Если раковая опухоль не превышает в размере 3 см, то ее удаляют с помощью радиохирургии (Кибер-ногжи и другие). Такой метод лечения является наиболее щадящим и эффективным для пациента – нет необходимости проводить трепанацию черепа и дополнительные разрезы. Чтобы исключить возникновение рецидива и устранить оставшиеся единичные раковые клетки проводят химиотерапию.
- Третья стадия. Опухоль мозга уже достаточно сильно разрослась, появились метастазы. Помимо очаговых симптомов имеют место и общемозговые. Рост раковых клеток ускоряется. Все еще возможны радикальные методы лечения, но добиться положительного эффекта будет уже достаточно трудно.
- Четвертая стадия (финальная). Раковая опухоль проявляет себя максимально ярко и агрессивно. Метастазы обнаруживаются в самых отдаленных от очага заболевания органах, в костных тканях. Поскольку радикальные методы лечение не возымели положительного эффекта, то пришло время применить паллиативные методы. Это значит, что полностью устранить болезнь, уже возможности нет. Поэтому паллиативная терапия направлена лишь на улучшение качества жизни больного, обезболивание и купирование мучительных симптомов независимо от того, сколько ему осталось жить.
Симптомы
При появлении глиом, начинается разрушение тканей ствола головного мозга. В зависимости от пораженного участка, появляются очаговые симптомы заболевания. К сожалению, с появлением опухоли страдают и другие органы – опухоль, увеличиваясь в размерах, нарушает кровообращение, усиливает внутричерепное давление.
Опухоль ствола головного мозга симптомы, к которым необходимо прислушиваться относятся:
- Головная боль. На нее жалуется 90% больных. Опухоль давит на нервные окончания, оболочки, сосуды головного мозга. Может появляться как локально, так и ощущаться по всей голове. Интенсивность разная – от сильной до тупой. Возникает внезапно, чаще всего в утреннее время.
- Тошнота, иногда со рвотой. Появляется в утреннее время.
- Неправильное положение. Пациент предпочитает держать голову таким образом, чтобы не раздражать нервы в шее и черепе.
- Нарушения в психике. Данный симптом может наблюдаться как локально, так и в общем. К таким нарушениям относят глухоту, раздражительность, изменение сознания. Больной ощущает вялость, апатию, не хочет разговаривать, не реагирует ни на что.
- Эпилепсия.
- Снижение остроты зрения, которое появляется вследствие внутричерепного давления. Глазное дно меняется – отекают диски, меняется их цвет.
- Бульбарный синдром.
- Меняется строение черепа – расходятся швы, утончаются его стенки.
К очаговым симптомам относят:
- Повреждение двигательных функций, потеря ориентации, исчезает тактильное и зрительное восприятие, меняется походка.
- Снижается слух и чувствительность.
- Появляются парезы, тремор.
- Скачки артериального давления.
- Появляется мимическое расстройство (перекошенная улыбка).
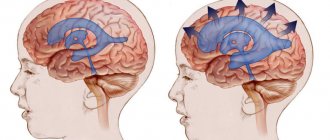
- Клиническая картина при опухолях ствола головного мозга включает запоздалое появление внутричерепного давления и скапливание ликвора в мозге (гидроцефалия).
В стволе головного мозга находит много структур, которые могут быть поражены. При поражении центрального пареза – появляется тремор, кружится голова, появляются проблемы со слухом, зрением, может развиться косоглазие, появляются трудности при глотании. Может наблюдаться парез в конечностях. С прогрессированием роста опухоли, указанные симптомы нарастают, присоединяются новые – тошнота, головная боль, рвота. Пациент умирает вследствие сбоев в работе сердечного, сосудистого центров и органов дыхания.
Операция по удалению глиомы
Профессиональную помощь пациентам окажет нейрохирург. Обращайтесь на neurosurgery-msk.ru. Он проводит эффективное лечение глиомы головного мозга преимущественно с применением оперативных методов. Предварительно специалист осуществляет осмотр, оценивает жалобы пациента, назначает комплексное обследование. Диагностика включает проведение эхоэнцефалографии, электронейрографии. Дополнительно назначают офтальмологическое обследование, МРТ, КТ головного мозга.
Глиому мозга дифференцируют от абсцесса, эпилепсии, других новообразований центральной нервной системы. О скорости роста новообразования можно судить по результатам ПЭТ-КТ.
Основным способом лечения является операция по удалению глиомы. Дополнительные методики, включая химиотерапию, используют при неоперабельной опухоли или в качестве дополнения к хирургической тактике.
Многие пациенты предпочитают проводить удаление глиомы головного мозга в клинике Медси. Это гарантирует получение квалифицированной нейрохирургической помощи на протяжении всего периода госпитализации и во время восстановления.
Локализация в лобной доли
При глиоме в лобной доли головного мозга долгое время не появляются основные клинические проявления. Раньше всего пациенты замечают общемозговые симптомы, которые нередко связывают с длительным влиянием стресса, проблемами на работе и в личной жизни. По мере роста новообразования присоединяются и дополнительные признаки, в том числе судорожные припадки и нарушения зрения.
Локализация в стволе головного мозга
Такую опухоль называют диффузной. Она имеет характерные проявления. С одной стороны головы у пациента возникают нарушения в работе черепно-мозговых нервов, а дополнительно — снижение чувствительности в конечностях и проблемы с координацией движений, но уже на другой стороне тела. Без своевременного лечения глиома ствола головного мозга вызывает опасные для жизни осложнения, вплоть до гидроцефалии, расстройств речи и мышления.
Локализация в теменной доле
Опухоль такого типа провоцирует нарушение чувствительности в конечностях. Глиома теменной доли вызывает характерные неуклюжие движения. Пациенты не могут нормально передвигаться, отмечают заметное снижение качества жизни. Возможно нарушение привычных навыков, в том числе утраты способности произносить отдельные сложные слова, считать, писать и читать.
Локализация в височной доле
Главным клиническим симптомом являются галлюцинации. При глиоме височной области возможно возникновение зрительных нарушений. У многих пациентов выпадают половины полей зрения. В большинстве случаев глиома височной доли вызывает снижение памяти и невозможность воспринимать человеческую речь. На выраженной стадии болезни появляются судорожные припадки.
Глиома зрительного нерва
Симптомы заболевания долго отсутствуют. Глиомы зрительного нерва возникают в молодом возрасте. Болезнь вызывает появление близорукости и даже полной слепоты. На поздней стадии развития возникает экзофтальм. Опухоль растет преимущественно из астроцитов.
Локализация в черве мозжечка
Заболевание сопровождается очаговыми и общемозговыми симптомами. Из-за повышения внутричерепного давления при глиоме червя мозжечка пациенты жалуются на головные боли, тошноту и рвоту, головокружение. Отдаленными симптомами являются признаки асимметрии лица, косоглазие, нечеткость речи.
Локализация в четверохолмии
Этот тип опухоли встречается достаточно редко. Ее относят к новообразованиям ствола головного мозга. Типичным симптомом является нарушение реакции зрачка вплоть до полной отсутствии чувствительности. Глиома четверохолмия вызывает отек мозговых оболочек, которые начинают набухать, усиливая при этом общемозговые симптомы.
Локализация в мозолистом теле
Опухоль состоит из астроцитов. Глиома левой лобной доли прорастает чаще всего именно в мозолистое тело. Выявляется преимущественно у мужчин после 40 лет. Глиома мозолистого тела отличается высокой степенью злокачественности, имеет неблагоприятный прогноз.
Глиома варолиева моста
Опухоли варолиева моста могут протекать без выраженных признаков. Заболевание приводит к параличу черепных нервов. Глиома варолиева моста поражает нервные структуры лица. Сопровождается головокружениями. Отсутствие общемозговых симптомов вызывает определенные затруднения в диагностике. Пациенты нередко принимают вынужденное положение головы, уменьшающее головокружение. На этот признак стоит обращать пристальное внимание, так как он нередко сопровождает рост новообразований мозга.
Глиома 4 желудочка мозга
Подобные опухоли локализуются в задней черепной ямке. Они вызывают повышение внутричерепного давления, отек мозговых тканей. Закрытие просвета 4 желудочка вызывает сильную головную боль, тошноту и рвоту. Для таких опухолей характерен синдром Брунса. Он возникает из-за нарушения нормального оттока ликвора.
Стадии заболевания
В медицине существует классификация онкологических заболеваний. Выражается она в степенях:
- Первая степень – доброкачественная. Они растут медленно, до десяти лет.
- Вторая степень – пограничная.
- Третья и четвертая – самые высокие, имеющие показатель злокачественности. Рост опухолей стремителен – человек с подобными степенями может прожить от пары месяцев до нескольких лет.
К сожалению, доброкачественные опухоли могут со временем перейти в стадию злокачественных опухолей.
Доза облучения при опухолях ствола мозга
Некоторые исследователи считают, что всего 20-30% пациентов, у которых имеется глиома мозгового ствола, имеют положительный прогноз при облучении дозой 55 Гр. Малый процент достижения местного разрушения опухоли вынудил ученых искать новые способы временного подведения дозы. Таким образом, стали применять гиперфракционирование. Облучая опухоль ствола мозга по 1 Гр два раза в сутки до суммарной дозы 72 Гр заметили, что 30% пациентов прожили 2 года, а показатель выживаемости среди пациентов с диффузной опухолью составил в среднем 1 год. Благодаря высокодозному облучению посредством гиперфракционирования повышается эффективность лечения.
Причины патологии
Онкология может возникнуть по разным причинам. Наиболее распространенными медики называют наследственность, генетическую предрасположенность, воздействие химических средств, радиация.
К отклонениям в генетике относят синдромы: Турко, Ли-Фраумени, Горлина, туберозный склероз, болезнь Фон Реклингхаузена, опухоль Беркитта.
К сожалению, медицина еще не нашла точных причин появления онкологических заболеваний у человека. Поэтому на сегодняшний день еще не найдено средство, помогающее предотвратить появление рака.
Диагностика опухоли мозга
Чтобы доктор смог поставить диагноз, ему необходимо сперва собрать анамнез. Очень важно отвечать на все вопросы о симптомах максимально точно. В случае, если наблюдаются нарушения по неврологии, пациента необходимо отправить к невропатологу.
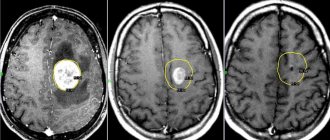
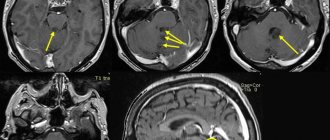
На приеме у него проводится осмотр и разнообразные тесты, которые выявляют двигательные дисфункции. Врач обязательно проверит все ли рефлексы присутствуют, есть ли тактильная и болевая чувствительность. Обязателен осмотр у окулиста, где больному измеряют глазное дно. По необходимости, пациента направляют к отоневрологу для проверки слуха. После сбора анамнеза, невролог сможет поставить диагноз. При необходимости, невролог может назначить КТ и МРТ, которые помогают обнаружить новообразования минимального размера, определить местонахождение опухоли, тип.
К дополнительным исследования относят краниография (рентгенография черепа), которая может показать есть ли изменение в костях черепа, энцефалография (определяющая изменения в головном мозге), эхоэнцефалоскопия (ультразвуковая диагностика), радиоизотопное сканирование, ангиография.
Биопсию не проводят при онкологии ствола головного мозга. Гистология проводится исключительно на основе данных о локализации, симптомов, а также возраста больного.
Менингиома: симптомы, факторы риска и лечение
Нейрохирургия 30 янв, 2020
Что такое Менингиома?
Менингиомы — это опухоли мозговых оболочек, мембран, которая окружает головной и спинной мозг. Даже если они не являются опухолями головного мозга, они включены в эту категорию, потому что они могут воздействовать на мозг, нервы и примыкающие сосуды, сжимая их.
Большинство менингиом растут очень медленно, в течение нескольких лет, не вызывая каких-либо симптомов или дискомфорта. Но в некоторых случаях происходят серьезные изменения в тканях мозга, нервах или соседних сосудах, поэтому важно следить за развитием опухоли.
По частоте развития опухоли головного мозга у взрослых, менингиома занимает второе место и в большинстве случаев поражает женщин старше 50 лет, но это заболевание может возникнуть в любом возрасте как у мужчин, так и у женщин.
Симптомы
Часто менингиома может развиваться бессимптомно или с незначительными симптомами, особенно на ранней стадии. В зависимости от области мозга, где она расположена, симптомы могут быть следующими:
- Головные боли, которые усиливаются со временем
- Поведенческие изменения
- Слабость или онемение в одной части тела, конечностях
- Изменения зрения, такие как удвоение или помутнение изображения
- Сложность концентрации
- Потеря слуха
- Потеря памяти
- Потеря обоняния
- Конвульсии
Когда необходимо обратится к врачу?
Большинство признаков и симптомов менингиомы прогрессируют медленно, но иногда менингиома требует лечения как можно быстрее.
Необходимо срочно обратиться к врачу в случае:
- Внезапное появление конвульсий
- Внезапные изменения в зрения или памяти
- Возникновение пареза или паралича конечностей
Необходимо проконсультироваться с нейрохирургом или неврологом, при наличие постоянных симптомов, таких как головные боли, которые усиливаются со временем.
Часто, поскольку менингиомы не проявляются клинически, они обнаруживаются только в результате рентгенологических исследований, выполненных по причинам, не связанных с опухолью напрямую (травма головы, инсульт или головная боль).
Причины возникновения
Точная причина возникновения менингиомы не определена. Известно, что некоторые менингеальные клетки претерпевают изменения, приводящие к потере контроля над их размножением, что приводит к появлению менингеальных опухолей (менингиом).
Это может быть связано с генетической предрасположенностью, гормонами (которые могут объяснить более частое возникновение у женщин), радиационным воздействием или другими в большей степени неизвестными факторами. Нет доказательств, подтверждающих мысль о том, что менингиомы возникают из-за использования мобильного телефона.
Факторы риска
Существует ряд факторов, которые могут спровоцировать появление менингиомы:
Лучевая терапия. Лучевая терапия, включающая облучение на уровне головы, может увеличить риск менингиомы.
Женские гормоны. Менингиомы чаще встречаются у женщин, что заставляет врачей полагать, что женские гормоны могут играть в этом свою роль. Некоторые исследования также выявили связь между раком молочной железы и риском развития менингиомы, связанной с воздействием гормонов.
Генетические заболевания нервной системы. Нейрофиброматоз II типа является редким заболеванием, которое способствует возникновению менингиомы и других опухолей головного мозга.
Ожирение. Высокий индекс массы тела является установленным фактором риска для многих видов рака. Преимущественно менингиомы мы наблюдаем у людей с ожирением, в этом направлении было проведено несколько исследований, но они не были научно подтверждены.
Диагностика
Менингиому может быть трудно диагностировать, потому что опухоль чаще всего растет медленно. Симптомы менингиомы могут быть неточными и могут быть спутаны с симптомами других заболеваний или считаться нормальными признаками старения. Если врач подозревает менингиому, необходимо обратиться к специалисту по заболеваниям центральной нервной системы (нейрохирургу).
Чтобы диагностировать опухоль, нейрохирург выполнит полное неврологическое обследование с последующим исследованиями, таким как:
Компьютерная томография (КТ). КТ сканирование выполняется с использованием рентгеновских лучей, которые создают полные изображения мозга. Иногда для улучшения изображения используется контрастное вещество на основе йода.
Магнитно-резонансная томография (МРТ). Во время этого исследования для создания изображений структур мозга используются магнитное поле и радиоволны . МРТ обеспечивает более детальную картину мозга и, в частности, менингиомы.
В некоторых случаях может потребоваться исследование небольшого фрагмента опухоли (биопсия), чтобы исключить другие виды опухолей и подтвердить диагноз менингиомы.
Лечение
Лечение менингиомы зависит от множества факторов, среди которых:
- Размеры и расположение опухоли
- Процент роста и агрессивности опухоли
- Возраст и состояние здоровья пациента
Тактика «Жди и наблюдай» (wait and see)
Не всем пациентам с диагнозом менингиома требуется срочное лечение. Небольшая менингиома, не вызывающая опасений, может не требовать лечения. Если принято решение не включающее в себя лечение, необходимо периодически обязательно проводить обследования, чтобы наблюдать держать под контролем опухоль.
Если врач заключает, что менингиома находится в фазе роста и нуждается в лечении, есть несколько вариантов.
Хирургическое вмешательство
Если опухоль вызывает симптомы или показывает признаки роста, рекомендуется операция.
Цель нейрохирургической операции — полностью удалить менингиому. Однако, если опухоль развивается рядом со структурами, которые отвечают за важные функции головного или спинного мозга, не всегда есть возможность удалить ее всю. В этих случаях удаляется как можно большая часть опухоли.
Тактика послеоперационного лечения зависит от нескольких факторов:
- Если опухоль была полностью удалена, дальнейшее лечение не требуется. Тем не менее, периодические обследования обязательны.
- Если опухоль доброкачественная и после операции осталась только малая ее часть, нейрохирург может рекомендовать только периодические обследования (КТ, МРТ). В некоторых ситуациях небольшие части оставшейся опухоли могут быть удалены с помощью метода стереотаксической радиохирургии (SRS), очень точной формой лучевой терапии.
- Если опухоль атипичная или злокачественная, для снижения риска рецидива потребуется лучевая терапия.
Как и любое хирургическое вмешательство, удаление менингиомы может нести определенные риски, включая инфекцию и кровотечение. Риски различны от случая к случаю и во многом зависит от локализации и размера опухоли. Опыт хирургической команды и используемое оборудование играют немаловажную роль в такого рода операциях.
Лучевая терапия
Если менингиома не может быть полностью удалена хирургическим путем, после операции рекомендуется лучевая терапия. Целью лучевой терапии является уничтожение оставшихся клеток и снижение вероятности рецидива опухоли. Лучевая терапия проводится с помощью аппарата, который излучает высокоэнергетические лучи на опухолевые клетки. Последние технические достижения в области лучевой терапии позволяют увеличить дозу облучения при менингиоме, уменьшая воздействие радиации на здоровые ткани. Существует несколько вариантов лучевой терапии менингиом, таких как стереотаксическая радиохирургия, протонная лучевая терапия.
Химиотерапия редко используется для лечения менингиом, но может применяться в случаях, когда пациент не реагирует на хирургическое вмешательство и лучевую терапию.
Медицинское наблюдение после хирургического вмешательства на мозге
Сразу после операции пациент находится под тщательным контролем в отделении интенсивной терапии.
Восстановление после операции на головном мозге зависит от типа и объема выполняемой операции. Госпитализация для операции на головном мозге может длиться до недели или более, в зависимости от многих факторов, включая общее состояние тела, возраст пациента и сложность хирургического вмешательства.
Перед выпиской нейрохирург объяснит следующие шаги в процессе восстановления. Это будет включать в себя инструкции по уходу за послеоперационной раной, рекомендации по поводу разрешенных видов деятельности и разъяснения случаев повторного обращения к врачу.
Автор: Доктор Адриан Дану, нейрохирург, высшая категория
Для записи и вопросов, свяжитесь с нами по тел. +373 (22) 40 00 40 (доступно 24/24).
Лечение
К наиболее эффективным методам относят операции, которые направлены на удаление опухолей.
Во время операции доктор отрезает наибольшую часть образования. Для проведения операции, больному требуется вскрыть череп. В части случаев, операцию не проводят на стволе мозга, так как велика вероятность того, что могут задеть жизненно важные центры. Решение о необходимости проведения операции принимается на основании размера новообразования, расположении. Опухоль отсекается при помощи эндоскопического или лазерного удаления. Лазерный вариант прижигает края тканей и останавливает кровотечение. Операция проводится при помощи роботизированной системы, сводя к минимуму всевозможные осложнения.
Радиохирургия – это лучевая терапия, которая основывается на использовании единоразового облучения высокой дозой радиации. Используется при рецидивах и метастазах.
HIFU-терапия, при которой используется ультразвук большой интенсивности.
Криодеструкция – замораживание при помощи жидкого азота. Для проведения нужен криозонд. на фото ниже расписан механизм действия криотерапии. В головном мозге механизм подобный.
Лечение и удаление рака головного мозга
Для лечения рака головного мозга применяют в основном радикальную терапию – хирургические операции. Если диагностика была проведена вовремя и качественно, то удаление рака головного мозга происходит в большинстве случаях успешно. Рецидивы наблюдаются в редких случаях. При обнаружении роста метастаз возможна повторная операция.
В ходе хирургического лечения используют лазер и другие специальные инструменты. Наибольшую эффективность при лечении доброкачественных новообразований на костных и мягких тканях показала криокоагуляция. Во время процедуры на опухоль воздействуют жидким азотом, аргоном или гелием. Низкие температуры мгновенно разрушают раковые клетки. Преимущество такого лечения заключается в отсутствии побочных эффектов в виде рвоты и тошноты.
Если новообразование имеет небольшие размеры, то назначается заместительная гормональная терапия. Такое лечение опухоли головного мозга не влечет за собой нарушение гормонального фона пациента и переносится достаточно легко. Особенно эффективно этот метод зарекомендовал себя при лечении аденом гипофиза. Лекарственные препараты, используемые во время терапии, направлены на то, чтобы стабилизировать уровень пролактина в организме пациента, что приводит к уменьшению размера опухоли.
Многие тяжелые случаи заболевания головного мозга требуют комплексного подхода. Однако не всегда имеется возможность провести хирургическую операцию. Все зависит от того, в какой части головного мозга возникло новообразование. В таком случае удаление раковой опухоли проводится современными ультразвуковыми и лазерными методами.
Химиотерапия показана для уменьшения размера опухоли. Также с ее помощью можно добиться остановки разрастания метастаз. Учитывая тяжесть заболевания, стадию развития и общее состояние больного, составляется индивидуальный курс лечебных мероприятий.
Вспомогательный характер носит консервативная (паллиативная) терапия. Задача этого метода состоит в том, чтобы максимально облегчить общее состояние больного. Пациенту расписывают курс обезболивающего (наркотические анальгетики), противорвотные препараты, успокоительные и противовоспалительные средства, глюкокортикостероиды.
Лучевая и химиотерапия
После проведения операции, через 14-21 день назначают лучевую терапию. Доктора используют радиотерапию (дистанционное облучение). Курс составляет от десяти до тридцати процедур. Доза облучения – до 70 Гр. Если метастаз и злокачественных астроцитом много – необходимо провести облучение головы. Доза облучения – до 50 Гр. Такое лечение подходит для неоперабельных больных, которые имеют диффузный тип онкологии.
Химиотерапия проводится вместе с обучением. Диффузная опухоль ствола головного мозга лечение – это курс из нескольких препаратов. Длительность лечения при помощи химиотерапии должна быть от 1 до 3 недель. После перерыва повторяют. На протяжении лечения сдают анализы, которые покажут, нужно ли продолжить химию либо отменяют.
Методика осуществления лучевой терапии
Для глиом варолиева моста свойствен инфильтрирующий рост, часто в опухолевый процесс вовлекается средний мозг (четверохолмие) и мозжечок. Такую информацию важно учитывать при выборе объема тканей для проведения облучения. Именно поэтому включают ствол мозга от четверохолмия до уровня первого шейного позвонка (С1). Полезным является применение противолежащих полей и излучений высоких энергий.
Для опухолей среднего мозга можно проводить локальное облучение. При этом в область облучения включают первичную опухоль и 1-2 см прилегающих тканей. У 16-20% пациентов глиомами ствола мозга присутствует субарахноидальное метастазирование. Для таких опухолей характерно местное прогрессирование.
Прогноз
К сожалению, прогноз неутешительный. Даже после проведения комплекса лечения, выживаемость – 60%. В случае, если больному противопоказано хирургическое вмешательство, запущенная болезнь, у него снижается вероятность прожить 5 лет (больной относится к 30-40% людей).
Люди, с наиболее агрессивными формами онкологии, живут не больше одного года. К сожалению, некоторые проживают всего несколько месяцев. Дети, в силу своего растущего организма, имеют больше шансов выжить, нежели взрослые либо пожилые люди.
Люди с определенными заболеваниями: неходжкинская лимфома, кавернома ствола головного мозга, опухоль саркома, впч, опухоль лимфома, к сожалению, долго не смогут прожить.
Симптоматика
В стволе мозга имеются нервные центры, которые регулируют дыхание и работу сердца. Поэтому он принимает участие в регулировании движения глаз, мышц лица, речи, слуха, глотания. Через него пролегают нервные волокна, иннервирующие мышцы конечностей и тела. Исходя из этого в случае поражения опухолевым процессом ствола мозга развиваются многие симптомы, отражающие нарушение указанных выше функций.
Признаки начала заболевания зависят от того, из какого места формируется опухоль. Может возникнуть косоглазие, подергивание глазных яблок, асимметрия лица, ухудшение слуха, головокружение, слабость в конечностях или в половине тела. Может появиться шаткая походка, тремор рук. В случае продолжительного течения болезни симптомы усиливаются, возможно присоединение головной боли, рвоты, которая объясняется нарастанием внутричерепного давления в результате увеличения опухоли в размерах, а наиболее часто из-за образования водянки мозга. Если имеют место описанные выше жалобы или признаки, то необходимо обратиться к нейрохирургу, невропатологу и обследоваться.