- Главная
- Полезная информация
- Кормление через зонд
Некоторые серьезные заболевания и повреждения способны вывести из строя важные рефлексы организма. Без глотательной функции самостоятельный прием пищи становится невозможен, в результате пациента приходиться кормить через специальное приспособление – назогастральный зонд. Эта технология может применяться не только в больничных, но и в домашних условиях.
Что такое зонд
Назогастральный зонд еще принято называть питательным. Он вводится прямо в желудок пациента через носовой проход и пищевод. По сути, он представляет собой полую трубку с закругленными концами, чтобы предотвратить повреждения тканей во время введения. Трубка производится из легкого, эластичного и абсолютно гипоаллергенного материала. С наружной стороны имеется специальная воронка. Через нее с помощью шприца Жане подается пища. В обычном состоянии отверстие защищено специальной крышкой, что исключает попадание в зонд инородных предметов. Сотрудники службы патронажных знают все тонкости кормления больного через зонд.
Питание через зонд
Патологии пищеварительной системы могут затруднять самостоятельное питание. Речь может идти о заболевании органов ротовой полости, пищевода или желудка. Также трудности возникают после оперативных вмешательств. В первое время пациенту может потребоваться питание через зонд. Специальная трубка позволяет вводить питательные вещества непосредственно в желудок или начальный отдел тонкой кишки. С помощью зонда можно долго обеспечивать пациента достаточным питанием. При этом необходимо грамотно организовать уход для предотвращения развития осложнений и улучшения качества жизни человека.
Основные показания к применению
Прием пищи через зонд осуществляется в тех случаях, когда больной не в состоянии это делать самостоятельно. У него угнетена глотательная функция, отсутствует ясное сознание или имеются есть серьезные поражения горла и ротовой полости. Установка зонда чаще всего производится в следующих случаях:
- После инсульта, если речь идет о поражении зон мозга, контролирующих глотательный рефлекс, функция может быть угнетена частично или полностью. Возврат к нормальному способу принятия пищи возможен после окончания реабилитации. При обширных повреждениях и преклонном возрасте пациента энтеральное питание может носить постоянный характер.
- При физических повреждениях – травмах головы, сильной отечности языка и гортани.
- Если больной находится в коме или без сознания.
- При развитии психологических расстройств, когда больной отказывается от принятия пищи.
- Болезни неврологического типа (рассеянный склероз, Паркинсон, Альцгеймер), сопровождающиеся соответствующими нарушениями.
- При хирургических вмешательствах в систему желудочно-кишечного тракта.
Энтеральное кормление назначается в случаях, если традиционная форма принятия пищи невозможна или затруднена, если пациент может поперхнуться или поступающая еда может инфицировать поврежденные ткани и органы.
Питание
Питание тяжелобольных пациентов требует особого подхода. Важно иметь представление о подходах к организации питания, приспособленных для приема пищи, о питании через гастростому и возможных осложнениях.
Естественное питание
Организация и гигиена питания
Организация питания больного – важная составляющая общего ухода. Правильный подход к кормлению позволит организму больного человека возможность быстрее восстановиться вернуться к привычному образу жизни. В домашних условиях необходимо создать максимально комфортные условия для человека, который не может самостоятельно ухаживать за собой.
Предметы ухода за лежачими больными должны находиться таким образом, чтобы при необходимости больной сам мог до них дотянуться.
На тумбочке/столике у кровати больного: свежая питьевая вода и стакан (кружка или поильник), таблетница с разложенными лекарствами, колокольчик, которым при необходимости он может подозвать к себе человека, осуществляющего уход.
Чтобы поддерживать необходимое положение больного при кормлении его из ложки, используют различные устройства: воротник, который фиксирует голову; ремни для фиксации пациента в нужном положении; специальные столики и подносы на ножках и т.д
Перед приемом пищи следует закончить все процедуры и физиологические отправления больных, убрать и проветрить помещение, помочь тяжелобольным вымыть руки.
Если больной не может сидеть в кровати ему необходимо придать полусидячее положение, приподняв подголовник или подложив под грудь несколько подушек.
Шею и грудь закрывают салфеткой, клеенкой или фартуком. Для лежачих больных во время кормления используют прикроватные столики, на которые ставят пищу.
Помните: отсутствие крошек на постели – профилактика пролежней!
Можно облегчить процесс кормления при помощи специальной посуды: столовых приборов с утолщенными резиновыми ручками (для выздоравливающих больных, которые начинают питаться самостоятельно); тарелок с резиновыми подставками и присосками (предотвращают соскальзывание); глубоких тарелок с вырезом для подбородка или высокими бортами; поильников-непроливаек и др.
Диета
Питание для лежачих больных подбирается особенно тщательно. Несмотря на отсутствие физических нагрузок, таким людям требуется еда с повышенным содержанием калорий и белка. Это обеспечивает нормальное течение восстановительных процессов.
Основные требования, которым должна соответствовать диета для лежачих больных:
- присутствие полного набора питательных веществ с оптимальным соотношением витаминов и микроэлементов;
- повышенное содержание белка (120-150 г в сутки);
- достаточная калорийность (2,5-3,5 тыс. ккал в зависимости от роста и веса человека);
- преимущественно медленные углеводы (быстро усвояемые сахара свести к минимуму);
- сниженное потребление жиров (до 100 г);
- наличие клетчатки в рационе (натуральной в виде овощей или аптечной в виде порошка);
- достаточный объем воды (30-40 мл на один кг веса) для активного выведения метаболитов из организма.
В процессе приготовления пищи важно сохранить максимум полезных веществ и сделать еду легко усваиваемой. Отдается преимущество варке, готовке на пару, запеканию. Овощи и фрукты можно давать в сыром виде, предварительно тщательно вымыв их. Еда для лежачих больных должна быть мягкой, не пересушенной, порезанной на небольшие куски для удобства или измельчена в блендере. Оптимальная форма пищи – пюре. Температура подаваемой еды не должна превышать 45-50 градусов.
Для обеспечения максимально сбалансированного рациона можно прибегнуть к введению в меню для лежачих больных готовых сухих смесей. В этих продуктах содержится оптимальное соотношение белка, витаминов группы В и С, низкая жирность. Все компоненты такого питания легкоусвояемые и натуральные.
Кормить лежачего больного можно и смешанным питанием (к привычному рациону добавлять 1-2 ложки питательной смеси):
- Готовьте еду, которая удобна для жевания и легко усваивается;
- Твердую пищу нарезайте маленькими кусочками;
- Не давайте всю пищу только в протертом состоянии. Кишечник станет работать хуже, и от такой еды меньше удовольствия;
- Если ваш близкий не может жевать, и отказывается от протертой пищи, предложите ему подержать маленький кусочек любой еды во рту – это удовлетворит его вкусовые потребности. Потом можно выплюнуть остатки;
- Если у больного зубные протезы – чаще готовьте ему супы, каши и пюреобразные блюда, они не будут натирать десны под протезами;
- Помните о сбалансированном питании. Всегда предлагайте вашему близкому блюда на выбор. Максимально учитывайте его предпочтения.
Избегайте:
- очень холодных/горячих блюд и напитков – предпочтительно, чтобы пища была очень теплой, но не горячей;
- газированных напитков;
- продуктов, вызывающих повышенное газообразование, избыточно жирных, копченых, острых, соленых продуктов.
Питание больных после инсульта
Рацион лежачего больного составляется с учетом заболеваний, ставших причиной ограниченности в движениях. Больным с поражением мозга (перенесшим инсульт) необходимо питание с повышенным содержанием жирных кислот (насыщенных и ненасыщенных). Именно из этих компонентов состоят жиры, которые играют важнейшую в строении и восстановлении тканей мозга.
В рацион больного после инсульта можно включать:
- свежие овощи и фрукты;
- диетическое (нежирное) мясо, рыба;
- молоко и молочные продукты;
- каши, цельнозерновой хлеб;
- источники полиненасыщенных жирных кислот – оливковое, льняное, миндальное масла.
В первые дни после инсульта у пациентов обычно затруднено глотание, поэтому в этот период прибегают к кормлению через зонд или внутривенному введению нутриентов. Еще одна особенность питания после инсульта: оно должно быть малокалорийным, но при этом содержать много питательных веществ. Чтобы этого достичь, ограничивают употребление углеводов, особенно простых.
Питание для профилактики пролежней
Частота приемов пищи
Как правило, дневной рацион больного делится на 5-6 небольших порций. Кормление по расписанию обеспечивает установку цикла выделения желудочного сока. Уже через несколько дней организм привыкнет получать еду в одно и то же время и у больного проснется аппетит.
Важно знать вместимость (емкость) посуды и столовых приборов, используемых больным, для оценки поступающей пищи и жидкости. Порция может составлять 2-3 ложки, если человек не хочет больше. Давайте не больше 2-х блюд за раз.
Промежутки между приемами пищи должны быть примерно одинаковыми. При составлении графика питания учитывайте режим дня больного и время приема медикаментов. Некоторые препараты нужно принимать строго в определенное время натощак или наоборот только после еды.
Процесс кормления
Всегда комментируйте все свои действия и предупреждайте о них. Даже если вам кажется, что больной вас не слышит и не понимает!
- Приподнимите изголовье кровати или голову – больной должен полусидеть, чтобы не поперхиваться;
- На грудь положите полотенце или непромокаемую салфетку;
- Под голову постелите полотенце, чтобы не испачкать наволочку;
- Для еды и напитков используйте прикроватную тумбочку или складной столик;
- Для сохранения рефлексов, давайте человеку в руку столовый прибор, даже если он им не пользуется – очень важно до конца сохранять самостоятельность;
- Не кладите сразу много еды на ложку;
- Следите, чтобы больной прожевал и проглотил пищу, прежде, чем давать другую ложку;
- Ждите, пока больной сам откроет рот, когда ложка коснется губ;
- Не настаивайте, чтобы человек съел всю порцию;
- Не критикуйте его за то, что, на ваш взгляд, он мало съел. И не обижайтесь на это;
- Если пища остыла, подогрейте ее.
Постарайтесь изолировать больного от запахов приготовляемой пищи, если они вызывают у больного тошноту. Проветривайте комнату после кормления.
Питьевой режим
- Общий объем жидкости минимум 1,5 л в сутки;
- Для питья необходимо иметь две емкости: для холодных и для горячих напитков. Как правило, лежачий больной не может пить из чашки;
- Можно использовать специальные поильники, из которых жидкость вытекает маленькими порциями и не проливается, или поить из обычной посуды с трубочкой, чайной или десертной ложки, заварного чайника с низкорасположенным широким носиком, бутылочки с соской;
- Давайте жидкость небольшими порциями. Полную столовую ложку больному сложно сразу проглотить;
- Рекомендуется кипяченая охлажденная вода (менять каждые 2 часа), морсы, соки, компоты;
- Оценка водного баланса организма (составляется в одно и то же время ежедневно) Баланс = поступившая жидкость+ оксидационная вода – выделенная жидкость.
Если человек отказывается от еды и воды или мало ест и пьет
Выясните причину. Возможно это:
- Снижение скорости обмена веществ: больному или пожилому человеку достаточно небольшого количества пищи, так как он тратит мало энергии;
- Прием лекарственных препаратов: некоторые лекарства снижают аппетит и влияют на вкусовые ощущения
- Запор;
- Депрессия;
- Боль;
- Неаппетитная на вид или невкусная еда;
- Естественное развитие болезни (на завершающем этапе заболевания характерна потеря аппетита и отказ от воды);
- Страх перед необходимостью обращаться за помощью для похода в туалет;
- Не кормите человека насильно. Проконсультируйтесь с врачом.
Насильственное кормление портит настроение и отношение с близкими людьми приводит к отекам, тошноте, кашлю, вздутию живота, рвоте, одышке, поперхиванию.
Увлажняйте губы и полость рта. Регулярно обрабатывайте полость рта ватными палочками с глицерином (можно купить в аптеке) или смоченными водой. Давайте человеку маленькие кусочки льда для рассасывания. В воду для льда можно добавлять лимон или шалфей. Можно протирать губы смоченным в воде ватным диском, обрабатывать вазелином или гигиенической помадой.
Гигиена
Помогите больному до и после еды вымыть руки или протереть их влажным полотенцем.
После кормления предложить прополоскать рот, а если человек не в состоянии, очистить рот марлевым тампоном, смоченным кипяченой водой.
По необходимости протирайте губы салфеткой во время кормления.
Используйте для гигиены лица и рук горячие влажные салфетки.
Искусственное питание?
При ряде заболеваний, когда питание больного через рот невозможно, назначают искусственное питание. Искусственное питание – это введение в организм питательных веществ при помощи желудочного зонда, клизмы или парентерально (подкожно, внутривенно). Во всех этих случаях обычное питание либо невозможно, либо нежелательно, т. к. может привести к инфицированию ран или попаданию пищи в дыхательные пути с последующим возникновением воспаления или нагноения в легких.
Практические рекомендации «Уход за стомами»
Введение пищи через желудочный зонд
При искусственном питании через желудочный зонд можно ввести любую пищу в жидком и полужидком виде, предварительно протерев ее через сито. К пище обязательно надо добавлять витамины. Обычно вводят молоко, сливки, сырые яйца, бульон, слизистый или протертый овощной суп, кисель, фруктовые соки, распущенное масло, чай.
Искусственное питание через желудочный зонд проводится следующим образом:
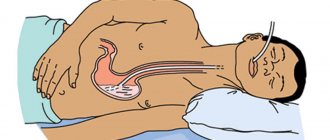
- стерильный тонкий зонд смазывают вазелином и вводят через носовой ход в желудок, придерживаясь направления, перпендикулярного поверхности лица. Когда 15–17 см зонда скроется в носоглотке, голову больного слегка наклоняют вперед, указательный палец руки вводят в рот, нащупывают конец зонда и, слегка прижимая его к задней стенке глотки, другой рукой продвигают дальше. Если состояние больного позволяет и нет противопоказаний, то во время введения зонда больной сидит, если больной находится в бессознательном состоянии, то зонд вводят в положении лежа, если возможно, под контролем пальца, введенного в рот. После введения надо проверить, не попал ли зонд в трахею: к наружному концу зонда надо поднести пушинку ваты, кусочек папиросной бумаги и посмотреть, не колышутся ли они при дыхании;
- через воронку (емкостью 200 мл) на свободном конце зонда под небольшим давлением медленно вливают жидкую пищу (3–4 стакана) небольшими порциями (не более глотка);
- после введения питательных веществ для промывания зонда вливают чистую воду. Если зонд нельзя ввести в носовые ходы, то его вводят в рот, хорошо фиксируя к коже щеки.
Другим видом искусственного питания является ректальное питание – введение питательных веществ через прямую кишку. С помощью питательных клизм восстанавливают потери организма в жидкости и поваренной соли.
Применение питательных клизм очень ограничено, т. к. в нижнем отделе толстого кишечника всасываются только вода, физиологический раствор, раствор глюкозы и спирт. Частично всасываются белки и аминокислоты.
Объем питательной клизмы не должен превышать 200 мл, температура вводимого вещества – 38–40 °C.
Питательная клизма ставится через 1 ч после очистительной и полного опорожнения кишечника. Для подавления кишечной перистальтики добавляют 5–10 капель настойки опия.
С помощью питательной клизмы вводят физиологический раствор (0,9 %-ный раствор натрия хлорида), раствор глюкозы, мясной бульон, молоко, сливки. Ставить питательную клизму рекомендуют 1–2 раза в день, иначе можно вызвать раздражение прямой кишки.
Введение питания подкожно и внутривенно
В тех случаях, когда с помощью энтерального питания нельзя обеспечить организм больного требуемым количеством питательных веществ, используют парентеральное питание.
Жидкость в количестве 2–4 л в сутки можно вводить капельным способом в виде 5 %-ного раствора глюкозы и раствора поваренной соли, сложных солевых растворов. Глюкозу можно вводить также внутривенно в виде 40 %-ного раствора. Необходимые организму аминокислоты можно ввести в виде белковых гидролизаторов (аминопептида, гидролизии Л-103, аминокровии), плазмы.
Препараты для парентерального питания чаще всего вводят внутривенно. При необходимости частого и длительного их применения производят катетеризацию вен. Реже используют подкожный, внутримышечный, внутриартериальный способы введения.
Правильное применение парентеральных препаратов, строгий учет показаний и противопоказаний, расчет необходимой дозы, соблюдение правил асептики и антисептики позволяют эффективно устранить имеющиеся у больного различные, в т. ч. и очень тяжелые, нарушения обмена веществ, ликвидировать явления интоксикации организма, нормализовать функции его различных органов и систем
Процедура установки
Манипуляции могут проводиться в условиях стационара или на дому, однако выполнять их должен только специалист. Желательно, чтобы больной при этом находился в сознании, иначе трубка зонда может попасть в дыхательные пути. Для предотвращения этого пациент делает глотательное движение во время прохождения. Если это невозможно, врач двумя пальцами направляет приспособление в глотке пациента.
Как проходит постановка назогастрального зонда?
Эту манипуляцию выполняет лечащий врач или врач отделения эндоскопии, когда есть необходимость в эндоскопическом контроле. Зонд под местной анестезией заводится через носовой ход в глотку и медленно продвигается в желудок, при этом пациент помогает врачу, делая глотательные движения. При постановке не нужно оказывать сопротивление, поскольку это приносит еще больший дискомфорт.
Особенности питания
Если больной после установки чувствует себя нормально, можно приступать к приему пищи сразу же. Все подаваемые блюда должны иметь только жидкую консистенцию. Они должны быть теплыми, то есть температуры в 37-39 градусов. Горячие продукты могут вызвать ожог.
Наращивать объем порций необходимо постепенно, первые два-три раза он не должен быть более 100 мл. В последующем его можно будет увеличить до 300 мл. Для энтерального питания лучше всего подходят следующие продукты:
- Кефир;
- Бульоны рыбные, мясные, овощные;
- Тщательно протертое пюре;
- Редкие каши, особенно манная;
- Специальные смеси.
Готовые сухие смеси можно использовать в качестве основы питания или в дополнение к рациону. Они богаты белком, которого часто не хватает лежачим больным.
Количество приемов пищи должно быть не более 5, но не менее 3. Для введения каждый раз необходимо использовать стерильный шприц. Специалисты службы патронажных неукоснительно следуют всем правилам кормления через зон и тщательно следят за гигиеной всего процесса.
Энтеральное питание для пациентов, перенесших инсульт
Инсульт является заболеванием, влияющим на организм в целом. Человек, перенесший инсульт, вынужден начинать жить заново: необходимо вновь учиться двигаться, ходить, говорить и даже питаться.
Одним из последствий инсульта является потеря способности самостоятельного приема пищи в силу частичной или полной парализации. Кроме этого, нарушения нервной регуляции вызывают слабость самых разных мышц, поэтому некоторые пациенты не в силах самостоятельно есть: их необходимо кормить с ложки.
Недостаточное питание относится к одному из наиболее распространенных нарушений, отмечающихся у пациентов, перенесших инсульт. Причинами нутритивной недостаточности обычно являются недостаточное потребление пищи вследствие нарушений сознания и глотания или потери аппетита.
Этому способствуют также особенности таких больных: пожилой возраст; нарушения сознания; замедление темпа движений, нарушение координации и/или длительная обездвиженность; зрительное невнимание и/или выпадение полей зрения; проблемы общения и нарушения речи (не просят есть и пить); снижение аппетита и чувства жажды; депрессия и зависимость от окружающих.
По статистическим данным около половины людей, перенесших инсульт, испытывают трудности при приеме пищи. Проблемы с глотанием (дисфагия) могут приводить к недостаточному питанию и ослаблению пациента. В силу возникших нарушений прием обычной пищи становится невозможным, а очень часто и опасным.
Недостаточное питание не только сопровождается потерей массы тела, снижением физической работоспособности, ухудшением самочувствия, но и вызывает серьезные нарушения в обмене веществ, ослабление иммунной защиты и эндокринные дисфункции, что влияет на развитие инфекционных осложнений, приобретение новых заболеваний. Из-за этого удлиняется период восстановления и человек гораздо медленнее возвращается к привычной жизни.
Питание является важным направлением терапии инсультных пациентов. Борьба с дисфагией и соответствующий рацион питания являются частью восстановительного процесса. Диета при инсульте направлена на решение двух основных задач: восстановление ослабленного организма и здоровья, а также профилактику рецидива.
Для того, чтобы избежать трудностей, связанных с приемом пищи, и соблюсти требования к составу питания, созданы специальные смеси для лечебного питания. Такие смеси обладают сбалансированным составом, легко усваиваются и не оказывают дополнительную нагрузку на процесс переваривания и всасывания питательных веществ.
Недостаточность питания можно компенсировать применением специальных питательных смесей, и такое лечение тем эффективнее, чем раньше оно начинается.
Процесс кормления
Процедура осуществляется по следующему алгоритму:
- Телу больного придается полусидячее положение;
- Наружная часть зонда опускается ниже шеи пациента и сжимается специальным зажимом;
- Воронка соединяется со шприцем, она поднимается на уровень до полуметра над желудком, после чего снимается зажим.
- Пища подается медленно, практически без нажима, за 5-6 минут должно вводиться не более 150 мл.
- После завершения кормления необходимо промыть зон, подав через него 30-50 мл воды.
- Далее трубка вновь пережимается, опускается, входное отверстие закрывается пробкой.
Зонд – это современный и эффективный способ кормления тяжелобольных. Он имеет массу преимуществ. В отличие от внутривенного питания в этом случае не допускается атрофия слизистой желудка, система ЖКТ остается в рабочем состоянии. Энтеральную систему можно использовать в течение долгого времени. Зонд устанавливается на три недели. Процедура введения должна быть произведена врачом, также он должен дать свои рекомендации относительно порядка кормления и диеты.