Общие сведения
Двигательные нарушения являются симптомом, который сопровождает различные неврологические заболевания. Связаны они с поражением двигательных отделов как центральной, так и периферической нервной системы, что ведет к частичному или полному нарушению движений. Парез — это ограничение движений и снижение мышечной силы. Более тяжелая форма — паралич (или плегия), при которой полностью отсутствуют произвольные движения.
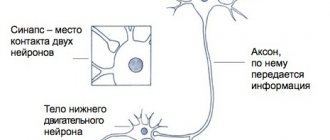
Можно сказать, что двигательное возбуждение передается по «двухэтажному» корково-мышечному пути — от головного мозга к мышцам (пирамидный путь). Верхний этаж — это головной мозг, откуда импульс передается к спинному мозгу. Если нарушается этот двигательный путь, развивается центральный паралич или парез. Центральные двигательные нарушения характеризуются слабостью в руках или ногах, повышением рефлексов и постепенным развитием спастичности.
Нижний этаж пути включает спинной мозг, из которого импульс передается к нервам на периферии, которые и обеспечивают движение мышц. Если нарушается этот двигательный путь развивается периферический паралич или парез. Периферические парезы и параличи — вялые за счет развивающейся мышечной гипотонии и протекают со слабостью и атрофией мышц. Таким образом, вызывать двигательные нарушения могут поражения не только головного, но и спинного мозга, а также периферических нервов, которые по какой-либо причине перестают передавать импульсы, поступающие от мозга к мышцам. Для центрального паралича характерна мышечная спастичность — напряжение мышц, которое происходит непроизвольно. Спастичность характерна для ДЦП, рассеянного склероза, энцефаломиелита, черепно-мозговых травм, инсультов. Код спастического парапареза по МКБ 10 — G82.1
Подробное описание исследования
Наследственная спастическая параплегия (НСП), или болезнь Штрюмпеля, включает в себя группу редких наследственных заболеваний, которые характеризуются:
- Развитием нижнего спастического парапареза — уменьшение силы в мышцах нижних конечностей, вплоть до ее полного отсутствия;
- Прогрессирующим ухудшением ходьбы;
- Гиперефлексией — патологическим усилением рефлексов.
В основном заболевание наследуется по аутосомно- доминантному типу, т.е. развивается у потомков примерно в 50% случаев. Также описаны случаи аутосомно-рецессивного наследования (болезнь проявляется только при наследовании «дефектного» гена от обоих родителей) и наследования, связанного с Х-хромосомой, когда «дефектный» ген расположен в Х-хромосоме.
Самым главным клиническим проявлением болезни Штрюмпеля служит нижний спастический парапарез, в результате которого мышцы перестают получать нервные импульсы и постепенно теряют мышечную силу. Также могут развиваться и другие неврологические симптомы, например, глазодвигательные, когнитивные нарушения и пр.
На сегодняшний день известно 32 хромосомных участка, нарушения в которых могут привести к развитию патологии.
Для аутосомно-доминантной болезни Штрюмпеля описано 10 локусов (участков), для аутосомно-рецессивной — 14 локусов, для Х-сцепленной формы — 3.
Ген SPG4 локализован в хромосомной области 2p22.3 и кодирует белок — спастин. В гене SPG4 идентифицировано более 500 мутаций. Данный ген задействован в развитии примерно 40% случаев всех аутосомно-доминантных спастических параплегий.
Белок спастин — представитель семейства ААА-белков, АТФаз особого класса с множественными видами клеточной активности. Эти белки вовлечены в целый ряд клеточных процессов, таких как клеточный цикл, внутриклеточный транспорт, протеолиз (процесс расщепления белков). Спастин участвует в процессах формирования и разрушения специальных белковых компелксов, которые важны для поддержания целостности нейронов и передачи нервного импульса.
Мутации гена изменяют структуру белка спастина, в результате чего нейроны повреждаются и не могут полноценно проводить нервные импульсы.
Средний возраст начала клинических проявлений болезни — 30-40 лет, хотя заболевание может быть диагностировано и у ребенка.
Степень выраженности симптомов и скорость их прогрессирования могут значительно различаться. Заболевание может медленно прогрессировать с рождения и стабилизироваться к подростковому возрасту. В этом случае возможно сохранение способности к самостоятельному передвижению. У других пациентов течение непрерывное.
Наличие характерных клинических проявлений патологии, а также отягощенный семейный анамнез позволяют предположить спастическую параплегию Штрюмпеля. Генетическое исследование используется для подтверждения предварительно поставленного диагноза.
Патогенез
Если рассматривать приобретенные двигательные нарушения при травме, то в момент воздействия травматической силы развивается непосредственное повреждение ткани мозга. В ней происходят сдавление, контузия паренхимы и расстройства кровообращения. Исходом этих патологических изменений является некроз, развивающийся в головном или спинном мозге. Одновременно запускается механизм вторичного повреждения — ишемия и воспаление. Некротический очаг постепенно превращается в рубец из соединительной ткани, который окружен посттравматическими кистами.
Последствиями повреждения мозга является прерывание проводящих путей на разных уровнях, связанное с некрозом и атрофией. При травме спинного мозга утрачивается контроль над мышцами, которые иннервируются сегментами ниже уровня травмы. Возможность восстановления функций зависит от восстановления проводимости по спинному мозгу. Если полностью нарушена проводимость спинного мозга при перерыве его, развивается автоматизация тех отделов, которые расположены ниже перерыва. При частичном нарушении проводимости имеется возможность медленного восстановления функций после устранения отека, воспаления и нарушений кровообращения за счет сохранившихся волокон.
Патогенез детского церебрального паралича различный. Считается, что родовая травма приводит к асфиксии и повреждению мозга. Однако, как причина ДЦП родовая травма имеет значение только в 5-10%. Существуют другие и более весомые механизмы развития заболевания: нарушение закладки мозга, внутриутробное повреждение нейронов, заболевания, возникающие в первую неделю жизни. Не исключаются повреждения мозга (ишемия или травма) до трехлетнего возраста ребенка, которые тоже вызывают двигательные нарушения.
Классификация
Различают следующие виды двигательных расстройств в зависимости от их распространенности:
- Монопарез (моноплегия) – слабость мышц или утрата движений в одной конечности и с одной стороны.
- Парапарез (параплегия) — слабость мышц или утрата движений в двух конечностях (или в обеих руках или в обеих ногах). В зависимости от этого в неврологии встречается парапарез нижних конечностей или параплегия нижних конечностей и, соответственно, парапарез или параплегия верхних конечностей (синонимы нижний парапарез/плегия и верхний парапарез/плегия).
- Гемипарез (гемиплегия) — слабость мышц или утрата движений в верхней и нижней /конечности, но с одной стороны. То есть, гемипарез гемиплегия могут быть правосторонними и левосторонними.
- Диплегия — поражение обеих половин тела.
- Трипарез (триплегия) нарушение движений трех конечностей.
- Тетрапарез (тетраплегия) – в случае нарушений движений в четырех конечностях.
По уровню поражения нервной системы двигательные нарушения подразделяются на:
- Периферические.
- Центральные.
- Смешанные.
По степени выраженности двигательные нарушения бывают:
- Легкой степени.
- Умеренной.
- Глубокой.
- Полный паралич.
По состоянию мышц:
- Спастический паралич (парез) — патологическое напряжение мышц со слабостью движений, которые развиваются в руке или ноге.
- Вялый паралич (парез) — выраженная расслабленность мышц, но укорочения их не происходит. При поражении периферических мотонейронов развиваются периферические параличи — их называют вялые.
Спастическая форма паралича с повышением мышечного тонуса свидетельствует о поражении центральных двигательных нейронов. Спастичность встречается при многих заболеваниях ЦНС: инсульт, энцефалит, болезнь Штрюмпеля, черепно-мозговая травма, ДЦП, рассеянный склероз, спинальная травма, опухоли и абсцессы мозга, боковой амиотрофический склероз. Острое повреждение центральных нейронов сначала проявляется вялым параличом, а потом повышается тонус мышц. Так при инсультах развиваются различной степени двигательные нарушения и вместе со снижением силы изменяется мышечный тонус в сторону спастичности. Постинсультная спастичность развивается у 68% больных, охватывая руку и ногу.
При спинальной травме, рассеянном склерозе и спинальном инсульте появляется нижний спастический парапарез. При рассеянном склерозе и ДЦП спастичность сопровождается болью в мышцах и развитием контрактур.
Спастическая диплегия — распространенная форма ДЦП, в клинике которой присутствует тетрапарез — поражаются все конечности, но превалирует поражение ног. Двигательные нарушения могут быть различными — от неловких движений в конечностях до выраженных парезов.
Спастическая диплегия называется болезнь Литтля. Выявляется у недоношенных детей с внутрижелудочковым кровоизлиянием или лейкомаляцией. В легких случаях заболевания симптомы появляются к шести месяцам, а в более тяжелых тетрапарезы заметны уже с рождения. При такой патологии дети начинают поздно сидеть, а при ходьбе делают «танцующие» движения, ноги у них перекрещиваются и идет упор (на пальчики). У детей нарушается рост костей, очень рано развиваются искривления позвоночника и контрактуры суставов. При этой болезни отмечается задержка речи и нарушение речи. Может отмечаться патология черепных нервов, что проявляется в косоглазии и атрофии зрительных нервов, а также нарушении слуха.
Тетраплегия связана с более тяжелым поражением полушарий мозга, ствола мозга или шейного отдела спинного мозга. Может быть связана с врожденным (ДЦП) или приобретенными заболеваниями. Приобретенные формы развиваются после тяжелых черепно-мозговых травм, кровоизлияний, в результате опухолей головного или спинного мозга, энцефалита или осложнений нейрохирургических операций. Вялый тетрапарез протекает с мышечной слабостью в руках и ногах. При наличии повышенного тонуса мышц развивается спастический тетрапарез (двойной гемипарез или двойная гемиплегия), который у детей рассматривается как форма ДЦП. У больных постоянно повышен тонус мышц и расслабить их они не могут. Без лечения происходит полная утрата движений и моторных навыков. Повышенная спастика сопровождается болью в мышцах. Спастика отмечается также в шее и языке, поэтому такие дети не могут говорить (язык не подчиняется им). Отмечается также задержка умственного развития.
Болезнь Штрюмпеля
Спастическая параплегия Штрюмпеля — наследственное заболевание, которое обусловлено дегенеративными изменениями в мотонейронах спинного мозга. Мотонейроны входят в пирамидный путь, который начинается в коре головного мозга и заканчивается мононейронами спинного мозга. Википедия уточняет, что особенностью заболевания является прогрессирующая спастичность и нарушение походки. По неизвестной причине в клетках мотонейронов нарушается транспорт белков и липидов, которые необходимы для поддержания структуры клетки. Данное заболевание не является формой ДЦП, хотя проявляется как спастическая диплегия.
Начальные признаки болезни Штрюмпеля появляются в 10-15 лет, но есть случаи развития болезни с раннего детства. Характерно симметричное поражение ног. Больных беспокоит утомляемость и скованность в ногах, которые появляются после длительной ходьбы или интенсивной нагрузки. Ведущим является спастичность мышц и повышение сухожильных рефлексов. Повышение тонуса мышц вызывает симптом «перекрещенных ног», появляются защитные рефлексы и сгибание ног по ночам. Чем позднее появляется заболевание, тем более выражены спастичность и повышение рефлексов. Также развиваются контрактуры сухожилий (больше в голеностопных суставах). Поскольку заболевание прогрессирует, в развитой стадии больные с трудом ходят, спотыкаются и падают. В мышцах отсутствуют трофические расстройства (нет атрофии), также нет нарушений функции органов таза.
Болезнь Штрюмпеля
Повышенный мышечный тонус, возникающий в нижних конечностях, зачастую становится причиной развития неврологического заболевания, называемого в медицине болезнью Штрюмпеля. В большинстве случаев природа возникновения данного заболевания лежит в генетической наследственности и может проявиться у человека в любом возрасте. Несмотря на то, что болезнь Штрюмпеля, или, как её ещё называют, спастическая параплегия, изучается уже более ста лет, причины возникновения болезни остаются полностью не изучены.
Ген, вызывающий развитие болезни Штрюмпеля, обнаружен относительно недавно, и поэтому сейчас активно изучается все, что в той или иной мере с ним связано. Неврологи разделяют заболевание на несколько форм и типов, имеющих характерную симптоматику. Несложная форма болезни Штрюмпеля сопровождается параличом ног, другие патологии при этом отсутствуют. Осложнённая форма заболевания характеризуется параличом, сопровождаемым атрофией зрительного нерва, приступами эпилепсии, частичной или полной утратой слуха, неправильным развитием сердечной мышцы и патологиями в развитие ступней. Характерной особенностью заболевания в целом является медленное проявление симптомов.
Симптомы болезни Штрюмпеля
Среди основных симптомов неврологи выделяют затруднённое формирование навыков ходьбы в раннем детстве; повышенная утомляемость ног, судороги, сложность при ходьбе и частые падения в подростковом возрасте; характерные проявления мышечной слабости. Неврологи отмечают, что повышение мышечного тонуса в ногах развивается с детства и сохраняется на протяжении всей жизни. Тяжёлые формы заболевания проявляются выраженным снижением интеллектуальных способностей, эпилептическими приступами, снижением слуха и ретинопатией. Несвоевременность обращения за помощью в медучреждение наблюдается только по причине слабой симптоматики на начальных стадиях развития болезни Штрюмпеля и довольно медленном течении патологии.
Прием у врача-невролога в Премиум клиник
Приём у врача-невропатолога включает в себя осмотр пациента, ознакомление с историей его болезней и ряд тестов на определение тонуса мышц. При подозрении на развитие болезни Штрюмпеля врач назначает проведение ряда инструментальных диагностических процедур. Выявить нарушения в спинном мозге позволяют магнитно-резонансная и компьютерная томографии. Огромное значение в диагностике болезни Штрюмпеля имеет генетический анализ. В процессе диагностики обязательно необходимо дифференцировать болезнь от ряда схожих по симптоматике заболеваний, например, опухоль спинного мозга.
Приходиться констатировать тот факт, что на сегодняшний день эффективных методик лечения данного заболевания не существует. Консервативная терапия позволяет снизить проявления симптоматики. Медикаментозная терапия сопровождается лечебной гимнастикой и физиотерапией.
Причины
Большинство расстройств двигательной функции обусловлено дегенеративными заболеваниями — врожденными или приобретенными.
Парапарез у взрослых и его причины
Если исключаются врожденные заболевания (адренолейкодисторофия, которая протекает с миелонейропатией, болезнь Штрюмпеля) и ДЦП, то чаще всего парапарез нижних конечностей обусловлен у взрослых следующими патологиями и состояниями:
- Компрессионными поражениями (выпадение межпозвонковой грыжи, костные шипы, утолщенные спинальные связки, которые сужают спинномозговой канал и сдавливают спинной мозг).
- Печеночной энцефалопатией, при которой спастический парапарез связан с токсическим действием эндотоксинов.
- Травмой позвоночника и спинного мозга, что влечет утрату движений и нарушение функции тазовых органов. Позвоночно-спинномозговые травмы очень часто приводят к значительным двигательным нарушениям и инвалидизации больных.
- Опухолями спинного мозга.
- Инфекционными заболеваниями (энцефалиты, болезнь Лайма, СПИД, нейросифилис).
- Аутоиммунными заболеваниями (системная красная волчанка).
- Эпидуральным абсцессом.
- Сосудистой патологией спинного мозга (эпидуральные и субдуральные кровоизлияния, закупорка передней спинальной артерии).
- Отравлениями (медикаментами и алкоголем).
Причины центральных парезов:
- Черепно-мозговые травмы.
- Межпозвоночные грыжи.
- Детский церебральный паралич.
- Инсульты.
- Травмы спинного мозга.
- Опухоли (головного мозга и спинного).
- Боковой амиотрофический склероз.
- Рассеянный склероз.
Семейный спастический паралич Штрюмпеля
Диагноз обычно не вызывает затруднений при наличии семейного характера заболевания и типичной клинической картины.
В атипичных спорадических случаях заболевание следует отграничивать от спинальной формы рассеянного склероза, бокового амиотрофического склероза, опухолей спинного мозга и других патологических процессов различной этиологии, вызывающих компрессию спинного мозга, а также фуникулярного миелоза, нейросифилиса и других форм мозжечково-пирамидных дегенерации. Для спинальной формы рассеянного склероза наряду с нижним спастическим парапарезом характерны ремитирующее течение, непостоянство и временная обратимость отдельных симптомов, нарушение функций тазовых органов, выпадение или асимметрия брюшных рефлексов и асимметрия симптомов поражения в целом, изменение иммунологических показателей крови и цереброспинальной жидкости. Решающее значение имеют данные о наследственном характере заболевания. В отличие от бокового амиотрофического склероза болезнь Штрюмпеля начинается в молодом возрасте, отсутствуют признаки поражения периферического мотонейрона (фасцикулярные подергивания, атрофия мелких мышц кисти, характерные изменения ЭМГ), бульбарных расстройств. При дифференциации от экстрамедуллярных опухолей и синдрома компрессии спинного мозга другой этиологии имеют значение сегментарные расстройства чувствительности, асимметрия поражения конечностей, наличие блока субарахноидального пространства и белково-клеточная диссоциация в цереброспинальной жидкости при люмбальной пункции, характерные для опухолей. При нейросифилисе в отличие от болезни Штрюмпеля в анамнезе имеются указания на кожные проявления. Ведущими в клинической картине являются симптомы поражения задних канатиков спинного мозга, определяются характерные зрачковые расстройства, изменения в крови, цереброспинальной жидкости.
Дифференциальная диагностика семейной спастической параплегии с другими дегенеративными поражениями спинного мозга бывает иногда затруднительной. Помогает выявление симптомов поражения других отделов нервной системы (мозжечковых, глазных и др.).
Течение заболевания медленно прогрессирующее; отмечается более злокачественное течение при возникновении его в раннем возрасте. При позднем развитии болезни гипертония и гиперрефлексия преобладают над двигательными нарушениями.
Симптомы
Рассмотрим часто встречающиеся нарушения двигательной функции.
Спастическая диплегия
Наиболее частая форма ДЦП. В клинической картине отмечается спастический тетрапарез, то есть нарушена функция рук и ног, но нижние конечности поражаются больше. У больных повышен тонус не только мышц рук и ног, но и тела, а также языка. Маленькие дети не могут сидеть и ходить. У большинства отмечается псевдобульбарный синдром — страдает артикуляция (членораздельное проговаривание), фонация (звукообразование), глотание и жевание. Эта форма может осложняться судорожным синдромом. Отмечаются патологические установки и формируется спастическая походка с перекрестом. Из-за напряжения мышц пациент с трудом сгибает ноги в коленных суставах и не отрывает ноги от пола.
У больных рано появляются деформации рук и ног, контрактуры, а также искривление позвоночника. Высокий тонус мышц является причиной патологических установок — перекрёст ног и сгибание в коленных суставах. Развиваются характерные позы: поза тройного сгибания и поза балерины.
Интеллект у детей нормальный или снижен, могут быть нарушения слуха. Степень повышенного тонуса варьирует от лёгкой степени до выраженной. В зависимости от этого часть больных может ходить самостоятельно, другие — с опорой, а остальные нуждаются в передвижении в коляске.
Спастический гемипарез
При этой форме ухудшаются движения руки и ноги на какой-либо одной стороне туловища. В клинике может проявляться лево- или правосторонним гемипарезом. При этом выраженность его больше в руке. Для этой формы характерно то, что спастичность более выражена в мышцах-разгибателях ног и сгибателях рук. Поэтому пораженная рука согнута в локте и приведена к туловищу, кисть и пальцы тоже согнуты (применяется выражение «рука просит»).
Если говорить о ДЦП, то с рождения у малыша появляется разница в движениях в руке и ноге на пораженной и здоровой половине. Конечности с парезом отстают в росте от здоровых — заметна разница в их длине. Поза при положении стоя становится неправильной и характерна установка стопы «на пальчиках». Укорочение конечности влечет нарушение осанки и перекос таза.
Когда ребенок начинает уверенно ходить, у него появляется гемипаретическая походка. При ходьбе он «обводит» круг пораженной ногой: она разогнута в коленном суставе и выполняет круговые движения наружу, а туловище отклоняется в противоположную сторону. Такое согнутое положение руки и ноги, которая при ходьбе совершает круговые движения, называется позой Вернике-Манна.
Гемипаретическая походка встречается при поражениях головного и спинного мозга: инсульты, абсцессы, энцефалиты, травма мозга, опухоли, токсические повреждения и наследственные дегенеративные процессы. У больных мышцы на пораженной стороне плотные на ощупь и резко контурирован их рельеф. Если в конечности производится несколько пассивных движений кряду, то напряжение мышц уменьшается. При исследовании больного часто встречается симптом «складного ножа» — при пассивном движении в локтевом или в коленном суставе, исследуемый ощущает сопротивление мышц, а потом оно уменьшается.
Нижний вялый парапарез
Эта форма нарушения двигательной функции связана с поражением периферических нейронов и для нее характерно:
- снижение или полная утрата тонуса мышц;
- атрофия мышц;
- перерождение нервов;
- снижение или исчезновение рефлексов;
- перерождение мышц.
Острый вялый парез ранее был связан с полиомиелитом, но после того, как более 50 лет назад созданы вакцины и благодаря проведению массовой иммунизации территория РФ с 2002 г. считается зоной, свободной от полиомиелита. Это расстройство движения может связано со многими другими причинами и как симптом возникает при многих заболеваниях:
- инфекционные поражения периферических нервов (миелиты, полиневропатии, мононевропатии);
- травматические невропатии;
- энцефаломиелит;
- опухоли спинного мозга в области грудного отдела позвоночника;
- повреждение спинного мозга в области «конского хвоста»;
- демиелинизирующие заболевания ЦНС;
- преходящие нарушения кровообращения спинного мозга;
- ботулизм;
- наследственные болезни обмена (НБО);
- отравление тяжелыми металлами;
- синдром Гийена-Барре (острый идиопатический полиневрит — аутоиммунное заболевание);
- токсическое действие лекарственных препаратов (винкристин, изониазид);
- действие миорелаксантов;
- миастения;
- ботулизм.
У больных первоначально появляется слабость в мышцах ног, которая прогрессирует, и больной не может самостоятельно стоять и передвигаться. Передвижение с большим физическим напряжением возможно только с помощью посторонних лиц или костылей. Пациенты не могут удерживать себя вертикальной позе, если у них не фиксированы коленные суставы. Попытки удержать вертикальное положение приводят к сгибанию ног. Все это приводит к тому, что больному приходится большую часть времени пребывать в постели или инвалидном кресле.
Свое положение в постели они изменяют за счет напряжения мышц рук и плечевого пояса. Пассивные движения совершаются больными без мышечного напряжения, а активные — с трудом, и их амплитуда очень ограничена из-за выраженной мышечной слабости. Вялые параличи протекают с глубокими нарушениями движения и трофики мышц. Тонус мышц резко понижен, мышцы дряблые и атрофичные, поэтому стопа приобретает положение pes equinus (конская стопа) — стопа висит и согнута в сторону подошвы, что очень затрудняет ходьбу.
В острых случаях (энцефаломиелит, острый вялый парез) эти явления проявляются в течение 7-10 дней, а при хронических вялотекущих заболеваниях мышечная слабость и паралич развиваются постепенно.
Анкилозирующий спондилоартрит (болезнь Штрюмпеля-Мари-Бехтерева)
Анкилозирующий спондилоартрит (болезнь Штрюмпеля-Мари-Бехтерева) — хроническое воспалительное анкилозирующее заболевание суставов осевого скелета (межпозвонковых, реберно-позвоночных, крестцово-подвздошных), относящееся к группе серонегативных спондилоартритов. Заболевание встречается с частотой 2:1000 населения, причем мужчины болеют в 3-4 раза чаще, чем женщины.
Причина
заболевания неизвестна. Большое значение имеет наследственная предрасположенность, генетическим маркером которой является антиген HLA B27, встречающийся у 90-95% больных, у 20-30% их родственников первой степени родства и лишь у 7-8% в популяции. Считается, что ген чувствительности к анкилозирующему спондилоартриту сцеплен с геном HLA В27.
Патогенез
Существует две теории патогенеза, объясняющие важную роль HLA B27 в развитии болезни Бехтерева. Согласно рецепторной
теории
антиген HLA B27 является рецептором для этиологического повреждающего фактора (например, бактериального антигена, вируса, артритогенного пептида и др.). Образующийся комплекс ведет к продукции цитотоксических Т-лимфоцитов, которые затем могут повреждать клетки или участки тканей, где расположены молекулы антигена В27.
Согласно теории молекулярной мимикрии
бактериальный антиген или какой-либо другой повреждающий агент в комплексе с другой молекулой HLA может иметь сходные с HLA B27 свойства и распознаваться цитотоксическими Т-лимфоцитами как HLA B27 либо снижать иммунную реакцию на вызывающий болезнь пептид (феномен иммунной толерантности).
В итоге развивается иммуновоспалительный процесс. Чаще он начинается с поражения крестцово-подвздошных сочленений, затем вовлекаются межпозвонковые, реберно-позвоночные, реже — периферические суставы. Вначале происходит инфильтрация лимфоцитами и макрофагами, затем развивается активный фибропластический процесс с образованием фиброзной рубцовой ткани, которая подвергается кальцификации и оссификации.
Основными патоморфологическими проявлениями болезни Бехтерева являются воспалительные энтезопатии (воспаление мест прикреплений к кости сухожилий, связок, фиброзной части межпозвоночных дисков, капсул суставов), воспаление костей, образующих сустав (остит), а также синовит.
В последующем развиваются фиброзные и костные анкилозы суставов осевого скелета, реже — периферических суставов, рано наступает окостенение связочного аппарата позвоночника.
Клиническая картина
Заболевание начинается обычно в возрасте до 40 лет и чаще наблюдается у мужчин.
Симптомы ранней стадии
- Боли в поясничном отделе позвоночника и в области крестцово-подвздошных суставов постоянного характера, усиливающиеся преимущественно во второй половине ночи и утром, уменьшающиеся при движениях и во второй половине дня (воспалительный «характер» боли).
- Боли в ягодичной области вследствие поражения крестцово-подвздошных суставов с иррадиацией в заднюю поверхность бедра, возникающие то справа, то слева.
- Ощущение скованности и тугоподвижности в поясничном отделе позвоночника, обычно усиливающиеся к утру и уменьшающиеся после физических упражнений, горячего душа.
- Боли в области грудной клетки (при вовлечении в патологический процесс реберно-позвоночных суставов) по типу межреберной невралгии или миозита межреберных мышц, усиливающиеся при кашле, чихании, глубоком вдохе.
- Скованность и напряжение прямых мышц спины.
- Уплощение поясничного лордоза (особенно заметно при наклоне больного вперед).
- Клинические и рентгенологические симптомы двустороннего сакроилеита; для выявления болезненности в крестцово-подвздошных сочленениях, свидетельствующей о наличии в них воспалительного процесса, применяются следующие тесты:
- тест Макарова (поколачивание по крестцу);
- тест Кушелевского-1 (надавливание на верхние передние ости подвздошных костей в положении больного на спине);
- тест Кушелевского-II (надавливание на крыло подвздошной кости в положении больного на боку);
- тест Кушелевского-III (в положении больного на спине производится одновременное надавливание на внутреннюю поверхность согнутого под углом 90° и отведенного коленного сустава и верхнюю переднюю ость противоположного крыла подвздошной кости).
- Энтезопатии проявляются болезненностью в области прикрепления фиброзных структур к костям, в частности, подвздошным гребням, большим вертелам бедренных костей, остистым отросткам позвонков, грудинно-реберным суставам, седалищным буграм. При развитии бурситов появляется припухлость.
- Поражение глаз в виде переднего увеита (ирита, иридоциклита), обычно двустороннее, характеризуется острым началом, длится 1-2 мес, может принимать затяжной рецидивирующий характер; патология глаз наблюдается у 25-30% больных.
Симптомы поздней стадии
- Боли в различных отделах позвоночника.
- Нарушение осанки, выпрямление физиологических изгибов позвоночника («доскообразная спина») или «поза просителя», выраженный кифоз грудного отдела позвоночника, наклон вниз и сгибание ног в коленных суставах, что компенсирует перемещение центра тяжести вперед.
- Атрофия прямых мышц спины.
- Резкое уменьшение экскурсий грудной клетки, у многих больных дыхание осуществляется только за счет движений диафрагмы.
- Ограничение подвижности в позвоночнике в 3-4 плоскостях: сагиттальной (сгибание, разгибание), фронтальной (наклоны в стороны), вертикальной (ротация).
- Анкилоз крестцово-подвздошных и межпозвонковых сочленений.
- Поражение «корневых» (плечевых и тазобедренных) или периферических суставов. Тазобедренные суставы чаще поражаются у больных, у которых заболевание началось в детском или подростковом возрасте. Периферические суставы вовлекаются у 10-15% больных, при этом поражаются преимущественно крупные и средние суставы нижних конечностей по типу моно- или олигоартрита. Могут наблюдаться артриты грудинно-ключичный (обычно асимметричный), акромиально-ключичный, нижнечелюстной и синхондроз рукоятки грудины. Периферический артрит может у 20-25% больных пройти бесследно.
- Поражение сердечно сосудистой системы — аортит, недостаточность клапана аорты, перикардит, миокардит с различными степенями нарушения атриовентикулярной проводимости, причем частота развития аортита и нарушений атриовентрикулярной проводимости значительно выше при большей Длительности болезни и наличии периферического артрита.
- Поражение легких в виде медленно прогрессирующего фиброза верхушечных сегментов легких.
- Поражение почек наблюдается редко, в 5% случаев в виде амилоидоза или IgA-нефропатии, причем в отличие от идиопатического IgA-нефрита редко бывает выражена гематурия.
Клинические варианты
- Центральная форма
— поражение только суставов позвоночника и крестцово-подвздошного сочленения.
- Ризомелическая форма
— поражение как позвоночника, так и плечевых и тазобедренных суставов.
- Периферическая форма
— в одних случаях заболевание суставов конечностей предшествует поражению позвоночника, в других — наоборот, в третьих — одновременно поражаются суставы и позвоночник. Наиболее часто страдают коленные суставы.
- Вариант, сходный с ревматоидным артритом, —
поражение суставов кистей и стоп, утренняя скованность. Клинические признаки поражения позвоночника отсутствуют.
- Септический вариант
характеризуется остро возникающей в начале заболевания лихорадкой (до 38-39 °С), проливным потом, артралгиями, миалгиями, похуданием.
Анализы и диагностика
Прежде всего парезы и плегии выявляются при клиническом осмотре. Для них характерны:
- снижение объема движений и силы мышц;
- изменение тонуса мышц;
- гипотрофия или атрофия мышц;
- повышение или снижение нормальных рефлексов;
- фибрилляции мышц паретичных конечностей;
- наличие патологических рефлексов.
Для уточнения диагноза больным назначаются следующие обследования:
- Эхоэнцефалография мозга — обследования мозга с помощью ультразвука.
- Электроэнцефалография — исследование электрической активности мозга.
- Рентгенконтрастное и радионуклидное исследование. С их помощью оценивают состояние желудочков мозга и субарахноидального пространства.
- Ультразвуковая допплеросонография — вариант исследования сосудов головного мозга.
- Электромиография. Позволяет выявить изменения мотонейронов спинного мозга, характерные для нейропатий.
- Биопсия пораженных мышц с исследованием биоптата.
- Пункция спинномозговой жидкости.
- Компьютерная томография.
- МРТ головного мозга.
Диета
Больные, у которых не нарушен акт глотания, могут принимать обычную пищу и находиться на общем столе. Если ребенок может самостоятельно жевать и глотать, его рацион должны составлять овощи, фрукты, яйца, орехи, мясо, рыба, крупы, но готовую пищу нужно измельчать (пюрировать), чтобы ее удобно было глотать.
Нужно следить за тем, чтобы в рационе было достаточное количества белковых продуктов (мясо, рыба, творог, сыр и другая молочная продукция, яйца) и сложных углеводов, поскольку реабилитационное лечение требует повышенного поступления белка и энергии. В питании обязательно должны присутствовать жиры — сливочное масло и растительные масла холодного отжима (оливковое, кунжутное, льняное).
Тяжелые нарушения глотания требуют специального питания, приспособленного к особенностям ребенка, поскольку проблемы при приеме пищи постепенно приводят к дефициту основных веществ и энергии. У таких детей прогрессирует белковая недостаточность и энергетическая недостаточность. При сохранении глотания ребенку дополнительно дают смеси через трубочку (метод сипинга). Современное энтеральное питание представляет собой смеси с оптимальным составом питательных веществ, витаминов, макро- и микроэлементов.
Есть сухие смеси (Нутриен стандарт), которые нужно готовить, разводя водой, или готовые смеси — Нутризон стандарт, Нутриен стандарт, Нутризон энергия и прочие. Детям 3-5 лет с дефицитом питания назначают смеси для недоношенных детей до года. В тяжелых случаях больные нуждаются в специальном питании — энтеральное зондовое или парентеральное.
Профилактика
Учитывая то, что основной причиной парезов у детей является детский церебральный паралич, то его профилактика включает:
- оздоровление подростков и женщин детородного возраста;
- лечение половых инфекций при планировании беременности;
- регулярные обследования и своевременное выявление патологии беременных;
- своевременная диагностика коагулопатий у будущих мам;
- профилактика преждевременных родов;
- адекватное родовспоможение;
- правильная реанимация, адекватный уход и применение гипотермии у новорожденных, своевременное лечение гипербилирубинемии.
У взрослых важными являются:
- профилактика травматизма (черепно-мозговых травм и спинальных травм);
- своевременное лечение гипертонической болезни, которая при отсутствии лечения осложняется кровоизлиянием в мозг;
- исключение алкоголизма и отравлений алкогольными суррогатами.
Проф. д-р Йорг Виссель, MD, FRCP
Неврологическая реабилитация
Заведующий oтделением неврологической реабилитации и физиотерапии, отделением неврологии и Центром реабилитации
Cпециализация
- Неврологическая реабилитация после инсульта, полученных черепно-мозговых травм и повреждений спинного мозга
- Реабилитационная терапия при болезни Паркинсона и дистонии
- Ботулинотерапия
- Лечение спастичности
- Неврологическая реабилитация с помощью интратекальной баклофеновой терапии и глубокой мозговой стимуляции
- Автор более 90 научных публикаций, член нескольких экспертных комиссий
Показать личностный профиль врача
Последствия и осложнения
При параличах и парезах осложнения возникают со стороны опорно-двигательного аппарата:
- контрактуры суставов;
- патологические установки;
- артрозы;
- формирование порочных поз;
- атрофия мускулатуры.
Контрактуры суставов являются вторичными и выраженность их зависит от тяжести заболевания и возраста больного. Сначала контрактуры развиваются рефлекторно (от сокращения мышц на фоне длительного возбуждения), а потом становятся постоянными из-за дистрофических изменений в мышцах, связках и сухожилиях. Комбинация различных контрактур формирует у больных порочную позу. Двигательные установки проявляются вынужденным положением конечности из-за чрезмерно высокого тонуса мышц. Пример двигательной установки — эквинусная установка стопы, которая формируется вследствие тяги икроножной мышцы и камбаловидной мышцы. При болезни Литтля больной часто падает, поэтому получает травмы (гематомы, переломы).
Прогноз
Восстановление функций зависит от тяжести повреждения нервной системы. В связи с этим в итоге возможны компенсация неврологических нарушений, частичная компенсация или формирование стойких синдромов.
Четвертая часть пациентов передвигается самостоятельно, остальные не могут обходиться без ходунков или инвалидной коляски. При хорошем лечении дети с параплегиями или гемиплегиями доживают до возраста зрелости и проживают практически нормальную жизнь. Эффективность реабилитации при спастической диплегии зависит от того, насколько выражены двигательные нарушения и сохранен интеллект. Если с раннего детства проводилась активная реабилитация, человек может приобрести профессию. Если сохранены умственные способности, то они хорошо адаптированы в социальной жизни. При наличии эпилептических припадков прогноз ухудшается.
При тетраплегии, сопровождающейся нарушением глотания и необходимостью кормлении через гастростому, продолжительность жизни резко уменьшается. Наследственные заболевания с поражением пирамидной системы (болезнь Штрюмпеля) медленно прогрессируют и имеют благоприятный прогноз в отношении жизни. Однако трудоспособность больных в начале болезни ограничена, а по мере прогрессирования утрачивается.
Лечение
Болезнь Штрюмпеля, лечение которой может быть лишь симптоматическим, является сложным заболеванием с психологической стороны. Больным необходимо оказывать всестороннюю моральную поддержку, курсы симптоматического лечения проводить не реже двух раз в год.
Терапия заболевания направлена, прежде всего, на снятие мышечного гипертонуса, используются миорелаксанты (мидокалм, баклосан, сирдалуд и другие). Также используются ортопедические способы воздействия (ношение ортезов и других устройств), нейропротекторные препараты (витамины группы В). Больным показаны физиотерапевтические процедуры, парафиновые аппликации, массаж по расслабляющей методике, метаболические препараты.
При постоянном и полноценном лечении прогрессирование заболевания идет очень медленно и человек может долго значимо не терять качества жизни.
Список источников
- Студеникин В. М., Шамансуров Ш. Ш. Неонатальная неврология (коллективная монография). М.: Медфорум, 2014. 120–135.
- Семенова К. А. Восстановительное лечение детей с перинатальным поражением нервной системы и детским церебральным параличом. М.: Кодекс, 2007.
- Немкова С. А., Заваденко Н. Н., Медведев М. И. Современные принципы ранней диагностики и комплексного лечения перинатальных поражений центральной нервной системы и детского церебрального паралича. Методическое пособие. М., 2013. 76 с.
- Мартынова, Г.П. Острые вялые параличи у детей. Алгоритмы диагностики и тактика ведения – Методические рекомендации для врачей-педиатров, инфекционистов и неврологов / Красноярск, 2013. – 48 с.