В ЧЕМ ЗАКЛЮЧАЕТСЯ ХИРУРГИЧЕСКОЕ ВМЕШАТЕЛЬСТВО
Существует возможность проведения биопсии открытым способом, используя трепанацию черепа как при удалении опухоли. В этом случае в кости черепа открывается окно путем удаления фрагмента, который впоследствии ставится на прежнее место. Однако, такой подход практикуется далеко не всегда, его применение ограничивается поверхностными поражениями в заметных областях головного мозга или тогда, когда нужно взять образцы черепной кости или мозговых оболочек.
По возможности, выполняется частичная резекция поражения и берется образец для анализа этой ткани. Малоинвазивные методы биопсии выбираются: при диффузном поражение мозговой ткани без четких границ при небольших и глубоких поражениях при значительных поражениях в очень заметной области мозга с высоким риском серьезных неврологических последствий Для этого в качестве точки входа в череп делают трепанацию или одиночное маленькое отверстие, через которое будет вставлена канюля, направленная к определенным, заранее запланированным координатам.
Классическим методом, который до сих пор используется во многих центрах и при других типах операций, является стереотаксия. Стереотаксия заключается в получении координат цели путем выполнения КТ черепа непосредственно перед входом в операционную. К черепу пациента крепится металлическая рамка, служащая ориентиром для получения координат, позднее на операционном столе она будет прикреплена к другому компоненту.
Поскольку эта процедура не особо приятна для пациента, имеет более высокие логистические требования и занимает больше времени на подготовку, была разработана альтернативная методика. Канюля вводится в определенные координаты в головном мозге посредством технологии нейронавигации (безрамная стереотаксическая биопсия опухоли головного мозга), которую используют в Институте Клавель / Instituto Clavel. Такой метод обеспечивает максимальную точностью и безопасность.
При нейронавигационной биопсии опухолей головного мозга голова пациента должна находиться в фиксированном положении по отношению к ориентиру навигационного устройства. На консоль этого устройства загружается точная высококачественная МРТ черепа пациента и определяется цель, в которую надо попасть.
Нейронавигатор объединяет загруженное изображение с отмеченной целью и показывает на экране положение биопсионной канюли по отношению к цели, позволяя нейрохирургам дойти до нее безопасным путем. Путь выбирается на изображении таким образом, чтобы избежать зон риска внутри мозга и добраться до нужной глубины.
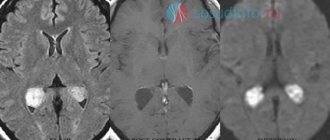
Каждый раз, когда берутся образцы для биопсии опухолей головного мозга, свежий образец отправляется в лабораторию для анализа и оценки его жизнеспособности и наличия патологической ткани перед отправкой дополнительных образцов на окончательное исследование и закрытие раны.
Материал и методы
Анатомическое исследование
Для определения морфометрических показателей эндоскопических трансорбитальных доступов были проведены измерения на 5 сухих препаратах черепа умерших взрослых людей без какой-либо патологии головы. При помощи штангенциркуля измерялись расстояния между входными точками доступов и ключевыми анатомическими ориентирами в зоне хирургического интереса. При верхнелатеральном доступе определялось расстояние от места прикрепления латеральной связки век до переднего края нижней глазничной щели, медиального и латерального краев верхней глазничной щели, переднего края круглого отверстия, овального отверстия, остистого отверстия и внутренней сонной артерии в рваном отверстии. При ретрокарункулярном доступе измерялись расстояния от переднего слезного гребня до переднего и заднего решетчатых отверстий, медиальных и латеральных краев зрительного канала как со стороны глазницы, так и со стороны полости черепа.
Характеристика серии оперированных пациентов
В 2017—2018 гг. в НМИЦ нейрохирургии прооперированы 12 пациентов (10 женщин и 2 мужчины в возрасте 24—78 лет) с новообразованиями основания черепа с использованием трансорбитальных эндоскопических доступов (табл. 1).
Таблица 1. Характеристика анализируемой серии пациентов Примечание. MPNST (malignant peripheral nerve sheath tumor) — злокачественная опухоль оболочек периферических нервов, V1 — первая порция тройничного нерва. Полужирным выделены операции удаления опухолей. Все пациенты были первичными. В ½ наблюдений была выполнена биопсия, в остальных 6 проводилось удаление опухоли. У 8 из 12 пациентов был использован верхнелатеральный трансорбитальный доступ с разрезом под бровью. У 2 пациентов использован ретрокарункулярный доступ, в 1 наблюдении — латеральный ретрокантальный доступ и в 1 — верхнемедиальный доступ с разрезом под бровью.
Использованное оборудование
Эндоскопические манипуляции осуществлялись под контролем ригидных эндоскопов диаметром 4 мм с углом обзора 0 и 45°, эндовидеокамер Image1 Full HD, LED и источника света; они проводились с помощью специализированных инструментов и высокоскоростного бора для эндоскопической хирургии полости носа, околоносовых пазух и основания черепа; фото- и видеодокументация производились с помощью устройства фото- и видеозахвата AIDA DVD-M (все аппараты производства «Karl Storz GmbH & Co. KG», Туттлинген, Германия).
Описание хирургической техники
Операции выполнялись в условиях общей анестезии (эндотрахеальный + внутривенный наркоз), в состав операционной бригады входили 2 хирурга для работы в 4 руки. Ассистент держал ретрактор для смещения тканей глазницы и эндоскоп, а основной хирург двумя инструментами осуществлял манипуляции в ране. На рис. 1 показана
Рис. 1. Схема расположения операционной бригады при выполнении трансорбитальных эндоскопических операций. схема расположения операционной бригады.
Для выполнения верхнелатерального доступа после дополнительной местной инфильтрационной анестезии мягких тканей раствором лидокаина 2% производили разрез кожи по складке ниже брови в проекции наружных 2/3 верхнего края глазницы (рис. 2, а).
Рис. 2. Схемы разрезов при трансорбитальных эндоскопических доступах. а — разрез кожи по кожной складке ниже брови в проекции наружных 2/3 верхнего края глазницы при верхнелатеральном доступе; б — ретрокарункулярный разрез конъюнктивы (пунктиром обозначено продолжение линии разреза, скрытой за веками; CL — caruncula lacrimalis). Острым путем рассекали подкожную клетчатку, орбитальную часть круговой мышцы глаза и надкостницу, после чего прошивали и растягивали края раны и скелетировали супраорбитальный край лобной кости вместе с наружной и латеральной стенками глазницы для создания пространства между ними и надкостницей глазницы. После этого вводили ретрактор и эндоскоп. Отслаивая надкостницу в направлении вершины глазницы, идентифицировали верхнюю и нижнюю глазничные щели и с помощью бора с ирригацией резецировали большое крыло клиновидной кости между ними до обнажения твердой мозговой оболочки (рис. 3, а).
Рис. 3. Зоны костной резекции при трансорбитальных эндоскопических доступах. а — область резекции большого крыла клиновидной кости при верхнелатеральном доступе; б — область резекции медиальной стенки глазницы при ретрокарункулярном доступе. Площадь зон костной резекции приблизительно равна 4,5 см2. (EF — решетчатые отверстия, FR — круглое отверстие, GSW — большое крыло клиновидной кости, IOF — нижняя глазничная щель, LP — lamina papyracea, OC — зрительный канал, SOF — верхняя глазничная щель). При интрадуральной локализации патологического процесса последнюю вскрывали линейным или угловым разрезом и продолжали манипуляции в средней черепной ямке. Дефект основания черепа реконструировали с помощью свободных фрагментов подкожного жира и широкой фасции бедра с дополнительной герметизацией синтетическими клеевыми композициями. Рану закрывали послойно: сначала отдельными швами восстанавливали круговую мышцу глаза, затем непрерывным швом соединяли подкожную клетчатку и в заключение выполняли внутрикожный шов нерассасывающимся материалом 6−0 с фиксацией концов нити с помощью пластыря. Начальный и заключительный этапы операции выполняли под контролем бинокулярной лупы с автономным источником света.
При ретрокарункулярном доступе прошивали верхнее и нижнее веко чуть кнаружи от слезных точек и caruncula lacrimalis
. Нити растягивали на зажимах, затем вертикально рассекали конъюнктиву кзади от
caruncula lacrimalis
(см. рис. 2, б). Острым путем рассекали клетчатку глазницы в направлении ее медиальной стенки и, достигнув ее, устанавливали ретрактор и продолжали манипуляции в пространстве между надкостницей глазницы и медиальной стенкой под контролем эндоскопа. При необходимости коагулировали и пересекали решетчатые артерии и резецировали медиальную стенку глазницы (см. рис. 3, б). По завершении операции накладывали непрерывный шов на конъюнктиву нерассасывающимся материалом 6−0 с выведением концов нити через кожу и фиксировали их пластырем. Техника выполнения латерального ретрокантального доступа была аналогичной той, которая описана в работе K. Moe и соавт. [1].
В конце операции выполняли временную тарзоррафию и накладывали давящую повязку на глаз на 4 или 5 дней. Швы снимали на 6-е или 7-е сутки после операции.
ВОССТАНОВЛЕНИЕ И РЕАБИЛИТАЦИЯ ПОСЛЕ БИОПСИИ ОПУХОЛЕЙ ГОЛОВНОГО МОЗГА
Как правило, требуется одна ночь госпитализации при выполнении минимально инвазивной биопсии, если не возникает каких-либо осложнений, и состояние пациента не ухудшается по сравнению с тем, каким оно было при поступлении в клинику.
На выздоровление пациента обычно больше влияет не столько сама операция, сколько течение болезни, возраст и предыдущее состояние пациента. Это безболезненная и короткая процедура (около часа), что позволяет пациенту почти сразу же восстановить свою автономию для основных повседневных действий.
Если требуется операция с краниотомией, пациент обычно проводит первую ночь в отделении интенсивной терапии для наблюдения. Поскольку агрессия на ткани мозга минимальна, послеоперационные симптомы незаметны, а риски ограничены, так что через две ночи пациент может покинуть больницу.
Что можно увидеть
С помощью биопсии мы можем решить очень широкий круг проблем:
- Получить полные сведения о характеристике патологии;
- Определить природу опухоли;
- Подтверждение либо опровержение диагноза, сделанного ранее;
- Диагностика с целью дифференциации;
- Определить стадию патологии;
- Устранить очаг патологии;
- Оценка эффективности лечения и т.д.
Биопсия простаты
РИСКИ ПРИ БИОПСИИ ОПУХОЛЕЙ ГОЛОВНОГО МОЗГА
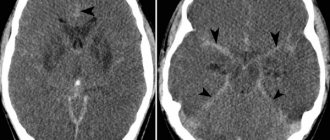
Основной риск при биопсии опухолей головного мозга — кровотечение, хотя большинство не настолько велики по объему, чтобы оказать серьезное влияние. Риск умеренного или тяжелого кровотечения составляет менее 1%, поражениями с наибольшим риском кровотечения считаются глиомы высокой степени злокачественности.
Возможный неврологический дефицит зависит от точки входа в мозг, но особенно от места нахождения повреждения. В зависимости от того, где находится цель, будет определена одна из безопасных точек входа в кору головного мозга. Для этого выбираются не самые заметные области, то есть те, чьи функции менее значимы, и повреждение их нейронов будет незаметным для пациента (в отличие от других, более заметных областей, например, контролирующих движение).
Основные риски неврологических осложнений связаны с произвольными движениями, которые контролируются в определенных областях головного мозга, для таких повреждений обычно требуется малоинвазивная процедура, реже поражаются органы чувств или глотание.
Некоторыми возможными послеоперационными симптомами, которые могут быть и не связаны с осложнениями, являются головная боль, головокружение и тошнота, при условии, что они проявляются умеренно и с хорошей реакцией на лекарства. В некоторых случаях в первые часы пациент может быть несколько дезориентирован и нестабилен. Последнее обычно проявляется у пожилых людей.