Узнать больше о заболеваниях на букву «П»: Панические атаки; Паралич Дюшена-Эрба; Паралич Тодда; Парасомнии; Пароксизмальная гемикрания; Пароксизмальная миоплегия, Пароксизмальное позиционное головокружение; Периферическая вегетативная недостаточность; Печеночная энцефалопатия; Пинеобластома; Пинеоцитома; Писчий спазм; Платибазия; Плекситы; Плечевой плексит; Плечелопаточный периартроз; Пневмококковый менингитм Пневмоцефалия; Подострый склерозирующий панэнцефалит; Позвоночно-спинномозговая травма.
Пинеобластома характеризуется злокачественным новообразованием. Начинается заболевание с поражения паренхиматозных клеток эпифиза. Окклюзионная гидроцефалия, поражение церебрального ствола и мозжечка, все это свойственно течению данного заболевания.
Проявление может отразиться на внутричерепном давлении, нарушении сна, мозжечковом синдроме, зрительными и глазодвигательными нарушениями. Диагностировать пинеобластому можно с помощью нейровизуализации, изучения ликвора, гистологического исследования новообразовавшихся тканей. Последовательное лечение происходит в 3 этапа: нейрохирургическая операция по устранению опухоли, лучевая терапия, полихимиотерапия.
Общие сведения
Пинеобластома относится к нейроэктодермальному виду новообразований – низкодифференцированная эмбриональная опухоль. По своему строению неоплазия мало отличается от остальных злокачественных образований, которые начинаются с поражения тканей нейроэктодермального происхождения – ретинобластома и медуллобластома.
Прогрессировать опухоль начинает с клеток эпифиза, т.е. железы, вырабатывающей мелатонин, который регулирует циклы сна и бодрствования. Заболевание достаточно редкое, приходится на 0,1% всех новообразований интракраниального характера. Распространяется на представителей детского возраста, в основном на мужской пол.
Как составляют план лечения?
После окончательного диагноза составляют план лечения. Чтобы составить максимально индивидуальную программу лечения, специально подобранную для конкретного пациента, и оценить возможные риски рецидива болезни (риск-адаптированная терапия), команда лечащих врачей должна учитывать определённые факторы, которые влияют на прогноз болезни у конкретного ребёнка (так называемые прогностические факторы или факторы риска).
Важными прогностическими факторами является информация, которую получили после выполнения всей диагностики: какой конкретный тип/вид опухоли нашли у ребёнка, где именно находится опухоль, насколько она успела вырасти (размер опухоли) и дать метастазы. Кроме того от биологических (молекулярно-биологических) особенностей опухолевой ткани (специалисты могут говорить о молекулярном профиле опухоли) всё больше зависит, какое лечение считается наиболее оптимальным в конкретном случае. Также имеет значение возраст ребёнка и его общее состояние здоровья. От возраста ребёнка в момент постановки диагноза зависит решение врачей, можно ли его отправлять на лучевую терапию, или нет. В план лечения вносятся все эти факторы, чтобы получить мксимально эффективный результат лечения для каждого заболевшего.
Причины пинеобластомы
Возникновение пинеобластомы связано с мутацией отдельных пинеоцитов, которые способны к быстрому делению. Мутации являются спорадическими, то есть возможна наследственная предрасположенность. Точных причин изменения состояния пинеоцитов не выявлено. Предположительно мутации вызывают следующие факторы:
- Канцерогены. Эти вещества могут неблагоприятно воздействовать на генетический механизм клеточного строения. Вызывать канцерогенный эффект могут наполнители пищи – консерванты, искусственные добавки, ароматизаторы, красители. Также составляющие компоненты бытовой химии, красок и иных подобных материалов. Воздействие канцерогенов при беременности сильнее.
- Ионизирующее излучение. Оказывает влияние на хромосомы живых организмов. Повышенная радиация, применение лучевой терапии при лечении определенных заболеваний.
- Беременность с осложнениями. Нарушение работы клеток может вызвать гипоксия плода, влияние токсинов (употребление алкоголя, курение, прием наркотических средств), инфекции внутри утробы. После рождения ребенка, клетки, сохранившиеся в эпифизе, могут способствовать развитию опухоли.
Прогноз пинеобластомы
Прогноз выживаемости заболевания зависит от следующих факторов:
- величина и распространенность новообразования до проведения операции;
- наличие остаточные раковых клеток после операции;
- возраст больного.
Летальный исход вызывается сдавливанием мозга, кровоизлиянием в желудочки, втягиванием в процесс жизненно важных центров продолговатого мозга. Комбинированное 3-х этапное лечение помогает увеличить продолжительность жизни больных. Предрасположенность новообразования к имплантационному распространению и метастазированию объясняет высокий процент рецидивов.
Пинеобластома у детей до 5 лет отличается более злокачественным течением, 5-летняя выживаемость может быть только в 15% случаев, у детей старше 6 лет прогноз намного благоприятнее. В случае диссеминации опухоли больные умирают в течение года с момента проявления клинических симптомов. Прооперированные пациенты доживают до пятилетнего рубежа в 60-70% случаев. Преждевременная смерть возможна при неоперабельности опухоли.
Патогенез
Почему появляются злокачественные клетки в шишковидной железе неизвестно. Здесь актуально рассматривать многие различные изменения генетического строения внутри клеток, которые способны трансформировать свойства пинеоцитов.
Эффект проявляется в виде бесконтрольного размножения, отсутствие дифференцировки пинеобластов. Пинеобластому отличает мгновенное распространение патологии в ткани, активный инфильтративный рост. Злокачественная опухоль ведет к разрушению тканей моста и продолговатого мозга, распространяясь на мозговую оболочку и субарахноидальное пространство.
Эпифиз находится рядом с сильвиевым водопроводом, который производит отток ликвора в четвертый желудочек. Разрастающаяся пинеобластома оказывает давление на сильвиев водопровод, тем самым блокируя ликвороотток. Происходит накопление цереброспинальной жидкости в третьем желудочке, формирование окклюзионной гидроцефалии, проявление которой характеризуется симптомами интракраниальной гипертензии.
Если говорить о видимом понятии пинеобластомы, то опухоль представляет из себя плотное, эластичное новообразование бурого оттенка. А изучение под эффектом микро покажет, что опухоль содержит мелкие мономорфные клетки с гиперхромными ядрами.
Клиника
В момент клинической презентации практически все больные имеют ГЦФ с типичными симптомами (Г/Б, рвота, сонливость, нарушения памяти, ненормальное увеличение окружности головы у младенцев, припадки). Может быть синдром Парино (или синдром сильвиевого водопровода). У мальчиков с хориокарциномой или герминомой со сцинтиотрофобластическими клетками в результате действия секретируемого в цереброспинальной жидкости βчХГ, подобного действию ЛГ, может наблюдаться преждевременное половое созревание. Метастазирование по цереброспинальной жидкости может вызвать радикулопатию и/или миелопатию
Симптомы
Самые первые симптомы на начальной стадии заболевания: прогрессирующая головная боль, рвота, тошнота, снижение работоспособности функции зрения, иногда повышенная температура тела, капризы и беспокойство у маленьких детей, редко наличие судорожного синдрома.
Проникновение опухоли в средний мозг может сопровождаться косоглазием, двусторонним птозом, двоением в глазах. Поражение мозжечка пагубно сказывается на способности нормально ходить, размеренных движениях, контроля координации тела. Неправильная выработка мелатонина характеризуется нарушениями сна. Также есть вероятность возникновения гемипареза, плохой чувствительности частей тела, нарушения поведения.
Локализация
Границы пинеальной области: сзади – валик мозолистого тела и сосудистое сплетение, спереди – четверохолмная пластинка и покрышка среднего мозга, рострально – задний отдел III желудочка, каудально – червь мозжечка. Опухоли этой области чаще встречаются у детей (они составляют 3-8% опухолей мозга у детей), чем у взрослых (≤1%). Отличительной чертой этих опухолей является их разнообразие, что обусловлено различными тканями, которые в норме имеются в этой области. Более того, многие опухоли имеют смешанную природу.
Пинеобластома является злокачественной опухолью, которая считается примитивной нейроэктодермальной опухолью (ПНЭО).
Осложнения при пинеобластоме
Данному заболеванию свойственен быстрый рост внутричерепного давления по причине окклюзии ликвороносных каналов. Состояние усугубляется из-за поражения третьего желудочка. По неблагоприятному течению болезни опухоль распространяется на боковые желудочки, что практически приводит к дисфункции желудочковой системы.
Сильное увеличение объема желудочков оказывает давление на головной мозг. Учитывая способность пинеобластомы проявляться в метастазах, возможны вторичные метастатические очаги в областях спинного и головного мозга. Кровоизлияние в опухолевые ткани с прорывом крови в желудочки может повлечь серьезные и необратимые последствия.
Также осложнения могут быть связаны с давлением и прорастанием пинеобластомы в ткани продолговатого мозга, где находятся витальные центры сердечно-сосудистой и дыхательной систем. Когда поражается сердечно-сосудистая регуляция, то это – летальный исход.
Как ставят диагноз болезни?
Если история болезни ребёнка (анамнез) и результаты наружного осмотра [наружный осмотр] дают педиатру подозрение на злокачественную опухоль в центральной нервной системе, то врач направляет его в клинику, которая специализируется на детской и подростковой онкологии (клиника детской онкологии и гематологии). Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль центральной нервной системы [опухоль головного мозга]. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз болезни.
Какие делают анализы и исследования, чтобы подтвердить диагноз?
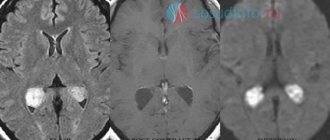
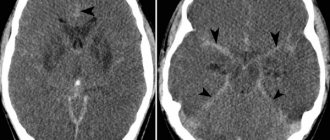
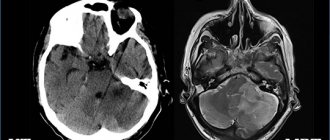
Чтобы проверить подозрения, есть ли у ребёнка эмбриональная опухоль ЦНС, или пинеобластома, ещё раз тщательно изучают историю болезни и проводят наружный осмотр. Чтобы поставить точный диагноз, врачи сначала должны сделать диагностическую визуализацию – магнитно-резонансная томография (МРТ), иногда делают также КТ, то есть компьютерная томография. С помощью этих методов можно точно сказать, есть ли опухоль в головном мозге и успела ли она дать метастазы в спинномозговой канал. На снимках можно увидеть, где именно выросла опухоль, какого она размера, где проходят границы опухоли с соседними структурами. Также по ним можно точно увидеть, есть ли у ребёнка водянка головного мозга.
Для окончательного подтверждения диагноза нужна часть опухолевой ткани (биопсия). Её отправляют на гистологический и молекулярно-генетический анализ. Как правило, во время операции по удалению опухоли берут часть опухоли и именно она отправляется на эту диагностику. Объём гистологических исследований и, в первую очередь, молекулярно-генетических анализов очень сильно вырос за последние годы. Современные лабораторные методы исследования способны настолько точно описать молекулярно-генетические свойства ткани, что это позволяет сделать диагноз наиболее точным. В зависимости от результатов этой диагностики специалисты также получают информацию о том, как будет протекать болезнь (динамика болезни), например, как опухоль способна расти и насколько быстро. Уже сегодня по результатам молекулярно-генетических исследований врачи принимают решение, по какому плану будут лечить ребёнка. В будущем ценность этой информации для современной диагностики станет ещё выше.
Диагностика для определения степени распространённости болезни
Если диагноз эмбриональной опухоли ЦНС или пинеобластомы подтверждается, то специалисты проводят дополнительные анализы и исследования, чтобы понять, насколько раковые клетки успели разойтись по центральной нервной системе. Например, снимки МРТ всей центральной нервной системы (то есть снимки головного мозга и спинного мозга) показывают (то есть визуализируют) те метастазы, которые врачи называют макроскопическими метастазами (то те, которые видны на снимках). Дополнительно специалисты обязательно проводят микроскопическое исследование ликвора (спинномозговая жидкость) в спинномозговом канале. Потому что в нём могут быть раковые клетки, которые не видны на снимках МРТ. Чаще всего ликвор берут после операции, когда делают пункцию в области поясницы/поясничного отдела позвоночника (люмбальная пункция). Там находится полость, из которой проще всего получить спинномозговую жидкость.
Какие анализы и исследования делают до начала курса лечения?
Перед лечением у детей дополнительно могут делать другие анализы и исследования. Например, делают ЭКГ (электрокардиограмма) и ЭхоКГ (эхокардиограмма), чтобы проверить, как работает сердце. Также делают разные анализы крови, чтобы проверить общее состояние организма ребёнка, а также оценить, насколько хорошо работают отдельные органы (например, почки и печень), или возможно есть какие-то нарушения обмена веществ. Эти исходные данные затем регулярно сравнивают с результатами, которые получают во время лечения. Если во время лечения происходят какие-то изменения, то специалистам проще правильно оценить ситуацию.
Диагностика
Диагностируют данное заболевание неврологи и нейрохирурги. Общее понятие о течении беременности, процессе родов, послеродовом периоде, симптомах начальной стадии поражения дает сбор анамнеза. Невролог определяет приблизительную локализацию патологии. Дальнейшее обследование предполагает:
Клинические анализы. Общий анализ крови может показать лейкоцитоз, анемию. Биохимия крови дает общую картину уровня АЛТ, АСТ, состояние белка.
Осмотр окулиста. Офтальмоскопия – одна из основополагающих методик диагностирования. Если данное исследование выявит отек диска зрительного нерва, значит повышено внутричерепное давление.
Изучение цереброспинальной жидкости. Исключает поражение инфекционного характера центральной нервной системы. Этот метод выявляет существенный цитоз, высокую концентрацию белка, наличие пинеобластов (клеток опухоли). Определяет состояние эритроцитов.
Нейровизуализация. Преимущественно магнитно-резонансная томография головного мозга, либо проведение церебральной компьютерной томографии в возрасте более старшем. Данный метод способен диагностировать неоплазию, ее течение и локализацию.
Стереотаксическая биопсия опухоли. Этот способ диагностики характерен для сложных случаев, если стоит вопрос о нейрохирургическом лечении. В основном это гистологическое изучение материала, извлекается который интраоперационно.
При проявлении симптомов в первый год жизни нужно исключить врожденные аномалии развития мозга. У маленьких детей первые симптомы в виде рвоты, тошноты, температуры, можно перепутать с проявлением кишечной инфекции.
Какие бывают симптомы болезни?
Обычно у детей и подростков с эмбриональной опухолью или с пинеобластомой симптомы болезни появляются очень быстро, так как сама опухоль растёт быстро и бесконтрольно. Также, как и у других видов рака мозга, симптомы болезни зависят прежде всего от возраста ребёнка, а также от того, в каком конкретно отделе ЦНС выросла опухоль головного мозга и насколько она уже успела разойтись по организму. У специалистов принято разделять симптомы на общие (врачи говорят о неспецифических симптомах) и на локальные (врачи говорят о специфических симптомах).
Неспецифические симптомы (общие)
Общие симптомы появляются независимо от того, где именно выросла опухоль. Они вообще появляются и при других болезнях, которые не имеют отношения к опухолям ЦНС. Это могут быть, например, головные боли и/или боли в спине, головокружение, потеря аппетита, тошнота и рвота (типичный симптом при раке мозга, когда у человека рвота вообще не зависит от приёма пищи [рвота натощак]; очень часто это происходит по утрам в положении лёжа), потеря веса, повышенная утомляемость/усталость, снижение успеваемости, потеря концентрации, изменения в характере человека и в его поведении, задержка в развитии.
Чаще всего эти симптомы появляются из-за того, что внутри черепа начинает медленно расти давление. Сдавливание внутренних структур в черепе может давать сама растущая опухоль, и/или из-за опухоли нарушается свободная циркуляция и отток спинномозговой жидкости (ликвор). Из-за нарушения оттока ликвора у ребёнка может появиться водянка головного мозга (гидроцефалия). Если водянка головного мозга появляется у младенцев грудного и младшего возраста, когда роднички ещё не закрылись, то у них можно увидеть, как сильно выросла в объёме голова (макроцефалия).
Специфические симптомы (локальные)
Специфические (локальные) симптомы говорят о том, в каком именно месте центральной нервной системы выросла опухоль и работу каких центров управления она нарушает. Например, если опухоль вырастает в большом мозге [большой мозг], или в промежуточном мозге [промежуточный мозг], то у ребёнка могут начаться проблемы с моторикой (паралич) и/или приступы судорог. Также у ребёнка могут нарушиться зрение, сон, привычное поведение, могут появиться перепады настроения и проблемы с регулированием аппетита. У заболевшего пинеобластомой может появиться парез взора. Эту форму нарушения зрения специалисты называют синдромом Парино. Из-за того, что опухоль шишковидной железы вырастает в определённом месте в промежуточном мозге, она сдавливает там центр, и помимо прочего глазные яблоки не могут двигаться наверх.
Полезно знать: если у ребёнка появился один из этих симптомов, или сразу несколько, это не значит, что у него эмбриональная опухоль, пинеобластома, или другая форма рака мозга. Многие из названных симптомов могут появляться при других болезнях, сравнительно менее коварных, которые не имеют никакого отношения к опухолям мозга. Тем не менее мы рекомендуем при определённых жалобах как можно быстрее обратиться к врачу (например, если ребёнка постоянно беспокоят головные боли, или у детей младшего возраста объём головы быстро становится непропорционально большим), чтобы выяснить точную причину этих симптомов. Если врачи действительно находят у ребёнка какой-то вид рака мозга, то нужно начинать лечить болезнь максимально быстро.
Лечение пинеобластомы
Современное лечение включает в себя 3 основополагающих этапа:
- Хирургическое лечение. Пинеобластому необходимо извлечь на сколько это возможно. Причиной исключения данного вмешательства является прорастание опухоли в мозговой ствол, угрожая повредить витальные центры, а также задействование сосудистых сплетений, что может повлечь сильное кровотечение при операции.
- Лучевая терапия. В силу стремительного характера распространения, применяется тотальное облучение спинного и головного мозга. Периодичность, количество, лучевая нагрузка регулируется врачом-радиологом в зависимости от индивидуальных особенностей пациента.
- Полихимиотерапия. Применяется в сочетании с лучевой терапией, как паллиативное лечение, либо после нейрохирургической операции. Определяется химиотерапевтом, содержит 2-3 препарата-цитостатика. Побочные эффекты сопровождаются дополнительным симптоматическим лечением.
Лечение
Оптимальная стратегия лечения опухолей пинеальной области еще требует своего определения.
Гидроцефалия
Лучшим лечением для пациентов, которые поступили по поводу острой ГЦФ, является наружный вентрикулярный дренаж (НВД). Он позволяет осуществить контроль за количеством отделяемой жидкости, предотвращает перитонеальное обсеменение, а у значительного количества пациентов позволяет избежать установки постоянной шунтирующей системы, которая уже не требуется после хирургического удаления опухоли (хотя ≈90% пациентов из опухолями из зародышевых клеток требуется шунт). Важно иметь доступ к желудочку в послеоперационном периоде на случай возникновения острой ГЦФ (через НВД или фрезевое отверстие по Фрезеру).
Стереотаксические методики
Могут использоваться для установки диагноза (биопсия). При проведении процедуры требуется осторожность, т.к. эта область богата сосудами (вена Галена, базальная вена Розенталя, внутренние мозговые вены, задняя медиальная хороидальная артерия), которые могут быть смещены относительно своего нормального расположения.
Частота осложнений при стереотаксических вмешательствах: летальность ≈1,3%, осложнения ≈7%, 1 случай обсеменения на 370 пациентов. Частота установления диагноза ≈94%.
Ограничением стереотаксической биопсии является то, что она может не выявить гистологическую неоднородность некоторых опухолей. В исследовании было показано, что существует связь между траекторией вмешательства и возникновением осложнений. Поэтому они рекомендуют нижний лобный доступ, который проходит ниже внутренних мозговых вен. Однако, другое исследование не подтвердило этой связи. Зато они обнаружили, что осложнения возникали чаще при плотных опухолях (пинеоцитома, тератома, астроцитома). Поэтому, если при первой попытке проникновения в опухоль для взятия биопсии возникают трудности, они рекомендуют использовать открытый доступ. Для лечения некоторых из этих образований можно использовать СРХ.
Исходы хирургических вмешательств Летальность: ≈5-10%. Послеоперационные осложнения: вновь возникшие нарушения полей зрения, эпидуральное скопление жидкости, инфицирование, мозжечковая атаксия
Прогноз и профилактика
Пинеобластома прогнозируется серьезными последствиями. Течение болезни с летальным исходом может быть по причине сдавления мозга, кровоизлияния в желудочки, поражения определенных областей продолговатого мозга. Терапия из трех этапов имеет возможность продления жизни больного.
Прогноз обусловлен возрастным критерием, степенью прогрессивности опухолевого процесса. Возраст пациента до 5 лет отличен повышенной злокачественностью, дожить до 5 лет является возможным лишь в 15 % случаев. Дети старше 6 лет являются представителями более приятного прогноза. Так как причины и организация трансформации пинеоцитов неизвестны, предупредить заболевание невозможно.
Но важно прислушиваться к своему организму и лишний раз проконсультироваться со специалистом. При малейшем подозрении на болезнь необходимо сделать МРТ или КТ. Подобрать медицинский центр можно с помощью сервиса . Пациент может выбрать клинику, исходя из собственных запросов (геолокация, цена, рейтинг, возраст пациента, используемый тип томографа, вид исследования). Запись осуществляется по телефону, размещенному на сайте. В качестве бонуса пациент получает скидку на обследование в размере до 1 000 рублей.
Как лечат эти виды опухолей?
Детей с эмбриональной опухолью мозга или с пинеобластомой должны лечить только врачи из детских клиник со специализацией по детской онкологии. Именно там работают высококвалифицированные специалисты (врачи, медсёстры) со специализацией по детской онкологии, которые владеют современными программами терапии. В этих больницах врачи разного профиля входят в разные рабочие группы, которые постоянно находятся в тесном контакте. Вместе они составляют планы лечения, обсуждают и ведут своих пациентов. Программы терапии регулярно усовершенствуются. Их цель – вылечить ребёнка в максимально щадящем режиме, то есть с минимальными побочными осложнениями и отдалёнными последствиями.
Лечение детей с эмбриональной опухолью мозга или с пинеобластомой состоит из операции, курсов химиотерапии и в зависимости от возраста ребёнка лучевой терапии (облучения).
Операция
Первым этапом в лечении детей с эмбриональной опухолью ЦНС или с пинеобластомой является операция. Её целью является полное удаление опухоли без «микроскопически видимых» остатков. Это значит, что после операции остатков опухоли не видно под нейрохирургическим микроскопом. Одновременно нейрохирург стремится, насколько это возможно, не повредить/не задеть здоровые ткани головного мозга. Однако полностью удалить эмбриональную опухоль ЦНС или пинеобластому головного мозга часто невозможно из-за сложной локализации опухоли (то есть того конкретного места, где она выросла).
Когда удаляют опухоль, то у большинства детей восстанавливается отток спинномозговой жидкости (ликвор), если он был нарушен. Если у ребёнка была водянка головного мозга (гидроцефалия), тогда ещё до операции по удалению опухоли может потребоваться дополнительная операция, чтобы нормализировать отток ликвора. Некоторым детям устанавливают постоянную дренажную систему.
Этап нехирургического лечения
Так как эмбриональные опухоли ЦНС и пинеобластомы головного мозга прорастают в соседние ткани (специалисты говорят в этом случае „инфильтративный рост опухоли“), а также они часто расходятся по ликворным путям (ликворная система) в другие отделы центральной нервной системы, то одного лечения видимой части опухоли недостаточно. Поэтому после операции начинается этап нехирургического лечения. Этот этап состоит из лучевой терапии [облучение] и/или курсов химиотерапии [химиотерапия]. В курсах химиотерапии дети получают препараты, которые блокируют рост клеток (цитостатики). Цель этого лечения — остановить рост раковых клеток или уничтожить их. Лучевую терапию делают с помощью высокоэнергетического электромагнитного [электромагнитный] излучения. Оно подаётся снаружи через кожу на тот регион, который нужно облучить. Излучение разрушает ДНК раковых клеток и они начинают погибать.
Решение о том, как именно будут лечить ребёнка (какие методы лечения выберут врачи, насколько интенсивными будут курсы химиотерапии/лучевой терапии), зависит от возраста заболевшего, какой конкретно вид опухоли нашли у ребёнка, какие именно молекулярно-биологические особенности есть у опухоли, а также от того, есть ли у ребёнка метастазы. Кроме этого учитывают, можно ли было во время операции полностью удалить опухоль.
Как лечат детей с пинеобластомой головного мозга
Обычно после максимально возможного удаления опухоли дети старше 4-х лет, у которых пинеобластома не успела дать метастазы, получают лучевую терапию на всю центральную нервную систему (в этом случае врачи используют термин краниоспинальное облучение). А затем им дополнительно облучают регион опухоли. После этапа облучения дети получают курсы так называемой поддерживающей химиотерапии. В них используются несколько разных цитостатиков. Если пинеобластома успела дать метастазы, лечение становится более интенсивным. Например, лучевую терапию делают с более высокой дозой облучения, а до её начала ребёнок дополнительно получает курс так называемой индукционной химиотерапии.
У детей младше 4-х лет развитие ткани мозга ещё полностью не завершилось. Поэтому врачи отказываются от лучевой терапии или стремятся перенести её на более поздний срок, чтобы максимально снизить риски серьёзных отдалённых осложнений. Вместо этого этапа лечения дети после операции получают курсы химиотерапии из нескольких препаратов. Некоторым детям, чтобы увеличить их шансы вылечиться от болезни, могут давать курсы высокодозной химиотерапии [высокодозная химиотерапия]. И после неё специалисты делают аутологичную трансплантацию костного мозга [аутологичная трансплантация костного мозга].
Как лечат детей с другими видами эмбриональных опухолей головного мозга
По другим видам эмбриональных опухолей центральной нервной системы накопилась новая информация. Исследователи смогли выделить много новых подгрупп. Поэтому специалисты стремятся к индивидуализации лечения, которое планируется в зависимости от особенностей каждой из этих подгрупп.
Важно знать: как именно будет проходить лечение у конкретного ребёнка, решает лечащй врач после детального обсуждения с самим заболевшим или же с его родными.
Затылочный транстенториальный доступ
Известны две основные модификации этого доступа:
1) с обнажением только задних отделов верхнего сагиттального синуса и латеральным смещением затылочной доли от серповидного отростка;
2) с одновременным обнажением сагиттального и поперечного синусов.
В последнем случае затылочная доля приподнимается над наметом мозжечка и смещается латерально. С нашей точки зрения, в большинстве случаев нет необходимости в обнажении поперечного синуса, поскольку отведение затылочной доли латерально от серповидного отростка позволяет достаточно широко обнажить пинеальную область. Пункция и дренирование бокового желудочка облегчают смещение затылочной доли.
Операция может быть проведена в положении сидя или в положении на боку — т.н. пронации на 3/4.
Разрез мягких тканей
Затылочный транстенториальный доступ производится на стороне недоминантного полушария. Подковообразный разрез кожи в затылочной области производится с таким расчетом, чтобы при трепанации обнажились задние отделы сагиттального синуса на протяжении приблизительно 7-8 см (рис.24). Вслед за разрезом мягких тканей и скелетированием чешуи затылочной кости становится возможным точное определение средней линии, ориентиром которой является сагиттальный шов.
Рис.24. Схематические изображения этапов затылочного транстенториального доступа: а,б) общие схемы доступа: в) костнопластическая трепанация в правой затылочной области. Лоскут мягких тканей откинут вниз. Кость выпилена таким образом, чтобы обнажить верхний сагиттальный синус в задней его трети (1) и часть синусного стока (2).
Лоскут кожи должен быть достаточно большим, позволяющим обнажить сагиттальный и ламбдовидный швы и место прикрепления шейных мышц к чешуе затылочной кости.
Трепанация
Для обеспечения удобного хирургического доступа и предотвращения чрезмерной тракции затылочной доли необходимо произвести трепанацию следующим образом: первые два трефинационных отверстия накладываются вдоль срединно-сагиттальной линии отступя на 0,5 см влево от нее. Расстояние этих отверстий от наружного затылочного выступа составляет 0,5-1 и 8-9 см соответственно.
С помощью костных кусачек фрезевые отверстия расширяются вправо над сагиттальным синусом. Этот прием позволяет с помощью проводника или диссектора разъединить возможные сращения между синусом и костью, а также под визуальным контролем провести над синусом проводник пилки Джигли или головки трепана. Остальные два фрезевых отверстия накладываются на расстоянии 5-6 см правее от сагиттального синуса, на уровне предыдущих отверстий (рис.25).
Рис.25. Треманационное окно и предполагаемая линия разреза твердой мозговой оболочки. Твердая мозговая оболочка подшита к кости по периметру трепанационного окна. Стрелкой указано место слияния верхнего сагиттального синуса с синусным стоком
.
Через фрезевые отверстия поочередно вводится проводник с пилой и с помощью последней выпиливается костный лоскут. В целях предотвращения кровопотери во время трепанации распиливание кости над сагиттальным синусом желательно производить в последнюю очередь, т.е. непосредственно перед поднятием лоскута.
Если трепанация производилась с помощью пневмо- или электротрепана, то накладываются только первые два фрезевых отверстия. В этом случае отверстия могут быть наложены над сагиттальным синусом. Первоначально с помощью трепана между этими отверстиями делается подковообразный распил чешуи затылочной кости, а далее — слегка изогнутый распил слева от синуса.
Перед тем как поднять костный лоскут, необходимо иметь наготове гемостатические средства и шовный материал в случае возникновения кровотечения из синуса. Обычно кость в проекции верхнего сагиттального синуса достаточно плотно припаяна к твердой мозговой оболочке, особенно у пожилых больных, а также после шунтирующих операций.
Поэтому требуется достаточно осторожное отделение костного лоскута от твердой мозговой оболочки. С этой целью сначала с помощью элеватора слегка приподнимается противоположный от сагиттального синуса край костного лоскута, под который вводится диссектор и далее производится медленное отслаивание кости от прилежащей оболочки. Наибольшая осторожность требуется при отделении наружной стенки сагиттального синуса от костных структур.
С целью уменьшения кровопотери после поднятия костного лоскута, требуются быстрые действия хирурга, так как из стенки сагиттального синуса и парасинусных вен может иметь место достаточно интенсивное кровотечение. После откидывания костного лоскута анестезиолог передавливает яремные вены на шее. При этом повышается венозное давление и становится возможным более точно определить локализацию синуса. Кроме этого определяются кровоточащие вены, которые могут являться источником воздушной эмболии.
С целью гемостаза используется хирургическая гемостатическая марля или губка, а поверхность распила кости смазывается воском независимо от того, имеется кровотечение из диплоических вен или нет. После тщательного гемостаза твердая мозговая оболочка по периметру трепанационного окна подшивается к кости с целью профилактики образования эпидуральных гематом в послеоперационном периоде.
Разрез твердой мозговой оболочки
Из предложенных многообразных линий разреза твердой мозговой оболочки, с нашей точки зрения, оптимальным является полуовальный разрез основанием, обращенным к сагиттальному синусу. Предложенная некоторыми авторами линия разреза оболочки вдоль сагиттального синуса нецелесообразна, так как возрастает риск повреждения парасинусных лакун.
Производится полуовальный разрез твердой мозговой оболочки основанием, обращенным к сагиттальному синусу, при этом концы разреза оболочки максимально приближаются к синусу.
В случае повреждения стенки синуса образовавшийся небольшой дефект может быть закрыт гемостатической марлей или наложением шва. Лоскут твердой мозговой оболочки лигатурами отводится в противоположную сторону (рис.26).
Рис.26. Затылочный транстенториальный доступ. Твердая мозговая оболочка рассечена дугообразно, основанием, обращенным к верхнему сагиттальному синусу и откинута в противоположную сторону. В правый боковой желудочек введен вентрикулярный катетер.
В случае гидроцефально расширенных желудочков мозга производится пункция и дренирование заднего рога бокового желудочка с помощью мягкого вентрикулярного катетера. После выведения необходимого количества ликвора достигается релаксация мозга. Это создает оптимальные условия для атравматичного отведения затылочной доли в сторону от серповидного отростка.
В тех случаях, когда желудочковая система не расширена или выведение ликвора не сопровождается желаемым эффектом — достаточной релаксацией мозга, перед тракцией затылочной доли больному вводят внутривенно манитол в расчете 0,5-0,75 г/кг или 40 мг фуросемида.
Вены, переходящие от полушария к сагиттальному или поперечному синусам в затылочной области, как правило, отсутствуют, а существующие парасагиттальные венозные грануляции легко отделяются от стенки синуса.
Затылочная доля смещается латерально, при этом обнажается серповидный отросток и медиальная часть намета мозжечка. Постепенно шпатель продвигается вглубь щели до тех пор, пока не открывается свободный край мозжечкового намета (рис.27).
Рис.27. Затылочный транстенториальный доступ. Затылочная доля смещена латерально и несколько вверх. Обнажен фалькстенториальный угол и структуры пинеальной области: 1 — серповидный отросток, 2 — прямой синус, 3 — намет мозжечка, 4 — вена Галена, 5 — валик мозолистого тела, 6 — внутренняя вена, 7 — базальная вена, 8 — опухоль, 9 — медиальная поверхность затылочной доли, 10 — задняя медиальная ворсинчатая артерия.
Таким образом, создается достаточно широкий коридор для доступа к пинеальной области вдоль фальк-стенториального угла. При этом надо помнить, что шпатель осуществляет давление на область шпорной борозды, т.е. место расположения коркового зрительного анализатора. По этой причине необходимо избегать грубой тракции мозга для предотвращения развития послеоперационных зрительных нарушений в виде гомонимной гемианопсии. Целью хирургического доступа, кроме достижения максимального обзора опухоли и прилежащих нервных образований, является хорошая визуализация венозной системы данной области.
В процессе удаления опухоли надо предпринять все усилия для того, чтобы предотвратить повреждение функционально важных венозных стволов этой области. В случае повреждения стенок крупных вен кровотечение останавливается с помощью гемостатической марли или губки. Коагуляция вен в подобных случаях опасна, поскольку может привести к увеличению дефекта в стенке сосуда или его тромбированию.
Ключевым этапом является рассечение мозжечкового намета с целью достижения хорошего обнажения пинеальной области. Этот этап операции осуществляется следующим образом: длинным тонким скальпелем перфорируется намет в точке, расположенной на 0,5-1 см латеральнее от прямого синуса и кзади от свободного края вырезки мозжечкового намета на 2-3 см.
Мозжечковый намет в месте перфорации приподнимается тупым крючком от прилежащего снизу мозжечка и рассекается ножницами в переднем направлении до свободного края вырезки. Линия разреза намета параллельна ходу прямого синуса или идет под небольшим утлом кнаружи (см. рис.27). Образованный таким образом лоскут, после коагуляции краев разреза, на лигатуре отводится к фальксу (рис.28). С целью профилактики повреждения вены Пшена следует избегать чрезмерной тракции лоскута.
Рис.28. Этапы удаления апапластической астроцитомы, тампонирующей четверохолмную цистерну затылочным транстапориальным доступом. На схематическом изображении (б) представлены структуры пинеальной области: 1 — вена Галена, 2 — правая базальная вена, 3 — прецентральная вена мозжечка, 4 — ветви задней медиальной ворсинчатой артерии, 5 — опухоль, 6 — мозжечок, 7 — внутренняя затылочная вена, 8 — мозжечковый намет, 9 — полость третьего желудочка и его левая стенка (10), 11 — четверохолмная пластинка, 12 — рассеченный намет мозжечка. 13 — валик мозолистого тела. МРТ и КТ того же больного до (г,д) и после (е) удаления опухоли.
Большинство авторов считает, что длина разреза мозжечкового намета должна быть не более 2-3 см. C.Lapras рекомендует рассекать намет на половину его ширины, в то время как W.K.Clarck, разрезает намет практически полностью — до поперечного синуса. По нашему мнению, для оптимальной визуализации пинеальной области обычно достаточно рассечения мозжечкового намета на протяжении 2-3 см. При необходимости разрез может быть увеличен,
Иногда между листками мозжечкового намета встречаются крупные венозные лакуны — парасинусы, некоторые из них, по мере рассечения мозжечкового намета, приходится пересекать. Возникающее при этом кровотечение остановливается коагуляцией, клипированием или прошиванием краев твердой мозговой оболочки в месте разреза. При выборе места разреза мозжечкового намета могут возникнуть проблемы при отсутствии четких границ между серповидным отростком и наметом.
Это бывает в случаях, когда мозжечковый намет переходит в серповидный отросток под острым утлом и прямой синус плохо дифференцируется. Чтобы избежать повреждения прямого синуса и ампулы вены Галена, важно линию разреза у свободного края намета не приближать к прямому синусу ближе одного сантиметра. После рассечения мозжечкового намета производится осмотр области четверохолмной цистерны. При росте опухоли в охватывающую цистерну уже на этом этапе хорошо виден задний полюс опухоли, прикрытый арахноидальной оболочкой (рис.28).
В большинстве случаев арахноидальная оболочка четверохолмной цистерны бывает утолщенной и имеет вид непрозрачной мембраны белого цвета. Для широкого обнажения пинеальной области производится рассечение арахноидальной оболочки четверохолмной цистерны сначала у верхушки червя, затем латерально с обеих сторон над дорзальной поверхностью среднего мозга. Близ вен препаровку арахноидальной оболочки необходимо производить с большой осторожностью.
После вскрытия арахноидальной оболочки обнажается довольно крупная прецентральная вена мозжечка, которая переходит от верхушки червя к ампуле вены Галена. В редких случаях может быть не одна, а несколько прецентральных вен. Рассечение арахноидальной оболочки и пересечение прецентральной вены обеспечивает достаточно широкий доступ к образованиям пинеальной области. На этом этапе операции широко обнажается галенова вена, правая базальная и медиальная затылочная вены (рис.29,30).
Рис.29. Удаление пинеобластомы затылочным транстенториальным доступом. Интраоперационное схематическое изображение (б) структур пинеальной области: мозжечковый намет рассечен и отведен на лигатурах (1); хорошо визуализируется вена Галена (2) и ее главные притоки — базальная вена (3); внутренняя затылочная вена (4); прецентральная вена мозжечка (5); ниже вены Галена виден задний полюс опухоли (6); валик мозолистого тела (7); четверохолмная пластинка (8). МРТ до (г) и после (д) удаления опухоли.
Рис.30. Удаление герминомы пинеальной области затылочным транстенториальным доступом. МРТ до (а) и после удаления (б,в) опухоли. На послеоперационной МРТ визуализируется зона имбибиции кровью структур пинеальной области.
На рисунке 31 представлен случай субтотального удаления больших размеров пинеобластомы затылочным транстенториальным доступом.
Рис.31. КТ больного с пинеобластомой больших размеров до (а) и после (б,в) субтотального удаления опухоли затылочным транстенториальным доступом.
Закрытие операционной раны
После герметичного зашивания твердой мозговой оболочки, костный лоскут укладывается на место и фиксируется костными швами. Мягкие ткани зашиваются послойно. С целью профилактики образования подкожной гематомы под кожным лоскутом оставляется активный дренаж.