Психические и нервные болезни довольно часто встречаются у людей. Появление первых признаков этих заболеваний вызывает растерянность и стресс у самих пациентов и их близких. В состоянии испуга они не сразу понимают, к какому врачу необходимо обращаться. В нашей клинике «Лето» работают специалисты, оказывающие все виды психоневрологической помощи нуждающимся людям. Поступают к нам и клиенты с джексоновской эпилепсией. Так называется один из вариантов группы заболеваний, протекающих со своими специфическими судорожными проявлениями. При появлении признаков болезни и других проблемах звоните нам по телефону: 8(969)060-93-93. Наши консультанты подскажут вам, что и как необходимо делать.
Что это такое – эпилепсия Джексона
Под данной патологией подразумевается неврологическое расстройство со свойственными ему судорогами и нарушениями чувствительности без утраты сознания. Симптомы распространяются в определённом порядке. Вариант этих эпилептических нарушений встречается не часто, но имеет характерную клиническую картину, не вызывая у врача особых затруднений при диагностике.
Джексоновская эпилепсия является проявлением фокальной формы недуга. Эпилептиформный очаг формируется в виде локальной зоны в области при/постцентральной извилины головного мозга. Подробное описание симптомов было проведено французским лекарем Браве и английским врачом Джексоном, от имени которого и произошло название варианта болезни. Он же впервые выявил и локализацию структурного болезненного очага.
Общая информация
Джексоновская эпилепсия — разновидность фокальной эпилепсии, во время которой аномалия проявляется в коре участка пре- и/или постцентральной извилины и обычно обладает локальным типом, но в некоторых случаях способна развиваться вызывая вторичную генерализацию пагубного припадка. Началом изучения такого явления стал далекий 19 век, множественные эксперимент проводились доктором Браве из Франции, а также англичанином Дж.Джексоном, специализирующимся в сфере неврологии. В результате научных исследований второго ученого данная болезнь и приобрела свое название.
Представленное отклонение от нормы появляется в результате церебральной аномалии органического характера, то есть при формировании воспаления, доброкачественных или злокачественных образований, сосудистых аневризм и прочего. В любом возрастном промежутке возникновение подобного процесса свидетельствует о поражениях мозговых отделов.
Причины заболевания
При опросе и диагностике психиатры нашей клиники выявляют разные причинные факторы, ведущие к развитию данного недуга.
У пациентов выявляются:
Перенесённые ранее, или имеющиеся в настоящий момент инфекционно-воспалительные патологии: арахноидит, энцефалит, менингит.- Абсцессы, опухолевые процессы в мозговой ткани.
- Аневризмы сосудов головного мозга.
- Паразитарные поражения: цистицеркоз, эхинококкоз.
- Черепно-мозговые травмы.
- Сосудистые аномалии.
- Наследственная предрасположенность.
В детском возрасте патологию провоцируют:
- Гипоксия плода.
- Перенесение внутриутробных инфекций.
- Родовая травма.
Прогноз
По сути своей эпилепсию Джексона к опасным и грозящим жизни человека заболеваниям отнести нельзя, скорее – это неприятная и тревожащая мелочь, если сравнивать ее с обычной эпилепсией, сопровождающейся нарушением сознания и потерей некоторых функций организма.
Прогноз по данному заболеванию весьма утешителен, оно неплохо лечится, а при своевременном обращении к специалисту количество судорог можно заметно сократить.
Причиной данной формы заболевания могут стать самые различные заболевания, связанные с воспалительными процессами в головном мозге, либо наследственностью.
Заболевание лечению поддается, но при том условии, что пациент готов идти по пути к выздоровлению не менее года. Главным признаком наличия болезни считаются судороги в различных частях тела – обычно в руках, либо ногах, реже — лице.
Характерные жалобы и симптомы
Синдром джексоновоской эпилепсии состоит из разнообразных проявлений. Пароксизмы судорог отличаются от классического варианта. Врачи нашего медицинского центра обязательно выявляют типичный патологический комплекс, свойственный данной болезни.
Наиболее характерно для приступа локальное появление судорожных подергиваний. Чаще всего формируется дрожь или неприятные ощущения (парестезии, отсутствие чувствительности) в области лица, кисти, пальцев руки. Далее пароксизмальная реакция идет до области плеча, затем в ногу от бедра до стопы. Этот признак называется в медицине «джексоновским маршем». Реже пароксизм идет от пальцев ног, затем в руку и лицо.
Еще один вид протекает только в очаге появления без распространения. При классическом варианте джексоновской эпилепсии больной редко утрачивает сознание. Иногда наблюдаются осложнённые эпизоды, включающие в себя эпилептический статус, заключающийся в чередовании приступов один за другим.
По сложности выделяются следующие процессы:
Простые припадки. Судороги и парестезии в этом случае всегда начинаются из одного места. Пациент может остановить их распространение путём фиксации болезненной зоны рукой.- Осложнённые пароксизмы. Судорожные зоны с измененной чувствительностью прогрессирующе распространяются на разные мышцы. Удержать их развитие становится невозможно.
- Осложнённые с последствиями. После приступа у больного развивается парез болезненной конечности. Со временем он проходит. Данный клинический вариант настораживает врача в плане онкологических процессов.
Патологические пароксизмы сопровождаются дополнительной неврологической симптоматикой, свойственной основному причинному заболеванию.
Симптоматика
Аномалия данного типа обладает множественными признаками. Основной общей чертой всех процессов является формирования опухоли в конкретном районе, зачастую, на верхних конечностях и лицевой области, и ее дальнейшее прогрессирование по телу.
«Моторный джексон» способен появиться при возбуждении коры прецентрального отдела эпилептогенного плана. Данная форма выделяется судорогами, которые начинаются в мышечной ткани большого пальца на руке, перерастающие на всю конечность, лицо и ноги. В особых случаях судороги могут брать начало с первого пальца на нижней конечности и продвигаться вверх на всю структуру ноги, руку и лицевой участок. Подобные приступы обладают клиническим значением с ранней краткой тонической фазой. Припадки могут резко заканчиваться, но, обычно, происходят обратном порядке.
«Сенсорный джексон» — проявляться при активизации коры постцентральной извилины, характеризуется аналогичной моторной деятельностью прогрессирования, но связывается с расстройствами чувствительности. В определенных моментах данное заболевание происходит в ограниченной зоне своего появления и не может распространиться на другие области. Описываемое явление в современной медицине имеет название простой джексоновский пароксизм.
Также, заболевания проявляется такими симптомами:
- Потеря сознания (некоторые моменты судорог протекают без потери сознания и локализуется только в одной точке).
- Появление пареза конечностей.
- Увеличение степени продолжительности и выраженности припадков.
- В редких случаях начинается паралич.
Диагностика
В нашей клинике диагноз устанавливается на основании комплексного обследования.
Оно включает:
- Опрос больного с выявлением характерных жалоб, свойственных болезни.
- Установление причинного заболевания, вызывающего приступы.
- Диагностику психоневрологического статуса.
- Общий осмотр и физикальное обследование, включающее измерение А/Д, пульса, аускультацию органов дыхания и сердца, пальпацию живота.
При выявлении джексоновской эпилепсии обязательно проводят дифференциальную диагностику, исключая ряд патологий, дающих похожие симптомы.
Врач проверяет пациента на наличии или отсутствие:
Миоклонических эпилептиформных судорог.- Истерического невроза.
- Пароксизмов невыясненного генеза.
Для исключения ошибок наши доктора часто используют метод консилиума, приглашая эпилептолога и невролога.
В диагностическом процессе следует учитывать данные энцефалограммы. Для выявления показателей эпилептической активности в виде фокальных корковых разрядов применяются раздражители. Клиентам подают световые и звуковые сигналы, на которые организм реагирует пиковой активностью. В ряде ситуаций требуется длительный видеомониторинг.
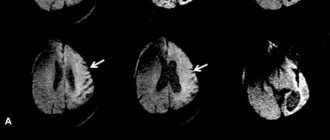
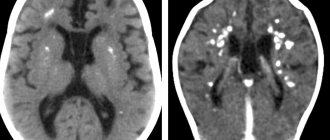
Информативную картину даёт компьютерная томография и МРТ головного мозга. С их помощью выявляются опухоли, кистозные образования, признаки очагов воспаления, абсцессы.
Джексоновские припадки
Джексоновская эпилепсия сопровождается припадками, характерной особенностью которых является нахождение человека в здравом уме и памяти, а точнее, сознании.
Для каждого припадка характерны свои особенности, но многие пациенты, страдающие данной формой эпилепсии с детских лет, научились достаточно неплохо справляться с ними, не прибегая к медицинской помощи.
Первые судороги начинаются в переднем отделе головного мозга, откуда импульсно переходят в пораженную часть тела. Судорога, охватившая палец левой руки может дислоцироваться только там, а может поразить этот же палец на правой руке.
Таким образом, припадок не распространяется на всю руку в целом, а переносится на тот же отдел тела, но в параллельно расположенной области.
Особенностью припадка считается также и то, что судороги, однажды поразившие правую ногу, будут возникать в ней вновь и вновь с периодичностью в секунды, минуты, часы и дни.
Чтобы ослабить интенсивность судорожных сжатий мышц можно купировать пораженный участок, предотвратив дальнейшее их распространение.
Купирование ноги можно произвести путем обычного ее тесного сжатия обеими руками, либо с помощью легкого, но уверенного массажа. Эти же действия следует предпринять и при поражении судорогой любой другой части тела.
Различают следующие виды припадков:
- джексоновский марш – серия следующих один за другим припадков, интервал между которыми крайне мал;
- припадок, поражающий мышцы лица;
- припадок, который дислоцируется в мышцах отдельной части тела.
Что необходимо для излечения джексоновской эпилепсии
При подозрении на появление данной патологии следует пройти обследование у специалиста нашего центра психического здоровья «Лето». Телефон горячей линии: 8(969)060-93-93. Колл-центр работает круглосуточно. Позвоните нам, и дежурный консультант даст исчерпывающие ответы на все имеющиеся у вас вопросы. Анонимность обращения позволяет говорить об имеющихся проблемах совершенно спокойно. Круглосуточная консультация дает возможность делать звонки в любое удобное вам время.
В телефонном режиме можно записаться к врачу, а при необходимости – вызвать специалиста на дом. Если понадобиться перевозка больного, мы обеспечим условия комфортного трансфера.
В стационарном отделении клиники вы можете выбрать наиболее подходящую для пребывания палату.
Мы предлагаем варианты:
- Стандарт (2-3-4 местный).
- Комфорт для двух человек.
- VIP – для пребывания одного человека.
Внимательный и квалифицированный персонал будет вести круглосуточное наблюдение за больным.
Подход к лечению
Лечить болезнь сложно, так как все усилия врачей в этом случае должны быть направлены на устранение не признаков, а самого заболевания.
Обычно курс лечения длиться не менее года, на протяжении которого пациенту назначаются следующие противосудорожные препараты: ламиктал, бензонал, фенобарбитал, дифенин и гексамид.
А также медицинские препараты в составе которых имеется вальпроевая кислота. Лечить болезнь также пытаются и при помощи оказания стимулирующего воздействия на блуждающий нерв.
Пациенту могут быть назначены рассасывающие средства, дегидрационые и общеукрепляющие препараты.
В том случае, если ни одно из вышеперечисленных лекарственных средств не оказало должного воздействия, больному может быть порекомендовано обратиться к нейрохирургу для выявления скрытых причин заболевания.
Стоимость услуг
| КОНСУЛЬТАЦИИ СПЕЦИАЛИСТОВ | |
| Первичная консультация врача психиатра (60 мин.) | 6 000 руб. |
| Повторная консультация | 5 000 руб. |
| Консультация психиатра-нарколога (60 мин.) | 5 000 руб. |
| Консультация психолога | 3 500 руб. |
| Консультация Громовой Е.В. (50 минут) | 12 000 руб. |
| ПСИХОТЕРАПИЯ | |
| Психотерапия (сеанс) | 7 000 руб. |
| Психотерапия (5 сеансов) | 30 000 руб. |
| Психотерапия (10 сеансов) | 60 000 руб. |
| Групповая психотерапия (3-7 человек) | 3 500 руб. |
| Сеанс психотерапии у Громовой Е.В. (50 минут) | 12 000 руб. |
| ЛЕЧЕНИЕ В СТАЦИОНАРЕ | |
| Палата 4-х местное размещение | 10 000 руб./сутки |
| Палата 3-х местное размещение | 13 000 руб./сутки |
| Палата 1 местное размещение VIP | 23 000 руб./сутки |
| Индивидуальный пост | 5 000 руб. |
| ПИТ | 15 000 руб./сутки |
В данном перечне представлены не все цены на услуги, которые предоставляет наша клиника. С полным прайсом можно ознакомиться на странице «Цены», либо по телефону: 8(969)060-93-93. Первичная консультация БЕСПЛАТНА!
Эпилепсия в детском возрасте
Часть 2. Начало статьи читайте в № 6, 2014 год
Эпилепсия проявляется повторными непровоцированными приступами, носящими характер разнообразных внезапных и транзиторных патологических феноменов, затрагивающих сознание, двигательную и чувствительную сферы, вегетативную нервную систему, а также психику пациента. Два приступа, возникшие у пациента в течение 24 часов, считаются единым событием [1].
Клинические проявления эпилепсии вариабельны и многообразны. Они преимущественно зависят как от формы болезни, так и от возраста пациентов. Возрастные аспекты эпилепсии в детской неврологии предполагают необходимость четкого выделения возрастзависимых форм этой группы болезней [1, 2].
Клинические проявления эпилепсии у детей и подростков
Клиническая картина эпилепсии включает два периода: приступный и межприступный (интериктальный). Проявления болезни определяются имеющимся у пациента типом приступов и локализацией эпилептогенного очага. В интериктальном периоде неврологическая симптоматика у больного может полностью отсутствовать. В других случаях неврологические симптомы у детей могут быть обусловлены заболеванием, вызывающим эпилепсию [1, 3].
Парциальные приступы
Проявления простых парциальных приступов зависят от места локализации эпилептогенного очага (лобная, височная, теменная, затылочная доли, перироландическая область и т. д.). До 60–80% эпилептических приступов у детей и совершеннолетних пациентов относятся к числу парциальных. Эти приступы протекают у детей с различными феноменами: моторными (тонические или клонические судороги в верхних или нижних конечностях, на лице — контралатерально имеющемуся очагу), соматосенсорными (ощущение онемения или «прохождения тока» в конечностях или половине лица, противоположных эпилептогенному очагу), специфическими сенсорными (простые галлюцинации — акустические и/или зрительные), вегетативными (мидриаз, потоотделение, бледность или гиперемия кожных покровов, неприятные ощущения в эпигастральной области и др.) и психическими (преходящие нарушения речи и др.) [1, 4].
Клинические проявления парциальных приступов являются маркерами топики эпилептического очага. При локализации очагов в двигательной коре приступы, как правило, характеризуются фокальными тоническими и клоническими судорогами — моторные припадки джексоновского типа. Сенсорные джексоновские припадки (фокальные парестезии) возникают при наличии эпилептического очага в задней центральной извилине. Зрительные припадки (простые парциальные), характеризующиеся соответствующими феноменами (искры света, зигзаги перед глазами и т. д.), возникают при расположении эпилептических очагов в затылочной коре. Различные обонятельные (неприятный запах), акустические (ощущение шума в ушах) или вкусовые (неприятный вкус) феномены возникают при локализации очагов, соответственно, в области обонятельной, слуховой или вкусовой коры. Очаги, расположенные в премоторной коре, индуцируют адверсивные припадки (сочетание отведения глазных яблок и головы с последующими клоническими подергиваниями); нередко такие приступы трансформируются во вторично-генерализованные. Парциальные приступы бывают простыми и сложными [1, 3].
Простые парциальные приступы (ППП). Проявления зависят от локализации эпилептического очага (локализационно-обусловленные). ППП являются моторными и протекают без изменения или потери сознания, поэтому ребенок в состоянии рассказать о своих ощущениях (кроме тех случаев, когда приступы происходят во время сна) [1].
Для ППП характерно возникновение судорог в одной из верхних конечностей или в области лица. Эти приступы приводят к отклонению головы и отведению глаз в сторону полушария, контралатерального локализации эпилептического очага. Фокальные судороги могут начаться на ограниченном участке или генерализоваться, напоминая вторично-генерализованные тонико-клонические судороги. Паралич (или парез) Тодда, выражающийся в транзиторной слабости в течение от нескольких минут до нескольких часов, а также отведение глазных яблок в сторону пораженного полушария служат указаниями на эпилептогенный очаг. Указанные феномены появляются у пациента после ППП (постиктальный период) [1, 4].
Простые парциальные вегетативные приступы (ППВП). Предлагается отдельно выделять эту разновидность сравнительно редко встречающихся эпилептических припадков. ППВП индуцируются эпилептогенными очагами, локализованными в орбито-инсуло-темпоральной области. При ППВП преобладают вегетативные симптомы (потоотделение, внезапное сердцебиение, абдоминальный дискомфорт, урчание в животе и т. д.). Вегетативные проявления при эпилепсии довольно многообразны и определяются дигестивными, кардиальными, дыхательными, зрачковыми и некоторыми другими симптомами. Абдоминальные и эпигастральные эпилептические приступы считаются более характерными для детей в возрасте от 3 до 7 лет, а кардиальные и фарингооральные чаще встречаются в более старшем возрасте. Дыхательные и зрачковые ППВП свойственны для эпилепсии у пациентов любого возраста. Так, клинически абдоминальные эпилептические приступы обычно характеризуются возникновением резких болей в области живота (иногда в сочетании с рвотой). Эпигастральные ППВП проявляются в виде различных признаков дискомфорта в эпигастральной области (урчание в животе, тошнота, рвота и т. д.). Кардиальные эпилептические приступы манифестируют в виде тахикардии, повышения артериального давления, болей в области сердца («эпилептическая грудная жаба»). Фарингооральные ППВП — это эпилептические пароксизмы, выражающиеся в гиперсаливации, нередко в сочетании с движениями губ и/или языка, глотанием, облизыванием, пожевыванием и т. д. Основным проявлением зрачковых ППВП служит появление мидриаза (так называемая «зрачковая эпилепсия»). Респираторные ППВП характеризуются приступами нарушения дыхания — одышки («эпилептическая астма») [1].
Сложные парциальные приступы (СПП). Манифестация СПП весьма многообразна, но во всех случаях у пациентов отмечаются изменения сознания. Зафиксировать нарушения сознания у детей грудного и раннего возраста довольно сложно. Начало СПП может выражаться в виде простого парциального припадка (ППП) с последующим нарушением сознания; изменения сознания также могут возникать непосредственно в приступе. СПП часто (примерно в половине случаев) начинаются с эпилептической ауры (головная боль, головокружение, слабость, сонливость, неприятные ощущения в полости рта, тошнота, дискомфорт в области желудка, онемение губ, языка или рук; транзиторная афазия, ощущение сдавления в горле, затруднение дыхания, слуховые и/или обонятельные пароксизмы, необычное восприятие всего окружающего, ощущения déjà vu (уже пережитое) или jamais vu (впервые видимое, слышимое и никогда не переживаемое) и т. д.), позволяющей уточнить локализацию эпилептогенного очага. Такие феномены, как судорожные клонические движения, насильственная девиация головы и глаз, фокальное тоническое напряжение и/или разнообразные автоматизмы (повторяющаяся двигательная нецеленаправленная деятельность: облизывание губ, глотательные или жевательные движения, вычурные движения пальцев, рук и лицевой мускулатуры, у начавших ходить — бег и т. д.) могут сопутствовать СПП. Автоматизированные движения при СПП не являются целенаправленными; контакт с пациентом во время приступа утрачивается. В грудном и раннем возрасте описываемые автоматизмы обычно не выражены [1, 4].
Парциальные приступы с вторичной генерализацией (ППВГ). Вторично-генерализованные парциальные приступы бывают тоническими, клоническими или тонико-клоническими. ППВГ всегда протекают с потерей сознания. Могут возникать у детей и подростков как после простого, так и после сложного парциального приступа. У пациентов возможно наличие эпилептической ауры (около 75% случаев), предшествующей ППВГ. Аура обычно носит индивидуальный характер и бывает стереотипной, а в зависимости от поражения той или иной области головного мозга бывает моторной, сенсорной, вегетативной, психической или речевой [1, 4].
Во время ППВГ пациенты теряют сознание; они падают, если находятся не в лежачем положении. Падение обычно сопровождается специфическим громким криком, что объясняется спазмом голосовой щели и судорожным сокращением мускулатуры грудной клетки [1].
Генерализованные приступы (первично-генерализованные)
Как и парциальные (фокальные) эпилептические припадки, генерализованные приступы у детей достаточно разнообразны, хотя являются несколько более стереотипными.
Клонические приступы. Выражаются в виде клонических судорог, которые начинаются с внезапно возникающей гипотонии или короткого тонического спазма, за которыми следуют двухсторонние (но нередко асимметричные) подергивания, могущие преобладать в одной конечности [1, 4]. Во время приступа отмечаются различия в амплитуде и частоте описанных пароксизмальных движений. Клонические судороги обычно наблюдаются у новорожденных и детей грудного и раннего возраста.
Тонические приступы. Эти судорожные припадки выражаются в кратковременном сокращении мышц-экстензоров. Тонические приступы характерны для синдрома Леннокса–Гасто, они отмечаются и при других видах симптоматических эпилепсий. Тонические приступы у детей чаще происходят во время фазы не-REM-сна, чем при бодрствовании или в фазе REM-сна. При сопутствующем сокращении дыхательной мускулатуры тонические судороги могут сопровождаться развитием апноэ [1].
Тонико-клонические приступы (ТКП). Выражаются в виде судорог, протекающих по типу grand mal. Для ТКП характерна тоническая фаза продолжительностью менее 1 минуты, сопровождаемая заведением глаз вверх. Одновременно происходит снижение газообмена, обусловленное тоническим сокращением дыхательной мускулатуры, что сопровождается появлением цианоза. Клоническая судорожная фаза приступа следует за тонической и выражается в клоническом подергивании конечностей (обычно в течение 1–5 минут); газообмен при этом улучшается или нормализуется. ТКП могут сопровождаться гиперсаливацией, тахикардией, а также метаболическим и/или дыхательным ацидозом. При ТКП постиктальное состояние чаще продолжается менее 1 часа [1, 4].
Абсансные приступы (абсансы). Протекают по типу petit mal («малого эпилептического припадка») и представляют собой кратковременную потерю сознания с последующей амнезией («замирание»). Абсансам могут сопутствовать клонические подергивания век или конечностей, расширение зрачков (мидриаз), изменения мышечного тонуса и цвета кожных покровов, тахикардия, пилоэреция (сокращение мышц, поднимающих волосы) и различные двигательные автоматизмы [1, 3, 4].
Абсансы бывают простыми и сложными. Простые абсансы представляют собой приступы кратковременного отключения сознания (с характерными медленными волнами на ЭЭГ). Сложные абсансы — это нарушения сознания, сочетающиеся с атонией, автоматизмами, мышечным гипертонусом, миоклониями, приступами кашля или чихания, а также вазомоторными реакциями. Принято выделять также субклинические абсансы, то есть транзиторные нарушения без выраженных клинических проявлений, отмечаемые при нейропсихологическом обследовании и сопровождающиеся при ЭЭГ-исследовании медленно-волновой активностью [1].
Простые абсансы встречаются значительно реже, чем сложные. При наличии у пациента ауры, очаговой двигательной активности в конечностях и постиктальной слабости, замирания не расцениваются в качестве абсансов (в таких случаях следует думать о сложных парциальных приступах) [1].
Псевдоабсансы. Этот тип припадков описан H. Gastaut (1954) и трудноотличим от истинных абсансов. При псевдоабсансах также наблюдается кратковременное выключение сознания с остановкой взора, но начало и окончание припадка несколько замедлены. Сами псевдоабсансные приступы более продолжительны по времени и нередко сопровождаются парестезиями, феноменом déjà vu, выраженными вегетативными расстройствами, часто — постиктальной оглушенностью. Псевдоабсансы относятся к парциальным (фокальным) височным пароксизмам. Решающее значение в дифференциации псевдоабсансов от истинных абсансов имеет ЭЭГ-исследование [1, 3].
Миоклонические припадки (эпилептический миоклонус). Миоклонические подергивания бывают изолированными или рецидивирующими. Миоклонии характеризуются короткой продолжительностью и быстрыми двухсторонними симметричными мышечными сокращениями, а также вовлечением различных групп мышц. Миоклонии обычно отмечаются у детей с доброкачественными или симптоматическими формами эпилепсии. В структуре группы симптоматических эпилепсий миоклонии могут отмечаться как при различных непрогрессирующих формах болезни (синдром Леннокса–Гасто и др.), так и при сравнительно редких прогрессирующих формах миоклонус-эпилепсии (болезнь Лафора, болезнь Унферрихта–Лундборга, синдром MERRF, нейрональный цероидный липофусциноз и др.). Иногда миоклоническая активность ассоциируется с атоническими приступами; при этом дети могут падать при ходьбе [1, 4].
Атонические приступы. Характеризуются внезапным падением умеющего стоять и/или ходить ребенка, то есть отмечается так называемая «дроп-атака» (drop-attack). При атоническом приступе происходит внезапное и выраженное снижение тонуса в мышцах конечностей, шеи и туловища. Во время атонического приступа, началу которого может сопутствовать миоклония, сознание у ребенка нарушается. Атонические приступы чаще отмечаются у детей с симптоматическими генерализованными эпилепсиями, но при первично-генерализованных формах болезни встречаются сравнительно редко [1, 3, 4].
Акинетические приступы. Напоминают атонические припадки, но, в отличие от них, при акинетических приступах у ребенка отмечается внезапная обездвиженность без значительного снижения мышечного тонуса [1].
Термопатологические проявления эпилепсии
Еще в 1942 г. A. M. Hoffman и F. W. Pobirs высказали предположение, что приступы избыточного потоотделения являются одной из форм «фокальной автономной эпилепсии». H. Berger (1966) впервые описал лихорадку (гипертермию) в качестве необычного проявления эпилепсии, а впоследствии D. F. Сohn и соавт. (1984) подтвердили этот термопатологический феномен, назвав его «термальной эпилепсией» [1, 5]. О возможности манифестации интермиттирующей лихорадки или «фебрильных крампи» при эпилепсии сообщают S. Schmoigl и L. Hohenauer (1966), H. Doose и соавт. (1966, 1970), а также K. M. Chan (1992).
T. J. Wachtel и соавт. (1987) считают, что генерализованные тонико-клонические приступы могут приводить к гипертермии; в их наблюдениях у 40 пациентов из 93 (43%) в момент приступа отмечался подъем температуры свыше 37,8 °С. J. D. Semel (1987) описал сложный парциальный эпилептический статус, манифестирующий в виде «лихорадки неизвестного происхождения» [1].
В ряде случаев эпилепсия может проявляться в виде гипотермии. R. H. Fox и соавт. (1973), D. J. Thomas и I. D. Green (1973) описали спонтанную периодическую гипотермию при диэнцефальной эпилепсии, а M. H. Johnson и S. N. Jones (1985) наблюдали эпилептический статус с гипотермией и метаболическими нарушениями у пациента с агенезией мозолистого тела. W. R. Shapiro и F. Blum (1969) описали спонтанную рецидивирующую гипотермию с гипергидрозом (синдром Шапиро). В классическом варианте синдром Шапиро представляет сочетание агенезии мозолистого тела с пароксизмальной гипотермией и гипергидрозом (холодный пот), а патогенетически связан с вовлечением в патологический процесс гипоталамуса и других структур лимбической системы. Разные исследователи называют синдром Шапиро «спонтанной периодической гипотермией» или «эпизодической спонтанной гипотермией». Представлено описание спонтанной периодической гипотермии и гипергидроза без агенезии corpus callosum. K. Hirayama и соавт. (1994), а затем K. L. Lin и H. S. Wang (2005) описали «реверсивный синдром Шапиро» (агенезия мозолистого тела с периодической гипертермией вместо гипотермии) [1, 6].
В большинстве случаев пароксизмальные гипотермии рассматриваются как связанные с диэнцефальной эпилепсией. Хотя, по мнению C. Bosacki и соавт. (2005), гипотеза «диэнцефальной эпилепсии» применительно к эпизодической гипотермии недостаточно убедительна, эпилептическое происхождение, по крайней мере, части случаев синдрома Шапиро и подобных ему состояний подтверждается тем, что антиэпилептические препараты предупреждают развитие приступов гипотермии и гипергидроза [1, 3].
Гипертермия или гипотермия не могут быть четко отнесены к фокальным или генерализованным пароксизмам, но саму возможность проявления эпилептических приступов у детей в виде выраженных температурных реакций (изолированно или в сочетании с другими патологическими феноменами) не следует игнорировать [1, 7].
Психические особенности детей с эпилепсией
Многие психические изменения у детей и подростков с эпилепсией остаются не замеченными неврологами, если не достигают значительной выраженности. Тем не менее, без этого аспекта картина клинических проявлений болезни не может считаться полной [3].
Основные виды психических нарушений у детей с эпилепсией, столь же многочисленные и многообразные, как пароксизмальные проявления болезни, можно схематически отнести к одной из 4 категорий: 1) астенические состояния (невротические реакции астенического типа); 2) нарушения психического развития (с различной выраженностью интеллектуального дефицита); 3) девиантные формы поведения; 4) аффективные расстройства [1, 8, 9, 11].
Наиболее типичными изменениями личности при определенной длительности течения эпилепсии считается полярность аффекта (сочетание аффективной вязкости склонности «застревать» на тех или иных, особенно отрицательно окрашенных, аффективных переживаниях, с одной стороны, и аффективной взрывчатости, импульсивности с большой силой аффективного разряда — с другой); эгоцентризм с концентрацией всех интересов на собственных потребностях и желаниях; аккуратность, доходящая до педантизма; гиперболизированное стремление к порядку, ипохондричность, cочетание грубости и агреcсивности по отношению к одним с угодливостью и подобострастием к другим лицам (например, к старшим, от которых больной зависит) [1, 3, 8, 11].
В дополнение к этому, для детей и подростков с эпилепсией свойственны патологические изменения сферы инстинктов и влечений (повышенный инстинкт самохранения, повышение влечений, с чем связаны жестокость, агрессивность, иногда — повышенная сексуальность), а также темперамента (замедление темпа психических процессов, преобладание хмурого и угрюмого настроения) [1, 10].
Менее специфичными в картине стойких изменений личности при эпилепсии являются нарушения интеллектуально-мнестических функций (замедленность и тугоподвижность мышления — брадифрения, его персеверативность, склонность к детализации, снижение памяти по эгоцентрическому типу и т. д.); описываемые изменения становятся более заметными у детей, достигших возраста начала школьного обучения [1, 8, 11].
Вообще же среди психических отклонений, свойственных эпилепсии, фигурируют следующие нарушения: рецепторные расстройства, или сенсопатии (сенестопатии, гиперестезия, гипестезия); расстройства восприятия (галлюцинации: зрительные, экстракампинные, слуховые, вкусовые, обонятельные, тактильные, висцеральные, гипнагогические и комплексные; псевдогаллюцинации); психосенсорные расстройства (дереализация, деперсонализация, изменение скорости течения событий во времени); аффективные нарушения (гипер- и гипотимия, эйфория, экстатические состояния, дисфория, паратимии, апатия; неадекватность, диссоциация и полюсность аффекта; страхи, аффективное исключительное состояние, аффективная неустойчивость и др.); расстройства памяти или дисмнезия (амнезия антероградная, ретроградная, антероретроградная и фиксационная; парамнезии); нарушение внимания (расстройства кон внимания, суженное внимание); расстройства интеллекта (от темповой задержки психомоторного развития до деменции); нарушения моторики (гипер- и гипокинезия); речевые расстройства (афазия моторная, сенсорная или амнестическая; дизартрия, олигофазия, брадифазия, речевой автоматизм и т. д.); так называемые «расстройства побуждений» (мотивации): гипер- и гипобулия; расстройства влечения (анорексия, булимия, навязчивости); нарушения сна или диссомнии (гиперсомния, гипосомния); психопатоподобные расстройства (характерологическое нарушение эмоционально-волевых функций и поведения); различные формы дезориентации (во времени, окружении и собственной личности) [1, 3, 8, 9–12].
Практически все описанные выше нарушения могут приводить или сопровождаться теми или иными нарушениям сознания. Поэтому в «эпилептопсихиатрии» А. И. Болдаревым (2000) в первую очередь рассматриваются синдромы изменения сознания: синдром повышения ясности сознания и синдромы снижения ясности сознания (парциальные и генерализованные) [12].
Синдром повышения ясности сознания (или синдром сверхбодрствования). Встречается при эпилепсии довольно часто, хотя остается малоизученным. Содержание синдрома повышения ясности сознания определяют следующим образом: ясность, живость и отчетливость восприятия; быстрая ориентация в окружающем, мгновенность и яркость воспоминаний, легкость разрешения возникшей ситуации, быстрое течение мыслительных процессов, чуткая откликаемость на все происходящее. Считается, что наиболее отчетливо синдром повышения ясности сознания проявляется при гипертимии, а также при гипоманиакальном и экстатическом состояниях [1, 12].
Синдромы снижения ясности сознания парциальные. При эпилепсии являются переходными состояниями между сохранным и глубоко нарушенным сознанием пациента. Они могут возникать в пред-, меж- или постприступном периодах и довольно многообразны (снижение восприимчивости внешних стимулов и раздражителей, нарушения их ассоциативной переработки, заторможенность различной степени выраженности, транзиторное снижение интеллекта, замедленность реакций и психических процессов, снижение коммуникабельности, притупление эмоций, сужение объема внимания, нарушение воспоминаний, а также частичное расстройство ориентации во времени, окружении и собственной личности и т. д.). К «особым состояниям сознания» А. И. Болдарев (2000) относит психосенсорные расстройства и изменения восприятия во времени (включая феномены déjà vu и jamais vu). При эпилепсии сноподобные состояния (dreamy states) являются нередким вариантом парциального расстройства сознания (по типу jamais vu или déjà vu); их продолжительность варьирует от нескольких секунд или минут до нескольких часов/суток. Сноподобные состояния характерны для височной эпилепсии. Эпилептические трансы — немотивированное и необоснованное перемещение пациента из одного места в другое, происходящее на фоне частичного расстройства сознания и внешне упорядоченного поведения, а также последующей неполной амнезии. Трансы различной продолжительности (от нескольких часов до нескольких недель) могут провоцироваться эмоциональным стрессом и/или острой соматической патологией (ОРЗ и т. д.) [1, 12].
Синдромы снижения ясности сознания генерализованные сравнительно многочисленны. К ним принято относить следующие психопатологические феномены: оглушенность (затруднение и замедление образования/воспроизведения ассоциаций); делирий (расстройство сознания, насыщенное зрительными и/или слуховыми галлюцинациями с последующей неполной амнезией); онейроид (сновидное состояние, при котором грезоподобные события происходят в субъективном нереальном пространстве, но воспринимаются как реальные); просоночные состояния (изменение сознания и неполная ориентация в происходящем или отсутствие ориентации и бодрствования после пробуждения); сомнамбулизм (хождение в ночное время в состоянии неполного сна); простые психомоторыне припадки (кратковременные — по несколько секунд, одиночные автоматические действия с выключением сознания) и сложные психомоторные припадки (более продолжительные — до 1 минуты и более, приступы автоматизма с выключением сознания, напоминающие кратковременные сумеречные состояния); сумеречные состояния сознания (полная дезориентация пациента, аффективная напряженность, галлюцинации, бредовая интерпретация происходящего, возбуждение, неадекватное и немотивированное поведение); аментивные состояния (глубокое нарушение ориентации в окружающем и собственной личности в сочетании с неспособностью к образованию и воспроизведению ассоциаций; после выхода больного из аментивного состояния отмечается полная амнезия); сопорозное состояние (глубокое нарушение сознания, из которого пациента можно вывести на непродолжительное время резким раздражением — кратковременное частичное прояснение сознания; при выходе из сопорозного состояния отмечается антероградная амнезия); кома (глубокое бессознательное состояние с отсутствием реакции на внешние раздражители — зрачковый и корнеальный рефлексы не определяются; после выхода из коматозного состояния имеет место антероградная амнезия); ундулирующее расстройство сознания (перемежающиеся колебания сознания — от ясного до полного его выключения) [1, 12].
Другие психические расстройства при эпилепсии, встречающиеся в детском возрасте, представлены следующими нарушениями: синдром дереализации (нарушения пространственного восприятия во время приступов); синдромы нарушения восприятия во времени (déjà vu, jamais vu, déjà entendu (уже слышанное)); синдром сочетания психосенсорных расстройств с частичным изменением сознания, нарушением восприятия во времени и экстатическим состоянием (психосенсорные расстройства — деперсонализационные и дереализационные, включая нарушения схемы тела, экстатическое состояние, нереальность времени и т. д.); синдром психосенсорных расстройств и онейроидного состояния (комплексный синдром грубой дереализации, деперсонализации и онейроида); синдром неопределенности субъективных переживаний (невозможность конкретизировать собственные субъективные ощущения и переживания, иногда со слуховыми или зрительными галлюцинациями); синдром диссоциации между объективными и субъективными переживаниями (отрицание пациентом наличия многоформных или абортивных эпилептических приступов, отмечающихся как ночью, так и в дневное время); комплексные синдромы (сложные приступы с сочетанием различных ощущений, висцеровегетативных проявлений, аффективных нарушений и других симптомов); бредовые синдромы (паранойяльный, параноидный или парафренный); кататоническое субступорозное состояние (неполная обездвиженность при затяжных и хронических эпилептических психозах, нередко сочетающаяся с частичным или полным мутизмом, мышечным гипертонусом и явлениями негативизма); кататонические синдромы (кататоническое возбуждение — импульсивность, манерность, неестественность, двигательное возбуждение, или ступор — мутизм, каталепсия, эхолалия, эхопраксия, стереотипия, гримасничанье, импульсивные акты); синдром Кандинского–Клерамбо или синдром психического автоматизма (псевдогаллюцинации, психические автоматизмы, бред преследования и воздействия, чувство овладения и открытости; возможны 3 варианта психического автоматизма: ассоциативный, кинестетический и сенестопатический); синдром психической расторможенности или гиперкинетический синдром (общая расторможенность с быстро сменяющимися движениями, неусидчивость, невозможность концентрации внимания, повышенная отвлекаемость, непоследовательность в действиях, нарушения логического построения, непослушание) [1, 8, 12].
Когнитивные нарушения при эпилепсии
Нарушения когнитивных функций встречаются при парциальных и генерализованных формах эпилепсии. Характер когнитивного «эпилептического» дефицита может быть приобретенным, флюктуирующим, прогрессирующим, хроническим и деградирующим (приводящим к развитию деменции) [1, 12].
T. Deonna и E. Roulet-Perez (2005) выделяют 5 групп основных факторов, потенциально объясняющих когнитивные (и поведенческие) проблемы у детей при эпилепсии: 1) патология головного мозга (врожденная или приобретенная); 2) эпилептогенное повреждение; 3) эпилепсия как основа электрофизиологической дисфункции; 4) влияние лекарственных препаратов; 5) воздействие психологических факторов [13].
Структура интеллекта у больных с эпилепсией характеризуется нарушением восприятия, снижением концентрации внимания, объема кратковременной и оперативной памяти, моторной активности, зрительно-моторной координации, конструктивного и эвристического мышления, скорости формирования навыков и т. д., что обусловливает у пациентов трудности в социальной интеграции и образовании, снижая качество жизни. Негативное влияние на когнитивные функции раннего дебюта эпилепсии, рефрактерности к проводимой терапии, токсического уровня антиэпилептических препаратов в крови продемонстрировано многими исследователями [1, 12, 14, 15].
Cимптоматические эпилепсии вследствие органического повреждения ЦНС также являются серьезным фактором риска по нарушениям когнитивных функций. Нарушения высших психических функций при эпилепсии зависят от локализации очага эпилептической активности и/или структурного повреждения мозга. При левостороннем повреждении у детей с лобной эпилепсией отмечается дефицит решительности, вербальной долговременной памяти, затруднения в зрительно-пространственном анализе. Частые приступы у них влияют на уровень внимания и способность к торможению импульсивных ответов; пациенты с дебютом эпилепсии в возрасте до 6 лет не способны к построению поведенческой стратегии [1, 12, 14].
При генерализованной эпилепсии эпилептиформные изменения на ЭЭГ вызывают транзиторные нарушения когнитивных функций (удлинение времени реакции и др.) [1, 12].
Грубые нарушения когнитивных функций свойственны эпилептическим энцефалопатиям раннего детского возраста (ранняя миоклонус-энцефалопатия, синдромы Отахары, Веста, Леннокса–Гасто и др.). Комплексные парциальные приступы, правополушарная локализация эпилептогенного фокуса снижают поддержание (устойчивость) внимания, а феномен ЭЭГ-паттерна продолженной пик-волновой активности в фазу медленно-волнового сна влияет на избирательность и распределение внимания [1, 3].
Прогрессирующая нейрональная ишемия является одной из предпосылок эпилептогенеза, как следствие хронической сосудистой недостаточности. Изменения церебральной перфузии могут служить функциональным субстратом нарушений когнитивных/психофизиологических функций [1, 12].
Большинство антиэпилептических препаратов может вызывать психотропные эффекты (тревога и нарушения настроения, косвенно нарушающие когнитивные функции) [16]. Негативными эффектами этих препаратов являются снижение внимания, ухудшение памяти и скорости психических процессов и т. д. T. A. Ketter и соавт. (1999) высказали гипотезу о различных профилях антиэпилептического и психотропного действия (седативного, стимулирующего или смешанного) препаратов, используемых в лечении эпилепсии [17].
Продолжение статьи читайте в следующем номере.
Литература
- Эпилепсия в нейропедиатрии (коллективная монография) / Под ред. Студеникина В. М. М.: Династия. 2011, 440 с.
- Epileptic syndromes in infancy, childhood and adolescence (Roger J., Bureau M., Dravet Ch., Genton P. et al., eds.). 4 th ed. (with video). Montrouge (France). John Libbey Eurotext. 2005. 604 p.
- Encyclopedia of basic epilepsy research / Three-volume set (Schwartzkroin P., ed.). vol. 1–3. Philadelphia. Elsevier/Academic Press. 2009. 2496 p.
- Chapman K., Rho J. M. Pediatric epilepsy case studies. From infancy and childhood through infancy. CRC Press/Taylor&Francis Group. Boca Raton–London. 2009. 294 p.
- Berger H. An unusual manifestation of epilepsy: fever // Postgrad. Med. 1966. Vol. 40. P. 479–481.
- Lin K. L., Wang H. S. Reverse Shapiro’s syndrome: an unusual cause of fever of unknown origin // Brain Dev. 2005. Vol. 27. P. 455–457.
- Dundar N. O., Boz A., Duman O., Aydin F. et al. Spontaneous periodic hypothermia and hyperhidrosis // Pediatr. Neurol. 2008. Vol. 39. P. 438–440.
- Ковалев В. В. Эпилепсия. Глава XIX. В кн.: Психиатрия детского возраста: Руководство для врачей. Изд-е 2-е., перераб. и дополн. М.: Медицина. 1995. С. 482–520.
- Dunn D. W. Neuropsychiatric aspects of epilepsy in children // Epilepsy Behav. 2003. Vol. 4. P. 98–100.
- Austin J. K., Dunn D. W. Progressive behavioral changes in children with epilepsy // Prog. Brain Res. 2002. Vol. 135. P. 419–427.
- Болдарев А. И. Психические особенности больных эпилепсией. М.: Медицина. 2000. 384 с.
- Балканская С. В. Когнитивные аспекты эпилепсии в детском возрасте. В кн: Проблемы детской неврологии / Под ред. Г. Я. Хулупа, Г. Г. Шанько. Минск: Харвест. 2006. С. 62–70.
- Deonna T., Roulet-Perez E. Cognitive and behavioural disorders of epileptic origin in children. London. Mac Keith Press. 2005. 447 p.
- Sanchez-Carpintero R., Neville B. G. Attentional ability in children with epilepsy // Epilepsia. 2003. Vol. 44. S. 1340–1349.
- Tromp S. C., Weber J. W., Aldenkamp A. P., Arends J. et al. Relative influence of epileptic seizures and of epilepsy syndrome on cognitive function // J. Child Neurol. 2003. Vol. 18. P. 407–412.
- Aldenkamp A. P. Effects of antiepileptic drugs on cognition // Epilepsia. 2001. Vol. 42. Suppl. 1. S. 46–49.
- Ketter T. A., Post R. M., Theodore W. H. Positive and negative psychiatric effects of antiepileptic drugs in patients with seizure disorders // Neurology. 1999. Vol. 53. P. 53–67.
В. М. Студеникин, доктор медицинских наук, профессор, академик РАЕ
ФГБУ «НЦЗД» РАМН, Москва
Контактная информация