Конверсионное расстройство — симптомы
Некоторые из симптомов конверсионного расстройства обычно включают в себя:
- слабость
- паралич рук или ног
- потерю равновесия
- судороги, иногда с ограниченным сознанием
- эпизоды невосприимчивости
- затруднение глотания
- ощущение комка в горле
- дрожь и тремор
- затрудненная ходьба
- невнятная речь или потеря способности говорить
- затрудненный слух или потеря слуха
- двоение в глазах, затуманенное зрение или эпизоды слепоты
- онемение или потеря осязания
Симптомы конверсионного расстройства различаются у разных людей и зависят от типа неврологического расстройства, которое имеет человек.
Симптомы могут быть легкими или тяжелыми, могут останавливаться или быть непрерывными, и обычно влияют на способность организма функционировать правильно.
Причины
Диссоциативные (конверсионные) расстройства чаще всего развиваются в результате реакции на травмирующие события, которые произошли в детстве или взрослом возрасте. Ими могут стать длительное жестокое обращение в семье, сексуальное или эмоциональное насилие, военный конфликт, стихийное бедствие, похищение, авария, травматичная медицинская манипуляция. Для пострадавших такой «выход за пределы себя» является способом справиться с травмирующим событием, наблюдать за ним со стороны — так, как если бы «плохая история» происходила с другим человеком.
Диссоциативные расстройства чаще всего возникают в детском возрасте, во время формирования личности.
В Международной классификации болезней представлены 10 типов диссоциативных (конверсионных) расстройств: диссоциативная амнезия, диссоциативная фуга, диссоциативный ступор, транс и одержимость, диссоциативные двигательные расстройства, диссоциативные конвульсии, диссоциативная анестезия (потеря чувственного восприятия), смешанные диссоциативные (конверсионные) расстройства, другие диссоциативные расстройства.
Диагностика
Врач будет диагностировать конверсионное расстройство, используя критерии, которые включают в себя:
- потеря контроля над движением или сенсорные симптомы
- симптомы, возникающие после травматического или стрессового события
- симптомы, которые не имеют основной медицинской или физической причины
- симптомы, которые прерывают повседневную деятельность
Врач может предложить дополнительные методы диагностики, чтобы исключить другие заболевания.
Дополнительные методы диагностики:
- компьютерная томография (КТ)
- рентгенография
- электроэнцефалограммы (ЭЭГ), которые регистрируют мозговую активность и могут исключить неврологические причины судорог
- измерение артериального давления и рефлекторные тесты
После постановки диагноза существует множество способов лечения конверсионного расстройства.
Классификация невротических расстройств.
B 9-м пересмотре Международной классификации болезней (МКБ-9) Всемирной организации здравоохранения неврозы под диагностическим кодом 300 квалифицируются как невроз страха (МКБ-9: 300.0), истерический невроз (МКБ-9: 300.1), невротические фобии (МКБ-9: 300.2), невроз навязчивостей (МКБ-9: 300.3), невротическая депрессия (МКБ-9: 300.4), неврастения (МКБ-9: 300.5), невротический деперсонализационный невроз (МКБ-9: 300.6) и ипохондрический невроз (МКБ-9: 300.7). В МКБ-10 Невротическим расстройствам отдана вся цифра 4, под буквой F ( F40-F48).
«Диагностическое и статистическое руководство психических расстройств».
(DSM III) Американской психиатрической ассоциации в своем третьем издании (1980), хотя и сохранило указанное в МКБ-9 кодирование неврозов, но внесло в традиционное разделение неврозов некоторые существенные пункты. Речь идет не столько о неврозах, сколько о «невротических расстройствах», которые делятся на пять групп, названных «соматоформные расстройства», «диссоциативные расстройства», «синдром страха», «аффективные расстройства» и «психосексуальные расстройства». Данная классификация представляет возможность дальнейшей дифференциации от классического понятия истерии так называемых истерических феноменов соматоформных или даже диссоциативных расстройств. На этом основании, ориентированном на DSM III, мы предлагаем собственные определения неврозов, особенно понятия «соматоформные расстройства», не употреблявшегося ранее в немецком языковом пространстве.
Соматоформные расстройства.
Отличительным признаком этой группы являются указанные в определении DSM III соматические симптомы, которые при кажущемся поражении органов и систем организма не имеют под собой каких-либо известных патофизиологических механизмов, тогда как в оформлении этих расстройств предполагается связь c психическими факторами и конфликтами. Кроме ипохондрии, эти расстройства облекаются в соматические симптомы, которые охватываются диагностическими названиями «истерический невроз» или конверсионный невроз. B DSM III предлагается разделение понятия «истерических» соматических симптомов на три части, a именно: конверсионный синдром, психогенный болевой синдром и соматизированный синдром.
Конверсионный синдром.
Ведущим симптомом является утрата или изменение соматической функции, которая при тщательном исследовании не может быть объяснена органическим поражением (расстройством). Симптом не поддается волевому контролю. Начало или манифестация связаны по времени с конфликтспецифическим раздражением co стороны внешней среды (на языке психоанализа — «пусковая конфликтситуация»). Часто симптом производит впечатление своей выразительностью и/или проявляется вследствие действия вторичных причин возникновения болезни. «Классические» конверсионные симптомы ранее расценивались как неврологические заболевания — например, затруднение при глотании (ощущение комка в горле), потеря голоса (афония), глухота, двоение в глазах, туман перед глазами (расплывчатость зрения), слепота, обморок или беспамятство (потеря сознания), припадки или судороги, затруднение при ходьбе, паралич или мышечная слабость, нарушения мочеиспускания или дефекации. Более редкими являются конверсионные симптомы, связанные с желудочно-кишечной или эндокринной системами (например, психогенная рвота, воображаемая беременность). Диагноз конверсионного синдрома устанавливается тогда, когда проявляющийся симптом не соответствует действительному соматическому расстройству, например показатель хороших моторных функций при параличе конечностей, нормальная зрачковая реакция на свет при конверсионной слепоте или парезы, явно не соответствующие анатомии нервной системы.
Частота проявления, течение, дифференциальный диагноз.
Конверсионный синдром соответствует определению «классического» конверсионного невроза а драматической выразительной симптоматикой и бросающимся в глаза символическим содержанием. Такие классические картины болезни в наше время встречаются все реже. Для течения характерно внезапное возникновение под влиянием эмоциональных стрессовых условий и короткая продолжительность. Опасность хронификации (и ятрогении) лежит в патогенном психосоциальном устройстве. Дифференциальная диагностика состоит в исключении органических расстройств. Опасность ошибочного диагноза особенно выражена по отношению к лицам с бросающимися в глаза «истерическими» чертами характера.
Психогенный болевой синдром.
Сильная и длительная боль является господствующим в сознании вредным фактором, снижающим работоспособность. Жалобы на боль после основательного обследования не соответствуют анатомии нервной системы или патологическим изменениям органов и не может быть объяснены известными патофизиологическими механизмами. даже в случае если соматические расстройства имеются, жалобы на боль не могут быть ими объяснены. Начало или манифестация болей при конверсионном синдроме находятся во временной зависимости от конфликтспецифического воздействия внешней среды, вызывающего данный симптом при отсутствии сознательного осмысливания конфликта. Обострение болевого синдрома часто возникает вследствие действия вторичных причин возникновения неврозов при отсутствии достижения преимущества c помощью других механизмов.
Течение, дифференциальная диагностика, осложнения.
Болевой синдром может исчезать при отмене пусковых интрапсихических или социальных факторов и, соответственно, обостряться или хронифицироваться при длительном их воздействии. Пациенты имеют собственное мнение в отношении психогенеза их болевых ощущений и поэтому настаивают на проведении им соматической терапии. Тяжелым осложнением при этой патологии является ятрогенная зависимость от транквилизаторов и наркотиков, а также безуспешные повторные хирургические вмешательства.
Синдром соматизации.
Главным признаком этого синдрома являются многообразные многолетние рецидивирующие соматические недуги, требующие медицинской помощи, но не имеющие под собой очевидных соматических расстройств. Нарушения начинаются в возрасте около 30 лет и носят хронический, хотя и флуктуирующий, характер. Картина заболевания часто неадекватна (по драматичности, тяжести, чрезмерности) и включает в себя комплексную медицинскую предысторию, в которой содержится много медицинских диагнозов. Часто эти пациенты одновременно пользуются лечебными рекомендациями многих врачей. Нарущения связаны c псевдоневрологическими симптомами, гастроинтестинальными нарушениями (например, болями в животе), расстройствами в женской половой сфере (например, нарушениями менструального цикла), болями (прежде всего в спине), кардиопульмональными и психосексуальными симптомами. Согласно критериям DSM III, синдром соматизации описан в 12 симптомах и может быть отнесен к пациентам, которые в связи с высказанными ими жалобами принимали медикаментозное лечение или изменяли стиль своей жизни.
Течение, дифференциальный диагноз, осложнения.
Хроническое, но флуктуирующее течение c редкими спонтанными ремиссиями. Главными осложнениями являются депрессии, суицидальные попытки, (ятрогенная) зависимость от психотропных препаратов и ненужных диагностических вмешательств. Дифференциальная диагностика должна касаться разграничения со всеми соматическими заболеваниями (например, с рассеянным склерозом). Первичное появление многочисленных соматических симптомов в позднем возрасте почти всегда объясняется соматическим заболеванием.
Ипохондрия.
Ведущий симптом — это обстоятельная деятельность, связанная co страхом болезни в связи с нереалистической интерпретацией соматических сигналов и ощущений. На нереалистический страх не оказывают влияния ни врачебное успокоение, ни соответствующие диагностические мероприятия. Характерно частое посещение врачей, при этом врачи c легкостью обвиняются в недобросовестности. Ипохондрия может являться тяжелой психической помехой и оказывать влияние на различные области жизни пациента. Течение обычно хроническое, c присоединением одних и прекращением других симптомов. Дифференциальный диагноз состоит в ограничении от действительных органических заболеваний и психозов с соответствующим по содержанию нарушением восприятий.
Психо- и социодинамика соматоформных расстройств.
Соматоформные расстройства являются проявлением переведенного на язык тела (символизированного) подсознательного конфликта (или даже структурдефицита) или симптомами, связанными с опасениями относительно собственного тела и являющимися адекватной заменой в действительности психического конфликта. При некоторых функциональных соматических симптомах (например, при конверсионно-невротических припадках или даже психогенной рвоте) символическая выразительность стоит на первом плане; другие соматические симптомы (например, хроническая психогенная боль) менее драматичны и имеют больше взаимосвязей с невротическим конфликтом. Часто функционирует так называемая модель замещения, при которой врач, констатируя жалобу как симптом (в данном случае — боль), расценивает ее в действительности как замену, т. e. отклонение от реакции на реальную ситуацию (например, того, кто потерпел ущерб в межчеловеческих отношениях, но отрицает связь между болезнью и этим ущербом, сохраняя при этом страстное стремление к поддержке, признанию, успокоению, переменам, жизнерадостности и т. д.). Данные симптомы нередко стабилизируются и становятся компенсированными при внутренней уравновешенности пациента, а также его партнеров и членов семьи. Совместная деятельность всех членов семьи в помощи данному больному (Stierlin), прекращение конфликтов внутри семьи предотвращают обострение болезни и стабилизируют состояние даже в условиях неблагополучного воздействия социальной среды. Для ясности и четкости определения социодинамического аспекта соматоформных расстройств при синдроме соматизации, протекающем в течение многих лет с характерной хаотической историей болезни, большое` значение имеет врач. Современные формы медицинского обслуживания (индивидуальный врачебный прием, больницы, лечебные клиники и т. д.) служат целям выведения наружу интрапсихического конфликта в форме столь важного для пациента сценического его воплощения, когда пациент свои тайные душевные страдания инсценирует в ранее неведомой для него форме и тем самым как бы «выводит их на поверхность». Принципиально это проявляется в надежде и понимании пациентом своих проблем (понимание заключается в просьбе, чтобы пациент облекал в словесную форму то, о чем он перед этим спрашивал y врача). Трагичность этой ситуации состоит в том, что при выходе пациента на медицинскую сцену подключается весь аппарат медицинской диагностики, что в каждом случае является очень болезненным и часто безуспешным. Иногда можно предполагать, что соматические жалобы пациента и его обращения к врачу вызваны мазохистским желанием причинить себе боль и обнаруживают связь с садомазохистским комплексом. Никто не будет страдать по собственному желанию, но всегда следует думать о том, не уменьшает ли данное состояние что-то такое, что может вызвать еще большее страдание (например, страх, одиночество, лишение соответствующего внимания и успокоения, полный запрет на выражение своих чувств, виновность). Во врачебной беседе следует скорее признать тяжесть страдания пациента, чем бороться с агравацией его симптомов. После установления симптома следует задаться вопросом: какого облегчения ищет пациент в своем страдании? Что было бы с ним без этого симптома? Часто получение ответа на эти вопросы является основанием для предложения психотерапевтической помощи (а также отказа от нее). При ипохондрии всегда констатируется, что она в меньшей степени основана на описании невротического конфликта, а, скорее, как бы тематизирует (обозначает в доступной тематике) общее чувство животного страха и, в соответствии с этим (так же как, вероятно, и при синдроме соматизации), обозначает в тяжелых нарушениях соматического самочувствия имеющуюся предуготованность в виде взаимосвязи «мать-дитя». Связь больного c его телом, так сказать, символизирует эту раннюю (разорванную, неудавшуюся) связь с матерью: в своих ипохондрических опасениях и соматическом фокусировании внимания пациент находит подсознательное отражение материнской заботы и ухода. Соматические функции не имеют таких соответствующих обозначений, как «лишенный заботы», «непредсказуемый», «неухоженный», «чрезмерно требовательный» или даже «дефективный», которые мать находила у пациента раньше. Вынужденное внимание к своим соматическим функциям («забота вместо любви») является заменой той материнской заботы о теле ребенка, которую он чувствовал в детстве. Ипохондрические соматизированные расстройства почти всегда хронифицированы, ибо в узком смысле они являются конверсионно-невротическим проявлением глубоко укоренившихся «ранних расстройств» и прикрывают массивный «Я»-структуральный дефицит.
Терапия соматоформных расстройств.
Показана поддерживающая терапия, при которой симптом анализируется, прежде всего, в его субъективном аспекте (с точки зрения его места и значения для данного субъекта). Для некоторых пациентов необходимо многолетнее психологическое (т. e. психологическое и психолого-педагогическое, направленное на ресоциализацию детской психотравматизации) сопровождение. Исключение составляет конверсионный синдром, при котором направленная на переработку конфликта адресная психотерапия в короткое время приводит к исчезновению симптома. Для конверсионно-невротических нарушений без предварительного объявления o характере и ориентации психотерапии чаще всего рекомендуются суггестивные методы (например, гипноз). Психотерапия может быть признана адекватной для лечения соматоформных расстройств, когда пациент готов, по крайней мере, обдумать психогенез своих соматических нарушений. Для всех соматоформных расстройств представляет опасность ятрогенная зависимость от психотропных препаратов (в отличие от психотерапии), а также бесполезность других ненужных диагностических и, особенно (это всегда надо иметь в виду!), хирургических вмешательств.
Диссоциативные расстройства.
Диссоциативные расстройства, так же как и соматоформные расстройства, относятся к истерическому кругу (наиболее часто употребляемые обозначения — «истерический невроз», «диссоциативиый тип»). Ведущим признаком диссоциативных расстройств является внезапное, ограниченное во времени изменение интегративныx психических функций — памяти (психогенная амнезия), самоидентификации (не одна, a множество личностей) или двигательного поведения — психогенное бегство (фуга). Дифференциальная диагностика с неврологическими расстройствами (височной эпилепсией), а также с психозами. Деперсонализационный синдром в систематике DSM III также относится к диссоциативным расстройствам. Ведущим симптомом является нарушение самовосприятия и переживания своего «Я», вследствие чего восприятие собственного существования либо утрачивается, либо изменяется (отчуждение собственных чувств, изменение восприятия собственного тела, ощущение самого себя как механического, лишенного естественности, находящегося как бы «во сне»). Легкие деперсонализационные переживания возникают y 30-70 % молодых людей. Чем сильнее выражен данный симптом, тем тяжелее психическое расстройство, в котором он проявляется (синдром страха, депрессия, шизофрения), что требует дифференциальной диагностики!
Психо- и социодинамика, психотерапия.
Все описанные феномены являются защитными механизмами диссоциации и в традиционной диагностике относились к истерии. Встречаются они также при пограничных расстройствах (пограничных областях между шизофреническими психозами, расстройствами личности и психическим здоровьем) и при выходящих за пределы истерических расстройств шизоидных или шизотипических расстройствах личности. Для определения места и значимости диссоциативных симптомов необходима тщательная структурная или личностная диагностика. Выводы из этого структурного диагноза определяют также и исходные позиции психотерапии. Диагностированные расстройства часто (но не всегда) выражают «Я»-структурный дефицит, который во многих случаях ограничивает рамки психотерапии. При соответствующей силе «Я» и мотивации (в этом случае еще реже) возможна интеграция диссоциированного содержания или участие личности в достижении общих терапевтических целей.
Невротически обусловленный синдром страха.
K синдрому страха относятся расстройства, при которых страх является доминирующим симптомом, возникающим или при встрече c пусковым, вызывающим страх, объектом или ситуацией (фобии), или при попытке преодолеть навязчивые мысли или навязчивые действия (невроз навязчивостей). Аффект страха может встречаться в форме паники или генерализованного страха. Отнесение невроза навязчивостей к синдрому страха и разграничение синдрома страха, сочетающегося с паническими атаками, от неосложненного паническими атаками синдрома страха является специфичным для DSM III и до сих пор в немецком языковом пространстве не применялось.
Фобические расстройства.
Ведущим симптомом является продолжительный необычно сильный страх перед определенными объектами или ситуациями, которые в норме таких чувств не вызывают, связанный с вытесненными желаниями и сопровождающийся избеганием вызывающих страх стимулов. Страх и поведение, связанное с избеганием, ограничивают социальный радиус и вызывают субъективность болезненную ранимость. При простых фобиях ограничения связаны с фобическими опасениями, касающимися единичных объектов или ситуаций (например, страх животных или страх высоты). Для социальных фобий характерен устойчивый, иррациональный страх перед ситуацией, в которой посторонние могут увидеть, проверить, пристыдить или унизить. Тяжелые социальные ограничения часто вызывает агорафобия.
Агорафобия. Ведущим симптомом этой тяжелой формы фобии является ярко выраженный страх одиночества или страх перед пребыванием в открытом пространстве, из которого затруднена эвакуация или в котором затруднено оказание помощи в случае внезапной слабости, например при обмороке. Чаще всего возникают следующие ситуации избегания: пребывание в толпе (оживленная улица, магазин), в туннеле, лифте (подъемнике), на мосту, в общественном транспорте. Пациенты часто могут выходить из дома только c сопровождающими. Расстройство часто начинается c единичного или несколько раз повторяющегося приступа страха. Далее развивается страх ожидания самого приступа, так называемый «страх страха». Часто это означает начало хронификации с присущим этому заболеванию ограничением нормального радиуса активности; страх и поведение избегания определяют жизнь страдающего этим расстройством. Как и при других фобиях, тяжесть данногo расстройства может увеличиваться или уменьшаться в зависимости от изменений фобических стимулов. Возможны также и полноценные ремиссии.
Состояния страха или «невроз страха».
Здесь аффект страха стоит на переднем плане. Он может возникать как генерализованный страх или паника.К генерализованному синдрому страха относится общее, упорное (персистирующее) состояние страха, которое является ведущим симптомом, а не только сопровождает клиническую картину других расстройств. Кроме больших индивидуальных различий в манифестных симптомах, постоянными чертами являются моторное напряжение, вегетативная гиперактивность, страх ожидания, сверхбдительность и постоянная проверка окружения. Паническая атака манифестирует внезапным началом интенсивных опасений. Страх или испуг часто сопровождается чувством грозящей катастрофы (несчастья). Наиболее часто повторяющиеся симптомы во время панической атаки: диспноэ, сердцебиение, боль в груди, удушье, или чувство стеснения, головокружение, парестезии, потливость, слабость, дрожание или озноб, страх смерти, сумасшествия или утраты самоконтроля во время атаки. Осложнения — особенно при хронификации синдрома страха (включая агорафобию) — почти всегда проявляются в злоупотреблении алкоголем, барбитуратами и анксиолитиками (часто в соответствии c врачебными предписаниями).Течение может быть волнообразным, со спонтанными ремиссиями, но чаще c выраженной тенденцией к хронификации. Генерализованный страх и панические атаки связаны с механизмом подавления страха путем тенденции к фобической переработке c соответствующим изменением симптомов, а именно снятием аффекта страха через поведение избегания.
Психо- и социодинамика неврозов страха и фобий.
Невротические синдромы страха не являются конфликтспецифическими. Часто оформление избавления от симптоматики страха или поведение избегания предполагают защиту от невротического конфликта. При этом часто сознательное избегание диаметрально противоположно подсознательному инстинктивному импульсу: агорафобия, например, является защитой от постоянных экспансивныx желаний (бегство от постоянного стремления к расправе, ненависти и побуждений к убийству, сексуальных желаний, фантазий, связанных с проституированием, и т. д.). Эти желания основаны на биографическом жизненном опыте (часто на запрете автономного поведения ребенка в раннем детстве), подавленном страхом и подсознательным, а поэтому рационализированным и защищенным поведением избегания (избегание соблазна). При всех фобичееких ситуациях функционирует основной защитный процесс, в соответствии с которым бегство от угрожающих внутренних стимулов переносится во внешнюю ситуацию, вследствие чего происходит соответствующее избегание и уменьшение страха. Повторный опыт уменьшения страха приводит к стабилизации реакции избегания в соответствии с принципами теории обучения. При неврозе страха выразительное переживание панической атаки часто соответствует психодинамическому истоку: приступ страха может быть эквивалентом приступа ярости, эрзацем сексуального акта (с типичным возрастанием и окончанием сексуального возбуждения); часто, однако, это выражение элементарного страха отторжения, соответствующего страху смерти при оставлении матерью беспомощного ребенка. Нередко мы находим пациентов c неврозом страха среди детей тех чрезмерно тревожных матерей, которые передают детям свой диффузный жизненный страх вместо реалистической оценки риска и опасностей, угрожающих ребенку. Koenig называет это «потерей управления объектом» как одной из жизненно важных внутренних структур. У сформированного человека в таких случаях остается зависимость от постороннего человека, играющего роль жизненно важной защиты. Повышенная чувствительность к отторжению, подчеркнутое стремление к избеганию и пассивное ожидание ошибки в терапии характеризуют взаимоотношения с пациентами, стpадающими неврозом страха. При психотерапии возможен отход от достигнутого улучшения вследствие активизации глубоко укорененного страха автономии. И наоборот, страх часто устраняется близостью защитной фигуры (врач) или защитной ситуации (больница).
Терапия.
Поведенческая терапия при переносимой фобической симптоматике или даже массивной социальной ущербности, ориентированная на защиту пациента; мягкая, заботливая, направленная на обнаружение причин аналитическая психотерапия (прогноз неблагоприятен, если болезнь выражена исключительно в симптомах, одновременно поддерживаемых высокой степенью вторичной причинности). Часто средством выбора является продолжительная, неторопливая терапия, в которой врач (психотерапевт) выступает в роли недостающей защитной фигуры (символизируемой часто через рецепт, письменное указание о характере поведения, номер телефона или медикамент, который пациент должен носить при себе). Регулярное назначение анксиолитиков противопоказано как из-за угрозы привыкания, так и в связи со вторичным страхом перед отменой лекарств.
Синдром навязчивостей или невроз навязчивостей.
Ведущий симптом — рецидивирующие навязчивые мысли и/или навязчивые действия . Навязчивые мысли вторгаются в сознание и воспринимаются страдающим как чуждые, мешающие и лишенные смысла (в отличие от бредовых представлений, которые переживаются как синтонные своему «Я»), отчего делается попытка их игнорировать или преодолевать. Навязчивые действия также сопровождаются чувством субъективного насилия, т. e. пациент не обладает четкой способностью выбора между осознанным и неконтролируемым действием. Образ действий регламентируется определенными правилами или ритуалами, которые, будучи сами по себе не лишены смысла, призваны вызывать или предотвращать определенные события и ситуации. Подавление навязчивых действий вызывает массивный страх. Навязчивые мысли могут проявляться в форме насильственных представлений («я хочу убить своего ребенка»), боязни загрязненности («я могу заразиться сам или заразить других через прикосновение») или сомнений во всем (например, длительные раздумья о том, не возникнет ли несчастный случай на транспорте). K наиболее частым видам навязчивых действий относятся мытье рук, счет, постоянная перепроверка своих действий, стремление к прикосновению. Часто ближайшее социальное окружение вовлекается в ритуал навязчивостей (проверка чистоты, вовлечение в ситуацию устранения и контроля и т. д.). Течение и осложнения — такие же, как и при других синдромах страха. Синдром навязчивостей может стать главным содержанием жизни. Если навязчивости приводят к серьезным социальным ограничениям, то их называют не неврозом, a «болезнью навязчивостей».
Психо- и социодинамика невроза навязчивостей.
Навязчивые мысли и действия несут связанную co страхом функцию. Они делают безопасными угрожающие инстинктивные импульсы (побуждения) преимущественно агрессивной или сексуальной природы, которые могут привести к выраженным антисоциальным тенденциям. Навязчивые симптомы часто относительно откровенно указывают на их защитное содержание; кроме того, эта защита связана и c тем, что навязчивая симптоматика отчyждена от личности больного. Навязчивый синдром часто сочетается c магическим мышлением и магическим поведением, c помощью которых подавляется инстинктивная опасность. Когда синдром навязчивостей (но не насильственности) сочетается c соответствующим обсессивным или «пассивно-агрессивным» характером, поведение пациента в терапевтическом отношении также носит соответствующие характерологические черты (выступающая на передний план неуступчивость, неспособность к сопереживанию, несговорчивость, сублимированная склонность к обструкции, сопротивление, пассивная агрессия), которые психотерапевтом определяются как садо-мазохистские реакции сопротивления. B терапевтической практике эти деструктивные отношения часто бывает необходимо выяснять перед началом психотерапевтического сотрудничества.
Терапия.
Поведенческая терапия (особенно при очерченных, оформленных симптомах навязчивости, а также при массивных, обусловленных навязчивой симптоматикой социальных ограничениях); системно-терапевтический метод (например, описание больным своих симптомов, предполагаемая их оценка и способ изменения поведения, предложенные для коммуникативной терапии); для лиц, способных к интроспекции — ориентированная на раскрытие аналитическая психотерапия. Деструктурирование и требующее регрессии психотерапевтическое вмешательство часто приводят к возникновению страха, в связи с чем психоанализ следует проводить только после тщательного обследования и при наличии показаний. Навязчивые симптомы часто встречаются в качестве предшествующих психозу. B этом случае аналитическое психотерапевтическое вмешательство строго противопоказано ( дифференциальный диагноз). Основным правилом лечения психозов являются терапевтическое мероприятия .
Невротическая депрессия.
(синоним — «депрессивный невроз»; по номенклатуре DSM III — «дистимические расстройства»)
Клинические симптомы. Ведущим симптомом является продолжительное депрессивное настроение (печаль, уныние, подавленность) или отсутствие радости и интереса к обычным видам занятий и времяпрепровождению. K этому присоединяются индивидуальные проявления депрессивного синдрома (снижение аппетита, изменение веса, нарушения сна, психомоторное торможение или возбуждение, уменьшение активности, общее снижение работоспособности, социальное снижение, ощущение собственной неполноценности или чувство вины, нарушение концентрации внимания, замедленность мыслей и речи, мучительная нерешительность, ипохондрические опасения, мысли о смерти и самоубийстве, часто суицидальные планы и попытки).
Дифференциальный диагноз. Невротическая депрессия должна быть отграничена от депрессий истощения, реактивных депрессий и так называемых эндогенных депрессий. От так называемых конфликт реакций или нарушения приспособления. Невротическая депрессия отличается продолжительностью и рецидивирующим течением. Реакция траура может развиться в форме глубокой депрессии, однако она является нормальной формой реакции на отторжение любимого человека. Когда депрессия безремиссионно длится более двух лет и проявляется в чрезмерной подавленности, двигательной заторможенности, выраженном снижении работоспособности, чувстве своей никчемности и виновности, следует говорить об осложненной реакции траура и ее депрессивно-невротической переработке. Диагноз эндогенной депрессии, как правило, говорит о тяжести заболевания и заставляет предполагать органические причины, а также свидетельствует об отсутствии причинной связи с внешними стрессовыми предпосылками. Нередко четкое разграничение между эндогенными и невротическими депрессиями спорно. K дифферeнциально-диагностическому разграничению относится и определение «психотическая депрессия» в рамках маниакально-депрессивного психоза.
Психо- и социодинамика невротических депрессий.
Невротические депрессии, как это понятно из их названия, являются результатом невротической переработки конфликта. Это, как правило, конфликт, связанный с агрессией, субъективный отказ от прощания с любимым объектом, субъективное отрицание существующего, интериоризированное идеальное решение, не переработанное нарциссически, а в экстремальных случаях — общее нарушение нарциссической интегративности, что часто приводит к суицидальным действиям. Депрессия соответствует понятию «поворота агрессии против собственной персоны», притом что агрессия против любимого, экзистенциально связанного c пациентом объекта, отчужденного от него врагом или собственной ненавистью, проходит. Поворот агрессии против собственной персоны равнозначен попытке удержать (уже давно утраченный) объект: картина смерти любимого может в собственном внутреннем пространстве оставаться и удерживаться, при этом первоначально смерть действует как упрек, в связи с чем оставленность манифестирует жалобами на собственное мучение. Часто депрессия есть подсознательная попытка по крайней мере заместить утраченный объект удерживаемым страданием или (буквально) приблизить этот объект страданием. B других относящихся к нарциссической сфере случаях депрессия означает крах нарциссического равновесия в связи с обидой (возврат к нарциссическим претензиям к окружающей среде) или даже c возвратом к следованию внутренним идеальным представлениям (о красоте, успехе, любовной привлекательности). Иногда суицид представляет последнюю попытку восстановить свое утраченное нарциссическое единство («свое лицо»). На практике все депрессивные реакции реактуализируются более или менее интенсивно, так же, как чувство беспомощности и бессилия в детстве — при невозможности установления связи с экзистенциальным объектом, служащим источником любви и защиты. Это делает депрессию чрезвычайно уязвимой к реальному, даже минимальному опыту отторжения, вследствие чего даже прерывание связи c врачом-психотерапевтом и перерыв в психотерапевтических занятиях в связи с отпуском врача может привести к усилению риска суицидальных реакций. Кажущаяся необоснованной фиксация на страдании, подчеркнутое внимание к вызывающим страдание сторонам жизни и имманентное провоцирование возврата прежнего путем рано или поздно наступающего требования помощи придает депрессии девальвирующий ярлык мазохизма. Нужно пытаться избегать усиления страданий (чувства вины, смертельного страха отторжения, абсолютного, непереносимого самоуничижения) путем надзора и удерживания. Упреки со стороны окружающих или даже благосклонное подбадривание, так же как и просто призыв покончить с прошлым, может в данной ситуации усилить депрессивные самоупреки (самообвинение).
Терапевтическая стратегия.
Главным в терапевтической стратегии является установление факта депрессии и возможность облегчить страдания пациента. B дальнейших терапевтических планах, и особенно при хронификации депрессивных расстройств, следует учитывать возможность злоупотребления алкоголем и психотропными средствами как возможными осложняющими факторами, a также возможность увеличения суицидального риска при преждевременной нагрузке, ориентированной на раскрытие внутренних механизмов депрессий, или недостаточности назначенной психофармакологической терапии.
Психодинамика неврозов и личностных расстройств. – предыдущая | следующая – Клиника личностных расстройств.
ПСИХИАТРИЯ. ПСИХОСОМАТИКА. ПСИХОТЕРАПИЯ. Оглавление.
Конверсионное расстройство — лечение
При появлении симптомов конверсионного расстройства, необходимо немедленно обратиться за медицинской помощью, поскольку симптомы могут быть вызваны основным заболеванием.
Первая линия лечения состоит в том, чтобы определить основную причину. Как только пациент выясняет, в чем причина, он может работать над решениями, чтобы максимально облегчить стресс и эмоциональную травму. Облегчение триггеров должно, в свою очередь, уменьшить физические симптомы.
Предлагаемые методы лечения конверсионного расстройства могут включать:
- лечение любых основных психических расстройств, таких как депрессия
- когнитивно-поведенческая терапия (КПТ)
- психотерапия
- методы релаксации, такие как медитация или йога
- лечебная физкультура
- поддержание здорового баланса между работой и жизнью
- поддержка от друзей и семьи
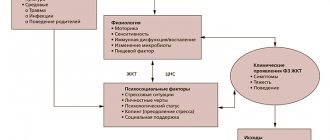
Клинические проявления
Основными проявлениями невроза и истерии являются:
- Двигательные нарушения — могут выражаться в частичном или полном параличе конечностей, гиперкинезах, треморе.
- Чувствительные нарушения — проявляются в анестезии, гипестезии или гиперстезии. Нередко возникают боли в разных частях тела, сужение полей зрения.
- Вегетативные расстройства — относятся нарушения со стороны ЖКТ, обмороки, учащенное сердцебиение.
- Собственно, психические проявления включают резкие эмоциональные реакции, колебания настроения со страхами, слезливостью, обидчивостью, конфликтностью.
Истоки возникновения болезни
Конкретные причины развития истерического расстройства личности не установлены. Психиатры считают, что возникновение заболевания связано с тремя факторами: генетические особенности, система воспитания в семье и органические повреждения головного мозга в детстве.
Наследуемые черты характера различны, но при истерической психопатии часто выявляется передача от родителей повышенной впечатлительности, эмоциональности и неспособности замечать мелкие детали. Повреждения структур головного мозга могут быть связаны с периодом беременности, родов или раннего детства ребенка.
В психоанализе считают, что истероидная личность часто формируется при передаче детям родителями установок о том, что люди изначально обладают различной властью в зависимости от их пола. статуса, социального положения. Это происходит в детстве ребенка, в том числе при отказе взрослых принять его формирующуюся сексуальность. С мнением психоаналитиков согласны не все психиатры.
Осложнения
Указанная симптоматика часто приводит к тому, что у человека развивается склонность к самообману, которая может достигать гипертрофированной степени. В результате, больной считает себя всегда правым, даже если совершает асоциальные поступки или преступления. Истерическое расстройство личности характерно для воров, мошенников, насильников и других преступников.
Без лечения истерическая психопатия у женщин может привести к их фригидности. При этом больная устраивает сексуальные провокации, кокетничает и проявляет симпатию к мужчинам. Однако стойкие отношения между ними не формируются. На фоне истерического расстройства возможны вегетативные нарушения. К ним относят тошноту, повышение температуры тела, приступы удушья, двигательные расстройства и другие признаки.
Основная причина их появления – психосоматика, которая возникает как реакция нервной системы на тяжелые психологические нарушения. Люди с истерическим складом личности склонны к беспорядочной сексуальной жизни, злоупотреблению спиртными напитками и наркотическими веществами. У них повышен риск развития психоза и депрессии, а также других аффективных расстройств.