Полезные статьи
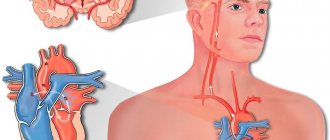
Спинальный инсульт – это тяжелая патология, обусловленная острым нарушением поступления крови к спинному мозгу. Она нередко становится причиной инвалидизации, особенно если больному не оказана медицинская помощь в условиях стационара. Восстановление после спинального инсульта бывает довольно длительным.
Причины
Ишемия – прекращение поступления крови по причине полной или частичной закупорки кровеносных сосудов. Церебральная и спинальная ишемия имеют схожий механизм развития.
Нарушение спинального кровоснабжения возникает по следующим причинам:
- Поражения сосудов спинного мозга (врожденные сосудистые мальформации, коарктация аорты, атеросклероз, тромбоэмболия).
- Сдавливание спинномозговых сосудов извне (компрессия грыжей межпозвонковых дисков, увеличенными лимфоузлами, опухолью, отломками травмированного позвонка, беременной маткой).
- Ятрогенные причины, то есть вызванные врачебными действиями (паравертебральные блокады, эпидуральная анестезия, грубые приемы мануальной терапии).
Диастематомиелия (разновидность синдрома фиксированного спинного мозга)
Скрытая мальформация развития позвоночника и спинного мозга характеризующаяся формированием костной, хрящевой или фиброзной перегородки или тяжа, исходящего из дужек, тела позвонка и разделяющий спинной мозг полностью или частично на две половины(гемихорды). Причина данной аномалии является нарушение процесса гаструляции (закладка экто,- мезо,- эндодермы) с 13 по 16 день после овуляции, что приводит к формированию диастематомиелии или дипломиелии. Данная патология часто встречается женщин, чем у мужчин (5:3). Согласно классификации по Pang в настоящее вермя выделяют две формы: I тип – два гемихорда находятся в собственных дуральных мешках, разделённых экстрадуральным костным шипом или хрящевой перемычкой; II тип – обе половины спинного мозга располагаются в едином дуральном мешке, разделённые интрадуральным фиброзным тяжом. Оба типа раздвоения спинного мозга включают дорзальные и редко вентральные, с парамедианным расположением, нефункциональные абберантные нервы, отходящие от медиальной поверхности гемихордов и пенетрирующие перегородку. Особенность аномальности прегородки является включение аномальных сосудов и рудиментарных нервов. В подавляющем большинстве диастематомиелия располагается на нижнегрудном – поясничном отделе позвоночника. Диастематомиелия в 40 – 50% случаев сочетается с миеломенингоцеле, дермальным синусом, утолщенной конечной нитью. В 85 % отмечено сочетание с пороками позвоночника (сегментация позвонков, гипоплазия тел позвонков).
Клиническая картина диастематомиелии
Ключивым фактором развития симптомов заболевания является фиксация структур спинного мозга костными и хрящевыми новообразованиями позвоночного канала. Период безсимптомости заболевания и манифестация неврологической симптоматики зависит от анатомических оссобенностей порока и скорости прироста ребенка. В большинстве случаев в период от 3,5 лет до 7 лет проявляются первичные нейроортопедические симптомы. Симптомокомплекс проявления удвоения спинного мозга формирует триаду синдромов — кожный, ортопедический, неврологический. Синдром кожных стигмов развития при данной форме дизрафизма является патогномоничным проявлением и представлен локальным гипертрихозом (повышенное оволосенение) в зоне формирования костно – хрящевой перегородки с частотой от 65 – 90%, нередко сочетаясь с дермальным синусов и капиллярной гемангиомой. Локальный гипертрихоз в проекции грудного, пояснично – крестцового отдела позвоночника в период безсимптомности должен сподвигнуть к диагностическому поиску. Страдание сегментарного и проводникового аппарата спинного мозга при фиксации костной перегородкой и как следствие натяжение при росте ребенка, приводит к развитию неврологической симптоматики. Основные симптомы в виде умерененного парапареза, преимущественно в стопах и ассиметрией, что связано выраженностью поражения той или иной половины спинного мозга. Гипотрофия всех мышц заинтересованной конечности, с редкими чувствительными нарушениями. В запущенных случаях и быстром росте ребенка присоединяется нарушение функции тазовых органов от эпизодов неудержания мочи до полной задержке. Ортопедические нарушения осевого скелета (сколиоз позвоночника, аномалии тел и дужек позвонков, укорочение и деформация стоп, укорочение нижних конечностей) с одной стороны, выступают сопутствующей патологией костной системы, а с другой стороны, является следствием нейрогенной дисфункции иннервации мышц. Своевременность выявления патологии позволяет профилактировать дальнейшее ухудшение деформации скелета и возможности консервативной коррекции.
Диагностика диастематомиелии
Методом визуализации диастематомиелии является МСКТ и МРТ позвоночника. Данные методы дополняют и уточняют взаимоотношение костных и невральных структур в позвоночном канале, выявляя сопутствующие и косвенные признаки спинального дизрафизма. По данным МРТ диастематомиелия в 70% случаев сочетается с утолщенной конечной нитью, развитие сирингомиелии выявлено в 30-40%, не редко сочетание с дермальным синусом. МСКТ применяется для визуализации оссобенностей костного шипа в позвоночном канале, сопутствующей костной патологии с возможностью 3D реконструкции. Комплексная визуализация и анализ изображений позволяется выработать оптимальную и безопасную тактику хирургического лечения.
Хирургическое лечение диастематомиелии
Диагностированный костный шип, разделяющий спинной мозг и позвоночный канал на две половины, является прямым показанием к оперативному лечению как у асимптомных, так и у пациентов с невыраженными неврологическими и ортопедическими проблемами. Использование операционного микроскопа, микроинструментария, ультразвукового костного скальпеля с нейрофизиологическиим контролем, позволяет с полной безопасность выполнить резекцию костной перегородки. Операция выполняется из экономных кожных разрезов, с минимальной травмой мягких тканей. При необходимости восстановления нормальных анатомических параметров позвоночного канала, используются современные пластические материалы. Своевременная коррекция профилактирует развитие неврологического дефицита и создает условия для восстановления утраченных функций.
Клинические проявления
Спинальная ишемия или ишемический спинномозговой инсульт возникает с одинаково часто у мужчин и женщин в возрасте от 40 лет и старше.
Клиническая картина ишемического инсульта спинного мозга разнообразна. В зависимости от того, на каком уровне возник инсульт, будут проявляться те или иные симптомы. Например, нарушение кровообращения в верхнешейном уровне вызывает резкое расстройство движений в руках и ногах, может развиться нарушение дыхания с симптомами спинального шока. Ниже уровня ишемии также возникает гипостезия, утрата всех видов чувствительности: температурной, тактильной, болевой.
При локализации поражения в шейном отделе развивается вялый паралич рук и спастический парез ног.
Наиболее часто страдает поясничная область спинного мозга. Ишемия этой зоны ведет к парализации ног с нарушением функции тазовых органов.
При любой форме спинального инсульта развиваются пролежни и трофические расстройства.
Анализируя симптомы, можно установить, какой сосудистый бассейн пострадал, или какая артерия утратила проходимость.
Темп развития перечисленной симптоматики различен, патологический процесс может развиться внезапно или постепенно в течение суток. Иногда острому нарушению спинномозгового кровообращения предшествуют симптомы-предвестники: боли в позвоночнике, перемежающаяся хромота, преходящие параличи.
В течение болезни неврологи выделяют следующие стадии:
- период предвестников;
- стадия острого инсульта;
- стадия регрессии симптомов;
- стадия остаточных (резидуальных) явлений.
Ишемический спинальный инсульт
Мужчины и женщины заболевают с одинаковой частотой в возрасте от 30 до 70 лет и старше.
В течении болезни можно выделить несколько стадий:
- стадию предвестников (дальних и близких);
- стадию развития инсульта;
- стадию обратного развития;
- стадию резидуальных явлений (если не наступило полного выздоровления).
Предвестниками ишемического спинального инсульта являются пароксизмы преходящих спинномозговых расстройств (миелогенная, каудогенная или сочетанная перемежающаяся хромота, преходящие боли и парестезии в области позвоночника или в проекции разветвления определенных спинномозговых корешков, расстройства на функции тазовых органов).
Темп возникновения инсульта различен — от внезапного (при эмболии или травматической компрессии снабжающих спинной мозг сосудов) до нескольких часов и даже суток.
Уже упоминалось, что спинальному инфаркту часто предшествует боль в позвоночнике или по ходу отдельных корешков.
Характерно прекращение или значительное стихание этой боли после развития миелоишемии. Это наступает вследствие перерыва прохождения болевых импульсов по чувствительным проводникам на уровне очага ишемии спинного мозга.
Клиническая картина
ишемического спинального инсульта весьма полиморфна и зависит от распространенности ишемии как по длиннику, так и по поперечнику спинного мозга. В зависимости от обширности ишемии по поперечнику спинного мозга встречаются следующие варианты клинической картины.
Синдром ишемии вентральной половины спинного мозга
(
синдром закупорки передней спинномозговой артерии, синдром Преображенского
). Характеризуется острым развитием паралича конечностей, диссоциированной паранестезией, нарушением функции тазовых органов. Если ишемия локализуется в шейных сегментах спинного мозга, развивается паралич (парез) в руках вялый, в ногах — спастический. Ишемия грудных сегментов проявляется нижним спастическим парапарезом, миелоишемия пояснично-крестцовой локализации — нижним вялым парапарезом. Верхняя граница диссоциированной паранестезии помогает ориентироваться в распространенности ишемического очага по длиннику спинного мозга. Суставно-мышечное и тактильное чувство не нарушается. Ишемия пояснично-крестцового утолщения проявляется нижней вялой параплегией с арефлексией, диссоциированной параанестезией, задержкой мочи и кала. Этот симптомокомплекс носит название
синдрома Станиловского-Танона.
Синдром передней ишемической полиомиелопатии
является одним из вариантов частичного поражения структур вентральной половины спинного мозга. Характеризуется быстрым развитием вялого пареза определенных мышечных групп верхних или нижних конечностей с арефлексией и атрофией мышц и изменением на ЭМГ, указывающим на ишемию в пределах передних рогов спинного мозга. Этот синдром приходится дифференцировать с полиомиелитом, при котором выявляются признаки инфекционного поражения и стадия желудочно-кишечных расстройств.
Ишемический синдром Броун-Секара
Встречается изредка. Отличается от типичного компрессионного поражения половины спинного мозга тем, что при ишемии остаются сохраненными задние канатики, поэтому суставно-мышечное чувство на стороне центрального паралича конечности не нарушается. Об анатомической обоснованности такого варианта миелоишемии уже упоминалось, она связана с тем, что отдельные бороздчато-комиссуральные артерии снабжают только одну, правую или левую, половину поперечника спинного мозга.
Синдром центромедуллярной ишемии
Характеризуется острым или подострым развитием сегментарной диссоциированной анестезии с утратой соответствующих сегментарных глубоких рефлексов и легким периферическим парезом этих же миотомов. По клинической картине это напоминает сирингомиелию (ишемический сирингомиелический синдром
).
Синдром ишемии краевой зоны передних и боковых канатиков
Проявляется спастическим парезом конечностей, мозжечковой атаксией и легкой проводниковой парагипестезией. Острое начало заболевания и в последующем возможность интермиттирующего течения напоминают спинальную форму рассеянного склероза. Диагностике помогает наблюдение за дальнейшим развитием заболевания.
Ишемический синдром бокового амиотрофического склероза
Чаще развивается в верхнем артериальном бассейне спинного мозга. Клиническая картина характеризуется слабостью дистальных отделов верхних конечностей, атрофией мелких мышц кистей, повышением глубоких рефлексов, патологическими кистевыми и стопными знаками. Возможны фасцикулярные подергивания мышц плечевого пояса. При этом синдроме отсутствуют распространение паретических явлений на бульбарную группу мышц (языка, гортани и глотки).
Синдром ишемии дорсальной части поперечника спинного мозга (синдром Уилльямсона)
Встречается редко, связан с окклюзией задней спинномозговой артерии. У таких больных остро появляются сенситивная атаксия в одной, двух или более конечностях, умеренный спастический парез этих же конечностей, сегментарная гипестезия, указывающая на уровень ишемии, утрачивается вибрационная чувствительность на ногах.
Синдром ишемии поперечника спинного мозга
Развивается при выключении крупной радикуло-медуллярной артерии, участвующей в формировании как передней, так и задней спинномозговой артерии. Почти всегда такая топография очага наблюдается при нарушении венозного оттока от спинного мозга (тромбоз или компрессия спинномозговых и корешковых вен). Детали клинической картины варьируют в зависимости от уровня поражения (шейные, грудные или поясничные сегменты).
Знание типовых вариаций распределения корешково-спинномозговых артерий в ряде случаев позволяет клинически определить пострадавший бассейн такой артерии. Приведем краткую клиническую картину миелоишемии при выключении отдельных спинномозговых артерий.
Синдром окклюзии крупной передней шейной радикуло-медуллярной артерии (артерия шейного утолщения)
Проявляется вялым или смешанным парезом верхних конечностей и спастическим нижних, сегментарными и проводниковыми расстройствами чувствительности, нарушением функции тазовых органов по центральному типу.
При выключении верхней дополнительной радикуло-медуллярной артерии
остро развивается нижний парапарез, диссоциированная паранестезия с верхней границей на сегментах ThI-LIV. Наступает задержка мочи. Первоначально обычно угасают коленные и ахилловы рефлексы. Однако всегда вызывается симптом Бабинского. В последующие 5-6 дней нижний парапарез приобретает черты центрального (повышается мышечный тонус, оживляются глубокие рефлексы). Расстройства чувствительности обычно концентрируются в зоне верхних грудных дерматомов. В резидуальной стадии наряду с признаками поражения сегментов ThI-ThIV, иногда наблюдаются угасание глубоких рефлексов на руках, гипотрофия мелких мышц кистей. Легкие признаки поражения периферического двигательного нейрона при этом подтверждаются электромиографией. Эти симптомы можно рассматривать как отдаленные.
Синдром выключения артерии Адамкевича (артерии поясничного утолщения)
Клиническая картина при этом бывает довольно разнообразной. Она зависит от стадии заболевания. В острой фазе инсульта всегда обнаруживают вялый нижний парапарез (параплегия), диссоциированную или редко тотальную параанестезию с верхней границей, колеблющейся от сегмента ThI-SI. Всегдп страдает функция тазовых органов (недержание или задержка мочи, кала). Нередко быстро присоединяются пролежни.
Лечение
Лечение ишемического спинального инсульта проводят с учетом причин, вызвавших патологию. Общим для всех видов нарушения кровообращения являются следующие мероприятия:
- Госпитализация в специализированное отделение неврологии, постельный режим;
- Профилактика пролежней и трофический расстройств;
- Регулярное опорожнение мочевого пузыря;
- Поддержание основных жизненных функций;
- Лечебная физкультура, массаж пораженных конечностей.
Медикаментозная терапия ишемии спинного мозга сходна с лечением инсульта головного мозга:
- Нейропротекторы – Глиатилин, Цераксон, Актовегин, Мексидол.
- Препараты, улучшающие кровоснабжение спинного мозга – Кавинтон, Сермион, Инстенон.
- Лекарства для разжижения крови и предотвращения тромбообразования – Трентал, Курантил.
- Антикоагулянты – Фраксипарин, Гепарин.
- Витамины, антиоксиданты.
При отсутствии эффекта от консервативной терапии или, если причиной инсульта стало сдавление опухолью или грыжей, не обойтись без нейрохирургического вмешательства.
Острое нарушение спинального кровообращения легче предотвратить, чем вылечить. Профилактика заболевания заключается в своевременном лечении хронических заболеваний (атеросклероза, артериальной гипертензии), остеохондроза, травм позвоночника.
Функциональная нейрохирургия
Нейромодуляция — это терапевтическое изменение функций нервной системы с помощью недеструктивных электрических и медиаторных воздействий. В настоящее время нейромодуляция относится к медицине высоких технологий и активно используется для помощи больным.
Наиболее распространенным синдромом, для лечения которых используются методики нейромодуляции, является синдром спастичности. Возникновение спастичности в раннем возрасте приводит к нарушению моторного развития и формированию миогенных, а впоследствии и фиксированных контрактур. Клинические признаки включают: – мышечное напряжение и ограничение движения – затруднения в реализации повседневной деятельности (в т.ч. ходьба, прием пищи, самообслуживание) – развитие неожиданных и болезненных мышечных спазмов Выраженная спастичность в частности, может: – препятствовать адекватной и комфортной жизнедеятельности – приводит к потере самостоятельности из за невозможности самостоятельно осуществлять повседневную деятельность – снижает качество жизни пациента и его близких, и других лиц, осуществляющих уход – препятствует эффективному двигательному контролю Наиболее частыми заболеваниями, при которых наблюдается синдром спастичности, являются синдром детского церебрального паралича ( ДЦП), последствия перенесенной черепно-мозговой травмы, последствия перенесенного внутричерепного кровоизлияиния. В лечении спастичности на сегодняшний день используется комплексный подход, включающий применение консервативной терапии, реабилитационного, ортопедохирургического и нейрохирургического лечения. Задача лечения заключается в снижении спастичности, коррекции нарушений опорно-двигательного аппарата и формировании правильного двигательного стереотипа. Согласно данным международных исследований, консервативная терапия недостаточно эффективна для адекватной коррекции спастического синдрома.
Нейрохирургические медотики, используемые в лечении спастичности: — Интратекальная баклофеновая терапия ( ITB) — Хроническая электростимуляция спинного мозга
Интратекальная баклофеновая терапия Метод постоянного введения баклофена непосредственно в ликворные пространства спинного мозга при помощи специального насоса ( помпы).
Программируемая инфузионная система предназначена для непрерывного введения точных доз лекарственных средств людям,нуждающимся в длительном лечении мышечной спастичности. Такая инфузионная терапия не излечит основное заболевание, но поможет справиться с его симптомами. Этот метод позволяет снизить общую дозу препарата и тем самым уменьшить побочные явления от пероральной терапии Баклофеном. В настоящее время интратекальная баклофеновая терапия является безальтернативным методом лечения спастических гемипарезов и тетрапарезов.
Процедура имплантации состоит из двух этапов: 1. Проведение срининг-теста Срининг-тест заключается в однократном эндолюмбальном введении Лиорезала и оценке изменения мышечного тонуса после введения. При положительном результате следующим этапом является имплантация инфузионной системы 2. Имплантация инфузионной системы Система состоит из : — лекарственная помпа ( объем 20 или 40 мл в зависимости от телосложения и возраста пациента)
Имплантируемая помпа представляет собой работающее на батарейках устройство с запасом назначенного препарата, котороеполностью имплантируется под кожу. Существуют помпы 2 размеров: 20 мл и 40 мл, что соответствует количеству лекарственного средства, которое способна вместить помпа. В центре помпы имеется возвышение, называемое мембраной, через которую врач вводит лекарственное средство, чтобы наполнить помпу. Диаметр помпы составляет 7,62 см, а его толщина – 2,5 см. — катетера, непосредственно вводимого с люмбальное простраство
Катетер (трубка) одним концом подсоединяется непосредственно к помпе , а другим концом вставляется в спинномозговой канал. Через катетер непосредственно к спинному мозгу медленно и непрерывно подается постоянная доза лекарственного средства. — программируемое устройство.
Устройство управления представляет собой портативный,работающий на батарейках, компьютер, позволяющий врачу регулировать дозу лекарственного средства и контролировать работу помпы посредством беспроводной радиосвязи.
Помпа изготовлена с использованием передовых технологий, благодаря которым продолжительность работы этого устройства с точным введением препарата достигает примерно 8 лет. При разрядке батарей помпу необходимо заменить хирургическим путем.Учитывая количество препарата, оставшееся в резервуаре помпы, а также запрограммированную скорость его введения, помпа информирует вашего лечащего врача о рекомендуемой дате повторного наполнения. Кроме того, помпа сигнализирует о снижении запаса Имплантация помпы производится во время хирургического вмешательства под общей анестезией. Данная процедура занимает от 1 до 2 часов. Помпу помещают под кожу в нижней части живота
При первой имплантации помпы , а также при каждом повторном наполнении помпа будет сообщать врачу рекомендуемую дату следующего наполнения. В зависимости от вместимости помпы, концентраци раствора Лиорезала и запрограммированной скорости введения препарата, интервал между повторными наполнениями может составлять от 1 до 8 месяцев – в среднем 2-3 месяца. Повторное наполнение помпы проводится за несколько дней до предположительной даты окончания запаса лекарственного средства – так облегчение симптомов будет непрерывным. Повторное наполнение помпы так же несложно, как выполнение инъекции. Вся процедура занимает 10-15 минут. Лечащий врач или медсестра вводит т иглу через кожу и мембрану в помпу MEDSTREAM, чтобы удалить из него все остатки препарата. При прохождении иглы через кожу Вы почувствуете легкий укол. Затем врач подсоединит шприц со свежим препаратом к уже установленной игле и произведет наполнение резервуара помпы. При повторном наполнении происходит расширение (резервуара) и запуск очередного рабочего цикла
Очень важно соблюдать график встреч с врачом, чтобы запас препарата в помпе не заканчивался. Если не получается прийти на встречу, как можно скорее свяжитесь со своим врачом, чтобы перенести встречу на другую дату.
Электростимуляция спинного мозга Хроническая электростимуляция спинного мозга — основана на воздействии высокочастотного электрического тока на процессы проведения нервных сигналов через задние структуры спинного мозга. В результате возникает блокада патологического рефлекса, участвующего в поддержании повышенного мышечного тонуса, и как следствие происходит снижение спастичности. Стимуляция проводится при помощи имплантируемой системы, состоящей из электродов и нейростимулятора. Показанием для применения данной методики служит спастический нижний парапарез
Система для нейростимуляции состоит из дыух основных имплантируемых частей: — нейростимулятор — электрод
Нейростимулятор представляет собой изолированное устройств, состоящее из батареи и электроники. Он имплантируется подкожно и вырабатывает электрические импульсы, необходимые для стимуляции. Импульсы проводятся по удлинителям и электродам в спинной мозг. Электроды – электрод представляет собой тонкий провод с контактами на кончике. Для стимуляции электроды имплантируются в эпидуральное пространство ( пространство между позвонком и твердой мозговой оболочкой). Включенная система нейростимуляции генерирует электрические импулься, которые проводятся по удлинителям и электродам в соответствующие сегменты спинного мозга. Неимплантируемые компоненты системы: — программатор врача — пульт пациента — зарядное устройство для подзарядки батарей нейростимулятора. Программатор врача Используется для программирования стимулятора. Параметры вырабатываемых импульсов могут быть неинвазивно изменены. Программатор передает настройки нейростимулятору дистанционно.
Пульт управления пациента. Портативное устройство, которое позволяет пациенту включать\выключать нейростимулятор, когда это необходимо или для проверки состояния заряда батареи.
Операция по установке нейростимулятора состоит из трех частей — имплантация электродов — тестовая стимуляция — имплантация нейростимулятора. 1. Имплантация электродов
2. Тестовая стимуляция. Rg, КТ или МРТ-контроль.
3. Имплантация нейростимулятора. Подбор программы стимуляции Для эффективного снижения мышечного тонуса в большинстве случаев используется периодический режим стимуляции: 3–6 раз в день по 10–60 минут. Параметры электростимуляции подбираются индивидуально. Ожидаемые результаты при хирургическом лечении спастичности:
Снижение мышечного тонуса в ногах и в отдельных группах мышц Улучшение ухода за собой Улучшение походки Улучшение функциональной дееспособности и независимости Снижение боли, связанной со спастичностью Улучшение перемещения Улучшение сна Повышение участия в реабилитационных мероприятиях Предотвращение или снижение риска спазмов и контрактур Облегчение гигиенического ухода Легкость в уходе за пациентами
Обсуждение
При определении показаний к проведению больным с СФСМ операций, устраняющих фиксацию спинного мозга, исходят из концепции обратимости неврологического дефицита и улучшения прогноза заболевания при восстановлении мобильности спинного мозга путем хирургического устранения факторов, вызывающих деформацию и растяжение его каудальных отделов и корешков конского хвоста [5]. В нашей серии наблюдений стабилизация состояния после операции была достигнута во всех случаях, а регресс клинических проявлений был отмечен у существенной части больных. Так как СФСМ считается динамическим состоянием, при котором неврологический дефицит, как правило, прогрессирует, стабилизацию состояния можно отнести к положительным результатам лечения [1-3].
Важным представляется выявление факторов, определяющих обратимость клинических проявлений СФСМ. Они могут быть обусловлены как поражением серого вещества каудальных сегментов, так и патологией проводников спинного мозга. Традиционно инструментальная диагностика патологии проводящих спинальных систем сводится к анализу сенсорных и моторных вызванных потенциалов, однако окончательное уточнение характера и прогноза заболевания требует определения структурно-функциональной организации патологического процесса в целом. Современные методы нейровизуализации позволяют выявлять структурные изменения спинного мозга, дифференцируя патологию серого вещества и проводникового аппарата. Считается, что режим диффузно-взвешенных МРТ-изображений позволяет получать данные о перемещении молекул воды в тканях [10]. Учитывая, что однонаправленное движение молекул воды в центральной нервной системе обусловлено, прежде всего, наличием аксональных мембран, объемные изображения, получаемые при спинальной диффузно-взвешенной МРТ-трактографии, с определенной долей условности принято считать проводящими путями белого вещества спинного мозга [11-15]. При этом снижение ФА, характеризующей степень однонаправленности диффузии молекул воды, в настоящее время рассматривается в качестве одного из признаков повреждения проводящих путей спинного мозга при различных патологических состояниях [16-18]. Считается, что в норме этот показатель для каудальных отделов спинного мозга составляет 0,2-0,5 [13, 16]. Имеется небольшой опыт применения МРТ-трактографии при СФСМ у взрослых [19]. Нами также были представлены результаты проведения МРТ-трактографии у детей с последствиями коррекции ММЦ пояснично-крестцовой области [20]. Полагают, что клинические проявления СФСМ формируются в результате его натяжения, что оказывает негативное влияние на кровообращение и клеточный метаболизм [5]. Известно, что аксоны нейронов, благодаря своим вязкоэластическим свойствам, обладают существенной устойчивостью к механической деформации [21].
Экспериментальные исследования ряда авторов продемонстрировали высокую степень компенсации в длинных проводниках (задние столбы) при их растяжении и ишемии [22, 23]. Было установлено, что нарушение проводящей функции вентрального канатика спинного мозга свиньи в виде исчезновения вызванных потенциалов развивается при натяжении его фрагмента с увеличением длины в 2 раза [24]. В эксперименте на кошках при стимуляции задних сакральных корешков и отведении возбуждения от передних на фоне растяжения каудальных отделов спинного мозга наблюдались снижение амплитуды и увеличение латентности вызванных потенциалов на уровне вставочных нейронов сегментарного аппарата [5].
На основании полученных данных было сформировано представление о СФСМ, как о вызванном натяжением патологическом состоянии, характеризующемся нарушением клеточного метаболизма и проводящей функции нейронов серого вещества. Учитывая, что примерно 97% серого вещества каудальных отделов спинного мозга представлено интернейронами проприоспинальной системы, дающими начало более чем 60% волокон белого вещества на этом уровне [25-27], имеется основание полагать, что развитие СФСМ связано в том числе с поражением коротких проприоспинальных волокон, которые, в силу своей относительно меньшей длины, в значительной степени подвержены воздействию растяжения. Результатом их избыточного натяжения может быть как нарушение проведения, так и необратимые изменения, приводящие к дегенерации нервных волокон. Это предположение косвенно подтверждается клиническими признаками нарушения интегративной функции проприоспинальной системы каудальных отделов спинного мозга [25] у исследуемых первой группы, а также выпадением сегментарных функций дистальнее УПТ у больных второй группы.
Резкое полное прерывание трактов на МРТ-трактограммах у этих больных, по всей видимости, обусловлено внезапным критическим снижением Ф.А. Последнее может быть вызвано поражением проводников проприоспинальной системы каудальных отделов спинного мозга. Характерной нейровизуализационной особенностью при этом является отсутствие МРТ-трактографических признаков ретроградной дегенерации длинных проводников спинного мозга проксимальнее УПТ [28, 29]. Выявленная зависимость уровня ФА от возраста больных в 1-й группе исследуемых, вероятно, связана с продолжающимся процессом формирования миелиновых оболочек проводников спинного мозга.
Таким образом, между изменениями проводников спинного мозга, выявляемыми при проведении МРТ-трактографии, и клиническими проявлениями СФСМ, очевидно, существует связь. Грубый неврологический дефицит на фоне прерывания трактов, по данным МРТ-трактографии, позволяет предположить необратимое структурное поражение спинного мозга, в том числе структур проприоспинальной системы. Наряду с этим клинические признаки СФСМ могут быть связаны с иными проявлениями миелодисплазии (сирингомиелия, диастематомиелия и др.), изменяться на фоне сопутствующих патологий (гидроцефалия, аномалия Киари и др.), последствий какого-либо «внешнего» воздействия (травма, ишемия, рубцово-спаечный процесс) [4], а данные МРТ-трактографии в свою очередь могут варьировать в зависимости от возраста исследуемых, а также искажаться на фоне пульсовых движений спинного мозга и перемещения ликвора в терминальной цистерне [18].
Синдром позвоночной артерии (Барре — Льеу) — симптомы и лечение
При хронической боли в шее используются хирургические и фармакологические методы лечения, а также различные способы тракционной терапии — вытяжения позвоночника с помощью специальных приспособлений (блоков, поясов, колец) [12].
Эффективность методов мануальной терапии — мягких техник, постизометрической релаксации, растяжения мышц — ещё изучается. С этой целью в 2015 году было проведено два исследования. Метаанализ китайских учёных показал, что мануальные техники менее действенны при устранении болевого синдрома, чем тракция шейного отдела позвоночника [13]. Однако исследование канадских учёных выявило, что мануальная терапия становятся эффективнее в сочетании с другим методом активного лечения острой и хронической боли в шее. Также мануальные техники лучше справляются с хронической болью, чем массаж, и эффективнее борются с острой и подострой болью в шее, чем медикаментозное лечение. При этом из-за побочных эффектов от приёма препаратов мануальная терапия является предпочтительной. По эффективности мануальные методики схожи с мобилизацией шейного отдела позвоночника, однако мобилизация как отдельное вмешательство не уменьшает боль [14].
Что касается такого немедикаментозного метода лечения, как иглоукалываение, то метаанализ 2021 года показал его эффективность над фиктивной акупунктурой (иглоукалыванием неакупунктурных точек) и неактивным лечением [15].
Несомненным действенным методом лечения синдрома являются физические упражнения. Их эффективность в устранении острого и хронического болевого синдрома подтверждает обзор 2005 года. При этом стоит акцентировать внимание на растяжке шейного отдела, плечевого пояса и грудной клетки. А сочетание упражнений с мобилизацией и мануальными техниками на шейном отделе способствует уменьшению боли в краткосрочной и долгосрочной перспективе [16].
К операционным методам стабилизации позвоночника относят:
- пункционный межтеловой спондилодез — объединение и фиксирование нескольких позвонков во избежание их смещения;
- фенестрация — частичное удаление дужки межпозвоночного диска;
- аутодермопластика межпозвоночных дисков — замена диска собственными тканями.
При проведении операции вживляются пористые эксплантаты из сплава титана и никеля. За счёт пористости в них быстро прорастают костные ткани. Это позволяет сделать фиксацию прочной и значительно сократить срок нетрудоспособности пациента и нахождения шеи в неподвижном положении.
Помимо стабилизирующих операций шейного отдела позвоночника также проводятся и другие виды вмешательств:
- декомпрессивно-стабилизирующие — устранение сдавления с последующей фиксацией позвоночника;
- декомпрессивно-пластические (ламинопластика) — устранение сдавления путём увеличения позвоночного канала с сохранением целостности задних элементов позвонков;
- декомпрессирующие операции — удаление межпозвоночного диска или его дужки, сдавливающих артерию, и др. [9].
Имеется значительный опыт восстановления позвоночных артерий. Применяются следующие методы:
- транспозиция — смещение позвоночной артерии в подключичную (общую сонную);
- ангиопластика — расширение сосуда с помощью расширяющегося баллона;
- стентирование — расширение сосуда с помощью установки стента.
При одновременном поражении первого и второго сегментов позвоночной артерии выполняется шунтирование — создание обходного пути на уровне третьего сегмента [17].