26 мая 2021
Ежегодно в России регистрируется примерно 500 000 случаев инсульта при населении в 144 миллионов человек. Сосудистые заболевания головного мозга на сегодняшний момент занимают первое место среди причин инвалидности.
Чтобы предотвратить тяжелые последствия этого недуга, стоит больше знать о том, какие бывают виды инсульта, о причинах его возникновения и о реабилитации после. Об этом мы и расскажем в этой статье.
Виды и классификация
Обширный инсульт возникает при поражении крупных артерий, в том числе сонных ‒ они принимают участие в кровоснабжении больших полушарий головного мозга. В результате их закупорки либо разрыва может полностью прекращаться питание одного или даже двух полушарий. Это приводит к резкой ухудшении нервной деятельности, а при отсутствии медицинской помощи в течение первых нескольких часов ‒ к летальному исходу. Важно определить тип инсульта и его причины ‒ эти факторы влияют на подбор дальнейшей схемы лечения и реабилитации после инсульта.
Ишемический обширный инсульт
Ишемический инсульт встречается у 80% пациентов. Его основная причина ‒ это ухудшение проводимости крови по сосудам, при этом их стенки остаются без повреждений. Ишемией называется кислородное голодание тканей, что особенно опасно для головного мозга. Этот вид инсульта может возникать резко либо развиваться постепенно, на фоне основных предрасполагающих факторов:
- закупорки сосуда тромбом, в том числе при атеросклерозе и формировании бляшек;
- сосудистого спазма, в результате которого кровь не может свободно поступать к тканям головного мозга;
- резкое снижение показателей артериального давления ‒ в таких условиях к нервным тканям поступает незначительное количество крови, обогащенной кислородом.
При ишемическом инсульте остаются шансы на полное восстановление. Если стенки сосуда сохраняют целостность, в первые несколько часов следует принять все возможные меры для восстановления кровообращения.
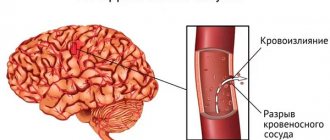
Обширный геморрагический инсульт
Геморрагическим называется инсульт, который возникает при разрыве артерии. Его второе название ‒ нетравматическое мозговое кровоизлияние. Этот опасное явление, которое может приводить к летальному исходу даже в случае своевременного оказания неотложной помощи. Обширная гематома лишает ткани головного мозга возможности принимать и передавать нервные импульсы, результатом чего могут становиться не только ухудшение памяти, внимания, навыков и рефлексов, но также кома и полное угнетение нервной деятельности.
Выделяют несколько разновидностей геморрагического инсульта, которые отличаются по расположению гематомы и степени опасности для пациента.
- Внутримозговое кровоизлияние ‒ самый распространенный вид. Кровь поступает в вещество головного мозга и повреждает нервные клетки, которые отвечают за различные навыки и функции в организме человека. Риски для жизни пациента присутствуют, но они минимальны, по сравнению с другими типами геморрагического инсульта. Основными причинами считаются гипертония (повышение артериального давления), атеросклероз и тромбоз. п
- Субарахноидальное кровоизлияние ‒ патологическое состояние, при котором кровь поступает в подпаутинное пространство, между оболочками головного мозга. Оно часто возникает спонтанно и может приводить к летальному исходу, даже при своевременном оказании медицинской помощи. Из причин субарахноидального кровоизлияния, помимо гипертонического криза, выделяют курение, избыточный вес и злоупотребление алкоголем ‒ все эти факторы приводят к слабости сосудистых стенок.
Опасность геморрагического инсульта в том, что не каждому пациенту удается полностью восстановить утраченные навыки. Даже при соблюдении всех рекомендаций врача, нервные ткани повергаются некрозу и не могут выполнять функцию передачи нервных импульсов.
Стволовой инсульт
Как ишемический, так и геморрагический инсульт могут располагаться в стволовом центре головного мозга. Здесь находятся жизненно важные центры, которые участвуют в регуляции дыхания, глотания, сердечного ритма. Попадание крови в эту область опасно мгновенным летальным исходом из-за остановки процессов дыхания и сердцебиения.
Раннее и позднее диагностирование болезни
Большое влияние оказывает на конечный результат реабилитации раннее обнаружение нарушения кровообращения в мозговых структурах. Если это удалось, то врач вначале проводит оценку состояния больного по следующим показателям:
- Определяется количество баллов при помощи специальной шкалы инсультов.
- Фиксируется время от начала болезни.
Больному проводят обследование при помощи МРТ, определяя объем пораженной болезнью ткани. После этого пациенту ставится диагноз, и рассматривается прогноз на реабилитацию. Фактически это попытка спрогнозировать, что может произойти с больным в первый месяц после инсульта.
Сумма балов по шкале заболевания позволяет врачам предположить, что будет с пациентом после очередного инсульта. Резко усиливаются шансы больного на выздоровление, если ему нет 40 лет, у него есть супруг или супруга. Шанс на успешную реабилитацию может дать низкая (по сравнению с другими пациентами) температура тела во время острой стадии болезни.
Читать также: Причины и последствия инсульта
Условия реабилитации улучшаются, если в первые 7 дней после инсульта у человека наблюдается положительная динамика, указывающая на некоторое улучшение состояния пациента. Такие больные быстро восстанавливают навыки речи и двигательные функции.
При позднем диагностировании инсульта у человека (оно проводится через 30 дней после развития болезни) врачи оценивают состояние и шансы на его выздоровление исходя из таких факторов, как:
- Проявления нарушения двигательной функции, расстройство речи (вместе с этим возможно поражение зрения), падение настроения у пациента, изменение его поведения.
- Человек, перенесший инсульт, испытывает сложности с самообслуживанием и передвижением, не может самостоятельно ходить в магазин, водить машину.
- После третьего апоплексического удара большинство пациентов не могут работать на прежнем месте.
После учета всех указанных факторов врачи делают прогноз на восстановление конкретного больного после инсульта. Если лечение возможно, то больному выписывают соответствующие препарат. Полное выздоровление происходит только у 12-15% от общего количества пациентов с инсультом.
Неблагоприятный исход возникает при наличии у больного нарушения восприятия и сознания, стойкого паралича конечностей, признаков недержания мочи.
Причины и факторы риска
Обширный инсульт может случаться внезапно, но в некоторых случаях его симптомы нарастают в течение нескольких часов. Приступ может возникнуть у любого человека, вне зависимости от пола и возраста, Однако, выделяют ряд предрасполагающих факторов, которые уменьшают прочность и эластичность сосудистых стенок, тем самым повышая вероятность развития инсульта. К ним относятся:
- пожилой возраст (более 50 лет) ‒ со временем стоит уделять больше внимания полноценному отдыху, правильному питанию и физической активности;
- хроническая гипертония ‒ пациентам рекомендуется следить за самочувствием и регулярно измерять показатели артериального давления;
- любые болезни сердца ‒ при их обострении существует риск повышения или снижения давления, ухудшения качества сосудистых стенок, различных видов аритмии (требуются регулярные обследования);
- ишемические атаки ‒ часто возникают как предвестники инсульта либо инфаркта;
- тип и график работы, в том числе высокая степень нервного напряжения, ночные смены и вредные условия труда;
- вредные привычки ‒ курение снижает прочность и эластичность сосудов, вызывает скачки артериального давления;
- избыточный вес;
- заболевания сосудов, в том числе стеноз (сужение) артерий, которые питают головной мозг;
- наследственная предрасположенность ‒ инсульт в анамнезе родственников.
Чтобы снизить вероятность обширного инсульта, врачи Клинического Института Мозга рекомендуют проходить регулярные обследования при любых патологиях сердца и сосудов, а также в пожилом возрасте. Также важно придерживаться здорового образа жизни, выбирать правильное питание и нести легкие физические нагрузки. Жирная пища животного происхождения ‒ основной источник холестерина. Он накапливается на сосудистых стенках и может формировать бляшки, которые сужают просвет артерий.
Еще одна причина обширных инсультов и осложнений после них ‒ отсутствие ранней диагностики и своевременного лечения. Наиболее эффективный период, в течение которого важно обратиться к врачу ‒ первые два часа. В Клиническом Институте Мозга есть необходимое оборудование, а специалисты имеют огромный опыт лечения инсультов любого типа, что гарантирует максимум шансов на успешное выздоровление.
Третий инсульт: последствия, прогнозы
В период в 12 месяцев могут произойти от одного до четырех случаев инсульта и это только на одну тысячу человек. По данным исследований исходом болезни может быть и инвалидность или смерть. Особенно большой риск летального исхода для тех, кто пережил третий инсульт.
Конечно, для людей младше 55-70 лет болезнь не страшна, но опасаться её стоит, так как люди, выжившие после такого удара, зачастую умирают через 3-5 лет. Плюс ко всем рискам получают резкое ухудшение здоровья. Как избежать болезни и понять чего следует ожидать будет описано в этой статье.
Клиническая картина
Обширный инсульт протекает с поражением большого участка головного мозга. Клиническая картина ярко выражена, а повреждения несут опасность для жизни пациента. Важно обратиться за неотложной помощью, если у пострадавшего прослеживаются следующие симптомы:
- резкое снижение слуха и зрения, нарушение координации движений, невозможность концентрировать внимание;
- острая головная боль, головокружение;
- тошнота и рвота;
- покраснение кожи и слизистых оболочек либо их бледность;
- снижение чувствительности кожи, часто на одной стороне лица или туловища, паралич мышц;
- появление провалов в памяти;
- обморок.
При обширном инсульте остается вероятность развития комы. Это состояние, при котором пострадавший не реагирует на любые внешние раздражители, но его дыхание и сердцебиение сохраняются. Кома может продолжаться длительное время, и от этого зависят шансы на дальнейшее восстановление.
От чего зависит прогноз после трех инсультов
Врачи определили факторы, влияющие на выживаемость больного после третьего инсульта:
- Постоянно присутствующие, практически неизменяемые показатели: тяжесть симптомов заболевания у пациента, тип болезни, локализация инсульта, возраст больного.
- Переменные величины: биохимические показатели кровяной плазмы, артериальное давление, наличие температуры у больного.
Контролируя вторую группу показателей, врачам удается в некоторых случаях вылечить пациента, перенесшего 3 инсульта. Но это происходит довольно редко.
При третьем инсульте последствия чаще всего приводят к гибели больного на протяжении 2-5 дней. Если человек выжил, то возможны осложнения:
- Отек мозга.
- Потеря памяти.
- Развитие судорог.
- Паралич.
- Сильная головная боль, кровоизлияние в мозг.
- Нарушение координации движений.
- Афазия (потеря навыков речи и письма).
Кроме указанных явлений, может наблюдаться периферийная невропатия, развитие психоза и кома. Каждое из указанных осложнений имеет свою симптоматику, которую должны учитывать врачи. Например, отек мозга характеризуется головной болью, онемением шеи, головокружением, ухудшением зрения и другими признаками.
Судороги могут возникать на любой группе мышц при обширном кровоизлиянии в мозг.
Чаще всего после третьего апоплексического удара у больного развивается паралич конечностей, который проходит без атрофии мышечных структур.
Последствием поражения левой половины мозга выступает афазия. Человеку при восстановлении потребуется помощь логопеда, т.к. он теряет навыки речи, не может нормально слушать. Чтобы восстановить все навыки речи и письма, надо начинать лечение пациента на протяжении первых 2 недель после удара.
Тест для быстрой диагностики обширного инсульта
В домашних условиях можно определить первые признаки нарушения мозгового кровообращения и предупредить развитие обширного инсульта. Они могут проявляться за несколько часов до приступа, и важно их отличить от нормального состояния. Пациент может не понимать опасности происходящего и находиться в хорошем самочувствии, поэтому первичная диагностика ‒ задача окружающих. Врачи Клинического Института Мозга предлагают ознакомиться с простыми тестами, которые следует сразу провести при подозрении на инсульт ‒ они помогут на ранних сроках обратиться за медицинской помощью и повысить шансы на полноценное восстановление.
- Первый способ определить инсульт ‒ попросить человека улыбнуться. При нарушении мозгового кровообращения один из углов рта остается опущенным.
- Второй способ ‒ поднять обе руки перед собой и удерживать их в течение нескольких секунд. Если в норме это упражнение не вызывает затруднений, то при инсульте одна рука либо не поднимается, либо сразу опускается вниз.
- Третий способ ‒ попросить повторить простое предложение. Речь человека может становиться неразборчивой. Также можно задавать простые вопросы о месте нахождения пострадавшего, его имени и дате ‒ он не сможет дать на них четкий ответ.
- Четвертый способ ‒ направить источник света в глаза. При инсульте один из зрачков не реагирует на свет, в то время как второй будет сужаться, а затем расширяться при менее интенсивном освещении.
Важно понимать ‒ не все первые признаки инсульта могут проявляться у одного человека. При совпадении хоть одного из пунктов важно обратиться за неотложной медицинской помощью. На раннем этапе есть вероятность полностью сохранить функции головного мозга и не утратить нервные связи.
Что такое инсульт?
Инсульт — отсутствие нормального кровообращения в тяжелой форме или, по — другому, ОНМК, проявляющееся неожиданным возникновением очаговой или общемозговой неврологической совокупности признаков данной болезни. Продолжительность воздействия болезни на организм происходит в течение 24 часов и очень большая вероятность того, что болезнь приведет к летальному исходу. Различают три типа инсульта:
- Инфаркт мозга.
- Кровоизлияние в часть или весь мозг.
- Субарахноидальные кровоизлияния.
Методы диагностики и лечения
Тактика лечения зависит от вида обширного инсульта, возраста пациента, сопутствующих заболеваний и других факторов. При геморрагическом типа важно устранить источник кровотечения, а некоторым пациентам может потребоваться хирургическое вмешательство, с целью удаления гематомы либо аневризмы. При ишемическом инсульте терапия проводится в нескольких направлениях:
- коррекция дыхания и сердцебиения;
- устранение и профилактика отечности головного мозга;
- разжижение крови и недопущение образования тромбов;
- симптоматическое лечение, направленное на снятие судорожного синдрома, лихорадки и других клинических признаков.
В Клиническом Институте Мозга есть все необходимые условия для лечения и реабилитации пациентов с инсультов. На первом этапе все процедуры обязательно проводятся в стационаре, под круглосуточным наблюдением врачей. Кроме того, в первые недели повышена вероятность повторного приступа, и важно не пропустить его первые симптомы. После полной стабилизации лечение продолжается дома, с прохождением обязательных обследований и постоянного контроля состояния пациента.
Лечение инсульта
После выявления признаков инсульта родственникам или знакомым необходимо оказать пострадавшему неотложную помощь:
- положить человека на правый бок (особенно при рвоте) для профилактики попадания содержимого желудка в дыхательные пути;
- приподнять верхнюю половину тела приблизительно на 30 градусов;
- измерить АД, помочь принять лекарства при повышенном АД (в данном случае не следует давать медикаменты, которые нужно запивать водой, потому что инсульт может сопровождаться нарушением глотания);
- организовать доступ воздуха — ослабить воротничок, галстук, ремень, освободить от стесняющей одежды.
После приезда бригады скорой помощи любая информация о заболевании поможет правильной диагностике. Медицинскому работнику следует сообщить все, что происходило с пострадавшим и рассказать о:
- времени начала заболевания;
- симптомах, с которых началась болезнь;
- характере развития симптоматики: резко или постепенно ухудшалось состояние;
- признаках инсульта, возникших позже;
- хронических заболеваниях (особенно тех, которые могли быть причиной развития сосудистой катастрофы);
- постоянном приеме лекарственных препаратов;
- цифрах артериального давления (если оно было измерено).
Независимо от вида инсульта лечение начинается с:
- соблюдения постельного режима;
- исключения любого физического напряжения; для этого могут назначаться слабительные препараты и другие симптоматические средства, например, противокашлевые при сильном сухом кашле;
- организации ухода за пациентом для профилактики инфекционных осложнений и пролежней;
- адекватного питания в зависимости от уровня сознания: если больной может глотать самостоятельно, то давать ему щадящую пищу через рот, если не может — через зонд;
- назначения препаратов, регулирующих свертываемость крови, что необходимо для остановки кровотечения или профилактики его повторного развития;
- применения нейропротекторов — медикаментов, уменьшающих кислородное голодание клеток головного мозга.
Лекарственные препараты назначаются только в том случае, когда они необходимы и не противопоказаны.
Восстановление после обширного инсульта
Важный этап ‒ это восстановление утраченных после инсульта навыков. Это могут быть в том числе самые простые функции, в том числе речь, письмо, самообслуживание в быту. Комплексная программа может включать несколько этапов:
- двигательная реабилитация, разработка поврежденных конечностей, развитие мелкой моторики;
- речевая, в том числе регулярные занятия с логопедом;
- физиотерапия ‒ комплекс методик для улучшения кровообращения и улучшения питания головного мозга.
Клинический Институт Мозга предлагает индивидуальные программы лечения и восстановления после обширного инсульта. Здесь есть возможность пройти полное обследование и реабилитацию в условиях стационара, а затем ‒ проходить обследования и посещать полезные процедуры (лечебная физкультура, аппаратное лечение, электрическая и магнитная стимуляция). На базе Клинического Института Мозга работают нейропсихолог, логопед, специалисты массажа и физкультуры. Однако, занятия в домашних условиях также играют важную роль в реабилитации и должны выполняться пациентом самостоятельно.
Клинический институт мозга Рейтинг: 4/5 — 11 голосов
Поделиться статьей в социальных сетях
Основные виды инсульта
Насчитывают два основных типа апоплексии: геморрагический и ишемический.
Геморрагический инсульт — отсутствие нормального кровообращения в тяжелой форме или, по — другому, ОНМК с разрывом сосудов и попаданием большого количества крови в мозг.
Причиной такового типа инсульта может послужить отравление, недостаток витаминов, анемия, проблемы с костями, аневризма. А прогнозы окажутся неутешительными. Такой вид инсульта самый опасный и тежелопереносимый потому и количество погибших от этой болезни людей велико. Прожить после такого можно, если повезет, буквально пару суток. Повреждения мозга при такой ситуации не совместимы с жизнью, однако, и они разные.
Читать также: Левый инсульт
Ишемический инсульт — отсутствие нормального кровообращения в тяжелой форме или, по — другому, ОНМК с травмой ткани мозга, нарушением его работы из-за того, что останавливается поступление крови и целому мозгу или его отделам. Иначе говоря, инфаркт мозга. Такой вид инсульта встречается чаще всего и имеет большой процент смертности. Если человек пережил ишемический инсульта 1 или даже 2 раза, то третий он, больше чем возможно, что не сможет вынести. По статистике, большинство пациентов впадают в состояние между жизнью и смертью, не отвечая на внешние факторы, на несколько дней и уже, как правило, с неё не выходят.
К типам ишемического инсульта относят:
- Транзисторные атака ишемического характера. Вследствие атак возникают неврологические нарушения, проходящие в течение суток.
- «Малые инсульты». Они подобны ишемическому полноценному инсульту, но симптомы их проходят на протяжении двух дней или трех недель.
- Ишемической инсульт в прогрессе, характеризующийся развитием симптомов инсульта в течение несколько дней. Восстановление работы функций происходит не полностью.
- Тотальный ишемический инсульт (завершенный). Сложившийся инфаркт мозга с не в полной степени регрессирующими процессами, которые совершает мозг.
Программы:
Оценка реабилитационного потенциала
Восстановление движений
Реабилитация после инсульта
Восстановление когнитивных функций
Ранняя (реанимационная) реабилитация
Чем ишемический отличается от геморрагического?
Чтобы понять разницу этих двух видов необходимо разобраться тщательней в том, что они из себя представляют.
Ишемический инсульт — это, по-простому, когда кровь из-за тромба или иных преграждений не поступает к ткани мозга, вследствие чего ткань ослаблена и не «работает».
Геморрагический инсульт — это когда отмирает часть мозга и кровь, которая должна поступать туда переходит на другую сторону мозга. Так как крови накапливается слишком много, сосуды расширяются и лопаются, из-за чего возникает кровоизлияние в мозг.
Ишемический инсульт головного мозга: прогноз и последствия
Церебральный инсульт, или «мозговой удар» – «убийца» под номером два в структуре общей смертности населения во всем мире: 25% мужчин и 39% женщин погибают по его вине.
Чаще, в четырех случаях из пяти, он имеет ишемическую природу, то есть кровоснабжение головного мозга нарушается из-за закупорки артерий тромбом или эмболом.
Читать также: Инсульт у мамы
Головной мозг – настолько тонкая и требовательная структура организма, что при весе 2% от массы тела он потребляет 1/5 часть от объема поступающего кислорода и 17% всей глюкозы. Даже кратковременное нарушение кровоснабжения небольшой зоны мозга не проходит бесследно. Если ишемия продолжается более 5-и минут, наступают необратимые изменения коры головного мозга. При локализации очага в среднем мозге клетки погибают в течении 10-минутной ишемии, а в продолговатом – за 25 минут.
Каковы последствия и прогноз ишемического инсульта головного мозга – читайте в этой статье.
Выявление инсульта: диагностика
Выявление болезней головного мозга осложнено их дислокацией в глубине черепной коробки. Однако, своевременно продиагностировать такое заболевание, как инсульт, можно!
80% людей, перенесших инсульт, становятся инвалидами, треть из которых нуждается в помощи посторонних людей. Только 20% восстанавливаются после болезни и могут вернуться к обычной жизни!
Начальный этап диагностики включает в себя ряд необходимых исследований:
- Анализы крови: клинический и биохимический;
- Электрокардиограмма;
- Компьютерная томография и МРТ.
Предупреждение церебральной ишемии при антигипертензивной терапии
В настоящее время не вызывает сомнений, что адекватная антигипертензивная терапия способна предотвратить развитие сосудистых мозговых осложнений, в том числе повторных ОНМК [1,4,5]. Вместе с тем у больных с церебровасклярной патологией существует риск неврологических осложнений, обусловленных значительным снижением АД, когда его уровень опускается ниже нижней границы ауторегуляции мозгового кровообращения. Имеется ряд факторов, определяющих безопасную тактику антигипертензивной терапии в постинсультном периоде. Установлено, что в острейшем периоде инсульта повышение АД имеет компенсаторный характер и направлено на поддержание адекватного перфузионного давления в периинфарктной зоне. Поэтому, оптимальным в острой фазе ишемического инсульта, считается уровень систолического АД 160-180 мм рт. ст. и диастолического АД 95-105 мм рт. ст., что ассоциируется с меньшей частотой ранних и отсроченных сердечно-сосудистых и неврологических осложнений и менее выраженным остаточным неврологическим дефицитом. У больных, перенесших геморрагический инсульт, риск повторных кровоизлияний находится в прямой зависимости от уровня АД: минимальный риск обнаруживается при 120/70 мм рт. ст., более низкие значения в исследованиях не достигнуты. Напротив, после ишемического инсульта уровень АД необходимо поддерживать несколько выше, и оптимальные значения АД зависят от состояния магистральных артерий. При наличии окклюзирующего атеросклеротического поражения сонной артерии наименьшая частота осложнений и лучшие исходы регистрируются при систолическом АД 130-140 мм рт. ст., при более высоком или низком уровне АД риск начинает возрастать. При двухсторонних стенозах сонных артерий более 70% просвета сосудов, отмечается обратная зависимость между уровнем систолического АД и риском развития инсульта. Ввиду опасности ятрогенной церебральной ишемии, АД поддерживается на уровне 160-170 мм рт. ст. – такая тактика приносит лучшие результаты. У больных с длительной и высокой АГ недостаточность мозгового кровообращения может возникать при относительно нормальном уровне АД, поэтому очень важно запланировать безопасный диапазон его редукции в процессе длительной антигипертензивной терапии. В исследованиях Научного центра неврологии РАМН показано, что при относительной сохранности цереброваскулярного адаптационного резерва и отсутствии выраженного поражения магистральных артерий головы допустимо снижение систолического АД на 20%, а и диастолического на 15% от исходного безмедикаментозного уровня. В процессе лечения, как правило, АД приближается к, так называемым, «целевым» уровням – 120 — 130 мм рт ст. Однако, для больных с клиническими проявлениями церебральной ишемии, грубыми атеросклеротическими изменениями магистральных артерий, гипертонической ангиопатией, для этого требуется более длительное время.
Предупреждение осложнений во время и после операций на открытом сердце, крупных сосудах
Одной из наиболее актуальных задач современной кардионеврологии является профилактика неврологических осложнений при операциях на открытом сердце, что обусловлено неуклонным ростом хирургических вмешательств подобного рода. Церебральные осложнения кардиохирургических вмешательств можно разделить на два типа [4]. Осложнения первого типа: смерть вследствие инсульта и гипертонической энцефалопатии, не летальный инсульт, преходящее нарушение мозгового кровообращения. Осложнения второго типа: ухудшение интеллектуальных функций, спутанность сознания, нарушение памяти, судорожные припадки. Частота инсульта в послеоперационный период составляет около 2%, при сахарном диабете и атеросклерозе сонных артерий риск инсульта она достигает 8%. Факторами риска осложнений первого типа являются атеросклероз аорты, перенесенные ОНМК, применение внутриаортальной баллонной контрпульсации, сахарный диабет, послеоперационная фибрилляция предсердий, артериальная гипертензия, пожилой возраст, тромбоз левого желудочка, периоперационная гипотензия. Непосредственные причины интра- и постоперационного церебрального поражения – эмболия, снижение мозгового кровотока, контактная активация клеток крови в процессе искусственного кровообращения и метаболические нарушения. Наиболее часто источником эмболии становятся атероматозные массы восходящей аорты во время введения канюль для аппарата искусственного кровообращения, манипуляций с сосудами во время создания анастомозов с шунтами. Существенным моментом следует считать снижение церебральной перфузии, вызванное атеросклерозом церебральных артерий и относительно низким средним АД, не пульсирующим кровотоком при проведении некоторых разновидностей искусственного кровообращения. Профилактика неврологических осложнений операций на открытом сердце выстраивается на точном знании их причин. Поскольку атеросклероз аорты – один из основных предикторов неврологических осложнений, необходимо точно оценить состояние восходящей части дуги аорты. Выявление выступающих в просвет аорты, подвижных, гетерогенных по структуре атеросклеротических бляшек – показание к применению альтернативных хирургических подходов (протезирование пораженного участка дуги аорты в условиях гипотермической остановки кровообращения). Впервые возникшая фибрилляция предсердий в раннем послеоперационном периоде требует неотложной терапии антикоагулянтами и восстановления синусового ритма. Больным, недавно перенесшим инфаркт миокарда, необходимо обследование с применением эхокардиографии для выявления пристеночных тромбов полостей сердца. Своевременная превентивная антикоагулянтная терапия может на некоторое время отсрочить операцию, но предупредить тяжелые осложнения. Отложенная операция у больных с недавно перенесенными ОНМК достоверно снижает риск периоперационных осложнений. Опасность цереброваскулярных осложнений оказывает существенное влияние на тактику ведения больных с сочетанным повреждением сосудов сердца и мозга. В большинстве крупных сосудистых центров реконструкцию магистральных артерий головы проводят до реваскуляризации миокарда, исключение составляют случаи выполнения аортокоронарного шунтирования по экстренным показаниям.
Представления о патогенезе инсульта с позиций кардионеврологии
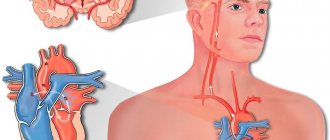
Кардиоэмболический инсульт
является одним из наиболее частых патогенетических подтипов ишемических нарушений мозгового кровообращения. По данным современных исследований, кардиогенная эмболия становится причиной развития 20 -30% всех ишемических инсультов, и это число может увеличиваться по мере внедрения в клиническую практику кардиологических методов диагностики. На сегодняшний день описано более 20 кардиальных нарушений, сопряженных с эмболическими осложнениями [4]. Это — неревматическая фибрилляция предсердий, инфаркт миокарда, тромбоз левого желудочка сердца, митральный стеноз, эндокардиты и другие, более редкие заболевания сердца. Не все эти патологические состояния могут быть обнаружены при физикальном исследовании. Латентные пароксизмы фибрилляции предсердий, пролапс митрального клапана с миксоматозной дегенерацией створок, аневризма межпредсердной перегородки, атерома дуги аорты, миксома левого предсердия, открытое овальное окно, нитеобразные волокна митрального клапана и другая патология сердца не проявляются характерными, специфичными симптомами. Обнаружить перечисленные нарушения бывает нелегко даже при целенаправленном исследовании. Диагностика и правильная клиническая оценка заболеваний сердца, способных привести к церебральным осложнениям, важна еще и потому, что кардиоцеребральная эмболия представляет собой патологический процесс, а не завершенное событие. Транскраниальное допплеровское мониторирование средних мозговых артерий позволяет выявить микроэмболические сигналы более чем у половины больных, перенесших инсульт по механизму кардиогенной эмболии. Примерно у 40% пациентов такие сигналы обнаруживаются спустя отдаленное время (месяцы и годы) после инсульта [2,4]. Особенностью кардиоэмболического инсульта следует считать и гетерогенность эмболического субстрата. В качестве эмболов могут выступать фибриново-эритроцитарные тромбы, тромбоцитарные агрегаты, частицы опухолей, миксоматозные элементы, кальцификаты и атероматозные частицы, отрывки клапанных вегетаций. Морфологическое многообразие субстрата оказывает влияние на тактику лечения больных, которая предполагает использование как консервативных, так и оперативных методов. Но и консервативная тактика в зависимости от результатов обследования становится весьма дифференцированной. Она может включать не только назначение антикоагулянтов и антиагрегантов, но антибактериальную терапию (эндокардиты), применение статинов, антиаритмических препаратов (пароксизмальная мерцательная аритмия). Оперативное лечение приносит обнадеживающие результаты при обнаружении опухоли сердца и открытого овального окна [3,4,5]. В некоторых случаях протезированию клапанов сердца нет альтернативы при тяжелом течении эндокардита. Перспективна эндоваскулярная окклюзия ушка левого предсердия в целях предупреждения кардиогенной эмболии при мерцательной аритмии. Очевидно, что с расширением знаний о природе кардиоэмболического инсульта, увеличатся и возможности предупреждения и лечения повреждения мозга.
Гемодинамический инсульт
составляет, по мнению различных авторов, от 8 до 53% всех ишемических инсультов. Столь значительные различия в частоте этого патогенетического подтипа ишемического инсульта отражают величину неиспользованных диагностических возможностей в определении механизмов церебральной ишемии. В основе гемодинамического инсульта лежит несоответствие между потребностями мозга в кровоснабжении и возможностями сердечно-сосудистой системы.. Формирование клинических симптомов ОНМК происходит на фоне длительно существующей неполноценности кровоснабжения мозга, обусловленной изменениями его сосудистой системы. Снижение ауторегуляции мозгового кровообращения, адаптации к действию метеорологических факторов, физических и эмоциональных нагрузок, приводит к прямой зависимости церебральной гемодинамики от эффективности работы сердца. В этих условиях любые патологические состояния, которые приводят к снижению сердечного выброса (коронарная недостаточность, аритмия, увеличение нагрузки на миокард) неминуемо сопровождаются церебральной ишемией. Гемодинамический инсульт – это всегда результат декомпенсации кровообращения, в которой мозг страдает как один из главных потребителей сердечного выброса [2,3]. Полученные в Научном центре неврологии АМН данные, свидетельствуют о приоритетной роли кардиальных нарушений при гемодинамическом инсульте [4]. В результате кардиологического обследования у 70% пациентов с гемодинамическим инсультом обнаруживается разнообразная патология сердца. Стратификация кардиогенных причин гемодинамического инсульта демонстрирует, что наиболее частыми причинами церебральной ишемии являются безболевая ишемия миокарда и постоянная фибрилляция предсердий. Далее по частоте: синдром слабости синусового узла, пароксизмальная фибрилляция предсердий и острый инфаркт миокарда. Реже к гемодинамическому инсульту приводят: частая желудочковая экстрасистолия, преходящая атриовентрикулярная блокада, фибрилляция желудочков и отказ электрокардиостимулятора. Все перечисленные нарушения способны вызвать редукцию минутного объема сердца. В большинстве случаев с гемодинамическим механизмом связаны транзиторные, асимптомные кардиальные нарушения, выявляющиеся при кардионеврологическом обследованиии. Необходимо отметить, что не только патология сердца лежит в основе гемодинамического инсульта. В ряде случаев декомпенсация церебральной гемодинамики связана с нарушениями вегетативной регуляции сосудистого тонуса и работы сердца. Примером могут служить гипотонические кризы у больных, страдающих паркинсонизмом. Гемодинамический механизм повреждения мозга присутствует и в случаях ОНМК, ассоциированных с артериальной гипертонией. Патоморфологической основой таких повреждений становятся патологические процессы в артериях мышечного типа, протекающие с их склерозированием, утолщением и деформацией. Гипертоническая ангиоэнцефалопатия – результат перестройки артериальной системы головного мозга вследствие длительно существующей гипертонии. Ремоделированию при гипертонической болезни подвержена вся сердечно-сосудистая система, и прежде всего, сердце. Гипертрофия левого желудочка, расширение полостей сердца, относительная недостаточность клапанного аппарата, кардиосклероз – приводят к формированию систолической и диастолической дисфункции. Результатом ремоделирования становится снижение гемодинамического резерва – способности сохранять достаточный сердечный выброс при изменяющихся нагрузках. В этих условиях непосредственной причиной ОНМК чаще всего, становится гипертонический криз. Повышение нагрузки на миокард приводит к уменьшению минутного объема крови, что в условиях гипертонической ангиопатии завершается гемодинамическим ишемическим инсультом.
Гемореологический инсульт
– особая форма острой церебральной ишемии, в основе которой лежат измененные свойства крови. Церебральная ишемия при гемореологическом инсульте непосредственно связана с блокадой микроциркуляции. К увеличению вязкости крови приводят многочисленные факторы, среди которых большее значение имеют: эритремия, гиперкоагуляция, гиперфибриногенемия, гипергликемия, дислипидемия. Своевременная оценка и коррекция этих факторов совершенно необходимы как в превентивных, так и в лечебных программах, направленных на компенсацию церебральной гемодинамики.
Атеротромботический инсульт
— наиболее частый и, как правило, тяжелый патогенетический вариант ОНМК. Атеротромбоз затрагивает, как правило, крупные магистральные артерии, имеющие значительные атеросклеротические изменения. Абсолютный годовой риск инсульта при стенозировании одной сонной артерии достигает 12 — 16% [5]. Крупные атеромы, нестабильной структуры, создают благоприятные условия для тромбообразования, которое ведет к обтурации артерии. Своевременная диагностика атеросклеротических изменений крупных артерий головного мозга — одно из важнейших направлений кардионеврологии. Оценка степени риска, целесообразности и метода оперативного вмешательства возможны только при комплексном обследовании состояния сердечно-сосудистой системы.
Майкл Бренди. пешком через Америку после инсульта
Я перенес четыре инсульта и остался в живых, и теперь я иду через Америку. Мое путешествие, которое началось пять месяцев тому назад в американском офисе Американской Ассоциации Инсульта в Ораж Каунти (Orange County), штат Калифорния.
С 14 февраля, я прошел больше 2500 километров (около 1600 миль) пешком через пять штатов. Пока я прошел из Калифорнии через Аризону, Нью-Мексико, Техас и Оклахому. Мне предстоит пройти ещё через пять штатов, прежде чем я попаду в Вашингтоне, округ Колумбия, куда я наметил прийти 10 октября. Это в общей сложности более 4000 километров (92600 миль).
Вы могли следить за моим путешествием в моем блоге walkingacrossamerica .
Я делаю это для того, чтобы повысить осведомленность людей о болезнях сердца и инсульте. а также показать на собственном примере, как здоровый образ жизни может спасти вашу жизнь. Мне он помог.
После моих инсультов и других серьезных проблем со здоровьем, Американская Ассоциация Инсульта дала мне новую жизнь. Однажды я принял решение жить здоровой жизнью и, действительно, моя жизнь на самом деле круто изменила свое течение.
Я хотел сделать что-то взамен — чтобы подать пример. Я также хотел помочь людям понять, что физическая активность вдохновляет на здоровый образ жизни и, что положительный настрой помогает не стать неспособным обслужить себя инвалидом и преодолеть проблемы со здоровьем.
Таже, я хотел, чтобы люди знали о ранних симптомах инсульта и заболеваний сердца, чтобы они могли получить немедленную помощь и снизить долгосрочные последствия этих заболеваний. Я преодолеваю около 160 километров (100 миль) в неделю при поддержке со стороны семьи, друзей и людей, которых я встречаю подороге. Все это координируют моя жена Луиза и родная сестра Мари, которые находятся дома в Сан-Клементе, штат Калифорния. Моя семья финансирует мои остановки в гостиницах. Они также находят людей, которые добровольно подвозят меня с маршрута, которым я иду, в гостиницы и обратно, а также организуют мои посещения больниц и школ на этом пути.
Некоторые люди, которых я встречаю признаются, что они никогда не делали физических упражнений, но вскоре после как мы беседовали, они начинают их планировать для того, чтобы оставаться здоровым в будущем. Они говорят: «Если вы можете пройти по всей территории США после того, как перенесли четыре инсульт я, по меньшей мере, могу встать с дивана и обойти пешком вокруг дома». И они делают это и многое другое.
Я посещаю неврологические отделения больниц, где собственным примером вдохновляю их пациентов перенесших инсульт. К сожалению, я очень хорошо знаю их трудности в повседневной борьбе за то, чтобы просто встать с кровати. Поэтому, я говорю им, что при наличии решимости они снова смогут ходить. Знаю это из личного опыта. Я приношу с собой брошюру из Американской Кардиологической Ассоциации, которую демонстрирую, перед тем, как ухожу. (Американская Ассоциация Инсульта является подразделением Американской Кардиологической Ассоциации.)
Я перенес инсульт. вернее серию из четырех небольших инсультов в одной области мозга, после несчастного случая на производстве в l988, во время которого была раздавлена моя нога. Я начал терять слух и испытывал сильную головную боль каждый день. Я принимал предписанные лекарства в течение многих лет, и это в конечном итоге, способствовало возникновению проблемы с печенью.
В 2003 году я решил прекратить принимать все лекарства и прилагать усилия для достижения здорового образа жизни. Я бросил курить, и был полон решимости повысить свою физическую активность. Положение вещей начало меняться в лучшую сторону в 2005 году, когда я присоединился к долгосрочной учебной программе Американской Кардиологической Ассоциации «Train To End Stroke» (дословно: тренируемся для прекращения инсульта). Луиза и я пошли на информационную сессию, и я был пленен идеей этого марафона, в течение нескольких минут. Мне нужно было взять под контроль свое здоровье и физическая активность, как мне показалось хороший способ сделать это. Я никогда не думал, что смогу завершить марафон. Я принял участие в этой долгосрочной программе, в основном, для того, чтобы получить описание некоторых упражнений.
Наша группа тренировалась для участия в рок-н-ролльном марафоне 2005 года в городе Сан-Диего, где я и я стал «Героем перенесшим инсульт», в программе специального назначения для пострадавших от инсульта. Все смотрели на меня, черпая вдохновение, поэтому я знал, что должен был закончить марафон скую дистанцию во, чтобы то ни стало.
Я прошагал с тростью в течение в шести часов и 49 минут. Позже, в течение следующих четырех лет, я преодолел девять полных марафонских дистанций и четыре марафона наполовину. Я продолжал тренироваться с этой марафонской группой, осуществляя подготовку в качестве наставника и представителя.
Мне приходилось продолжал лечение болезни печени, в то время, когда участвовал в марафонах. Но я не позволял остановить себя. Я ленивый, и планирую продолжать наслаждаться жизнью как можно дольше. Для меня, марафоны и ходьба являются важной частью наслаждения жизнью. В течение последних нескольких лет, я был связан с группой «Orange County Heart Walk» («прогулки для сердца в городе Orange County), тем не менее, идея пройти пешком через всею Америку, пришла ко мне спонтанно. Кто-то спросил в конце прошлого года, что буду делать после завершения стольких марафонов. «Ну, думаю, я мог бы просто ходить по всей Америке», ляпнул я.
Тогда я понял, что ходьба через Америку будет действительно отличным способом для того, чтобы увеличить осведомленность о болезнях сердца и инсульте, а также сказать о необходимость сбора средств на исследования. Это то немногое, что я мог сделать, чтобы поблагодарить Американскую Ассоциацию Инсульта за изменения в своей жизни.
Луиза (моя жена) и я поняли, что для того, чтобы описывыемые события произошли, офис Американской Ассоциации Инсульта в городе Оранж Каунти ( Orange County), провёл большие подготовительные работы, и сегодня я здесь: пройдя пешком по дорогам более половины территории всей страны. Люди видят, что я хожу в отдаленных районах или по улицам их своих городов и спашивают, что я делаю, и нужна ли мне помощь. Я рассказываю им о важности ходьбы для здорового образа жизни и о поддержке миссии Американской Кардиологической Ассоциации и Американской Ассоциации Инсульта.
Я благодарен за доброту тех незнакомцев, кто нашел время, чтобы предложить мне холодные напитки в жару и пригласил меня к себе на ужин или захотел пожертвовать на начало моей тренировочной прогрммы для учвстя в этом марафоне! В ближайшие недели, я приду в Вашингтон!
По словам кардиологов, одному из десяти прочитавших эту заметку, она поможет спасти жизнь
Это письмо от пользователя Prem Sujala кочует по Интернету уже не первый день. Как нам показалось,
очень важное письмо — с поучительной историей и чрезвычайно полезной информацией.
«Во время пикника девушка споткнулась и упала. Ей предложили вызвать «Скорую помощь», но она заверила всех,
что всё в порядке и что она споткнулась о камень. Так как она выглядела немного бледной и дрожащей, ей помогли отряхнуться
и принесли тарелку с едой. Остаток дня она провела весело и непринуждённо.
Позже супруг той девушки позвонил всем и сообщил, что его жену увезли в больницу. В тот же вечер она скончалась.
На пикнике с ней случился инсульт (острое нарушение мозгового кровообращения) Если бы её друзья знали,
как выглядят признаки инсульта, она могла бы сегодня жить.
Некоторые люди умирают не сразу. Часто они оказываются в ситуации, в которой им длительное время ещё можно помочь.
Нейрохирурги говорят, что если они в течении 3 часов успевают к жертве инсульта, то последствия приступа могут быть устранены.
Трюк состоит в том, чтобы распознать инсульт и приступить к лечению в первые 3 часа – что, конечно, непросто».
1 . Надо попросить человека улыбнуться. Если это правда инсульт, он не сможет этого сделать обоими уголками рта.
Улыбка получится кривой.
2. Попроси сказать просто предложение вроде «Сегодня хорошая погода». Не сможет сказать внятно.
3. Попроси поднять одновременно обе руки. Если это инсульт — не сможет, или сможет только частично.
4. Попроси высунуть язык. Если он искривлен, повернут — это тоже неблагоприятный признак
Если проблемы возникнут даже с одним из заданий: немедленно звонить в «Скорую помощь»
и по телефону описывать симптомы.
КОММЕНТАРИЙ «НЕОТЛОЖКИ»
— Все верно. Один из первых признаков инсульта: нарушение речи, — говорит врач «Скорой помощи» Михаил Коневский.
— Человек говорит неправильно или вообще ничего не может сказать. Иногда мы просим больного оскалить зубы.
Половина рта при инсульте как бы провисает.
Тяжело двигать или правой ногой и правой рукой — или левой ногой и левой рукой.
Что характерно, если потеряна подвижность слева, то пострадала правая половина мозга. И наоборот.
При признаках инсульта больного надо уложить, под голову небольшую подушку или свернутую куртку, обеспечить доступ свежего воздуха.
Звонить в «скорую» надо, описывать симптомы надо. Но перед тем, как настаивать на приезде неотложки к вам, стоит подумать:
а не скорее ли самим довезти человека (очень аккуратно, лежа на заднем сидении, с открытыми окнами) до ближайшего медучреждения?
Особенно, если инсульт случился за городом.
Чем начнется медикаментозное лечение, тем больше шансов что человек не умрет, не будет парализован
Печальный рейтинг
1 место среди причин первичной инвалидности — за инсультом. Эксперты называют цифру 3,2% на 10 тысяч человек.
Каждые 1,5 минуты у кого-то из россиян развивается это заболевание.
2 место занимает инсульт среди причин смерти в России.
МНЕНИЕ НЕВРОЛОГА
Сосуды подводят даже молодых
— Инсульт бывает геморрагический (когда лопается сосуд) и ишемический (без разрыва), — объясняет врач-невролог Виктор Косс.
— Первый особенно опасен, требует немедленной госпитализации. И характерен как раз для молодых людей.
Именно после него становятся инвалидами. Второй чаще встречается у пожилых: они жалуются на вялость в ногах,
изменение сознание, плохо ориентируются во времени и пространстве. Но! Ишемический инсульт может нарастать
— и закончится разрывом сосуда мозга. Чем больше кровоизлияние, тем «ярче» клиническая картина.
Бывает еще преходящее нарушение мозгового кровообращения, что в народе называют микроинсультом.
Симптомы появляются — и за день проходят. Такое «нарушение» уже тревожный звоночек.
Следует помнить: люди с гипертонической болезнью, ожирением, диабетом, курящие,
злоупотребляющие алкоголем — в группе риска по инсульту.
Да, человека можно вернуть к полноценной жизни даже после тяжелого кровоизлияния.
Но только если хорошо поработали нейрохирурги, неврологи, затем обязательно реабилитологи.
Игла может спасти жизнь пациента от ИНСУЛЬТА
Это совет от китайского профессора.
Держите в доме шприц или иглу. Это удивительный и нетрадиционный способ спасения от инсульта.
Прочитайте это до конца и после этого перешлите его дальше, вы никогда не знаете, он может помочь кому-то в один прекрасный день.
Это удивительно. Пожалуйста, имейте в виду эти прекрасные советы.
Уделите время, чтобы прочитать это. Вы никогда заранее не знаете, что чья-то жизнь может зависеть от вас.
«Мой отец был парализован и позднее скончался от результате инсульта. Жаль, что я не знала об этой первой помощи прежде.
Когда ударяет инсульт, капилляры в мозгу постепенно будут разрываться. Когда возникает инсульт, сохраняйте спокойствие.
Независимо от того, где находится жертва, не перемещайте его / ее. Потому что, если перемещать, капилляры лопнут!
Помогите жертве сесть, где он / она может быть предотвращена от повторного падения, а затем кровопускание может быть начато.
Если в вашем доме у вас есть шприц для инъекций, это было бы лучше всего, в противном случае, швейные иглы или булавки тоже будут работать.
1). Подержите иглу / булавку над огнем, чтобы стерилизовать их, а затем использовать для прокола кончиков всех 10 пальцев на руках.
2). Нет никаких конкретных акупунктурных точек, просто уколите в мм от ногтя.
3). Уколите так, чтобы кровь вытекала.
4). Если кровь не начинает капать, сожмите проколотый палец вашими пальцами.
5). Когда все 10 пальцев кровоточат, подождите несколько минут, после чего жертва очнется.
6). Если рот жертвы, искривился, потяните за уши, пока они не станут красными.
7). Тогда уколите мочку каждого уха два раза, так чтобы две капли крови вышли из каждой мочки.
Через несколько минут жертва должна прийти в себя.
Подождите, пока жертва придет в его / ее нормальное состояние без каких-либо ненормальных симптомов,
затем отправьте его / ее в больницу. В противном случае, если он / она была бы доставлена
в больницу в машине скорой помощи в спешке, тряска при поездке привела бы к тому, что капилляры в мозгу жертвы полопаются.
Если ему / ей с удается справиться с ходьбой, то они, слава Богу, спасены.
Я узнала о кровопускании для спасения жизни от специалиста в китайской традиционной медицине доктора Ха Бу Тина,
который живет в San-Juke.
Кроме того, у меня был практический опыт работы с этим методом, поэтому я могу сказать, что метод является эффективным на 100%.
В 1979 году я преподавала в Фунг Гаап колледже в Тай Чунг. Однажды я была в классе,
когда другой учитель прибежал в мой класс и взволнованно сказал: «Г-жа Лю, быстро идите, наш руководитель перенес инсульт!».
Я сразу же отправилась на 3-й этаж. Когда я увидела нашего руководителя г-на Чэнь Фу Тянь, он был бледен,
его речь была невнятной, его рот был искривлен — все симптомы инсульта.
Я сразу же попросила одного из студентов — практикантов пойти в аптеку за пределами школы,
чтобы купить шприц, который я использовала для уколов во все 10 пальцев г-на Чэнь.
После нескольких минут, когда все 10 пальцев были в крови (каждый с каплей крови с горошину),
лицо г-на Чэнь восстановило свой цвет и осмысленность появилась в его глазах.
Но его рот был все еще перекошен. Так что я потянула его за уши, чтобы заполнить их кровью.
Когда его уши стали красными, я уколола его в правую мочку уха два раза и выпустила две капли крови.
Когда обе мочки ушей были с двумя каплями крови на каждой, произошло чудо.
В течение 3-5 минут форма рта вернулась к нормальной, и его речь стало ясной.
Мы позволили ему немного отдохнуть и выпить чашку горячего чая, затем мы помогли ему спуститься по лестнице
и довезли до Вэй Вах больницы.
Он полежал там одну ночь и был выпущен на следующий день, чтобы вернуться в школу преподавать!
Все работало нормально. Не было никаких последствий, хотя обычно жертвы инсульта страдают