3 Январь 2021
22648
0
3.7 из 5
Некоторые заболевания позвоночника, сосудистые нарушения и даже эндокринные патологии способны провоцировать возникновение такого неприятного и весьма снижающего качество жизни состояния, как шейная миелопатия. Она сопровождается нарушениями чувствительности и подвижности, а также может приводить к тяжелым осложнениям. Поэтому важно ее диагностировать на ранних сроках развития, установить причину возникновения и эффективно воздействовать на нее, чтобы избежать усугубления состояния.
Понятие миелопатии
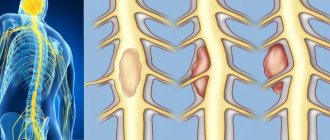
Миелопатия – это комплексное определение нарушений спинного мозга дистофического характера и любой этиологии. Может быть осложнением на фоне заболеваний позвоночника и суставов, сосудистых дегенеративных процессов, травм, метаболических или инфекционных процессов, в связи с чем окончательный диагноз должен уточняться пояснением природы происхождения болезни – ишемическая, компрессионная и т.д.
Подавляющее большинство миелопатий имеет начало вне спинномозгового вещества, как развившееся на фоне:
- остеохондрозов;
- переломов позвонков;
- спондилезов;
- интоксикация (токсинами, радиацией и т.д.);
- атеросклерозов;
- сахарного диабета и других патологий позвоночника, сосудов и эндокринной системы.
Следующие по частоте случаи миелопатии имеют причину возникновения в прямом поражении спинномозгового вещества:
- травмами;
- инфекциями;
- опухолью;
- наследственностью.
Как исключение, возможно развитие болезни после люмбальной пункции. Компрессионный тип (со сдавливанием спинного мозга) преобладает над всеми остальными.
Факторы риска
Миелопатия вследствие травмы или заболевания может произойти в любом возрасте как у мужчин, так и у женщин. Степень нарушения функций зависит от уровня поражения спинного мозга. Чаще всего первичные опухоли спинного мозга встречаются у людей в возрасте от 30 до 50 лет. Травмы спинного мозга чаще встречаются у мужчин в возрасте от 15 до 35 лет. Шейная спондилогенная миелопатия является наиболее распространенным повреждением спинного мозга в лиц в возрасте 55 лет и старше. Повышенный риск развития шейной спондилогенной миелопатии имеют люди, которые подвержены повторяющимся травмам — работа связана с переносом тяжестей или занятия такими видами спорта, как гимнастика. Пациенты с наличием сосудистых заболеваний подвержены большему риску закупорки спинальных артерий. Также у пациентов с рассеянным склерозом возможно развитие симптомов миелопатии. Заболеваемость: Точной информации о частоте миелопатии на сегодняшний день нет. Тем не менее, информация о некоторых распространенных причинах миелопатии существует. К примеру, в США происходит от 12 до 15 000 травм спинного мозга ежегодно. Считается, что у 5% — 10% пациентов с раком велика вероятность роста опухолей в эпидуральное пространство, что приводит к более 25000 случаям миелопатии в год, из них 60% будет возникать в грудном отделе позвоночника, и 30% в пояснично-крестцовом отделе позвоночника. Распространенность шейной спондилогенной миелопатии составляет 50% среди мужчин и 33% женщин в возрасте старше 60 лет. Различные опухоли могут привести к компрессии спинного мозга, но первичные опухоли спинного мозга встречаются достаточно редко.
Классификация по типам
В неврологической практике миелопатия разделяется по этиологии:
- спондилогенная – на позвоночнике;
- ишемическая – нарушение кровоснабжения сосудов;
- посттравматическая – последствие механического воздействия с возникновением компрессии на ткани;
- инфекционная – при тяжелых бактериальных поражениях (СПИД, сифилис, энтеровирус и т.д.);
- карциноматозная – на фоне онкологии и поражениях ЦНС;
- токсическая – при интоксикации клеток ЦНС или дифтерии;
- радиационная – после облучения радиацией (в т.ч. при терапии раковых опухолей);
- демиелинизирующая – наследственная или вновь обретенная демиелизация ЦНС;
- метаболическая – редкое расстройство метаболизма или эндокринной системы.
В зависимости от причины возникновения симптомы проявления миелопатии могут давать разную клиническую картину.
Лечение
Лечение зависит от причины миелопатии. Для перелома или вывиха позвонков — обезболивающие (анальгетики), тракция, иммобилизация в течение нескольких недель, и реабилитационная терапия (физиотерапия, ЛФК, массаж). Хирургическое лечение для исправления деформации позвоночника может включать в себя удаление части поломанного позвонка и / или фиксация отломков позвонков. Анальгетики, НПВС, (стероиды), и, возможно, физиотерапия может быть использована для лечения проблем связанных с артритом. Лекарственные препараты для лечения рассеянного склероза могут быть полезными, в том числе новые лекарственные препараты или стероиды. Инфекции требуют применения препаратов для устранения инфекции (антибиотики), для снижения температуры (жаропонижающие), и, возможно, противовоспалительные препараты (стероиды), чтобы минимизировать воспаление. Для лечения миелопатии в результате компрессии спинного мозга может потребоваться операция по удалению опухоли или грыжи межпозвонкового диска (ламинэктомия).
Прогноз
Прогноз зависит от причины миелопатии и наличия стойкого повреждения нервных структур. Тракция и иммобилизация могут привести к полному выздоровлению, если не было повреждения спинного мозга. Полное излечение возможно и при инфекциях. При хронических заболеваниях таких, как артрит или остеопороз, эффект от лечения может быть временным или если заболевание прогрессирует, то возможно стойкая потеря трудоспособности вплоть до инвалидной коляски Травма спинного мозга или компрессия может привести к необратимым изменениям в спинном мозге, включая потерю чувствительности в различных частях тела, а также потерю произвольных движений в конечностях. Восстановление после удаления опухоли зависит от остаточного повреждения и если это раковая опухоль, то от метастазирования. Восстановление после удаления грыжи диска (дискэктомия) дает хороший результат, но только если спинной мозг не подвергся необратимым изменениям в результате компрессии. Осложнениями миелопатии может быть зависимость от обезболивающих, постоянная нарушение чувствительности и / или произвольных движений, деформации позвоночника и нарушения функции мочевого пузыря и кишечника.
Симптоматика миелопатических процессов
Симптомы заболевания – это ряд неспецифических неврологических проявлений, слабо отражающих этиологическую картину. Признаки напрямую зависят от тяжести поражения спинномозгового вещества. Общая симптоматика для всех типов миелопатий:
- парез, паралич, гипертонус мышц;
- гипорефлексия;
- гипестезия;
- парестезия;
- расстройство функций тазовой области.
Специфические симптомы зависят от вида патологии, наличия присущих первопричинному заболеванию факторов (опухолей, инфекций, переломов, интоксикации и т.д.) и осложнений с этим связанных.
Симптомы миелопатии
- Боли в позвоночнике в зоне поражения
- Болезненная мышечная слабость вплоть до парезов и даже паралича (при поражении в шейном и грудном отделе страдают руки, в поясничном – ноги)
- Нарушение чувствительности кожи, чувство онемения, парестезии или гиперчувствительность
- Миалгия (боли в мышцах)
- Мышечные спазмы в тех конечностях, которые находятся ниже очага поражения
- При поражении шейного отдела позвоночника помимо ограничения двигательной функции рук регистрируются головные боли и боли в шее, затылке, надплечиях и по всей длине рук
- При поражении в грудном отделе помимо болей и слабости в руках отмечаются сильные боли в груди, которые могут даже имитировать инфаркт
- При поражении поясничной области нарушаются функции органов таза (мочевого пузыря и толстого кишечника, репродуктивной системы)
Диагностика заболевания
Диагностический ряд предусматривает выявление (исключение) процессов, симптоматически схожих с миелопатией и обнаружение факторов, спровоцировавших дистрофические спинномозговые изменения.
Лабораторная диагностика:
- ОАК – анализ крови общий;
- БАК – анализ крови биохимический.
Инструментальное обследование позвоночного столба:
- Рентген;
- МРТ;
- ЭМГ – электромиография;
- ЭНГ – электронейрография;
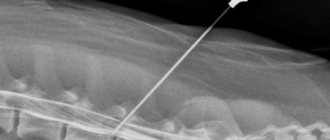
- люмбальная пункция;
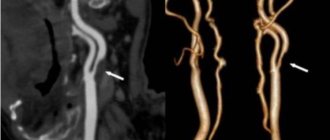
- ангиография (компьютерная или магнитная).
Если нет возможности сделать магнитно-резонансную томографию, то ее заменяют дискографией и/или миелографией. Предположительное инфекционное происхождение болезни требует дополнительных клинических исследований биоматериала:
- тест на стерильность крови;
- RPR-проба;
- ПЦР-диагностика;
- посев образца жидкости спинного мозга.
Ведущий пациента невролог по показаниям может направить его на консультацию к узконаправленным специалистам – вертебрологу, генетику, онкологу и т.д.
Лечение миелопатии
Терапия обычно консервативная, предполагающая длительное медикаментозное лечение. Если болезнь быстро развивается или появилась угроза для жизни, то прибегают к хирургическому вмешательству.
Для лечения применяют следующие группы лекарств:
| Анальгетики | для устранения болевого синдрома |
| Диуретики | для снятия отёка |
| Спазмолитики и миорелаксанты | для купирования мышечных спазмов |
Если есть необходимость, то используют и сосудорасширяющие средства.
Каждый вид миелопатии требует своего курса терапии, но следует обязательно ликвидировать негативное влияние главного заболевания на спинной мозг.
Сосудистые нарушения требуют:
- Использования вазоактивных лекарств.
- Применения нейропротекторов и нооторопов.
- Снятия компрессии.
Коллатеральное кровообращение нормализует Папаверин, Эуфиллин и никотиновая кислота. Для улучшения микроциркуляции назначают Флекситал и Трентал. В схему терапии нередко включают антиагреганты (Дипиридамол-Ферейн). Отёк эффективно снимает Фуросемид.
При гематомиелии используют антикоагулянты (Гепарин). Устранить гипоксию поможет Милдронат. Обязательно применяют препараты, которые улучшают когнитивные функции (Галантамин).
При инфекционной миелопатии обязательно применяют антибиотики. При интоксикации спинного мозга проводится очищение крови.
Комплексное лечение миелопатии могут дополнять физиопроцедурамиМногим назначают физиопроцедуры:
- Парафинотерапия.
- УВЧ.
- Диатермия.
- Электрофорез.
- Грязелечение.
- Рефлексотерапия.
- Эдектростимуляция.
Эти процедуры, а также ЛФК и массаж рекомендуются только при хроническом течении миелопатии.
Несмотря на отработанные методы лечения, избавиться от болезни не всегда удаётся.
Лечение заболевания и последствий
Терапевтическая тактика обусловлена этиологической и клинической картиной. Она представляет комплекс лечебных мероприятий по устранению причинной патологии и симптоматики.
Важнейшая цель лечения компрессионного типа патологии – устранение компрессионного давления. Для этого проводят соответствующие мероприятия:
- удаление опухолей, гематом, клина Урбана;
- кистозный дренаж;
- ламинэктомия;
- пункция позвоночного диска;
- фасэктомия;
- микро- или дискэтомия (при межпозвоночной грыже).
Ишемический тип миелопатии основан на исключении компрессирующих состояний сосудов. Так как сосудистые отклонения — причина возникновения большинства миелопатических состояний, то в комплекс лечения почти всех пациентов входит их терапия специальными препаратами:
- спазмолитиками;
- сосудорасширяющими;
- поддерживающими кровоснабжение.
Токсический тип требует проведения дезинтоксикационных процедур, а инфекционный – эффективного антибактериального лечения. Наибольшую сложность представляет борьба с наследственным типом демиелинизирующей патологии и канцероматозным видом с наличием гемобластоз. Чаще всего лечебные мероприятия направлены на снятие симптоматики.
В терапевтический курс обязательно включаются препараты для повышения метаболических процессов в клетках и снимающие риск гипоксии – нейропротекторные, витаминные, метаболитические средства. К лечебному курсу подключают физиопроцедуры, рекомендованные физиотерапевтом для увеличения двигательной активности, профилактики пролежней и т.д.
Миелопатия и её классификация
Миелопатия, это общее название комплекса болезней, которые связаны с нарушением функционирования спинного мозга.
Этот важный орган является главной осью нервной системы, с помощью которой осуществляется связь головного мозга с другими частями тела. Поэтому данная патология может привести к тяжёлым последствиям, даже к инвалидности.
Выделить группу риска не представляется возможным, заболеть может любой человек, так как причин развития болезни множество.
Но можно отметить возрастные категории:
- Дети, которые переболели энтеровирусной инфекцией.
- Молодые люди (15-30 лет), которые получили травму спины.
- Люди среднего возраста (30-50 лет) с наличием первичной опухоли.
- Пожилые люди (от 50 лет), у которых замечены дистрофические изменения позвоночника.
Развитию патологии предшествуют причины, в зависимости от которых и диагностируют форму миелопатии.
Классификация
Спинальная миелопатия подразделяется на отдельные виды. У каждого патологического процесса свои причины возникновения, признаки и другие условности.
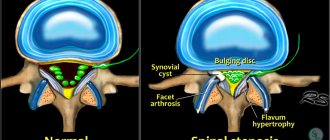
Вертеброгенная. Обычно областью поражения становятся шейный отдел или грудной, так как на них приходится повышенная нагрузка. Данный вид миелопатии вызывает:
Вертеброгенная миелопатия развивается из-за наличия дегенеративных заболеваний позвоночника
- Наличие остеохондроза.
- Протрузии и грыжи.
- Механические повреждения после ушибов или перелоиов.
- Ишемия сосудов.
- Смещение дисков, что вызывает защемление нервных окончаний.
При острой форме, когда повреждения тяжёлые, заболевание развивается стремительно. Если процесс вялотекущий, то миелопатия развивается довольно медленно.
Сосудистая миелопатия. Патология возникает из-за плохого кровообращения в зоне спинного мозга. Болезнь затрагивает спинномозговые артерии и подразделяется на два типа:
Сосудистая миелопатия возникает если нарушено кровообращение позвоночника
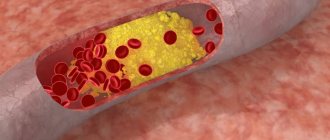
- Ишемическая. Нарушен кровоток на отдельном участке спинного мозга, так как присутствует непроходимость сосудов. Причиной становятся заболевания, вызывающие сдавливание сосудов.
- Геморрагическая. Происходит кровоизлияние, так как нарушена целостность сосуда.
Инфаркт спинного мозга. Опасность заключается в том, что тяжёлое нарушение может произойти в любой зоне позвоночника. Последствия предсказать практически невозможно. В основном, причиной является тромб. При этом повреждаются нервные волокна, что приводит к потере чувствительности в конечностях и снижению контроля над мышечными рефлексами.
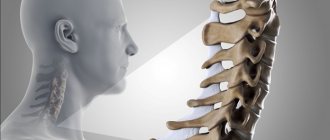
Шейная миелопатия. Патологический процесс обычно развивается с возрастом, когда уже начинаются изменения хрящевой и костной ткани. Возникает в шейном отделе из-за передавливания спинного мозга в этой области. Существует отдельная форма ‒ цервикальная миелопатия. Патология с более серьёзной симптоматикой (не контролируются верхние конечности).
Грудная. Название указывает на место локализации. Развитию способствует грыжа, сужение или защемление позвоночных каналов.
Поясничная. Характеризуется определёнными симптомами:
- Если компрессия между 10, 11, 12 грудным и 1 поясничным позвонками, то развивается синдром эпиконуса. Появляются острые боли в поясничном отделе и задней поверхности бёдер. Наблюдается слабость в нижних конечностях и парезы стоп. Также пропадают ахилловы и подошвенные рефлексы.
- Когда компрессия наблюдается в области 2 позвонка поясничного отдела, то начинает развиваться синдром конуса. При слабых болях появляются изменения в прямой кишке и мочеполовой системе, а также страдает аногенитальная область. Быстро образуются пролежни и теряется анальный рефлекс.
- Если кроме 2 поясничного корешка, подвергают компрессии и диски, расположенные ниже этого позвонка, возникает «конский хвост». Появляются нестерпимые боли в нижней области туловища, отдающие в ноги.
Компрессионно-ишемичная
Компрессионная миелопатия появлятся в следствии давления на спинной мозг. Подробнее об этом ниже
К этому виду относится широкий ряд заболеваний:
- Спондилёз шейного отдела, который возникает в связи с изношенностью дисков, а также их смещением.
- Злокачественное новообразование.
- Воспаление гнойного характера.
- Сузился позвоночный канал. Этот дефект может быть врождённым, но чаще вызывается воспалением или разрушением позвонков.
- Кровоизлияние в спинном мозге.
- Протрузия диска, когда он вдавливается в позвоночный канал.
Компрессией сопровождаются малейшие травмы, если нарушается целостность сосуда.
Спондилогенная. Состояние прогрессирует в связи с травмированием спинного мозга из-за постоянного неудобного положения головы. Постепенно изменяется осанка и походка человека.
Дегенеративная. Её появление вызывается авитаминозом, а также прогрессированием ишемии спинного мозга.
Очаговая миелопатия. Является последствием облучения или проникновением радиоактивных веществ в организм. Сопровождается выпадением волос, воспалением кожного покрова и хрупкостью костей.
Дисциркуляторная. Носит всегда хронический характер. Слабеют мышцы конечностей, снижается их чувствительность. Появляются внезапные сокращения мышц, а также начинают наблюдаться нарушения работы органов в области малого таза.
Дискогенная. Имеется ещё одно название ‒ позвоночная миелопатия. Нередко развивается из-за продолжительного процесса дегенерации межпозвоночных дисков и считается самостоятельной болезнью. Возникают дисковые грыжи, сдавливающие спинные артерии и мозг.
Прогрессирующая. Причиной этого вида является синдром Броун-Секара. Заболевание поражает почти половину спинного мозга (в поперечном срезе) и может вызвать паралич. Обычно патология развивается стремительно, но иногда растягивается на долгие годы.
Хроническая. Причин развития этого вида миелопатии много:
- Полиомиелит, приводящий обычно к параличу.
- Цирроз печени.
- Инфекционные заболевания, поражающие спинной мозг.
- Сирингомиелия. В спинном мозге образуются небольшие полости.
- Сифилис.
- Различные патологии позвоночника.
Вообще-то, все формы миелопатии можно отнести к хронической, если их развитие не прогрессирует.
Посттравматическая. Обозначение болезни говорит о причине развития патологии. Имеет типичные симптомы:
- Нарушения в области таза.
- Резкое снижение чувствительности.
- Паралич.
Обычно такие признаки остаются на всю жизнь.
Вариантов заболевания спинного мозга достаточно много, поэтому всегда нужно иметь в виду возможное наличие миелопатии.
Видео: «Что такое миелопатия?»
Узнайте какие инфекционные заболевания позвоночника бывают:
- Подробнее о диагностике туберкулезного спондилита Вы прочтете по этой ссылке
- Узнать что такое остеомиелит позвоночника можно тут
- Можно ли вылечить дисцит позвоночника с помощью антибиотиков, рассказывается в следующей статье
- ознакомьтесь с клинической картиной воспаления спинного мозга, перейдя на страницу
- Насколько опасен спинальный эпидуральный абсцесс можно узнать по ссылке
- Симптомы и методы лечения спондилодисцита позвоночника
Прогноз и меры профилактики
Прогноз при компрессионной миелопатии достаточно удовлетворительный, если очаги сдавливания тканей обнаружены и устранены вовремя. При ишемической природе возможен прогресс заболевания, но регулярные терапевтические курсы на сосуды дают стабильную ремиссию. На радиационный, карциноматозный, наследственный тип прогноз, как правило, неблагоприятен.
Для профилактики миелопатических процессов необходимо предупреждать и своевременно устранять любые нарушения, связанные с расстройствами сосудов и позвоночника.
Пройти диагностику и установить точную причину заболевания, получить рекомендации на курс лечения, вы можете в нашем медицинском центре. Специалисты Консультативно-Диагностического (ранее Национальный Диагностический Центр) помогут Вам справиться с развивающейся болезнью. Нажмите кнопку «ЗАПИСАТЬСЯ» или позвоните по телефонам, указанным на сайте и приходите к нам.
1.Что такое миелопатия
Миелопатия – нарушение проводимости спинного мозга воспалительного, травматического, опухолевого или сосудистого генеза. Чаще всего спинной мозг на некотором участке страдает лишь частично, поэтому заболевание выявляется порой случайно в ходе МРТ-диагностики. В более тяжёлых случаях выраженная симптоматика заставляет больного обратиться к хирургу и тщательно обследоваться.
Фоном для развития миелопатии могут стать системные заболевания, в этом случае диагноз приобретает соответствующую приставку (диабетическая миелопатия, ишемическая миелопатия).
Классификация миелопатий соотносит данную патологию с одним их следующих состояний:
- неэмболический спинальный инфаркт;
- острый эмболический спинальный инфаркт;
- спинномозговой отёк;
- подострая некротическая миелопатия;
- тромбофлебит и непиогенный флебит снинного мозга;
- спиномозговая компрессия;
- спинальный мочевой пузырь;
- лучевая миелопатия;
- лекарственная миелопатия.
Чаще всего очаг миелопатии локализован в шейном отделе. Миелопатия грудного и поясничного отдела – гораздо более редкое явление.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Основные факторы проявления дискогенной миелопатии
Аномалии дегенеративного типа, появляющиеся при образовании остеохондроза позвоночника, чаще всего, приводят к растяжению или разрывам фиброзного элемента, а периферические частицы отрываются от оболочек позвонков. Подобное явление вызывает смещения дисков с формированием грыжи. В случае, когда не происходит разрыв фиброкольца, то заболевание носит иное название — «протрузия», а при нарушениях и выходе наружу пульпозной внутренности — «экструзия». Обычно, деформации начинаются в задне-латеральном участке, именно тут проходит спинной мозг и сосуды, по которым транспортируются кровеносные тельца.
Механизмом возникновения способны стать сбои в функционировании кровообращения в спинальном районе, сформировавшиеся вследствие давления на позвоночные артерии грыжей, обладающей огромными размерами. Ишемическая стадия выделяется пошаговыми этапами развития и перерастает в хронический недуг. Помимо этого, причиной аномалии может стать неблагоприятный процесс спаек после перенесенного хирургического вмешательство в позвоночный отдел или повреждения.
Усугубляющими источниками становятся появляюзиеся во время остеохондроза остеофиты, которые оказывают дополнительное сдавливающее влияние на многие участки. Если снижается кровообращение вследствие сдавливания сосудов и спинного мозга, то такие действия вызывают гипоксию и сбои трофики клеток. Далее начинается уничтожение нервных элементов, вызывающие впоследствии главную клиническую картину описываемого заболевания.
Дискэктомия и микродискэктомия
Более радикальными методиками лечения, которые преимущество применяются для устранения грыж большого размера являются дискэктомия и микродискэктомия. Обе операции предусматривают частичное или полное удаление межпозвоночного диска.
После операции пациент нуждается в длительном восстановительном периоде. Реабилитационное лечение направлено на полное восстановление утраченных двигательных функций. Сегодня используется множество различных реабилитационных методик для восстановления после дискогенной миелопатии: классический и миофасциальный массаж, электростимуляция, лечебная физкультура, грязелечение, рефлекстотерапия, водолечение (радоновые, сероводородные и хвойные ванны). Реабилитационное лечение также предусматривает прием таких лекарственных медикаментов, как хондропротекторы, метаболиты, витамины группы В, сосудистые препараты.
Цервикальная миелопатия – что это такое
Основные причины поражения спинного мозга шейного отдела позвоночника:
- Нарушение спинномозговой микроциркуляции;
- Межпозвонковая грыжа;
- Воспалительные процессы;
- Дегенеративно-дистрофические изменения шеи;
- Костно-деструктивных повреждения;
- Компрессионный синдром;
- Переломо-вывихи шейного отдела;
- Травмы цервикальных позвонков;
- Аутоиммунные процессы с повреждением нервных волокон шейного сплетения (нейромиелит, поперечный миелит).
Цервикальная миелопатия спинного мозга связана с возникновением мышечных и ишемических синдромов. Через шейный отдел проходят сосуды, обеспечивающие кровью четверть головного мозга. Синдром позвоночной артерии (вертебробазилярный) часто сопровождает спинальные изменения.
Установить причины спинальной миелопатии шейного отдела позвоночника не всегда возможно.
Провоцирующие факторы цервикальных повреждений:
- Нарушение микроциркуляции шеи;
- Инфекционные процессы;
- Ишемические состояние (связанные с недостатком поступления кислорода);
- Сужение позвоночного канала на уровне шейного отдела;
- Избыточная физическая нагрузка с деформацией позвоночных сегментов, перерастяжением суставно-связочного аппарата.
Симптомы заболевания неспецифичны:
- Слабость мышц;
- Болевой синдром верхней конечности;
- Головокружение;
- Нарушение ходьбы, шаткая походка;
- Недержание мочи;
- Проблемы переваривания пищи.
Через цервикальный отдел позвоночного столба отходят спинномозговые нервы, обеспечивающие иннервацию рук, основания черепа, грудной клетки, пищевода, трахеи.
Причины миелопатии
Миелопатия – это страдание спинного мозга, обусловленное, чаще всего, одной из нескольких причин:
- Сдавление (выпавшей грыжей диска костным разрастанием, смещенным позвонком, отломком позвонка);
- Нарушение кровообращения спинного мозга (закупорка, сужение или врожденная аномалия артерий спинного мозга, спинальный инсульт);
- Перенесенная травма (ушиб, перелом позвоночника, операция);
- Воспаление позвонков или спинного мозга (спинальный арахноидит, миелит).
- Осложнение после пункции спинного мозга.
Сдавление спинного мозга на уровне 5 и 6 шейных позвонков
Признаки миелопатии поясничного и грудного отделов
Клинические признаки миелопатии зависят от расположения места компрессии и степени поражения структур спинного мозга. Острая посттравматическая миелопатия грудного уровня проявляется в виде сильнейшей боли между лопатками, распространяющейся по реберным дугам. Человеку трудно дышать, может возникать учащенное сердцебиение и изменение его ритма. Появляется сухой приступообразный кашель, может возникать икота, связанная с раздражением блуждающего нерва.
Хроническая миелопатия позвонка в поясничном отделе проявляется в виде следующих клинических симптомов:
- постоянная тупая боль в области поясницы и крестца;
- она может распространяться по ходу седалищного нерва в бедра и голени;
- онемение нижних конечностей и появление ощущения мышечной слабости;
- быстрая утомляемость мышц ног при ходьбе и подъеме по лестнице;
- парестезии, ощущение ползающих мурашек по ногам и в области крестца;
- нарушение работы мочевого пузыря (гиперактивность, недержание мочи, задержка мочеиспускания);
- упорные запоры, сменяющиеся диареями;
- снижение либидо и эректильная дисфункция у мужчин;
- нарушение репродуктивной способности у женщин.
Подтвердить предварительно поставленный диагноз миелопатии поможет МРТ обследование и рентгенографический снимок. В редких случаях применяется забор ликвора и спинномозговой жидкости для анализа их химического и клеточного состава. Это обследование необходимо для исключения инфекций, внутреннего кровотечения и ряда других патологий.