Госпитализация и лечение по квоте ОМС. Подробнее после просмотра снимков.
Опухоли головного мозга бывают доброкачественные и злокачественные, последние отличаются агрессивным характером и представляют существенную угрозу для жизни. Новообразования формируются внутри черепа по причине аномальных нарушений в клеточном генетическом аппарате, что приводит к неконтролируемому росту тканевых структур. Атипичные клетки формируются из нормальных в результате мутаций, воздействия физических, химических или других факторов. Это могут быть различные клетки мозговых тканей, например, нейроны, клетки глии и другие. Часто в головной мозг попадают метастазирующие клетки, образующиеся при раке других органов, что приводит к формированию вторичных злокачественных образований. Основное лечение предполагает оперативное удаление патологических очагов, дополнительно назначается лучевая и химиотерапия, а также препараты для снятия негативных клинических проявлений.
Причины возникновения опухолей
На сегодняшний момент медицинской науке до конца не понятны достоверные причины формирования онкологических заболеваний. Врачи называют факторы, которые повышают риски формирования опухолей. Немаловажную роль играет возраст и пол человека. Некоторые виды рака, например, менингиомы, чаще диагностируются у женщин старше 45-50 лет. Это связано с особенностями женской эндокринной системы и гормональным фоном. К примеру, во время беременности некоторые новообразования прогрессируют интенсивнее. Опухоль головного мозга у мужчин, как правило, имеет более тяжелое течение и сложные прогнозы, потому что в этом случае новообразования отличаются высокой злокачественностью.
К другим провоцирующим факторам относятся:
- неблагоприятное воздействие экологии: радиация, вредные производства, проживание в загрязненных районах и т. д;
- постоянные контакты с токсическими элементами;
- инфицирование вирусами, которые могут способствовать развитию рака;
- генетические особенности (наличие в геноме человека определенных генов, увеличивающие риски развития опухоли головного мозга);
- травмы головы различного характера и происхождения;
- лечение препаратами, например, гормонами, химиотерапия;
- вредные привычки;
- употребление некачественной пищи, насыщенной канцерогенными элементами.
Данные факторы могут влиять на формирование заболеваний как отдельно (например, наследственность), так и в совокупности.
Где кроется причина
Возникновение данных новообразований, как и любых других онкологических процессов другой локализации, связано с нарушением противоопухолевой защиты к может приводить хроническая интоксикация токсическими веществами, радиация, существенное загрязнение окружающей среды, генетическая предрасположенность и другие факторы.
У детей могут встречаться врожденные (эмбриональные) опухоли, причина которых кроется в нарушении эмбрионального развития. Черепно-мозговая травма может выступать в роли провоцирующего фактора и активизировать рост опухоли. Единой причины не существует. Онкологический процесс рассматривается как многофакторное заболевание.
Виды опухолей
Новообразования, формирующиеся в головном мозге, могут быть:
- Доброкачественными – ткани опухоли не содержат раковых клеток. Неоплазии такого типа характеризуются четкими краями и медленным ростом. Они значительно легче поддаются оперативному лечению, но могут малигнизироваться, т. е. превращаться в рак;
- Злокачественные опухоли – содержат патологические клетки, способные бесконтрольно делиться и метастазировать в другие органы. В данном случае заболевание трудно контролируется, на поздних стадиях операция невозможна. Лечение в этом случае непростое, имеет большую стоимость и, как правило, плохие прогнозы.
Глиома головного мозга
Глиома
Данный вид опухолей диагностируется чаще, на его долю приходится примерно 60% от всех видов рака, образующихся в головном мозге. Опухоль формируется из клеток глии. В большинстве случаев это первичное новообразование, чаще всего формируется в зоне хиазм или желудочков, но может поражать и ствол головного мозга, патогенез редко распространяется на кости черепа, однако, в редких случаях такое возможно. Величина глиом, как правило, до 14 см. Метастазы редки, рост обычно медленный, но из-за проникания в соседние ткани, границы очага трудно различимы.
Известно три разновидности
- астроцитома – диагностируется чаще других (на ее долю приходится около 50% из числа глиом);
- олигодендроглиома – до 10% случаев;
- эпендимома – реже 7%.
По классификации Всемирной организации здравоохранения есть 4 стадии глиомы:
- Первая стадия – доброкачественная. Для нее характерен медленный рост. Пример: гигантоклеточная астроцитома.
- Вторая стадия. Особенности: пограничная степень злокачественности с медленным ростом ткани, легко переходит в 3 и 4 стадию. В данном случае выделяют только один симптом рака – клеточную атипию.
- Третья и четвертая стадия. В этом случае опухоль имеет все признаки рака, например, некротические изменения при мультиформной глиобластоме.
Астроцитома головного мозга
Удаление больших размеров астроцитомы GRADE II WHO правой височной доли (до операции)
Это злокачественное новообразование разной степени агрессивности, диагностируется довольно часто. Начало дают переродившиеся глиальные клетки – астроциты (отсюда и название – астроцитома). Различают:
- Обычные астроцитомы: протоплазматическая, фибриллярная и гемисроцитарная.
- Особые астроцитомы: церебеллярная, пилоидная, микроцистная и субэпендимальная.
Астроцитомы различают по стадии злокачественности:
- К первой стадии (доброкачественная опухоль) относят пилоидную или пилоцитарную астроцитому головного мозга.
- Вторая стадия злокачественности: фибриллярная опухоль – это тоже обычная неоплазия, второй степени злокачественности.
- Третья стадия уже является раком. К ней относят анапластическую астроцитому головного мозга.
- Наиболее опасны для жизни – глиобластомы (гигантоклеточная глиобластома и глиосаркома), которые относят к 4 стадии и характеризуются стремительным ростом и возможностью давать метастазы.
Кроме названых есть и другие виды астроцитом, например, эпендимома (развивается из клеток желудочков), олигодендроглиома (передний мозг) – растут достаточно медленно без формирования метастаз и глиому ствола головного мозга.
Менингиома головного мозга
Удаление большой менингиомы средней черепной ямки до операции
Начало патогенезу дают патогенные клетки в поверхностной оболочке, которые окружают мозговые ткани. Новообразование имеет овальную форму, медленно растет, поэтому считается доброкачественным. Менингиомы диагностируются в 15% случаев (от числа всех опухолей мозга). Риск перерождения в рак составляет около 3-4%. Проявляющиеся клинические признаки обуславливаются повышением внутричерепного давления и сдавливанием ткани. При малигнизации (перерождение соматических клеток в канцерогенные) менингиомы приобретают агрессивный характер. Обычно образуется более одного очага, возможно распространение на спинной мозг. После оперативного лечения высокая вероятность образования рецидивов. Как правило, патологию диагностируют случайно, потому что симптомы проявляются только, когда очаг достигнет больших размеров. Ранних признаков болезни нет.
Обратите внимание. Менингиомы чаще формируются у лиц женского пола.
Другие виды опухолей головного мозга
Разновидностей новообразований достаточно много. Вот некоторые из тех, которые диагностируются сравнительно часто (кроме вышеназванных):
- медуллобластома – рак головного мозга, начало которому дают структуры мозжечка;
- герминома – формируется из зародышевых клеток, чаще всего ее выявляют в первой половине жизни человека;
- краниофарингеома – развивается в области гипофиза в основании головного мозга;
- шаваннома – образуется из переродившихся шванновых клеток;
- опухоли в районе шишковидной железы.
Принципы лечения
Лечение внутричерепных новообразований — сложная задача, которая требует коллегиального подхода с участием нейрохирургов, онкологов, радиологов. Оперативное лечение и биопсия проводятся в специализированных нейрохирургических центрах.
Основными способами лечения как первичных, так и метастатических новообразований головного мозга, сегодня остаются хирургическая операция, радиологические методы и химиотерапия. При этом существует большое количество тактик лечения, в зависимости от того, о какой именно опухоли идет речь, а также ее расположения, степени злокачественности, скорости роста, общего состояния пациента, степени влияния на структуры мозга, особенностей первичного очага (для метастатических опухолей) и многих других факторов.
Химиотерапия — метод, основанный на применении препаратов тормозящих рост и размножение клеток опухоли. Метод может использоваться перед и/или после операции либо радиологического лечения, либо использоваться полностью самостоятельно, если другие процедуры выполнить невозможно.
Радиологическое лечение подразумевает воздействие на опухоль ионизирующим излучением. При этом можно облучать как все ткани мозга, например, при множественных метастазах, так и использовать методы стереотаксической радиохирургии — воздействовать на очаг большой дозой радиации, практически не затрагивая окружающие ткани.
Хирургическая операция — зачастую наиболее радикальный, но не всегда выполнимый метод лечения. Операция может потребоваться не только для удаления опухоли, но и при возникновении тяжелых осложнений — отека мозга, сдавления жизненно важных структур. При множественных метастатических опухолях возможно удаление одного очага, если он определяет тяжесть состояния пациента и имеются перспективы его консервативного лечения.
Клинические проявления
Симптоматику принято разделять на общую и очаговую. В последнем случае признаки зависят от того, в каком месте формируется опухоль.
Общие симптомы
Клиника обуславливается увеличением давления внутри черепа, токсическим воздействием метаболитов патогенных клеток на здоровые ткани. Общие признаки включают:
- головная боль, не снимаемая обычным анальгетиками;
- различные нарушения зрения, например, туманность, удвоение, блики, снижение остроты зрения и другие;
- потеря аппетита, плохое самочувствие, тошнота и рвота, которые не обусловлены пищевым отравлением;
- изменения привычного эмоционального состояния: перемены настроения, депрессии или агрессивность и прочие;
- симптомы эпилептического характера;
- ослабление работы головного мозга: человеку трудно сосредоточится, нарушается умственная деятельность, имеет место потеря концентрации, проблемы с памятью и т. д.
Важно. Часто ранние признаки рака неверно воспринимаются больными людьми. Они обращаются за помощью, когда клинические признаки существенно ухудшают качество жизни. В таком случае опухоль мозга диагностируют поздно, что существенно затрудняет лечение и ухудшает прогноз.
Очаговые симптомы
Признаки данного вида возникают по причине изменения в функционировании церебральных структур, поэтому клиника зависит от места образования новообразования:
- при поражении полушарий снижается тактильная чувствительность, ослабевают мышцы в противоположной части тела (при наличии патогенеза в правом полушарии, проблемы возникают с левой стороны);
- болезнь в височной доле приводит к ухудшению способности говорить, страдает память, изменяется восприятие запахов;
- патологические изменения мозжечка приводят к нарушению походки и координации движений;
- поражение лобной доли вызывает психические и когнитивные изменения;
- неоплазии в теменной доле изменяют тактильные ощущения, мелкую моторику;
- поражение затылочной зоны негативным образом сказывается на зрении, возможны галлюцинации.
Важно. Наличие данных признаков (любого вида и интенсивности) – это весомый повод обратиться за врачебной консультацией. Раннее обнаружение патологий улучшает прогноз лечения.
Показания к оперативному удалению новообразования
1. Показанием к удалению родинки служит оценка по тесту ABCDE:
- A – асимметричность новообразования, неравномерное разрастание.
- B – нечеткие, смазанные, изрезанные края.
- C – неоднородный цвет с синими, черными, красными вкраплениями.
- D – большой размер, ориентировочно это диаметр более 5-6 мм.
- E – изменение любой из характеристик (рост, пигментация, рельеф поверхности).
Если родинка начала изменяться внешне, появился зуд, припухлость, ощущается болезненность при пальпации, то необходимо немедленно показаться врачу.
2. Папиллома имеет вирусную этиологию и является результатом заражения ВПЧ. Если иммунитет не справляется с вирусом, то в результате проникновения и активизации хронической инфекции на слизистой или коже разрастается эпителий. Не весь паппиломотоз потенциально опасен, но существуют штаммы ВПЧ, которые вызывают малигнизацию клеток.
Онкогенный риск несут в себе новообразования, которые:
- Растут, увеличиваются в размерах, «расползаются», увеличивается их количество.
- Темнеют, светлеют, изменяют окрас.
- Становятся более плотными, имеют неоднородную структуру.
- Вызывают дискомфорт, боль.
Рекомендуется удалять любые новообразования, которые легко травмировать из-за их локализации. Это могут быть папилломы (или родинки), расположенные на шее, руках (особенно на локте), у женщин под резинками бюстгальтера. Также травмоопасными считаются крупные новообразования на пояснице. При повреждении кожных покровов через открытую рану легко проникает любая инфекция, создавая благоприятнее условия для воспалительных процессов, нагноения. Поэтому потенциально травмоопасные папилломы и невусы рекомендуется удалять даже в том случае, если они не беспокоят и не несут онкогенного риска.
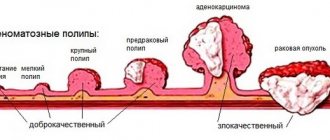
3. Доброкачественные опухоли имеют различный этиопатогенез. Некоторые гормонально зависимые формы (миомы и др.) требуют наблюдения и лечатся медикаментозными методами (гормональной терапией), другие считаются относительно безобидными (фибромы), третьи причисляют к предраку (например, полипоз желудка и толстой кишки). Поэтому метод лечения всегда выбирается индивидуально после тщательного обследования и уточнения диагноза.
При обнаружении доброкачественных опухолей, характер которых выявить не удается, рекомендуется удалять их оперативным путем с проведением гистологического исследования иссеченных тканей. К таким новообразованиям относятся опухоли лимфатических узлов, внутренних органов и кожи, которые бывают внешне схожи с кистозными образованиями или, например, воспаленными лимфатическими узлами крупных размеров.
Диагностика
Первичное обследование предполагает устную беседу и физикальный осмотр. Врач оценивает общее состояние пациента, выясняет характер клинических проявлений, их длительность и интенсивность, оценивается координация, рефлексы, психоэмоциональное состояние и так далее. Далее больному предстоит пройти тщательную диагностику, которая может включать такие виды исследований:
- общие анализы крови и мочи;
- биохимический анализ крови;
- УЗИ (эхоэнцефалография);
- ангиография – рентгеноконтрастное изучение состояния кровеносных сосудов головы;
- обследование работы глаз и уровень зрения;
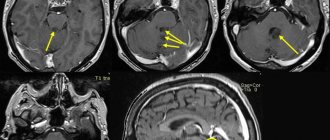
- компьютерная или магнитно-резонансная томография – получение послойных снимков высокой точности, что позволяет выявить все нюансы болезни и определить методику удаления опухоли;
- магнитно-резонансная спектроскопия – изучение функционирования патогенных тканей на биохимическом уровне;
- позитронная эмиссионная томография (ПЭТ) головы показывает особенности обменных процессов в болезненном очаге, что дает возможность говорить о темпах развития заболевания;
- биопсия – забор тканей для гистологического обследования, в данном случае материал получают после удаления опухоли.
Также большое диагностическое значение имеет изучение церебральной жидкости, в которой находятся патологические клетки. Метод стереотаксической биопсии является наиболее информативным в плане определения вида канцерогенеза и его особенностей.
Удаление лимфатических узлов
Если есть подозрение на поражение опухолевой тканью ближайших к органу (регионарных) лимфоузлов, их также удаляют и отправляют на биопсию. Такая операция называется лимфодиссекцией.
Если врач сомневается в том, успели ли раковые клетки распространиться в лимфатические узлы, во время удаления опухоли проводят сентинель-биопсию или биопсию сторожевого лимфатического узла. В место локализации опухоли вводят специальный краситель, который проникает в лимфатическую систему, и смотрят, в какой лимфатический узел он в первую очередь попадает. Этот лимфоузел называется сторожевым — именно в него в первую очередь должны были попасть раковые клетки, если они начали распространяться лимфогенным путем.
Сторожевой лимфоузел удаляют, проводят его биопсию. Если в нем обнаружены раковые клетки, выполняют лимфодиссекцию.
Удаление опухоли головного мозга
Терапия новообразования сложная, всегда комплексная и стоит достаточно дорого. К примеру, в России оперативное лечение опухоли головного мозга оценивается примерно от 350 тысяч российских рублей. Окончательную стоимость лечения в одном их лучших онкологических центров РФ вы сможете узнать после консультации нейрохирурга. За рубежом цены значительно дороже. В Германии за подобную терапию нужно будет заплатить порядка 28 000-30 000 американских долларов, в Израиле на несколько тысяч дешевле, поэтому важно учитывать данный факт при выборе клиники. Нужно обратить внимание на нюансы. Например, оборудование в зарубежных клиниках зачастую лучше, хотя методики лечения и результаты не имеют кардинальных отличий, но в случае неблагоприятного исхода западные специалисты не будут иметь дело с выплатой локальной страховки, поэтому запросто берут иностранных пациентов, которые сами всё оплачивают.
Обратите внимание. Основное лечение – это радикальная хирургическая операция, остальные методы, идущие в комплексе, выступают в качестве вспомогательных (химио-, радиотерапия и другие методы).
Рак головного мозга удаляется исключительно при помощи операции. Она проводится при узловых и невозможна при диффузных новоообразованиях по причине глубокой инфильтрации в близкорасположенные структуры. При таких обстоятельствах операция на опухоли головного мозга производится для иссечения некоторых патологических тканей, уменьшения давления внутри черепа и предотвращения водянки. Величина образования и стадия рака играют решающее значение при принятии решения по удалению опухоли.
Радиотерапия предполагает многократное воздействие радиации на раковые клетки, что ведет к блокаде деления и гибели последних. При значительных дозах радиации патогенные клетки останавливаются в развитии, большая часть из них гибнет.
Одновременно с этим лечение предполагает применение химиотерапии путем перорального и внутривенного введения цитостатиков (токсичных веществ для патогенных клеток). Эти методы терапии имеют много негативных эффектов. В последнее время медицина производит все больше уникальных химических препаратов, избирательно нацеленных на клетки опухоли, что позволяет существенно снизить негативное влияние ядов на организм.
Параллельно назначаются лекарства для устранения неблагоприятных признаков, которые могут быть вызваны как новообразованием, так и побочными проявлениями от предлагаемого лечения.
Хирургическое лечение
Операции по удалению новообразований в головном мозге это единственный эффективный способ терапии. Данный вид лечения является весьма сложным. Возможность и эффективность операции зависит от многих факторов, среди которых важными являются стадия рака, характера распространения патогенных тканей, наличие метастаз и вторичных очагов, а также локализация патогенных образований в мозговых тканях.
Любая нейрохирургическая операция достаточно сложная, потому что врач должен удалить злокачественную опухоль, находящуюся между здоровых тканей мозга. Поэтому лечение данного рода травматичное, а в некоторых случаях невозможное. Например, удаление рака не осуществляют при значительной величине опухоли, когда она затрагивает жизненно важные отделы мозга или если болезнь находится на терминальной стадии. Кроме этого, учитывается состояние здоровья человека, наличие хронических заболеваний, их стадийность, возраст пациента и другие особенности.
В каждом конкретном случае выбор методики и способ удаления опухоли подбирается индивидуально. На данный момент в арсенале медиков находится много специализированного хирургического оборудования, например, томографы, лазерная и ультразвуковая техника. Это существенно повышает эффективность операций по удалению новообразований.
Чаще всего при оперативном удалении рака головного мозга осуществляют трепанацию и резекцию черепа. Методика проведения, следующая:
- Вначале операции хирург рассекает кожные слои над сводом черепной коробки (производится разрез скальпа).
- После отворачивания отрезанной кожи врач отводит в сторону мышечные слои.
- На следующем этапе операции производится удаление нужной части костной ткани черепа, чтобы опухоль мозга стала доступной для манипуляций с ней.
- Затем патологический очаг иссекается и на прежнее место устанавливаются извлеченные костные ткани (это называют трепанаций). Если часть черепа не возвращают на прежнее место, то такая операция называется резекцией.
- В завершающей стадии операции происходит восстановление мягкий тканей, покрывающих черепную коробку, наложение швов или скоб.
После резекции отверстие в черепе закрывают специальным материалом или сеткой. Удаление патогенных тканей снижает внутричерепное давление, освобождается пространство для отекших тканей после. Кроме того, трепанация черепной коробки необходима, если опухолевый процесс распространился на костную ткань. После удаления извлеченный биологический материал направляется на гистологический анализ.
Стоимость лечения
| Наименование услуги | Цена, руб. | Ед. измерения |
| Консультация врача онколога радиотерапевта | 1 500 | шт. |
| Консультация врача детского онколога | 0 | шт. |
| Повторная консультация специалистов | 500 | шт. |
| Топометрия на специализированном компьютерном томографе первичная | 15 000 | процедура |
| Топометрия на специализированном компьютерном томографе повторная | 7 000 | процедура |
| Дозиметрическое планирование лучевой терапии (томотерапии) первичное | 20 000 | шт. |
| Дозиметрическое планирование лучевой терапии (томотерапии) повторное | 7 000 | шт. |
| Лучевая терапия (томотерапия), включая IMGRT (*) | 315 000 | курс |
| Лучевая терапия (томотерапия) стереотаксическая радиочастотная хирургия (*) | 315 000 | курс |
| Лекарственная сопроводительная терапия: внутривенные введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 1 000 | процедура |
| Лекарственная сопроводительная терапия: внутримышечное введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 200 | процедура |
| Топометрическая разметка | 750 | процедура |
Вид лучевой терапии и количество сеансов курса определяется врачебной комиссией индивидуально для каждого пациента исходя из локализации, нозологии опухоли и с учетом анамнеза.
Бесплатная онлайн консультация
Записаться
Прогноз жизни
Без проведения операции лечение злокачественных новообразований неэффективно, а прогноз крайне негативный. После удаления новообразования продолжительность жизни зависит от стадии, уровня злокачественности, вида канцерогенеза и степени его прорастания в другие структуры. Как правило, после частичного удаления опухоли рак мозга возвращается снова, поэтому операция в данном случае продлевает жизнь пациента на очень короткий срок. Больной проживет не более года, если рецидив агрессивен, и лишь 25% пациентов проживут более двух лет. После удаления патологического очага на первой стадии злокачественности, продолжительность жизни в 80% пациентов оценивается в срок более 5 лет (в случае полного удаления канцерогенных тканей). Наиболее опасны поздние стадии заболевания. Прогноз жизни на четверной стадии малоутешителен – человек не проживет дольше года.
Революция в понимании природы метастазирования
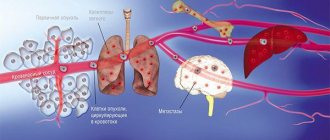
Усилия многих онкологов на протяжении последних десятилетий были направлены на установление деталей возникновения и развития рака — механизмов зарождения опухоли и регуляции ее активного роста, формирования благоприятного микроокружения из клеток стромы [2]. Эти знания несомненно привели к разработке новых подходов в терапии онкозаболеваний. Со временем стало понятно, что основная угроза рака заключена в способности к распространению по организму. Так, некоторые раковые клетки первичной опухоли (то есть развившейся изначально) отделяются от нее за счет эпителиально-мезенхимального перехода или других механизмов [3] и, попадая в кровоток или лимфоток, по маленьким капиллярам путешествуют в главные магистрали сосудистой системы. Они покидают ее за счет задержки в узких капиллярах органов, адгезии к их эндотелиальной стенке и выхода из просвета сосуда в строму органа (рис. 1). Лишь небольшой процент раковых клеток, покинувших первичную опухоль, преуспевает в этом процессе и выживает в новой среде. Эти клетки формируют будущие очаги роста опухоли в новых органах — метастазы.
Рисунок 1. Метастазирование и пути рассеивания раковых клеток.
«Википедия», рисунки адаптированы
Процесс рассеивания раковых клеток по организму, названный метастазированием (от древнегреч. «менять, переносить»: meta — «через» + histanai — «устанавливать»), впервые описал еще в 1889 году Стивен Педжет [4], но механизм его развития оставался загадкой для ученого сообщества долгое время (рис. 2).
Рисунок 2. Основоположники учений о метастазировании: английский хирург Стивен Педжет (слева) и американский патолог Джеймс Юинг (справа).
«Википедия»
Педжет провел аналогию такого распространения раковых клеток с прорастанием семян. Они тоже выживают и делятся на плодотворной «почве» — в подходящем микроокружении. В те времена невозможно было найти этому экспериментального подтверждения, и долго преобладала совсем иная теория — Джеймса Юинга (рис. 2). Он утверждал, что основную роль в распределении метастазов по организму играет динамика кровотока и устройство сосудистой системы.
Наконец в 1970-е годы в ходе нескольких экспериментов по инъекции радиоактивно меченных раковых клеток мышам Исаак Фидлер смог доказать, что результат метастазирования также зависит от природы раковых клеток. В этом случае клетки меланомы развивали метастазы только в легких, но не в печени, в сосудах которой они также задерживались, но позже не выживали [5].
Позднее было установлено еще больше фактов, подтверждающих, что раковые клетки разной природы метастазируют преимущественно в определенные органы и иногда даже в заданной последовательности. Например, клетки рака молочной железы — сначала в кости, печень, лимфатические узлы, легкие, а потом уже в мозг; клетки рака желудочно-кишечного тракта и яичников — в печень и легкие; рака простаты — в основном, в кости (рис. 1). Явление специфичного распределения метастазов по организму назвали органотропией метастазирования. Чаще всего метастазы встречаются в легких, печени и костях.
Несмотря на активные исследования, в онкологии все еще остается много вопросов без ответа. Отличаются ли метастазные раковые клетки от других клеток первичной опухоли? Что лежит в основе органотропии? Как метастазам удается выжить после удаления первичной опухоли и проведенной химиотерапии?
Начальные признаки
Рак головного мозга не всегда проявляется выраженной клинической картиной. На начальных этапах болезнь никак себя не проявляет, а первые симптомы проявляются по мере роста опухоли и ее давление на другие центры. Первые признаки болезни часто напоминают симптомы мигрени или гипертонической болезни, поэтому человек не подозревая о патологии, лечится самостоятельно, отказывается от комплексной диагностики, что ведет к росту образования и выраженным симптомам.
Первые признаки болезни могут проявляться остро или беспокоить человека периодами, зависят от локализации и размеров образования.
- Лобная доля – опухоль находится в передней части мозга, при этом длительное время может не беспокоить человека. По мере ее роста происходят изменения в психическом состоянии, появляются признаки эпилепсии. Если образование находится в задней части лобной доли, тогда отмечаются проблемы с речью. К общим и первым симптомам относят хроническую усталость, боли в ногах и мышцах.
- Теменная доля – на начальных этапах присутствует снижение чувствительности одной конечности, снижается логическое мышление, нарушается речь.
- Височная доля – поражение данного участка приводит к психическим нарушениям. У больного присутствуют галлюцинации, нарушается зрение, снижается память, могут присутствовать признаки эпилепсии.
- Затылочная доля – присутствие опухоли в данном участке негативно отображается на системе зрения, повышается внутричерепное давление, также присутствуют общемозговые симптомы: головная боль в задней части головы, тошнота.
- Желудочки головного мозга – характеризуется общемозговыми симптомами, также нарушениями в гормональной и сердечно — сосудистой системе.
- Задняя черепная ямка – опухоль в этой области вызывает нарушение концентрации внимания, присутствует слабость в мышцах, общая утомляемость, помутнение сознания.
- Ствол головного мозга – сопровождаются нарушением координации и снижением чувствительности конечностей, может присутствовать изменение формы лица. Болезнь развивается медленно, а первые симптомы могут появиться через год после образования.
Важно понимать, что первые признаки рака головного мозга проявляются, когда опухоль достигает больших размеров и оказывает давление на другие ткани.
Питание после операций в онкологии
В восстановительном периоде после лечения онкологических заболеваний для пациента важно полноценно питаться. Но пищеварительная система не сразу восстанавливается после хирургического вмешательства, особенно если оно было выполнено по поводу рака органов пищеварительной системы.
Спустя некоторое время после хирургического вмешательства пациенту разрешают пить воду, затем назначают жидкую диету. Постепенно можно вернуться к привычной пище. Диета после операции по поводу рака должна быть щадящей и в то же время обеспечивать организм всеми необходимыми веществами.
В восстановительном периоде врач оценивает нутритивный статус пациента. Некоторые больные не могут питаться самостоятельно, в таких случаях питательные растворы вводят внутривенно. После операций на пищеводе и желудке может быть выведена гастростома или еюностома — отверстие, соединяющее кожу с желудком или толстой кишкой. Больной может получать питание после операции по поводу рака через это отверстие с помощью катетера, временно или постоянно.
Даже если опухоль удалена полностью, в ряде случаев есть вероятность того, что некоторые раковые клетки сохранились в организме. В будущем они могут стать причиной рецидива. Для того чтобы его предотвратить, назначают адъювантное лечение. Оно может включать курсы химиотерапии, лучевой терапии, терапии таргетными препаратами.
Осложнения после операции
В целом после хирургических вмешательств в онкологии характерны те же осложнения, что и после других операций: боли, кровотечения, плохое заживление раны, инфекции, повреждения нервных стволов с последующим нарушением их функций (движений, чувствительности). Если была удалена большая часть органа, нарушается его функция.
В послеоперационном периоде большое значение имеет адекватное обезболивание. С болями после операции по поводу рака в онкологии борются с помощью наркотических и ненаркотических анальгетиков. Повышенная температура после операции по поводу рака может свидетельствовать об инфекции. При этом в области операционной раны появляется отек, покраснение, из нее может выделяться гной. В таких случаях проводят лечение антибиотиками, если сформировался абсцесс — его вскрывают и дренируют.
После удаления лимфатических узлов может нарушаться отток лимфы с образованием отека — лимфедемы. Чем больше лимфоузлов удалено в ходе операции, тем выше риск этого осложнения.
После хирургического вмешательства у онкологических больных нередко сохраняются стойкие нарушения здоровья, которые ограничивают их трудоспособность. В таких случаях врач направляет пациента на МСЭ, после операции в онкологии устанавливают группу инвалидности.