Паркинсонизм, или болезнь Паркинсона – это дегенеративное заболевание центральной нервной системы, в результате которого в большинстве случаев наступает инвалидность и смерть.
Болезнь Паркинсона определяется по четырем характерным признакам, которые составляют тетраду паркинсонизма:
- дрожание (тремор) головы, конечностей,
- скованность (ригидность) мышц,
- ограниченность движений (гипокинезия),
- изменение походки, осанки (постуральные нарушения).
Паркинсонизм относится к распространенным неврологическим заболеваниям, им страдает 120 – 180 человек из 100 тысяч, причем болезнь имеет выраженную возрастную зависимость.
Наш эксперт в этой сфере:
Лащ Наталия Юрьевна
Врач-невролог высшей категории, к.м.н., доцент. Лауреат Премии города Москвы в области медицины.
Позвонить врачу Отзывы о докторе
Причины
Болезнь Паркинсона бывает двух типов. Первый – истинный паркинсонизм, он составляет до 80% случаев заболевания.
Второй – синдром паркинсонизма, который сопутствует черепно-мозговым травмам, энцефалиту, инсульту, опухолям головного мозга.
Причины истинного паркинсонизма, или болезни Паркинсона, в точности неизвестны.
Но установлено несколько фактов:
болезнь развивается преимущественно в пожилом возрасте (после 60 лет),
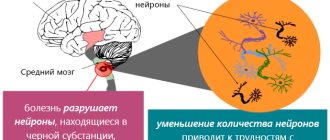
дегенеративные изменения начинаются с необратимого процесса отмирания нейронов ствола головного мозга,
развитие симптомов заболевания связано с недостатком дофамина – нейромедиатора, от которого зависит передача сигналов в межнейронных связях,
существует генетическая предрасположенность.
Примерно в 15% случаев болезнь Паркинсона возникает на фоне негативного семейного анамнеза (наличия заболевания у близких родственников), передается по наследству.
Некоторые факторы могут повлиять на развитие заболевания:
- интоксикация (хроническое отравление химическими токсинами на вредном производстве, неблагоприятная экология, воздействие пестицидов, марганца),
- инфекционные поражения центральной нервной системы (энцефалит, др.),
- черепно-мозговые травмы,
- нарушение работы почек, печени.
Профилактика болезни
Профилактика болезни Паркинсона актуальна при наследственной предрасположенности. Предотвратить заболевание на 100% нельзя, но можно снизить вероятность его развития.
Для этого важно:
- отказаться от алкоголя;
- не иметь лишнего веса;
- придерживаться адекватного питьевого режима – не менее 500 мл воды в сутки;
- физическая активность – позволяет снизить риск вполовину;
- использовать средства защиты при работе с вредными веществами;
- регулярно употреблять кофе – 2 чашки в день при отсутствие противопоказаний, это активирует работу мозга, тонизирует его.
Употребление продуктов, богатых антиоксидантами и витаминами, помогает замедлить развитие атеросклероза сосудов головного мозга. На фоне хорошего кровотока болезни сложнее появиться. Продукты для профилактики болезни Паркинсона.
- шпинат;
- говядина;
- творог;
- морковь;
- яйца;
- зеленый горошек;
- орехи;
- лук репчатый
Симптомы
Развитие болезни Паркинсона напрямую связано с недостатком дофамина – это один из нейромедиаторов, которые обеспечивают передачу сигналов в межнейронных связях. То есть проводимость нервных волокон.
Недостаток дофамина приводит к тому, что сигналы в межнейронных связях «зависают», скорость их передачи резко снижается, это приводит к нарушению двигательных функций и умственных способностей.
Вот почему болезнь Паркинсона всегда сопровождается одновременно двигательными и умственными нарушениями.
Первые признаки заболевания редко служат поводом для беспокойства – это скованность движений в правой половине тела, подергивание (дрожание) рук, жирность кожи, волос, частые депрессивные состояния, запоры.
Со временем возникает выраженный тремор – дрожание руки, ноги, а затем головы, непроизвольные движения пальцами.
На ранней стадии тремор охватывает только одну руку (ногу), а затем распространяется на вторую. Дрожание всегда начинается с конечности, тремор головы присоединяется с развитием заболевания.
Движения человека становятся замедленными, походка шаркающей. Он передвигается мелкими шажками, прежде чем развернуться, топчется на месте.
Спина сгибается дугой, голова опускается, руки и ноги подогнуты, формируется характерная сутулость — «поза просителя».
Мимика все больше обедняется. Лицо становится неподвижным, лишается выражений. Возникает впечатление, что человек ни на что не реагирует.
Мышцы становятся все менее подвижными, ригидными, человеку становится трудно совершать движения, их объем все больше ограничивается. Он не может застегнуть пуговицы, завязать шнурки, побриться, почистить зубы и со временем полностью утрачивает способность обслуживать себя в быту.
Изменяется речь – она становится неразборчивой, тихой, монотонной.
Со временем клиническая картина дополняется все новыми симптомами:
- развивается слабоумие,
- наступает импотенция,
- учащается мочеиспускание,
- нарушается глотание,
- кожа становится сухой,
- повышается потоотделение,
- ухудшается обоняние,
- нарушается сон,
- снижается артериальное давление,
- усиливается слюноотделение.
Формы заболевания
Формы болезни Паркинсона определяются в зависимости от того, какой из симптомов наиболее выражен.
1. Дрожательная форма – преобладает дрожь (тремор) в руке, ноге или обеих руках, ногах, голове, причем наиболее выражен тремор в покое. При движениях он может ослабевать или даже исчезать.
2. Ригидная форма – характеризуется скованностью в мышцах, особенно при начале движений, ограниченной подвижностью.
3. Акинетическая форма – характеризуется замедленностью движений, обеднением или полным отсутствием мимики.
Наряду с этими тремя основными формами различают смешанные – ригидно-дрожательную, дрожательно-ригидную, акинетико-ригидную, др.
Классификация болезни Паркинсона по Хен-Яру
Неврологи пользуются классификацией болезни Паркинсона по Хен-Яру. Выделяют пять степеней тяжести:
- первая стадия характеризуется наличием односторонних симптомов Паркинсонизма (гемипаркинсонизм);
- во второй стадии признаки заболевания распространяются на другую сторону, постуральная неустойчивость отсутствует;
- в третьей стадии присоединяется умеренная постуральная неустойчивость;
- для четвёртой стадии характерно значительное ограничение двигательной активности, но пациенты сохраняют способность передвигаться самостоятельно;
- на пятой стадии болезни больной прикован к инвалидному креслу или постели.
Сколько живут пациенты с болезнью Паркинсона? Менее благоприятный прогноз при акинетико-ригидных форме, поскольку она обычно быстрее прогрессирует и харатеризуется более разнообразными и более тяжёлыми немоторными симптомами. У пациентов рано развивается развитие постуральная нестабильность и деменция, они значительно раньше становятся инвалидами. Относительно благоприятное течение болезни Паркинсона характерно для дрожательной формы и при левостороннем дебюте заболевания.
На продвинутых стадиях болезни характерно развитие моторных фуктуаций, т.е. двигательных колебаний, а также недвигательных симптов в течение суток, связанных с длительным приёмом леводопы. В наиболее простом виде флуктуации проявляются зависимостью состояния от каждой принятой дозы леводопы, в дальнейшем эта связь теряется, появляются непредсказуемые непроизвольные движения конечностей, болезненные дистонические спазмы конечностей.
Стадии
В развитии болезни Паркинсона выделяют пять основных стадий.
На 1 стадии дрожание проявляется только в одной руке или ноге. Обычно болезнь проявляется подрагиванием пальцев правой руки.
На 2 стадии дрожание (тремор) распространяется на вторую руку (ногу). Нарушается сон, ухудшается аппетит, возникает обильное слюнотечение, начинает подергиваться подбородок.
На 3 стадии нарушается равновесие, изменяется поза тела, походка становится шаркающей, медленной, но человек еще может совершать обычные бытовые движения, обслуживать себя. Тремор все больше усиливается, нарушается речь, лицо становится безэмоциональным.
На 4 стадии изменения походки, позы тела становятся все более выраженными. При ходьбе человек может падать. Он еще может ходить, но уже не может совершать простые действия, самостоятельно обслуживать себя (застегивать пуговицы, держать ложку). Развивается депрессия.
На 5 стадии человек теряет способность передвигаться (ходить, стоять, сидеть), координация движений утрачивается. Речь становится неразборчивой, невнятной, нарушаются глотание, мочеиспускание. Без посторонней помощи его жизнь становится невозможной.
Развитие заболевания бывает медленным, умеренным или быстрым. В первом случае переход с одной стадии на другую происходит в течение пяти лет или дольше, во втором случае – в течение 3 — 5 лет, в третьем случае – в течение двух лет.
Симптомы и признаки у женщин
На начальной стадии заболевания появляются первые признаки паркинсонизма:
- упадок сил: наблюдается хроническое недомогание и расстройство сна;
- изменения в походке: шаги становятся более замедленными, короткими, возникает чувство неустойчивости, поэтому человека немного пошатывает при ходьбе;
- невнятная ресчь: пациент периодически сбивается с мысли, забывает суть диалога;
- меняется почерк: буквы выглядят очень маленькими, могут отличаться между собой по размеру и стилю;
- безэмоциональность: лицо больного выглядит абсолютно неэмоциональным, мимика практически полностью отсутствует;
- депрессии: появляются длительные беспричинные депрессии, резко меняется настроение;
- мышечная ригидность: мышцы неестественно напряжены;
- тремор: самопроизвольное вздрагивание нижних и верхних конечностей.
Раннее диагносцирование недуга поможет больному значительно сохранить качество жизни. По мере прогрессирования болезни развивается и симптоматика.
Появляются основные симптомы заболевания:
- усиление ригидности: двигательные мышцы находятся в сильном напряжении, человеку трудно осуществлять какие-либо движения;
- маска: лицо имеет выражение маски;
- руки/ноги постоянно согнуты: при попытке вернуть конечность в нормальное положение движения выглядят прерывистыми, толчкообразными — симптом зубчатого колеса;
- тремор:кисти рук находятся в непрекращающемся дрожании (визуально напоминает счет монет пальцами или катание мячика), кроме того отмечается подрагивание подбородка и стоп, данные симптомы отступают только в период сна;
- бардикинезия: чрезмерное замедление действий (повседневные процедуры – чистка зубов, одевание, умывание выполняются по несколько часов);
- спазмы мыщц: мышечные спазмы во всем теле;
- острое расстройство координации: учащаются падения при вставании, ходьбе;
- нарушения дефекации: (запоры) и мочеиспускания (недержание мочи);
- депрессия: тяжелое депрессивное состояние – человек становится пугливым, неуверенным в себе, боится многолюдных мест;
- речь: плохо распознается, голос становится гнусавым, при разговоре часто повторяются одни и те же слова;
- фрагментарная потеря памяти;
- расстройство режима отдыха: присутствие ночных кошмаров, оцепенения мышц мешает человеку спокойно спать;
- увеличивается потоотделение;
- слюнотечение;
- деменация: нарушение интеллектуальных способностей (заторможенное мышление, невнимательность, изменение личности);
- сухость кожных покровов: перхоть на голове.
Диагностика
На первичном приеме врач Международной клиники Медика24 расспрашивает пациента (или его близких) о симптомах, времени их появления, динамике развития, а также о наличии заболеваний в семье. Это называется сбором персонального и семейного анамнеза.
После этого врач проводит внешний осмотр, обращая внимание на нарушения координации, движений, позы тела, использует несколько тестов, чтобы оценить степень ригидности, акинезии (например, тест на сжимание-разжимание кулака, др.).
При диагностике врач должен дифференцировать болезнь Паркинсона от многих неврологических расстройств по наличию инсультов, терапии нейролептиками, наличиям продолжительных ремиссий (болезнь Паркинсона развивается без ремиссий), черепно-мозговых травм, энцефалита в анамнезе и ряду других признаков.
После установления предварительного диагноза, при подозрении на болезнь Паркинсона врач направляет пациента на дополнительные обследования.
1. Реоэнцефалография.
Это метод исследования с помощью слабого высокочастотного электрического тока, который показывает характер кровообращения головного мозга.
2. Электроэнцефалография.
ЭЭГ помогает оценить общую и локальную функциональную активность головного мозга, выявить патологические очаги.
3. Компьютерная томография.
КТ головного мозга дает подробную картину кровообращения, состояния нервных тканей головного мозга, помогает обнаружить патологические участки, опухоли.
4. Магнитно-резонансная томография.
МРТ головного мозга выполняется посредством магнитного поля и, в отличие от КТ, не оказывает лучевой нагрузки на мозг. Поэтому этот вид обследования может проводиться многократно. МРТ помогает подробно исследовать состояние нервных тканей мозга, обнаружить участки повреждения нейронов.
Наряду с этими основными методами диагностики применяются лабораторные анализы, а при необходимости и другие высокотехнологичные, современные обследования, которые позволяют нее только уточнить диагноз, но и определить лучшую тактику лечения.
Методы
Выполнено популяционное исследование с использованием данных из Rochester Epidemiology Project (Миннесота) о пациентах, у которых был диагностирован паркинсонизм с 1991 по 2010 год.
Каждая история болезни оценивалась специалистом неврологом для подтверждения паркинсонизма и определения типа синуклеинопатии.
Каждый пациент с подтвержденные диагнозом был сопоставлен по возрасту и полу с лицами из общей популяции.
Основными конечными точками исследования были выбраны: смертность для каждого типа синуклеинопатии, время между установлением диагноза и смертью и причина смерти.
Лечение
Основным медикаментозным средством лечения болезни Паркинсона является леводопа.
Это симптоматическое средство, которое восполняет недостаток дофамина и таким образом устраняет главную причину симптомов заболевания – гипокинезии, тремора, ригидности.
Для стимуляции синтеза дофамина в головном мозге и повышения его уровня в межнейронных синапсах применяются селективные ингибиторы МАО-В (селегилин), амантадин, пирибедил, прамипексол.
В комплексной терапии заболевания применяются также:
- нейролептики (для уменьшения психических симптомов),
- спазмолитики,
- антидепрессанты, транквилизаторы (для устранения бессонницы, болей),
- акатинол, винпоцетин и другие препараты для улучшения памяти, речи.
Лечение болезни Паркинсона на поздних стадиях осложняется тем, что эффект применения леводопы снижается, усиливаются побочные эффекты.
Все это требует постоянного врачебного наблюдения и своевременной коррекции медикаментозной терапии, назначения дополнительных препаратов, изменений дозировки.
На последней стадии развития заболевания больной нуждается в профессиональном медицинском уходе, который в полной мере можно обеспечить только в условиях стационара.
Медицинский уход и симптоматическая терапия в Международной клинике Медика24 помогают повысить качество жизни и увеличить ее продолжительность, замедлить развитие болезни Паркинсона на поздней стадии.
Мы вам перезвоним
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Прогноз
При отсутствии лечения болезнь Паркинсона имеет негативный прогноз. В течение первых 5 лет у 25% больных наступает инвалидность и/или смерть, а в течение 7 – 10 лет этот показатель переваливает за 50%.
Вот почему так важны ранняя диагностика и лечение болезни Паркинсона. Но даже на поздней стадии заболевания современные методы, применяемые в международной клинике Медика24, помогают существенно улучшить состояние человека.
Материал подготовлен врачом-неврологом Международной клиники Медика24, кандидатом медицинских наук Лащ Натальей Юрьевной.