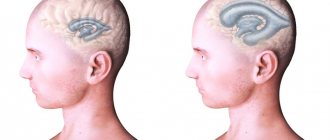
Поражение отводящего нерва глаза — одна из офтальмологических патологий, которые имеют много общего с неврологическими нарушениями. При этом заболевании движения глазного яблока искажены. Часто бывает так, что оно не двигается, особенно при необходимости смотреть вправо. Расскажем подробнее об этом заболевании и его лечении.
В этой статье
- Патогенез заболевания
- Причины возникновения нейропатии отводящего нерва
- Симптомы патологии
- Диагностика нейропатии отводящего нерва
- Лечение нейропатии отводящего нерва
Патогенез заболевания
Отводящий нерв глаза входит в категорию волокон центральной нервной системы. Его основная функция — обеспечение подвижности зрительных органов. Нерв отвечает за движения глазных яблок, век, расширение и сужение зрачка. При нейропатии отводящего нерва происходит сбой в работе глазодвигательных мышц, нарушается связь с центральной нервной системой организма. Благодаря работе отводящего нерва человек может смотреть по сторонам, не поворачивая головы. Нарушение функционирования приводит к офтальмологическим патологиям, самой распространенной среди которых является страбизм — косоглазие.
Поражения отводящего нерва становятся причиной того, что глазное яблоко не может равномерно двигаться в разные стороны. Проблемы возникают при движении зрачка в противоположную сторону от переносицы. Подвижность прямой боковой мышцы глаза нарушена. Это приводит к развитию сходящейся формы гетеротропии, так как внутренняя мышца «перетягивает» глазное яблоко на себя. Люди, которые столкнулись с этой проблемой, мучаются от головокружения, диплопии — двоения изображения, утрачивают ориентацию в пространстве.
Косоглазие — это не единственная проблема, с которой может столкнуться человек, страдающий нейропатией отводящего нерва. Особенно опасна эта патология в детском возрасте. Часто она становится причиной развития амблиопии. Это состояние часто называют «ленивым глазом». Недуг возникает из-за того, что органы зрения не участвуют в зрительном процессе одновременно. На фоне нейропатии часто развивается парез — периферический паралич. Это заболевание входит в группу неврологических. Для него характерно повреждение лицевого нерва, нарушение мимики, сбои при выработке слезной жидкости.
Почему возникает парез отводящего глазного нерва?
Парез отводящего глазного нерва – это следствие какого-либо заболевания в области головы, центральной нервной системы, других органов и систем. Парез отводящего глазного нерва могут вызвать:
- инфекционные и воспалительные заболевания головного мозга (энцефалит, менингит);
- инфекционные и воспалительные заболевания, такие как сифилис, дифтерия, грипп и др.;
- сильная интоксикация (алкогольными, наркотическими, химическими веществами);
- ботулизм;
- инсульт;
- инфаркт в области головы;
- отоларингологические заболевания;
- опухоли в головном мозге;
- повышенное внутричерепное давление;
- сахарный диабет (при котором происходит нарушение работы и структуры сосудов);
- рассеянный склероз.
Причины возникновения нейропатии отводящего нерва
Заболевание редко развивается самостоятельно. Обычно оно является следствием других болезней. Чаще всего нейропатия отводящего нерва возникает на фоне патологий сердечно-сосудистой системы, после черепно-мозговых травм и нейрохирургических операций. Гораздо реже недуг является врожденным. Случаи наследственной формы патологии не исключены, но в медицинской практике встречаются не так часто. К основным причинам развития нейропатии отводящего нерва врачи относят
- эндокринные нарушения (сахарный диабет, гипотиреоз, гипертиреоз);
- неврологические патологии (остеохондроз шейных отделов позвоночника, рассеянный склероз, инсульт);
- осложнения инфекционных заболеваний (энцефалит, дифтерию, менингит);
- интоксикации организма (отравления этиловым спиртом, химикатами, алкоголем);
- хронические патологии артерий (атеросклероз, артериит, флебит);
- сердечно-сосудистые заболевания (варикоз, аритмия, стенокардия).
Врачи не всегда сразу могут определить, что именно стало причиной развития нейропатии отводящего нерва глаза. Диагностика этого заболевания часто проводится несколькими специалистами одновременно, среди которых: неврологи, кардиологи, эндокринологи, травматологи.
Болезнь легче выявить у детей, чем у взрослых. Одной из причин нейропатии отводящего нерва является гидроцефалия. Этот недуг позволяет врачам сразу провести процедуры, которые позволят диагностировать патологию.
Как проявляется парез глазодвигательного нерва?
Наиболее негативно влияющим на работу органов зрения является парез глазодвигательного нерва. Симптомы заболевания будут ярко выражены и позволят врачу заподозрить данную патологию. Глазодвигательный нерв выполняет очень важную функцию в движении глаза. Он обеспечивает работу верхней, нижней и медиальной прямых мышц, нижней косой мышцы, мышцы, отвечающей за поднятие верхнего века. Глазодвигательный нерв иннервирует сфинктер зрачка, обеспечивая его реакцию на свет (сужение и расширение). Поэтому при поражении глазодвигательного нерва выполнение множества движений глазом становиться невозможным.
У пациентов возникает двоение в глазах, зрачок не реагирует на свет, развивается птоз, возникает затруднение при открытии и закрытии глаза, сложности при движении глазом.
Редко происходит поражение только глазодвигательного нерва. Обычно состояние сопровождается нарушением работы отводящего, тройничного и бокового нервов. Патология возникает на фоне сахарного диабета, артериальной гипертензии, онкологических заболеваний головного мозга, микроинфарктов сосудов головы, инсультов.
Симптомы патологии
Нарушения, которые происходят в организме человека при этой патологии, затрагивают различные области. Степень поражения зрительного нерва также может быть разной у каждого пациента. Многое зависит от иммунной системы, общего состояния организма. Иногда бывает так, что нейропатия поражает глазодвигательный нерв полностью. В некоторых случаях происходит частичное нарушение его функций. Поэтому врачу очень важно детально проанализировать симптомы, которые могут быть разнообразны. К основным признакам недуга относятся:
- опущение века;
- болевые ощущения в глазах;
- неподвижность глазного яблока;
- снижение остроты зрения;
- расширенные зрачки;
- диплопия.
Распространенным следствием нейропатии отводящего нерва является гетеротропия. Обычно у пациента развивается сходящееся косоглазие. Чаще это происходит при запущенных формах патологии. Некоторые люди жалуются на повышенное давление, которое часто возникает из-за нарушений работы мозга. Головные боли — еще один распространенный признак этого недуга. Часто бывает так, что пациенты не обращают внимания на недомогание и связывают его с продолжительной зрительной работой.
Неврит зрительного нерва — симптомы и лечение
Неврит зрительного нерва (Optic neuritis) — это воспаление зрительного нерва. При заболевании резко снижается зрение, сужается его поле и нарушается восприятие цветов. Перед глазами появляются пятна и мерцания, в глазничной области возникает боль, которая усиливается при движениях глаза [2].
Среди всех глазных болезней поражения зрительного нерва встречаются в 3,2 % случаев [6].
Зрительный нерв — это нетипичный черепно-мозговой нерв, который содержит около 1 млн нервных волокон. Он представляет собой белое вещество головного мозга, вынесенное на периферию. Его длина составляет 35–55 мм [1]. По нему зрительная информация, воспринятая клетками сетчатки, передаётся в головной мозг.
Отростки нервных клеток собираются со всей сетчатки и образуют диск зрительного нерва. Затем они направляются к головному мозгу, перекрещиваются с нервными волокнами второго глаза и формируют зрительный перекрёст. От него начинается зрительный тракт, который заканчивается в первичных подкорковых зрительных центрах.
Зрительный нерв подразделяется на несколько частей:
- внутриглазная часть и головка зрительного нерва;
- ретробульбарная часть (за глазом), или орбитальная;
- внутриканальцевая;
- внутричерепная.
Длина внутриглазной части зрительного нерва составляет 25–35 мм. В горизонтальной плоскости нерв S-образно изгибается, благодаря чему при движениях глазного яблока он не натягивается.
К внутриглазной части относится диск зрительного нерва. В нём соединяются оптические волокна сетчатки, а из центра выходят сосуды: узкие светло-красные артерии и более тёмные толстые вены.
Ретробульбарная или орбитальная часть — это участок зрительного нерва длиной 25–35 мм. Начинается от области, где нерв выходит из глазного яблока, и продолжается до входа в зрительный канал.
Внутриканальцевая часть зрительного нерва заключена в зрительный канал. Её длина составляет около 6 мм, нерв здесь фиксирован к стенке канала.
Внутричерепная часть зрительного нерва переходит в перекрёст зрительных нервов. Длина этого участка в среднем составляет 10 мм. Внутричерепной отдел особо уязвим при патологиях прилежащих структур, например аденоме гипофиза или аневризме. При таких нарушениях зрительный перекрёст может сдавливаться, из-за чего сужаются поля зрения и атрофируется зрительный нерв. Если повреждается сосуд зрительного нерва, то пациент перестаёт видеть одним глазом [2]. Также встречается гемианопсия — слепота обоих глаз в половине поля зрения.
При неврите воспаляются ствол и оболочки зрительного нерва в различных его отделах. Если процесс распространяется на диск зрительного нерва, то такое воспаление называют внутриглазным невритом или папиллитом. Когда процесс протекает за глазом, то это ретробульбарный неврит зрительного нерва [3].
Причины неврита зрительного нерва
Точную причину заболевания выяснить удаётся не всегда, но чаще всего к воспалению зрительного нерва приводят:
- рассеянный склероз — это самая распространённая причина неврита зрительного нерва;
- другие аутоиммунные заболевания, такие как синдром Шегрена, системная красная волчанка;
- нейромиелит зрительного нерва — демиелинизирующее заболевание, которое поражает преимущественно глаза и спинной мозг;
- демиелинизирующие заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG) — например, острый рассеянный энцефаломиелит;
- гранулематозные болезни — саркоидоз, гранулематоз с полиангиитом[13];
- воспалительные заболевания головного мозга — энцефалит, арахноидит, менингит, абсцесс мозга и др.;
- острые и хронические общие инфекции — туберкулёз, болезнь Лайма, сифилис, бруцеллёз, тиф, рожа, грипп, оспа и др.;
- воспалительные заболевания глаз и орбиты;
- интоксикации свинцом или метиловым спиртом, у детей возможна глистная интоксикация;
- проникающие ранения глаза и орбиты;
- черепно-мозговые травмы.
Диагностика нейропатии отводящего нерва
Уровень развития медицинских технологий не вызывает проблем с диагностикой патологии. Нейропатия отводящего нерва не возникает стремительно. Ее развитие происходит постепенно. Диагностикой заболевания обычно занимается не только окулист, но и невролог. В первую очередь врач проводит опрос больного, собирает подробный анамнез, интересуется наличием других заболеваний.
Первое, что должен сделать врач, — установить причину возникновения нейропатии. Обычно для этого окулист проводит офтальмоскопию. Такая процедура позволяет детально проанализировать состояние глазного дна. Офтальмоскопию проводят для диагностики разрывов сетчатки, выявления истонченных участков нерва глаза, анализа состояния сосудов глазного дна. Для проведения процедуры окулисты используют офтальмоскоп или фундус-линзы.
При подозрении на нейропатию отводящего глазного нерва врачи часто назначают пациентам ангиографию сосудов глаза. С помощью использования флуоресцентного красителя и специальной камеры врач получает серию снимков, которые называются ангиограммами. На них изображены сосуды сетчатки глаза. Ангиография позволяет выявить патологии зрительного нерва, предрасположенность к закупорке сосудов, воспалительные процессы, проходящие в тканях глазного яблока.
Если состояние пациента тяжелое, врачи могут рекомендовать проведение магнитно-резонансной томографии или компьютерной томографии. Это исследование позволяет получить точные данные о состоянии тканей и сосудов глазного яблока. МРТ и СКТ-диагностика могут быть проведены взрослым и детям. Список противопоказаний к этим процедурам довольно мал, потому врачи часто назначают эти исследования своим пациентам.
Повреждения периферической нервной системы и туннельные синдромы
Повреждение периферических нервов является одной из наиболее частых и сложных травм, которые чаще встречаются в молодом возрасте, в то время как синдромы туннельного канала более распространены в относительно старшем возрасте. Повреждение периферических нервов не является опасной для жизни травмой, хотя может привести к частичной или полной потере трудоспособности. Своевременная диагностика и правильное лечение важны для снижения риска развития заболеваний.
Что такое повреждение периферической нервной системы?
Поражение ствола периферического нерва может иметь различные причины, например, в результате травмы, нанесенной тупым, острым или колющим предметом, огнестрельным оружием, или в результате тракционного повреждения. Поражение нервного ствола влечет за собой нарушение его целостности или частичное повреждение, что приводит к нарушению функции конечностей (ограничение движения, нарушение чувствительной функции, боль и мышечное истощение). Для диагностики периферической нервной системы используются радиологические и высокотехнологичные исследования: электронейромиография, эхоскопия или магнитно-резонансная томография (МРТ) нерва.
В Нью Госпиталс используются различные методы лечения поражений периферических нервов.
- Восстановление целостности нерва
- Невролиз нерва
- Эндоневролиз
Что такое туннельный синдром?
Туннельный синдром — это заболевание периферической нервной системы, вызванное компрессией (сдавливанием, сжатием) нерва в анатомически узких туннелях. Стены анатомического туннеля представлены такими структурами, как кости, сухожилия и мышцы. Обычно периферические нервы и кровеносные сосуды проходят через туннели, но в результате определенных патологических изменений канал сужается и оказывает давление на нерв. Причиной туннельных синдромов могут быть различные состояния или травмы. Например, переломы костей конечностей, травма локтевой кости, длительное сидение в одной позе (например, при работе с компьютером), беременность, сахарный диабет и др. Для диагностики туннельного синдрома используются рентгенологические исследования, такие как электронейромиография, эхоскопия или рентген нерва.
Существуют различные виды туннельного синдрома:
Нейропатия срединного нерва (синдром карпального канала) — характеризуется чувством онемения в середине первого, второго, третьего и четвертого пальцев руки, ощущением удара током, невыносимой болью в пальцах, которая не поддается облегчению приемом обезболивающих. Жалобы при синдроме карпального канала похожи на жалобы при шейном остеохондрозе.
Нейропатия локтевого нерва (синдром кубитального канала) — характеризуется чувством онемения в кисти, частично в четвертом и пятом пальцах, слабостью запястья и четвертого и пятого пальцев, трудностью разгибания четвертого и пятого пальцев, мышечным истощением между большим и указательным пальцами, формированием «кошачьей лапы».
Нейропатия лучевого нерва – одним из основных клинических симптомов нейропатии лучевого нерва является свисающая кисть. Свисающая кисть вызвана парезом разгибательных мышц запястья и пальцев. Пациент не может разогнуть пальцы и запястье.
Нейропатия малоберцового нерва — в это время невозможно разогнуть стопу и пальцы ног (отвислая стопа), нарушения чувствительной функции происходят на внешней поверхности голеностопа и на задней поверхности стопы.
Нейропатия плечевого сплетения — повреждение плечевого сплетения является одним из самых сложных и трудно поддающихся лечению патологий периферической нервной системы. Поражение может быть с полным или неполным нарушением нервной проводимости. Во время этого повреждения потеря как двигательной, так и чувствительной функции проявляется по всей конечности из-за блокады проводимости нервных импульсов.
Нейропатия большеберцового нерва — повреждение большеберцового нерва (нейропатия) вызывает паралич сгибательных мышц стопы и пальцев ног и отводящих мышц стопы. При нейропатии большеберцового нерва развиваются нарушения чувствительной функции на задней поверхности голеностопа, стопы, дорсальной поверхности пальцев ног.
Для лечения туннельных синдромов в Нью Госпиталс используются различные методы.
- Невролиз или эндоневролиз нерва
- Декомпрессия нерва в туннельных каналах
- Транспозиция нерва
- Удаление раздражающего фактора (костный фрагмент, металлическая конструкция, после костной фиксации)
Что такое доброкачественные и злокачественные опухоли периферических нервов?
Доброкачественные и злокачественные опухоли периферических нервов оболочки, такие как шваннома, нейрофиброма, злокачественная опухоль оболочек периферического нерва, опухоль Барре-Массона — развиваются из периферических нервов без какого-либо воздействия. Что касается невромы Мортона, то она развивается в результате повреждения нерва стопы. Все опухоли, как злокачественные, так и доброкачественные, можно лечить только путем удаления опухоли. Опухоли можно диагностировать с помощью электронейромиографии, ультразвука и магнитно-резонансной томографии (МРТ) нерва.
Поражения периферических нервов могут быть как открытыми, так и закрытыми. Поражения могут быть вызваны различными травмами, такими как раны, причиненные ножом, осколками стекла или другими острыми предметами, переломы костей, компрессия мягких тканей и т.д. В случае как открытого, так и закрытого поражения нерва, его двигательная и чувствительная функции нарушаются сразу же после получения травмы. Симптомы и жалобы во время этих повреждений соответствуют анатомической зоне иннервации поврежденного нерва.
Поражение периферического нерва сопровождается клиническими признаками — симптомами, которые могут указывать на повреждение:
Нарушение чувствительности – нарушение чувствительности сопровождает повреждение нерва и анатомически соответствует зоне его иннервации. Этот симптом проявляется сразу после получения повреждения и восстановление невозможно без реконструкции нерва. В связи с отсутствием чувствительности основную опасность для таких пациентов представляют обморожение, ожоги и т.п.
Нарушение двигательной функции — при нарушении двигательной функции отмечается дисфункция мышц, иннервированных поврежденным нервом. В результате пациенту трудно выполнять обычные движения или он вообще не может их выполнять.
Трофические нарушения – поражение периферического нерва может привести к трофическим нарушениям, которые снижают эластичность и тургор кожи, проявляющийся в виде истончения кожи. Частота травматизма и развития язв увеличивается в связи с истончением кожи. Во время этого нарушения замедляется также рост ногтей. Конечности становятся атрофичными. Со временем трофические изменения распространяются на сухожилия, суставной мешок и связки, что приводит к ограничению движения конечностей и развитию контрактур.
Поражение лучевого нерва — один из основных клинических симптомов поражения лучевого нерва – свисающая кисть. Свисающая кисть вызвана парезом разгибающих мышц запястья и пальцев. Пациент не может разогнуть пальцы и запястье.
Повреждения срединного нерва — при повреждении срединного нерва развивается нарушение чувствительности на ладонной поверхности запястья, первого, второго, третьего пальцев и половине четвертого пальца. Чувствительность также нарушается на дорсальной поверхности ногтевых фаланг первого, второго и третьего пальцев. Восприятие формы, размера, консистенции и температуры предмета при касании затрудняется или становится невозможным. На ранних стадиях поражения выявляются вазомоторные, секреторные, трофические поражения. Кожа сухая, цианозная, легко повреждается. Пальцы атрофированы, ногти деформированы и хрупки, их рост замедлен по сравнению с неповрежденными ногтями. Проявление клинической тяжести зависит от уровня поражения.
Поражение локтевого нерва — одним из основных симптомов повреждения локтевого нерва является нарушения двигательной функции в запястье и пальцах, сопровождающиеся снижением чувствительности. Становится невозможным разогнуть четвертый и пятый пальцы, отвести пятый палец. Сила в запястьях и пальцах ослабевает; примерно через 1-2 месяца после повреждения резко ощущается мышечная атрофия мышц кисти; особенно быстро проявляется мышечная атрофия в промежутке между первым и вторым пальцами. Вследствие истощения межкостных и червеобразных мышц на дорсальной поверхности кисти резко визуализируются кости. Позднее кисть деформируется, при сжатии руки в кулак четвертый и пятый пальцы не доходят до поверхности ладони.
Лечение нейропатии отводящего нерва
Терапия патологии во многом зависит от причин ее возникновения. Основа лечения этого недуга — укрепление мышц глазного яблока. Это позволяет активизировать кровоток. Для этой цели окулисты назначают глазные капли, среди них:
- «Тауфон»;
- «Ирифрин»;
- «Эмоксипин»;
- «Вита-Йодурол»;
- «Визиомакс».
При возникновении болевых ощущений врачи назначают следующие лекарственные средства:
- «Тегретол»;
- «Финлепсин»;
- «Амелотекс»;
- «Дексалгин»;
- «Баклосан»;
- «Рекокса»;
- «Тимонил».
Эти препараты оказывают и обезболивающий, и противовоспалительный эффект, снимают спазм мышечной мускулутары, понижают возбудимость нервных волокон. Любые лекарственные средства должны быть назначены врачом. Он подберет поддерживающую суточную дозу, регулярность приема.
Хороший эффект оказывают физиопроцедуры, например, электрофорез. Для его проведения врачи используют лекарственный препарат «Нейромидин». Он улучшает и стимулирует проведение импульса в нервной системе. Лечение нейропатии часто включает в себя ношение окклюзионных повязок, очков-тренажеров. В детской терапии окулисты часто используют стереокартинки, которые предлагают рассмотреть пациентам на мониторе компьютера.
Очень важно поддерживать в тонусе мышцы глазного яблока. Для этого врачи рекомендуют пациентам выполнять гимнастику для глаз. Существуют специальные комплексы, которые направлены на лечение нейропатии отводящего нерва. Большинство из них включает такие упражнения, как зажмуривание, поочередное подмигивание, движения глазами в правую сторону.
40-летняя женщина поступила для хирургического ведения неврогенной дисфункции мочевого пузыря. Эпидуральное пространство было определено с первой попытки, произведена катетеризация. Эпидуральная инфузия бупивакаина 0,0625% и фентанила 2 мкг/мл со скоростью 10 мл/час была использована для интраоперационного обезболивания в течение 4 часов операции. В восстановительной палате у пациентки не было признаков моторного блока; восстановление произошло без особенностей и пациентка не жаловалась на боль. Через 6 дней после операции она пожаловалась на умеренно выраженную головную боль в лобной области, дискомфорт при движении глаз и тошноту. Головная боль усиливалась, когда пациентка была в вертикальном положении и улучшалась, когда она была в положении на спине. На 10-й день после операции она отметила диплопию. Диагноз был установлен – постпункционная головная боль (PDPH) со вторичным параличом черепно-мозговых нервов. EBP выполнена в тот же день; 20 мл аутокрови были введены в эпидуральное пространство на уровне Т11-12. Пациентка сразу же сообщила об улучшении диплопии. Она оставалась в положении на спине в течение 1 часа и полное облегчением головной боли было отмечено через 2 часа после процедуры. Пациентка выписалась из стационара на 13-й день после операции и полное разрешение диплопии произошло через 36 дней после непреднамеренной пункции твердой мозговой оболочки.
Предшествующие сообщения в литературе показали, что EBP выполненная через > 24 часов после начала симптомов не восстанавливает функцию черепномозговых нервов даже если головная боль проходит. Однако, у нашей пациентки, пломбировка кровью в течение 24 часов от начала диплопии улучшило ее самочувствие и привела к полному регрессу симптоматики. Раннее лечение паралича черепно-мозговых нервов с помощью EBP может быть более успешным, чем отсроченная пломбировка кровью, так как она облегчает PDPH и дает частичное улучшение диплопии.
Способ лечения больных с поражениями глазодвигательных нервов
Изобретение относится к медицине, а именно к офтальмологии. Проводят наложение трех круглых разновеликих по площади электродов, два меньших из которых располагают на коже орбитальной области и верхних век при закрытых глазах. Соединяют их раздвоенным проводом с электродом большей площади, который располагают в шейно-затылочной области головы больного. Осуществляют электрофорез пораженных участков 1,5% раствором нейромидина по глазо-затылочной методике в положении больного лежа на спине. На электроды подают ток до ощущения легкого покалывания под электродами. Осуществляют контроль назначенной силы тока в течение времени воздействия. Продолжительность процедуры 15-20 минут при курсе лечения до 15 ежедневных сеансов. Способ позволяет локально и целенаправленно воздействовать на дефектные нервно-мышечные синапсы глазного яблока, а также ядерные структуры глазодвигательных нервов. 1 з.п. ф-лы.
Изобретение относится к медицине, в частности к неврологии, и может быть использовано для направленного воздействия электромагнитным полем при лечении параличей и парезов глазодвигательной мускулатуры, обусловленных поражениями глазодвигательных нервов различного происхождения, преимущественно глазодвигательного, отводящего и блокового нервов.
Подавляющее число неврогенных поражений глазодвигательной поперечно-полосатой мускулатуры обусловлено либо расстройством проведения нервного импульса по аксону соответствующих нейронов, находящихся в мозговом стволе, в ядрах черепных нервов, в ножках мозга и мозгом мосту (обычно инфекционно-аллергические, сосудистые, травматические поражения) либо в области нервно-мышечного синапса (миастения). Во всех этих случаях будет иметь место дефицит ацетилхолина в нервно-мышечном синапсе глазодвигательной мускулатуры, в результате которого не происходит сокращения той или иной поперечно-полосатой мышцы глаза с развитием локальной или тотальной офтальмоплегии или офтальмопареза.
Известен способ лечения больных с применением импульсного низкочастотного физиотерапевтическою воздействия, дающего аналгетической, сетадивный и противовоспалительный эффект и оказывающего положительное влияние на общую гемодинамику, нейрогемодинамику и микроциркуляцию, при котором осуществляют направленное воздействие низкочастотным электромагнитным полем и локальную электростимуляцию импульсным током (Заславский А.Ю., Маркаров Г.С. Импульсный низкочастотный терапевтический аппарат ИН-ФИТА, журнал Медицинская техника, №5, 1994 г, с.39).
Существенный недостаток данного способа заключается в том, что восстановление нарушенных в результате заболевания функций пациента происходит крайне медленно или вообще не происходит.
Известен также способ лечения заболеваний центральной нервной системы (церебральные арахноидиты, церебральный атеросклероз), заключающийся во введении лекарственных веществ (в частности, иода) по глазо-затылочной методике (Боголюбов В.М. Курортология и физиотерапия, т.1, Москва: Медицина. 1985 г., с.312. Улащик B.C. Гальванизация и электрофорез лекарственных веществ).
Однако для лечения глазодвигагельных расстройств этот способ не применяется.
Наиболее близким из известных по своей технической сущности и достигаемому результату является выбранный в качестве прототипа способ лечения больных с поражениями глазодвигательных нервов, преимущественно обусловленных сосудистыми или воспалительными поражениями мозгового ствола, при котором осуществляют направленное воздействие электромагнитным полем и локальную электростимуляцию импульсным током (см, например, описание изобретения к патенту РФ №2146909, кл. А61F 9/00, опубл. 27.03.2000).
Недостатком способа является его сравнительная неэффективность вследствие длительности лечебного воздействия, особенно при лечении частичной атрофии зрительного нерва.
Техническим результатом от использования изобретения является обеспечение оптимального сочетания препарата нейромидин (обладающего двумя важными свойствами для лечения нейрогенных мышечных расстройств — блокада ацетилхолинэстеразы, приводящая через увеличение ацетилхолинэстеразы к усилению прохождения нервного импульса в синапсе к мышце глаза и способностью усилить выход калия из клетки (при этом в клетку входит натрий), что приводит к дополнительному усилению сокращения мышцы.
Кроме того, введение нейромидина по глазо-затылочной методике позволяет локально и целенаправленно воздействовать на дефектные нервно-мышечные синапсы мышц глазного яблока.
Дополнительно к этому под воздействием электрического тока молекулы нейромидина продвигаются к мозговому стволу, где оказывают стимулирующее влияние на ядерные структуры глазодвигательных черепных нервов.
Все эго способствует повышению эффективности и возрастанию интенсивности прохождения по аксонам черепных глазодвигательных нервов импульсов в мышце глазного яблока и восстановлению их нарушенных в результате заболевания функций.
Указанный технический результат достигается тем, что в способе лечения больных с поражениями глазодвигательных нервов, преимущественно обусловленных сосудистыми или воспалительными поражениями мозгового ствола, при котором производят наложение трех круглых разновеликих по площади электродов, два меньших из которых располагают на коже орбитальной области и верхних век при закрытых глазах и соединяют раздвоенным проводом с электродом большей площади, который располагают в шейно-затылочной области головы больного, и осуществляют электрофорез пораженных участков 1,5% раствором нейромидина по глазо-затылочной методике в положении больного лежа на спине, при этом на электроды подают ток до ощущения легкого покалывания под электродами и осуществляют контроль назначенной силы тока в течение времени воздействия с продолжительностью процедуры в течение 15-20 минут при курсе лечения до 15 ежедневных сеансов.
Кроме этого, после окончания процедуры и снятия электродов осуществляют световую адаптацию пациента с закрытыми глазами в течение 10 минут.
Заявленная совокупность существенных признаков находится в прямой причинно-следственной связи с достигаемым результатом.
Сравнение заявленного технического решения с прототипом позволило установить соответствие его критерию «новизна», т.к. оно не известно из уровня техники.
Предложенный способ является промышленно применимым существующими техническими средствами и соответствует критерию «изобретательский уровень», т.к. он явным образом не следует из уровня техники, при этом из последнего не выявлено каких-либо преобразований, характеризуемых отличительными от прототипа существенными признаками, направленных на достижение указанного технического результата.
Таким образом, предложенное техническое решение соответствует установленным условиям патентоспособности изобретения.
Других известных технических решений аналогичного назначения с подобными существенными признаками заявителем не обнаружено.
Предлагаемый способ осуществляют следующим образом.
Этапы проведения предложенного способа лечения больных с поражениями глазодвигательных нервов, обусловленных сосудистыми или воспалительными поражениями мозгового ствола, с учетом предложенной модификации электрофореза 1,5%-м раствором нейромидина по глазо-затылочной методике (в положении больного лежа на спине) и локальной электростимуляции импульсным током посредством применения электрофореза пораженных участков глазодвигательных нервов, осуществляют следующим образом.
1. Налагают под два круглых электрода диаметром 5-6 см2 прокладки из марли, смоченные 1,5%-м раствором нейромидина, который обладает антихолинэстеразными свойствами и возможностью блокады тормозного вещества калия, и вводят непосредственно в центральные и периферические структуры, пораженные в результате заболевания глазодвигательных нервов.
2. Электроды располагают на коже орбитальной области и верхних век обоих закрытых глаз и в шейно-затылочной области головы больного, при этом раздвоенный провод соединяют одним концом с двумя круглыми электродами диаметром 5-6 см2, расположенными на закрытых глазах, а другим — с электродом площадью 30-50 см2, расположенным в шейно-затылочной области головы пациента.
3. Включают аппарат «Поток» (РФ) и осуществляют гальванизацию и локальную электростимуляцию импульсным током по глазо-затылочной методике (в положении больного лежа на спине) посредством применения электрофореза пораженных участков глазодвигательных нервов, для чего устанавливают силу тока от 1 до 3 мА в зависимости от индивидуальных ощущений нациста до ощущения легкого покалывания под электродами, причем в течение всего времени воздействия осуществляют физиологический контроль состояния больного. При необходимости через 10 минут производят коррекцию силы тока до исходно назначенного уровня.
4. После окончания процедуры и снятия электродов осуществляют световую адаптацию пациента с закрытыми глазами, для чего для улучшения световой адаптации пациент остается лежать с закрытыми глазами в течение 10 минут.
Предложенный способ иллюстрируется следующими примерами.
Пример 1. Больной К., 42 лет, водитель. После перенесенной нейроинфекции в августе 2004 г. проявилась диплопия правого отводящего нерва (сходящееся косоглазие), ввиду чего выполнение профессиональных обязанностей стало невозможным. При компьютерной томографии, произведенной спустя три недели, выявлена киста задней черепной ямки. Проводимое амбулаторное лечение (галантамин, пирацетам, кетарол, мочегонные препараты) не улучшили состояние пациента. После поступления в клинику нервных болезней с/ф МГМСУ (2-е неврологическое отделение городской клинической больницы №50 г.Москвы) проведено 15 сеансов электрофореза нейромидина по глазо-затылочной методике (в положении больного лежа на спине). После шестой процедуры выраженность сходящегося косоглазия справа значительно уменьшилась, к окончанию курса лечения диплопия прекратилась, а недостаточность наружной прямой мышцы правого глаза определялась только в специальных тестах. Больной выписан домой в удовлетворительном состоянии на поддерживающих пероральных дозах нейромидина (40 мг) в сутки и в дальнейшем вернулся к прежней работе. Катамнез: спустя полгода — жалоб нет.
Пример 2. У больного К., 65 лет, доставленного машиной «Скорой медицинской помощи» в 1-е неврологическое отделение городской клинической больницы №50 г.Москвы, в декабре 2005 г. в течение нескольких десятков минут без утраты сознания на фоне повышенных цифр артериального давления развилась атаксия и диплопия. Статическая и динамическая атаксия, больше выраженная в руках (особенно в правой), легкий пирамидный дефицит в обеих ногах (в позе Барре парез до 4-х баллов в левой ноге), в виде гиперрефлексии и двустороннего симптома Бабинского. Двусторонний птоз, наружная офтальмоплегия справа, левым глазом возможны незначительные произвольные движения медиально, при которых возникают нистагмоидные подергивания. Произвольное поднятие век обоих глаз невозможно. При пассивном поднимании век — двустороннее расходящееся косоглазие, больше справа, при этом возникает диплопия и головокружение. Магнитно-ядерная томография, произведенная спустя три дня после заболевания, выявила признаки ишемического инфаркта в базальных отделах мозгового моста, преимущественно справа. Общепринятые методы лечения острого мозгового ишемического инсульта (антигипоксанты, нейропротекторы, сосудистые препараты) уменьшили выраженность пареза в левой ноге и атаксию, но не оказали никакого влияния на глазо-двигательные расстройства. После стойкой нормализации артериального давления спустя две недели после поступления в стационар начато лечение по предложенному методу электрофорезом нейромидина по глазо-затылочной методике (в положении больного лежа на спине). На пятом сеансе больной смог самостоятельно поднять веки и удерживать их в течение минуты. При этом имела место минимальная диплопия и незначительное расходящееся косоглазие с двух сторон. После десятого сеанса произвольное удержание век открытыми увеличилось до 10 минут (при компенсаторной позиции головы), а расходящееся косоглазие и диплопия практические не беспокоили пациента. Выписан больной в удовлетворительном состоянии на поддерживающих дозах перорального приема нейромидина. Катамнез: спустя восемь месяцев — состояние удовлетворительное, глаза удерживает открытыми в течение всего дня (при утомлении делает перерывы с закрыванием глаз).
Пример 3. Больной Г., 49 лет, поступил в неврологическое отделение №2 городской клинической больницы №50 г.Москвы с жалобами на диплопию при взгляде вниз, появившуюся за две недели до поступления в клинику после перенесенного острого респираторного заболевания с высокой температурой. Амбулаторное лечение (антибиотики, нестероидные противовоспалительные препараты, анитхолинэстеразные препараты, мочегонные средства) были неэффективны. При компьютерной рентгеновской томографии изменений вещества мозга или его оболочек не выявлено. В неврологическом статусе выявлен двусторонний парез блоковых нервов (больше справа), отсутствие брюшных рефлексов, высокие коленные и ахилловы рефлексы. По клиническим признакам заболевание было расценено как стволовой арахно-энцефалит с двусторонним парезом глазодвигательных (отводящих) нервов. После третьего сеанса лечения электрофорезом нейромидина по глазо-затылочной методике (в положении больного лежа на спине) согласно предложенному методу появились незначительные движения глазных яблок вниз, после пятого сеанса такие движения значительно возросли, уменьшилась диплопия, которая прекратилась после пятнадцатого сеанса на фоне практического полного восстановления движений глазных яблок вниз. При этом стали вызываться брюшные рефлексы. Нормализовались коленные и ахилловы рефлексы. Больной выписан в удовлетворительном состоянии. Катамнез: спустя полгода — жалоб нет.
Данный способ не требует высокой квалификации медицинского персонала. Таким образом, предложенный способ обеспечивает повышение эффективности лечебного воздействия и подтверждает клиническую эффективность применения при лечении парезов и параличей глазодвигательных нервов, развившихся после сосудистых и воспалительных поражений ствола головного мозга.
1. Способ лечения больных с поражениями глазодвигательных нервов, преимущественно обусловленных сосудистыми или воспалительными поражениями мозгового ствола, при котором производят наложение трех круглых разновеликих по площади электродов, два меньших из которых располагают на коже орбитальной области и верхних век при закрытых глазах и соединяют раздвоенным проводом с электродом большей площади, который располагают в шейно-затылочной области головы больного и осуществляют электрофорез пораженных участков 1,5% раствором нейромидина по глазо-затылочной методике в положении больного лежа на спине, при этом на электроды подают ток до ощущения легкого покалывания под электродами и осуществляют контроль назначенной силы тока в течение времени воздействия, продолжительность процедуры 15-20 мин при курсе лечения до 15 ежедневных сеансов.
2. Способ по п.1, отличающийся тем, что после окончания процедуры и снятия электродов осуществляют световую адаптацию пациента с закрытыми глазами в течение 10 мин.