Глазодвигательный нерв (n. oculomotorius, III пара ЧМН)
Мотонейроны глазодвигательных нервов (n. oculomotorius, III пара ЧМН) располагается по обе стороны от средней линии в ростральной части среднего мозга. Эти ядра глазодвигательного нерва иннервирует пять наружных мышц глазного яблока, включая мышцу, поднимающую верхнее веко. Ядра глазодвигательного нерва также содержат парасимпатические нейроны (ядро Эдингера-Вестфаля), участвующие в процессах сужения зрачка и аккомодации.
Показано нормальное положение глазных яблок и расходящееся косоглазие при слабости медиальной (внутренней) прямой мышцы глаза справа (n. oculomotorius, III пара ЧМН).
Существует разделение надъядерных групп двигательных нейронов для каждой отдельной мышцы глаза. Волокна глазодвигательного нерва, иннервирующие медиальную прямую, нижнюю косую и нижнюю прямую мышцы глаза, находятся на одноименной стороне. Подъядро глазодвигательного нерва для верхней прямой мышцы располагается на контралатеральной стороне. Мышца поднимающая верхнее веко иннервируется центральной группой клеток глазодвигательного нерва.
Блоковый нерв (n. trochlearis, IV пара ЧМН)
Мотонейроны блокового нерва (n. trochlearis, IV пара ЧМН) тесно прилегают к основной части комплекса ядер глазодвигательного нерва. Левое ядро блокового нерва иннервирует правую верхнюю косую мышцу глаза, правое ядро — левую верхнюю косую мышцу глаза.
Отводящий нерв (n. abducens, VI пара ЧМН)
Мотонейроны отводящего нерва (n. abducens, VI пара ЧМН), иннервирующего латеральную (наружную) прямую мышцу глаза на одноименной стороне, располагаются в ядре отводящего нерва в каудальной части моста. Все три глазодвигательных нерва, выйдя из ствола головного мозга, проходят через кавернозный синус и входят в орбиту через верхнюю глазничную щель.
Чёткое бинокулярное зрение обеспечивается именно совместной деятельностью отдельных мышц глаза (глазодвигательные мышцы). Содружественные движения глазных яблок контролируются надъядерными центрами взора и их связями. В функциональном отношении существуют пять различных надъядерных систем. Эти системы обеспечивают различные виды движений глазных яблок. Среди них есть центры, контролирующие:
- саккадические (быстрые) движения глаз
- целенаправленные движения глаз
- сходящиеся движения глаз
- удерживание взора в определённом положении
- вестибулярные центры
Показана слабость латеральной (наружной) прямой мышцы правого глаза (n. abducens, VI пара ЧМН) до и после лечения.
Саккадические (быстрые) движения глаз
Саккадические (быстрые) движения глазного яблока возникают в виде команды в противоположном зрительном поле коры лобной области головного мозга (поле 8). Исключением являются быстрые (саккадические) движения, возникающие при раздражении центральной ямки сетчатки, которые исходят из затылочно-теменной области головного мозга. Эти лобные и затылочные контролирующие центры в головном мозге имеют с обеих сторон проекции в надъядерных стволовых центрах. Деятельность этих надъядерных стволовых центров зрения подвергается также воздействиям и со стороны мозжечка и комплекса вестибулярных ядер. Парацентральные отделы ретикулярной формации моста являются стволовым центром, обеспечивающим содружественные быстрые (саккадические) движения глазных яблок. Одновременная иннервация внутренней (медиальной) прямой и противоположной наружной (латеральной) прямой мышц при передвижении глазных яблок по горизонтали обеспечивается медиальным продольным пучком. Этот медиальный продольный пучок связывает ядро отводящего нерва с подъядром комплекса глазодвигательных ядер, которые отвечают за иннервацию противоположной внутренней (медиальной) прямой мышцы глаза. Для начала вертикальных быстрых (саккадических) движений глаз требуется двустороннее раздражение парацентральных отделов ретикулярной формации моста со стороны корковых структур головного мозга. Парацентральные отделы ретикулярной формации моста передают сигналы от ствола головного мозга к надъядерным центрам, контролирующим движения глазных яблок по вертикали. К такому надъядерному центру движения глаз относится ростральное межуточное ядро медиального продольного пучка, расположенное в среднем мозге.
Симптомы пареза лицевого нерва
Ветви лицевого нерва отвечают за двигательную функцию. Они обеспечивают подвижность мышц, делают мимику живой. Если нервный импульс не проходит, мимические движения становятся невозможными. Выделяют три стадии пареза лицевого нерва:
- Острую (длится до двух недель).
- Подострую (длится до одного месяца).
- Хроническую (болезнь длится более месяца).
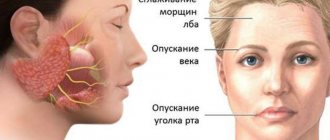
На пораженной стороне лица наблюдаются:
- опущение уголка рта;
- сглаживание носогубной складки;
- широко распахнутое веко, при закрытии глаза наблюдается лагофтальм (видимая полоска склеры светло цвета остается заметной);
- утрата или ухудшение вкусовых ощущений на первой трети поверхности языка;
- невозможность вытянуть губы;
- вытекание пищи из приоткрытой половины рта;
- слезотечение (слезы начинают течь во время приема пищи);
- обострение слуха в первые дни болезни (дискомфорт при громких звуках);
- боль за ухом;
- невозможность сильно сморщить лоб.
Парез может протекать, минуя три стадии:
- Легкая степень. Асимметрия лица выражена незначительно. Отмечается небольшой перекос губ со стороны воспаления, трудность при попытке полностью закрыть глаза и нахмурить брови.
- Средняя степень тяжести. Веко полностью не закрывает (лагофтальм), в верхней части лица возможны лишь незначительные движения. Больной не может надуть щеку, выполнить разные движения губами.
- Тяжела степень. Асимметрия лица выражена очень сильно. Рот перекошен, глаз со стороны пареза почти не закрывается. Пациент не может выполнить даже самые простые движения, требующие участия мимических мышц.
Если Вы обнаружили у себя схожие симптомы, незамедлительно
обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Целенаправленные движения глаз
Корковый центр для плавных целенаправленных или следящих движений глазных яблок располагается в затылочно-теменной области головного мозга. Контроль осуществляется с одноименной стороны, т. е. правая затылочно-теменная область головного мозга контролирует плавные целенаправленные движения глаз вправо.
Проверка целенаправленного движения глаз осуществляется путём слежения за объектом от центра к периферии при неподвижной голове пациента.
Лечение сходящегося косоглазия в МГК
В Московской Глазной Клинике пациентам при сходящемся косоглазии предоставляют широкий спектр диагностических, а также лечебных процедур. Диагностику выполняют квалифицированные специалисты, имеющие уникальный опыт клинической работы. При назначении лечения действует строго индивидуальный подход. Клиника располагает обширной методической и аппаратной базой для лечения подобных патологий. Эти методики подходят как для детей, так и для взрослых:
- Инфракрасная лазерная терапия (воздействие инфракрасным излучением на орган зрения с близкого расстояния), процедуры которой дают возможность улучшить гемодинамику тканей глаза, снять спазм аккомодации.
- Сеансы лазерной терапии, которые призваны улучшить пространственное зрение и функции аккомодации.
- Упражнения на устройстве «Синоптофор Синф-1». Данный аппарат является основным для стимуляции зрения, необходимого при косоглазии и иных видах нарушений бинокулярного зрения. Он позволяет проводить комплексы специальных упражнений, направленных на слияние изображений, что дает возможность тренировать зрение, нарушенное косоглазием. Кроме того, такие тренировки значительно, повышают зрительные резервы, улучшают подвижность глаз.
- Лечение на приборе «Спекл-М», посредством воздействия двух видов лазера, которое показано при помутнении оптических сред, различного генеза амблиопии и косоглазии.
- Специально для маленьких пациентов с косоглазием в МГК предлагают тренировки с комплектом «Радуга БЗР-1». Данный комплект, в игровой форме помогает восстановить центральную фиксацию и остальные функции бинокулярного зрения.
Проблемами всех видов косоглазия в Московской Глазной Клинике занимается доктор медицинских наук Чернышева Светлана Гавриловна. Светлана Гавриловна – офтальмохирург, профессор, лучший специалист Москвы в области диагностики бинокулярной глазодвигательной патологии у взрослых и детей, а также функционального и хирургического ее лечения. Владеет различными методами оперативного лечения всех видов косоглазия.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Движение глаз при изменение силы тяжести и ускорения
Координация движений глазных яблок в ответ на изменения силы тяжести и ускорения осуществляются вестибулярной системой (вестибулоокулярный рефлекс). При нарушении согласованности движений обоих глаз развивается двоение, поскольку изображения проецируются на диспаратные (несоответствующие) участки сетчатки. При врождённом страбизме, или косоглазии, нарушение сбалансированности мышц, приводящее к неправильному расположению глазных яблок (непаралитический страбизм), может способствовать тому, что головной мозг будет подавлять одно из изображений. Такое снижение остроты зрения в нефиксирующем глазе называют амблиопией без анопсии. При паралитическом страбизме двоение возникает в результате паралича мышц глазного яблока, обычно вследствие поражения глазодвигательного (III), блокового (IV) или отводящего (VI) черепных нервов.
Причины возникновения
Наиболее распространенными причинами развития пареза взора у взрослых являются:
- сахарный диабет
- артериальная гипертензия
- атеросклероз
- травма
- идиопатия.
Менее распространенные причины:
- повышение внутричерепного давления
- артериит гигантских клеток
- наличие опухолевых включений
- рассеянный склероз
- инсульт
- аномалия Киари
- гидроцефалия
- внутричерепная гипертензия
- перенесенный менингит.
Помимо прочего, парез может возникнуть и по причине перенесённых вирусных заболеваний, таких как дифтерия, сифилис, энцефалит или в результате возникновения осложнений после гриппа.
В ряде случаев спровоцировать появление патологии может и интоксикация этиловым спиртом, тяжелыми металлами или продуктами горения.
В детской практике наиболее распространенными причинами являются опухолевые заболевания, травмы и идиопатия.
Справка! У детей иногда наблюдается развитие доброкачественного и быстро восстанавливающегося изолированного пареза отводящего нерва, который в некоторых случаях является последствием перенесенных инфекций уха, горла или носа.
Мышцы глазного яблока и параличи взора
Различают три вида параличей наружных мышц глазного яблока:
- паралич отдельных мышц глаза
- паралич содружественных движений (взора)
- смешанный паралич
Паралич отдельных мышц глаза
Характерные клинические проявления возникают при изолированных повреждениях глазодвигательного (III), блокового (IV) или отводящего (VI) нерва.
Полное повреждение глазодвигательного (III) нерва приводит к возникновению птоза. Птоз проявляется в виде ослабления (пареза) мышцы, поднимающей верхнее веко и нарушения произвольных движений глазного яблока кверху, книзу и кнутри, а также к расходящимся косоглазием вследствие сохранности функций боковой (латеральной) прямой мышцы. При повреждении глазодвигательного (III) нерва возникают также расширение зрачка и отсутствие его реакции на свет (иридоплегия) и паралич аккомодации (циклоплегия). Изолированный паралич мышц радужки и цилиарного тела называют внутренней офтальмоплегией.
Показано нормальное положение глазных яблок и сходящееся косоглазие при слабости латеральной (наружной) прямой мышцы глаза справа (n. abducens, VI пара ЧМН).
Повреждения блокового (IV) нерва вызывают паралич верхней косой мышцы глаза. Подобные повреждения блокового (IV) нерва приводят к отклонению глазного яблока кнаружи и затруднении движения (парез) взора вниз. Парез взора вниз наиболее отчётливо проявляется при повороте глаз кнутри. Диплопия (двоение) исчезает при наклоне головы к противоположному плечу, при котором происходит компенсаторное отклонение интактного глазного яблока кнутри.
Повреждение отводящего (VI) нерва приводит к параличу мышц, отводящих глазное яблоко в сторону. При повреждении отводящего (VI) нерва развивается сходящееся косоглазие за счёт преобладания воздействия тонуса нормально работающей внутренней (медиальной) прямой мышцы глаза. При неполном параличе отводящего (VI) нерва больной может повернуть голову в сторону поражённой отводящей мышцы глаза, чтобы устранить имеющееся у него двоение с помощью компенсаторного воздействия на ослабленную боковую (латеральную) прямую мышцу глаза.
Выраженность приведённых выше симптомов при повреждениях глазодвигательного (III), блокового (IV) или отводящего (VI) нерва будет зависеть от степени тяжести поражения и места его локализации у пациента.
Паралич содружественного взора
Содружественным взором называют одновременное движение обоих глаз в одном направлении. Острое поражение одной из лобных долей, например, при инфаркте мозга (ишемическом инсульте), может привести к преходящему параличу произвольных содружественных движений глазных яблок в горизонтальном направлении. При этом самостоятельные движения глаз во всех направлениях буду полностью сохранены. Паралич произвольных содружественных движений глазных яблок в горизонтальном направлении выявляется при помощи глазного феномена куклы при пассивном повороте головы горизонтально лежащего человека или с помощью калорической стимуляции (вливание в наружный слуховой проход холодной воды).
Одностороннее повреждение расположенного книзу парацентрального отдела ретикулярной формации моста на уровне ядра отводящего нерва вызывает стойкий паралич взора в сторону поражения и выпадение окулоцефалического рефлекса. Окулоцефалический рефлекса — это двигательная реакция глаз на раздражение вестибулярного аппарата, как при феномене головы и глаз куклы или калорической стимуляции стенок наружного слухового прохода холодной водой.
Поражение рострального межуточного ядра медиального продольного пучка в передней части среднего мозга и/или повреждение задней спайки вызывают надъядерный паралич взора вверх. К этому очаговому неврологическому симптому добавляется и диссоциированная реакция зрачков пациента на свет:
- вялая реакция зрачков на свет
- быстрая реакция зрачков на аккомодацию (изменение фокусного расстояния глаза) и взгляд на близко расположенные предметы
В некоторых случаях у больного развивается также паралич конвергенции (движение глаз друг к другу, при котором взор будет фокусироваться на переносице). Данный симптомокомплекс называется синдромом Парино. Синдромом Парино встречается при опухолях в области шишковидной железы, в некоторых случаях при инфаркте головного мозга (ишемическом инсульте), рассеянном склерозе и гидроцефалии.
Изолированный паралич взора вниз встречается у пациентов редко. Когда это происходит, причиной чаще всего являются закупорка просвета (окклюзии) проникающих артерий срединной линии и двусторонние инфаркты (ишемические инсульты) среднего мозга. Некоторые наследственные экстрапирамидные заболевания (хорея Гентингтона, прогрессирующий надъядерный паралич) могут вызывать ограничения движений глазных яблок во всех направлениях, особенно вверх.
Смешанный паралич взора и отдельных мышц глазного яблока
Одновременное сочетание у пациента паралича взора и паралича отдельных мышц, двигающих глазное яблоко, обычно является признаком поражения среднего мозга или моста головного мозга. Поражение нижних отделов моста головного мозга с разрушением расположенных там ядра отводящего нерва может привести к параличу быстрых (саккадических) движений глазных яблок по горизонтали и параличу латеральной (наружной) прямой мышцы глаза (отводящий нерв, VI) на стороне поражения.
При поражениях медиального продольного пучка возникают различные расстройства взора в горизонтальном направлении (межъядерная офтальмоплегия).
Односторонние повреждения медиального продольного пучка, обусловленные инфарктом (ишемическим инсультом) или демиелинизацией, приводят к нарушению приведения глазного яблока кнутри (к переносице). Это может клинически проявляться в виде полного паралича с невозможностью отведения глазного яблока кнутри от средней линии, или же в виде умеренного пареза, который проявится в виде снижения скорости приводящих быстрых (саккадических) движений глаза к переносице (приводящая (аддукционная) задержка). На стороне, противоположной поражению медиального продольного пучка, как правило, наблюдают отводящий (абдукционный) нистагм: нистагм, возникающий при отведении глазных яблок кнаружи с медленной фазой, направленной к средней линии, и быстрыми горизонтальными саккадическими движениями. Асимметричное расположение глазных яблок относительно вертикальной линии часто развивается при односторонней межъядерной офтальмоплегии. На стороне поражения глаз будет расположен более высоко (гипертропия).
Двусторонняя межъядерная офтальмоплегия возникает при демиелинизирующих процессах, опухолях, инфарктах или артериовенозных мальформациях. Двусторонняя межъядерная офтальмоплегия приводит к более полному синдрому расстройства движений глазных яблок, которые проявляются двусторонним парезом мышц, приводящих глазное яблоко к переносице, нарушением движений по вертикали, следящих целенаправленных движений и движений, обусловленных влиянием вестибулярной системы. Отмечают нарушение взора по вертикальной линии, нистагм вверх при взгляде вверх и нистагм вниз при взгляде вниз. Поражения медиального продольного пучка в вышележащих (ростральных) отделах среднего мозга сопровождаются нарушением конвергенции (сходящемся движении глаз друг к другу, в сторону переносицы).
Диагностика
С целью выяснения характера патологии и ее причин, пациенты должны пройти обследование у офтальмолога, эндокринолога, невролога, кардиолога, ревматолога и гематолога.
Офтальмологическое обследование при этом включает осмотр глазных структур, выполнение функциональных тестов, а также проведение других исследований — рентгенологических, ультразвуковых, электрофизиологических.
При проверке остроты зрения, выявляется его снижение от незначительного до уровня светоощущения. Обследование полей зрения обнаруживает их дефекты, что соответствует повреждению различных участков зрительного нерва.
Офтальмоскопия выявляет бледность, обусловленный ишемией отек и увеличение размеров диска зрительного нерва, его выступание в стекловидное тело. Наблюдается отечность сетчатки вокруг ДЗН, для макулярной области характерна «фигура звезды». В зоне сдавления определяются узкие вены, в отличии от периферии, где они полнокровны. Иногда выявляется экссудация и очаговые кровоизлияния.
При ангиографии сосудов сетчатки, ишемическая нейропатия зрительного нерва проявляется ретинальным ангиосклерозом, возрастным фиброзом, неодинаковым размером артерий и вен, окклюзией цилиоретинальных артерий. Ультразвуковые исследования сонных, надблоковых и позвоночных артерий зачастую определяют нарушения кровотока.
Электрофизиологические исследования показывают снижение функций порогов зрительного нерва. Коагулограмма обнаруживает гиперкоагуляцию. Определение холестерина и липопротеидов показывает гиперлипопротеинемию.
Диференциальную диагностику ишемической нейропатии зрительного нерва проводят с ретробульбарным невритом, объемными образованиями орбиты и центральной нервной системы.