Реабилитация ДЦП проводится у всех больных детей, такая программа поможет вернуть ребенка к полноценной жизни. Ее проводят под контролем врача, доктор оценивает степень поражения головного мозга и подбирает наиболее эффективные методики. Избавиться от заболевания полностью не получится, но, если выполнять все упражнения и тренинги, можно вернуть утраченные функции: двигательную активность, речь и скорректировать психологический статус. Наиболее эффективные результаты наблюдаются, если реабилитация ДЦП проводится в специализированных центрах.
Восстановление лучше начинать в ранние годы, ведь в младшем возрасте мозг ребенка формируется и активно развивается. При таком подходе можно эффективно компенсировать основные нарушения, которые возникли во время внутриутробного развития.
Формы заболевания
Детский церебральный паралич не прогрессирует, ведь органическое поражение головного мозга возникает еще во время беременности. Но при отсутствии реабилитации эти осложнения закрепляются, человеку приходится жить с ними всю жизнь. Основные признаки ДЦП – расстройства движений, ослабление мышечного тонуса, появление патологических рефлексов, нарушение речи. Все эти расстройства можно значительно компенсировать, если вовремя начать восстановительную программу.
Перед началом лечения врач определяет форму заболевания:
- спастическая диплегия – поражение мышц спины, ног и рук, ригидность нижних конечностей выражена ярче;
- двойная гемиплегия – в наибольшей степени поражаются мускулы рук, наблюдается отставание в умственном развитии;
- атонически-астатическая разновидность патологии – ухудшение тонуса мышц по всему телу из-за поражения мозжечка и его проводящих путей;
- гемипаретическая форма – одностороннее поражение с преимущественным послаблением верхних конечностей.
Как проходит реабилитация ДЦП? – первые две формы лучше остальных поддаются коррекции, но и при постоянном лечении и при выполнении тренингов даже при самом тяжелом течении паралича можно добиться хороших результатов.
Типы и степени тяжести ДЦП
Точный диагноз, форму и степень тяжести детского церебрального паралича устанавливает врач-невролог. Если ребенок не нуждается в постоянном медицинском вмешательстве и дополнительном контроле, то до 6 лет обязательное обследование проводят 2 раза в год, после 6 лет – 1 раз в год и по необходимости. Для этого используются стандартизированные шкалы, по которым оценивается физическое состояние, мышечно-скелетная система, неврологический статус, функциональные, моторные, коммуникационные способности ребенка.
В диагностике распространена шкала нарушений моторной функции GMFCS. На ее основе строится оценка физических способностей пациента — например, при определении программы реабилитации. По шкале GMFCS детский церебральный паралич делится на несколько уровней:
- 1 уровень — ребенок самостоятельно передвигается, но испытывает затруднения с более сложными двигательными навыками.
- 2 уровень — ребенок передвигается самостоятельно,но с ограничениями.
- 3 уровень — пациент использует дополнительные приспособления (палку, ходунки) и передвигается по ровной поверхности.
- 4 уровень — ребенок может сам сидеть, но не ходить. Передвигается в инвалидном кресле активного типа, либо пациента возят.
Также врач оценивает, насколько легко и эффективно пациент обменивается информацией с членами семьи и посторонними людьми, ведь реабилитация и абилитация ДЦП включает в себя не только физические способности, но и коммуникацию и социализацию.
Стадии восстановления
Первые шаги в лечении ДЦП самые сложные – у ребенка присутствуют поражения церебральных структур, из-за которых появляются двигательные нарушения. В будущем справляться с патологией будет легче, по мере восстановления и формирования нейронных связей, нервной системе будет проще адаптироваться к новым условиям.
Различают несколько этапов восстановления, такая реабилитация проводится при ДЦП с ранних лет. Она включает:
- подготовку нервной системы к предстоящим нагрузкам и движениям;
- биомеханическое воздействие для разрушения нейронных связей и восстановления тонуса мышц;
- закрепление полученного результата, стабилизация координации движений и самообслуживания.
Второй этап самый сложный, в этот период возникает много сложностей. Предстоит полная перестройка нервной системы – ребенку придется фактически заново учиться ходить, нормально разговаривать и бороться со стрессом.
Программа комплексной реабилитации ДЦП у детей и взрослых
В основу курса входят средства, которые помогут скорректировать нарушения, вызванные церебральным параличом, и укрепить навыки социализации пациента, его способности к обучению и самообслуживанию. Большую роль в этом играет лечебная гимнастика, гидрокинезотерапия, кинезиотерапия, а также пребывание в сенсорной комнате.
Наш центр реабилитации имеет большой опыт в работе с детским церебральным параличом. Это помогает разрабатывать эффективные программы восстановления с учетом индивидуальных особенностей каждого пациента.
В курс входят:
- Кинезиотерапия индивидуальная — 20 процедур;
- Механотерапия индивидуальная — 20 процедур;
- Гидрокинезотерапия индивидуальная — 8 процедур;
- Массаж классический — 10 процедур;
- Физиотерапия — 20 процедур;
- Баланс-тренинг — 10 процедур;
- Логопед — 8 занятий;
- Нейропсихолог — 4 занятия;
- Эрготерапия — 6 процедур;
- Социальная адаптация — 14 процедур.
Чтобы составить оптимальный курс восстановления, каждый пациент проходит диагностику, которая помогает определить степень развития заболевания, специфику и сложность нарушений.
Осмотр врачами-специалистами:
- неврологом;
- терапевтом;
- физиотерапевтом;
- врачом ЛФК;
- урологом;
- психологом.
В процессе диагностики проводятся:
- клинические исследования анализа крови;
- общий анализ крови и мочи;
- анализ на наличие инфекций;
- ЭКГ;
- рентген органов грудной клетки;
- рентген суставов и костей;
- УЗИ почек, мочеточников, мочевого пузыря, органов брюшной полости и малого таза.
После прохождения курса восстановления и адаптации, пациенты с церебральным параличом используют в реальной жизни практические навыки самообслуживания, трудовой и бытовой деятельности, полученные в нашем центре. Они увереннее справляются с физическими и умственными задачами, становятся более социально-активными, легче переносят сложности, вызванные неврологическим заболеванием. В отзывах о лечении и реабилитации ДЦП наши пациенты и их родственники регулярно благодарят за профессиональную работу.
Способы восстановления
Методики реабилитации детей с ДЦП разнообразны, они включают постоянное лечение, физиотерапию и выполнение тренингов. Лекарства используются в качестве базовой терапии, упражнения и процедуры способствуют выработке новых навыков и закреплению результата. Для получения выраженного эффекта воздействие должно быть комплексным и направленным, поэтому для назначения программы следует обращаться в специализированные центры. Доктор в таком учреждении сможет наблюдать пациента и при необходимости корректировать реабилитацию.
Причины ДЦП
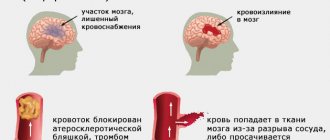
Церебральный паралич возникает после повреждения одной или нескольких областей мозга. Данное расстройство возникает на этапе внутриутробного развития плода или в младенчестве. Причинами возникновения патологии можно считать:
- Травмы, асфиксию в процессе родов.
- Инфекции у новорожденного.
- Черепно-мозговые травмы в младенческом возрасте.
- Нарушение внутриутробного развития.
- Кровоизлияния в мозг, гипоксию.
- Различные осложнения во время беременности, в особенности, повлекшие за собой преждевременные роды.
Реабилитация детей с детским церебральным параличом позволяет улучшить состояние пациента. ДЦП не является наследственным заболеванием и не передается от родственников
. Негативные проявления патологии усугубляются на протяжении жизни человека в случае отсутствия качественной регулярной реабилитации.
Гидротерапия
Данный метод применяется в процессе детской реабилитации для улучшения двигательных возможностей и сенсорной активности. В реабилитационном имеется бассейн с разной глубиной, он оборудован брусьями и прочими вспомогательными элементами для лечебных занятий. Все занятия проходят индивидуально: терапевт занимается с ребенком и параллельно обучает одного из родителей. Это помогает улучшить взаимосвязь ребенка и родителей, повысить уровень доверия и разработать новые двигательные возможности.
Занятия проводятся с целью:
- обучения ходьбы;
- снижения спастичности;
- укрепления и развития мышц и суставов.
ДЦП. Часть вторая. Принципы реабилитации
Авторы: Островерхова Анна
(Продолжение. Начало публикации о ДЦП читайте здесь.)
Надо сказать, что представления о реабилитации детей с ДЦП на постсоветском пространстве и в развитых странах отличаются.
У нас принято считать, что лечение ДЦП заключается в том, чтобы устранить поломку, которая привела к заболеванию. Если причина ДЦП кроется в поражении тканей мозга, то нужно в обязательном порядке «помогать» мозгу, пытаясь «залатать» место поражения, назначая препараты, содержащие вытяжки мозга свиней и коров, обязательно «улучшать» кровообращение и сдабривать клетки мозга витаминами. Ну а физические методы реабилитации заключаются только в том, чтобы улучшить/развить нарушенную двигательную функцию, и включают в себя назначение массажа для снятия мышечного тонуса, пассивной гимнастики, дети постарше занимаются ЛФК с инструктором.
Реабилитация детей до года выглядит примерно так: сначала массажист активно массирует напряженные мышцы (как правило, это приносит боль и дискомфорт ребенку, от чего он кричит и напрягается еще больше), а затем занимается гимнастикой с ребенком, пассивно сгибая/разгибая его конечности, делает упражнения, в которых у ребенка «ведомая» роль, т.е. движения навязываются взрослым, а не исходят от ребенка. Выходит, что ребенок становится объектом, над которым совершаются разные действия.
При этом на подобные действия тратится безумное количество родительских стараний, времени, эмоциональных сил и материальных затрат.
Но если сравнивать состояние после реабилитации наших детей с ДЦП и детей с такими же исходными данными в Европе, Америке или Австралии, то, честно говоря, закрадывается подозрение: похоже, что-то мы делаем не так. Наша модель оказывается менее эффективной.
Современная модель реабилитации строится на других принципах:
- Мы принимаем тот факт, что участок мозга, отвечающий за определенные движения, поражен и, скорее всего, на его месте уже ничего нет (киста с ликвором, например). Мы не пытаемся «воскресить» эти клетки, вводя клетки мозга животных в анатомическую зону, находящуюся на совершенно противоположном конце туловища, чтобы улучшить кровообращение в тех участках, которых физически не существует. Также мы принимаем тот факт, что клетки, оставшиеся в живых, абсолютно работоспособны и в них тоже не надо ничего улучшать, потому что они не пострадали и остались нормальными. И это не просто философские рассуждения и умозаключения. Это результаты исследований, которые не доказали эффективность (и к тому же безопасность) ноотропов и иже с ними. НИКТО В РАЗВИТЫХ СТРАНАХ НЕ ИСПОЛЬЗУЕТ НООТРОПЫ В ЛЕЧЕНИИ ЧЕГО-ЛИБО.
- Мы признаем тот факт, что человек — существо достаточно ленивое, а значит, и не будет пытаться делать то, в чем не замотивирован. Можно сколь угодно долго пассивно совершать какие-то манипуляции с ребенком, но если он не замотивирован в выполнении движения или оно выполняется с большим протестом со стороны ребенка, то после окончания курса реабилитации этот навык вряд ли закрепится.
Поэтому мы обязательно мотивируем ребенка к выполнению движения (например, массажист не просто умело переворачивает ребенка со спины на живот, управляя его ногами, а рядом с ребенком кладется яркая игрушка, к которой он пытается дотянуться, т.е. создается мотивация, а уже в процессе взрослый может показать ребенку, как правильно совершить движение).
Другими словами, ребенок должен понимать, что и для чего он делает. И в целях курса реабилитации будет прописываться не «снижение тонуса в верхних конечностях и улучшение мелкой моторик», а конкретное действие, которое должен научиться выполнять ребенок. Например, «научиться подносить ложку ко рту, самостоятельно съесть 10 ложек каши». Для этого, несомненно, и с тонусом надо будет поработать, и с моторикой. Но это все будут вспомогательные вещи для понятной цели и с хорошей мотивацией.
Для реабилитации используются методы с доказанной эффективностью (вот исследование, которое помогает отделить зерна от плевел).
В последующих публикациях мы разберем по отдельности основные методы.
- Программа реабилитации пишется индивидуально для конкретного ребенка и не может быть одинаковой для детей даже одного уровня по GMFCS.
Мы признаем тот факт, что нет двух одинаковых детей с ДЦП. Даже если поражение абсолютно одинаковое и возможности движения тоже абсолютные одинаковые, скорее всего, это будут дети с разным темпераментом и с разными условиями жизни. Один будет жить в многоквартирном доме с пандусом, и для него приоритетным будет держать равновесие, дотягиваясь до кнопки лифта, или снять трубку домофона и открыть дверь, а другой — в частном доме, где актуальным будет научиться держать равновесие, проходя через мамин огород, и забираться по лестнице на второй этаж дома, например.
- Заниматься с ребенком необходимо каждый день. Занятия со специалистами курсами очень важны, но будут малоэффективны, если не закрепляются каждый день. Реабилитация — это в первую очередь труд родителей, задача специалистов — создать программу и обучить родителей выполнять те задачи, которые они могут выполнять в повседневной жизни, не будучи специалистами.
Хочу привести прекрасный пример из книги «Реабилитация детей с ДЦП: обзор современных подходов в помощь реабилитационным центрам» /Е. В.Семёнова, Е. В. Клочкова, А. Е. Коршикова-Морозова, А. В. Трухачёва, Е. Ю. Заблоцкис. Стр. 294–297:
«Настя, двухлетняя девочка со спастической диплегией GMFCS II.
Сейчас Настя учится стоять у опоры и ходить вдоль опоры. Если считать, что «полезное» время вмешательства для Насти — только время контакта со специалистом, то мы получим следующее:
1–2 часа в день девочка будет заниматься упражнениями, направленными на улучшение стояния у опоры и обучение ходьбе вдоль опоры. Возможно, будут еще какие-то процедуры (массаж, физиотерапия (электролечение), костюмы и т.д.), но, как мы уже говорили, их эффективность сомнительна, поэтому их можно не считать. Возможно, будут еще 30–40 минут стояния в вертикализаторе. В сумме получаем максимум 3 часа. Остальное время Настя будет функционировать так, как она сейчас может, то есть играть, сидя на полу в положении W, ползать на четвереньках, самостоятельно вставать у опоры, подтягиваясь руками.
В чем же проблема? Во-первых, при длительном нахождении в позе «W» Настя рискует приобрести специфическую деформацию бедра: при внутренней ротации бедер и их приведении нарушается взаимоотношении головки и шейки бедра с осью тела бедренной кости. Во-вторых, девочка не будет развивать реакции равновесия и ротацию туловища, так как в позе «W» таз наклонен назад, туловище «выключено» из поддержания равновесия, а ротация невозможна. В-третьих, Настя рискует закрепить наклон таза назад, что будет мешать ей сидеть в правильной позе — сидение с «круглой» спиной, что, в свою очередь, будет ограничивать использование рук и развитие дотягивания и мелкой моторики. И наконец, поза «W» будет способствовать закреплению подошвенного сгибания в голеностопном суставе — в вертикальной позе это приведет к опоре на передний отдел стопы. Когда девочка самостоятельно встает около опоры, то обычно она «ложится» на опору, опирается на носочки и переразгибает колени. Это происходит из-за того, что часто Настя встает, опираясь на диван, а диван низкий и на него удобно прилечь, обеспечив себе максимальную площадь опоры. Кроме этого, при переходе из позы на четвереньках в позу стоя у опоры девочка подтягивается обеими руками. В этом случае происходит активация сгибательных паттернов и опора на всю стопу становится затрудненной. При опоре на передние отделы стопы и перемещении центра тяжести вперед (опора на диван!) происходит биомеханически закономерное переразгибание в коленных суставах. Все это приводит к риску закрепления опоры на передние отделы стоп и рекурвации коленных суставов, что будет значительно влиять на последующий образец походки.
Если мы примем новый взгляд на вмешательство и подумаем о повседневной жизни Насти как о дополнительном ресурсе для обучения движению, формированию правильных образцов движений, новых двигательных навыков и профилактике костно-мышечных осложнений, то мы получим следующую стратегию:
- Необходимо ограничить сидение в позе «W» в течение дня. При этом Насте нужна приемлемая поза для самостоятельной игры на полу! Для этого можно использовать простое и эффективное приспособление (см. рисунок ниже).
- Чтобы стоять вертикально, девочке необходимо много стоять в течение дня у опоры во время игр и некоторых активностей повседневной жизни. Например, умываться и мыть руки стоя, а не на руках у мамы. Опора должна быть на уровне груди Насти — в этом случае тело будет выровнено.
- Для обучению перемещению в вертикальном положении Насте нужно ходить вдоль опоры и иметь возможность перемещаться внутри квартиры и на улице. То есть ребенку уже сейчас нужны правильно подобранные заднеопорные ходунки и возможность в них ходить.
- Для формирования правильной опоры на стопу и профилактики закрепления рекурвации коленного сустава Насте необходимы ортезы на голень и стопу. Этот ортез должен быть изготовлен индивидуально из материала, пригодного для ортезирования стопы!нты движений, как опора и перенос веса на стопы, несение веса на ногах, разгибание нижних конечностей против действия силы тяжести, перенос веса на одну ногу. Вот это потребует активных усилий специалиста по физической реабилитации и обучения родителей.
Если мы посчитаем время, которое в случае следования данной стратегии можно будет считать временем вмешательства, то оно увеличится до 5–6 часов в день!
Вот прекрасный пример доказательной реабилитации ДЦП в России.
В заключение: я не придумываю каких-то своих авторских методик, не провожу исследований препаратов и не продаю их. Я не берусь оценивать действия наших врачей и родителей, которые выбирают другой путь. Я просто перевела на русский язык исследования методик лечения ДЦП по правилам доказательной медицины (с предоставлением ссылок на эти исследования), европейский консенсус по лечению детей с ДЦП, рекомендации крупных клиник и делюсь ими. Также в этой статье использованы материалы мощнейших передовых реабилитологов нашей страны, которые имеют потрясающие успехи в своей работе и также опираются на опыт и разработки развитых стран (пример про девочку Настю).
Если вам не близки принципы доказательной медицины, ради Бога, лечитесь так, как вам нравится. Я уважаю выбор и мнение каждого, но для себя решила, что участвовать в большом неконтролируемом эксперименте над чужими детьми не могу по внутренним убеждениям. Как только появится лекарство от ДЦП с доказанной эффективностью и безопасностью, я первая же начну назначать его детям.
С уважением, детский невролог Островерхова Анна Максимовна
(Продолжение следует.)
Источник
опубликовано 31/10/2018 14:45 обновлено 01/11/2018 — Уход за ребенком, гигиена, Рост и развитие, Методы лечения, Нервные, психические и психологические болезни, Врожденные и наследственные болезни, генетика, Неврология и психиатрия, Особенные дети и их семьи
Виртуальная реальность
Это искусственный мир, в котором ребенок может идентифицировать себя и выполнять различные действия, другими словами это реальный мир, который подчиняется тем же законам физики, только в виртуальной реальности.
Искусственный интеллект отслеживает изменения, которые происходят в виртуальном мире и предоставляет пациенту новые данные и задачи для действия. Такая терапия открывает большие возможности. Система способна индивидуально подстраиваться под каждого пациента, помогая доктору в процессе реабилитации больного.
Преимуществ у такой виртуальной терапии, которая реально оказывает помощь пациентам более чем достаточно, среди них:
- искусственный интеллект отлично адаптируется под возможности и особенности каждого пациента, предоставляя упражнения, которые ему под силу;
- возможность изменения уровня сложности упражнений;
- помогает измерить отдачу пациента в занятиях и использовать эти данные для составления дальнейших упражнения для реабилитации;
- пациенты очень радостно и дружелюбно относятся к занятиям в виртуальном мире, что несомненно влияет на общее состояние больного;
- фактически развлечение способствует лечению пациентов.
Церебральный паралич у детей: систематический обзор программ вмешательства
Программы вмешательства, направленные на развитие движений
По определению у всех детей с церебральным параличом есть двигательные нарушения и им трудно выполнять задачи, связанные с моторикой [255]. Степень тяжести двигательных нарушений при церебральном параличе снижается в странах с высоким доходом, и сопутствующие эпилепсия и когнитивные нарушения встречаются все реже [2]. На сегодняшний день трое из четырех детей с церебральным параличом ходят самостоятельно [2]. Такие показатели очень воодушевляют. Таким образом, ответ на программы вмешательства, направленные на развитие движений, вероятен, как никогда ранее, так как уменьшение повреждений мозга приводит к повышению базового уровня двигательных, сенсорных и перцептивных навыков и готовности к обучению. Соответственно, чрезвычайно важно понимать имеющиеся доказательства эффективности двигательных программ вмешательства. Сейчас в доказательной базе существует явное разделение между теми методами, которые работают на улучшение функциональности и выполнения задач, и теми, что не работают для выполнения этих задач. Данные, полученные из основных клинических исследований, поддерживают эффективность вмешательств на основе тренировок, включая наблюдение за движениями (action observation training) [20, 21], бимануальную тренировку (bimanual training) [54–56], терапию с ограничением движения (constraint-induced movement therapy) [46, 62–67], обучение функциональному жеванию (functional chewing training) [137], целенаправленную тренировку (goal-directed training) [98], домашние программы на основе целенаправленных тренировок (home programs using goal-directed training) [112], обучение мобильности (mobility training) [123, 127], тренировки на беговой дорожке (treadmill training) [65, 123, 127], тренировки на беговой дорожке с частичной поддержкой массы тела (partial body weight support treadmill training) [123, 127, 169] и эрготерапию после инъекций ботулотоксина (occupational therapy post botulinum toxin) [190] (зеленый цвет). Более того, для улучшения выполнения задач эффективным является обогащение стимуляцией окружающей среды (зеленый цвет) [95]. Адаптация среды и задач так, чтобы обеспечить их выполнение с помощью терапии, связанной с контекстом (желтый цвет) [77], является мощным модулятором эффективного ухода. У всех этих программ есть общие характеристики: практика выполнения реальных задач и активностей с использованием собственных активных движений ребенка с высокой интенсивностью. При этом практика прямо направлена на достижение цели, которую поставил ребенок (или родитель, если необходимо). Механизм действия – это зависимая от опыта пластичность мозга [256]. Мотивация и внимание являются неотъемлемыми модуляторами нейропластичности, и успешная целенаправленная практика приносит детям удовольствие и удовлетворение, спонтанно создавая возможности для регулярных тренировок [256]. И напротив, типовые и / или пассивные двигательные программы вмешательства, строящиеся от частного к общему, приносят меньше результатов, а иногда являются явно неэффективными для улучшения функциональности и движений у детей с церебральным параличом. Такие программы включают краниосакральную мануальную терапию [239–241], гипербарическую оксигенацию [234, 235], нейроразвивающую терапию в ее первоначальном пассивном формате [108, 129–132] и сенсорную интеграцию [3] (красный цвет). Эти результаты логичны, если рассматривать их сквозь призму нейропластичности. Пассивный опыт движения, получаемый через манипуляции специалиста или ухаживающего взрослого, не требует от ребенка инициировать решение задач или активировать моторику.
Также существует несколько дополнительных видов вмешательства, которые могут усилить положительный эффект двигательных тренировок, сфокусированных на целях, если использовать их вместе. Это электростимуляция [65, 92–94], гидротерапия [108, 110, 111], тейпирование [159–164], транскраниальная прямая стимуляция мозга [101, 166–168] и серьезные игры в режиме виртуальной реальности [33–47] (желтый цвет, слабые положительные доказательства). Эти виды вмешательства требуют дальнейших исследований, так как дети считают игровое вмешательство удовлетворяющим и нормализующим. Также с точки зрения комфорта дети предпочитали электростимуляцию голеностопному ортезу [93]. Кроме того, дети с большим терпением относятся к тейпированию, чем к традиционным видам ортезов, которые часто вызывают дискомфорт и неудовлетворенность или недовольство косметическим эффектом [73, 140]. Другие преимущества этих дополнительных видов вмешательства включают кардиореспираторную выносливость и социальную интеграцию, значение которых нельзя недооценивать. Терапия с использованием специального костюма («костюма космонавта») в дополнение к двигательным тренировкам не принесла большей пользы [156, 157]. У некоторых детей наблюдалась дыхательная недостаточность, перегрев и периферический цианоз. Эти симптомы проходили, когда костюм снимали (желтый цвет, слабые негативные доказательства) [156, 157]. Следовательно, терапия с использованием таких костюмов не рекомендуется в качестве программы помощи первой линии или индивидуальной программы. Этот вид вмешательства должен проходить под строгим наблюдением [156, 157]. Однако важно понимать, что для некоторых семей сам процесс и регулярная рутина надевания костюма могут означать активную практику, а значит, более интенсивную программу помощи, и это может давать положительные результаты. Нам известно, что интенсивные целенаправленные двигательные тренировки являются эффективными и работают с разными формами помощи [98]. Теория о том, что транскраниальная прямая стимуляция мозга усиливает эффект двигательных тренировок через дополнительную целевую стимуляцию двигательной коры, является логичной и требует дальнейших исследований [166–168].
Имеющиеся исследования дополнительных и альтернативных программ вмешательства для детей с церебральным параличом стремились улучшить двигательные навыки. Исследования говорят об эффективности акупунктуры [227, 228] и терапии с участием животных [102] (желтый цвет, слабые положительные доказательства). И напротив, кондуктивная педагогика [231, 232], массаж [238], рефлексотерапия [243], Войта-терапия [244–246] и йога [248], скорее всего, не будут эффективны для развития двигательных навыков (желтый цвет, слабые негативные доказательства). В исследованиях среднего качества краниосакральная мануальная терапия [239–241] и гипербарическая оксигенация [234] не показали улучшения двигательных навыков между группами и дали серьезные побочные эффекты (красный цвет). Сторонники кондуктивной педагогики могут утверждать, что, поскольку этот подход является холистическим, неверно анализировать его по отдельным показателям. Но именно такие двигательные результаты показали опубликованные клинические испытания. В связи с этим важно помнить, что кондуктивная педагогика может быть полезна для развития социальных навыков и качества жизни [231]. Мануальные методы вмешательства, включая массаж (зеленый цвет) [237], краниосакральную мануальную терапию [241] и рефлексотерапию [243] (желтый цвет, слабые положительные доказательства), судя по всему, помогают справляться с запором. Массаж также помогает облегчать боль [3] (желтый цвет, слабые положительные доказательства), в то время как йога таких результатов не показала [248] (желтый цвет, слабые негативные доказательства). Однако йога помогла улучшить внимательность, гибкость мышц и равновесие (желтый цвет, слабые положительные доказательства) [248].
Работа с тонусом
У 85 % детей с церебральным параличом основной разновидностью двигательных нарушений является спастичность, а у 7 % – дискинезия (включая дистонию или атетоз) [2]. У многих детей встречается смешанный тип нарушений [2]. Спастичность и дистония вызывают непроизвольные движения и изменения положения тела, что влияет на двигательный контроль и может причинять боль. Наш обзор показал, что следующие фармакологические препараты и нейрохирургические процедуры эффективно снижают спастичность: ботулинотерапия [185], интратекальное введение баклофена [175, 176], прием диазепама [3] и селективная дорсальная ризотомия [209] (зеленый цвет). Дантролен [3] и тизанидин [3], скорее всего, также дают результаты (желтый цвет). Вероятно, спастичность снижают вспомогательные местные инъекции алкоголя [3] (желтый цвет, слабые положительные доказательства). Местные инъекции фенола также могут снижать спастичность, но на очень короткое время, и они часто вызывают побочные эффекты (желтый цвет, слабые негативные доказательства) [195]. Меньшее количество исследований рассматривает работу с дистонией в связи с низким уровнем ее распространенности и трудностью выявления. Возможные эффективные фармакологические препараты для снижения дистонии включают местные инъекции ботулотоксина [3], пероральный прием габапентина [193], интратекальное введение баклофена с помощью помпы [177] (желтый цвет, слабые положительные доказательства) и пероральный прием тригексифенидила. Эти препараты могут сократить дистонические и атетозные непроизвольные движения и повысить уровень участия в жизни общества. Но для некоторых детей побочные эффекты от этих препаратов могут перевесить преимущества (желтый цвет, слабые негативные доказательства) [177, 196]. Назначение фармакологических препаратов требует столь же творческого подхода, сколь и научного, особенно это касается детей с церебральным параличом, у которых имеются сопутствующие, коморбидные медицинские состояния. Например, для ребенка с сочетанием дистониии и эпилепсии будет лучше принимать один препарат, направленный на симптомы обоих нарушений, такой как габапентин, вместо двух разных препаратов.
Помимо этого, ботулинотерапия [187], интратекальное введение баклофена [179, 180] и габапентин [179] демонстрируют снижение болевого синдрома (желтый цвет, слабые положительные доказательства), что дополнительно поддерживает попытки использования этих препаратов в клинической практике. Несмотря на то что влияние на дистонию не является их основным механизмом, другие многочисленные преимущества могут сделать эти препараты приемлемым видом вмешательства для детей и родителей.
Глубокая стимуляция мозга показывает многообещающие результаты для детей с дистонией, которая вызывает боль и сильно ограничивает участие в повседневной жизни, но этот метод вмешательства требует дальнейших исследований [177, 198].
Сейчас на фоне работы со спастичностью исследования активно фокусируются на лучшем понимании патофизиологии, гистохимии и структуры мышц при церебральном параличе [257]. Исследования показывают, что у детей с церебральным параличом повышен уровень провоспалительных цитокинов и генов во внеклеточном матриксе скелетных мышц вкупе с повышенным уровнем внутримышечного коллагена и пониженным рибосомным производством [258]. Новое понимание этих патофизиологических мышечных изменений привело к тому, что некоторые клиницисты стали требовать пересмотра применения ботулотоксина, который вызывает терапевтическую слабость и потенциальный фиброз мышц [259]. До сих пор неизвестно, являются ли наблюдаемые атрофия и заместительная пролиферация жира и соединительных тканей в мышцах у детей с церебральным параличом прямыми следствиями ботулинотерапии, результатом ускорения побочных эффектов, или же эти изменения являются естественными при церебральном параличе. Мы предполагаем, что со временем дальнейшие исследования мышечной патологии изменят рекомендации по программе помощи и, что еще более важно, приведут к открытию новых видов вмешательства.
Сенсорная интеграция
Данная терапия проходит в специальной комнате – снузелен. В комнате создана мультисенсорная среда, направленная на либо стимулирование, либо подавление основных чувств пациента с помощью музыки, различных ароматов, цветов, изображений и прочих сенсорных объектов.
Среда является контролируемой, пациент предоставлен сам себе и в праве сам располагать своим временем и возможностью наслаждаться окружающей его средой. В такой комнате все 5 чувств человека могут быть активными. Среду можно подстроить и адаптировать под конкретного пациента, что очень эффективно влияет на реабилитацию в целом.
Сенсорная интеграция преследует следующие цели:
- расслабление, получение удовольствие и отдых без вмешательства интеллекта пациента и ожидания от окружающих людей, в среде нет неудач;
- лечение психосоматических отклонений;
- снижение агрессии, стресса и депрессивного настроения;
- активация всех человеческих чувств (зрения, осязания, слуха, вкуса, обоняния);
- повышение концентрации внимания;
- возможность для людей с ограниченными возможностями реагировать на стимулы в созданной среде или наоборот ограничить пациента от некоторых;
- помогает пациенту понять и распознать его тело в конкретном пространстве, улучшить координацию тела в движении по отношению в созданной среде и пространстве;
- уменьшение самостимуляции.
Конечной целью пребывания в такой среде является полная сенсорная интеграция и развитие способности ЦНС реагировать на сенсорную информацию, обрабатывать ее и передавать в мозг через чувства для дальнейшей реакции организма на окружающие предметы и среду. Такая терапия подходит как для детей, так и для взрослых.
Реабилитация и абилитация при ДЦП
Собрав анамнез, жалобы и оценив состояние пациента, специалисты составляют план лечения. Врач-реабилитолог курирует пациента и решает вопросы касательно курса реабилитации:
- выбор видов и количества реабилитационных мероприятий,
- необходимость оперативного вмешательства,
- подбор технических средств реабилитации (костыли, инвалидное кресло, подъемные механизмы для ванной или кровати, предметы быта и т.д.),
- необходимость и подбор ортезирования,
- решение коммуникативных проблем и план социализации пациента.
Команда специалистов совместно составляет курс реабилитации, определяет периоральные цели и задачи реабилитации и абилитации также совместно с родителями и по-возможности, самим ребенком. Это могут быть цели направленные на повышение мобильности ребенка, обучение повседневным навыкам и самообслуживанию, социальную интеграцию, предотвращение повторных и дальнейших осложнений состояния. Родителей и близких, обучают навыкам ухода и способам помогающим развивать самостоятельность ребенка, для успешной реабилитации и абилитации ребенка с ДЦП.
Реабилитация детского церебрального паралича проводится по нескольким направлениям.
Функциональный подход
В зависимости от степени тяжести заболевания ребенок учится физическим навыкам. При первом уровни GMFS пациент тренируется держать равновесие, переносить вес, поворачиваться, оттачивает знакомые движения. Также ребенок учится кататься на роликах, велосипеде, лазать, бегать и так далее.
В более тяжелых случаях дети учатся управлять движениями рук и ног, улучшают качество ходьбы и других доступных пациенту движений. При четвертом уровне GMFS ДЦП ребенка обучают поддерживать голову, самостоятельно сидеть, подавать сигналы об утомляемости, осознавать свое тело и положение в пространстве.
Дети учатся поддерживать и менять позу, манипулировать предметами для достижения бытовых и игровых целей, изучают движения разной степени сложности.
Дополнительные методы
Перед проведением физических упражнений снимают спазм мышц — при помощи мануальной терапии, массажа, инъекций ботулотоксина (ботокса). Это помогает легче управлять мышцами во время занятий.
При необходимости изготавливаются ортезы — медицинские приспособления, которые надевает пациент для поддержки и изменения мышечной и скелетной системы. Это корсеты, ортезы, тутора, бандажи, ортопедическое пособие в обувь, стельки, съемные аппараты.
БОС (биологическая обратная связь)
При помощи компьютерной техники пациент видит информацию о состоянии физических процессов и учится ими целенаправленно управлять.
Кинезиотейпирование
На определенные участки тела приклеиваются специальные ленты — кинезиотейпы. Тейпы улучшают функционирование мышц (расслабление и напряжение), поддерживают суставы, снимают болевые ощущения. Тейпы не являются заменой ортопедических изделий.
Физиотерапия, в том числе функциональная миостимуляция и чрескожная электростимуляция спинного мозга
Диагностика сенсорной интеграции — выявление сбоя в организация сенсорных сигналов, благодаря которым мозг обеспечивает эффективные реакции тела и формирует эмоции и поведение. Занятия с логопедом и психологом.
Метод Бобат
Данный метод нейроразвивающего лечения был назван в честь его создателей — Берты и Карела Бобат. Подход в лечении пациентов с ДЦП основывается на знании и развития нервной системы и ее патологий:
- сенсорно-двигательных;
- эмоциональное и социальное развитие детей раннего возраста;
- перцепционных;
Программа полностью индивидуализирована и применяется исключительно руками терапевта. Основное внимание сосредоточивается на естественной обратной связи сенсорно-питания и обучении управления опорно-двигательным аппаратом.
Принципами лечения являются:
- обучение ощущению движения;
- обучение двигательным моделям;
- облегчение способа естественной модели движения и сдерживание патологии;
- установка целей с учетом стадии, на которой находится двигательная способность, возраст и способности ребенка, происходит всегда в тесной связи с семьей;
- содействие в развитии нормальной моторики ребенка;
Успех достижения целей влияет на подготовку мелкой моторики и речи ребенка. Тесное сотрудничество с семьей – обязательный компонент.
Условия лечения пациентов с ДЦП в Москве
Число инвалидов с диагнозом «Детский церебральный паралич» с каждым годом растет, что во многом связано с повышением качества диагностики и системы отслеживания больных с патологиями центральной нервной системы. Своевременное выявление подобного рода нарушений существенно повышает шансы пациента на успешную борьбу с ограничениями, которое диктует данное заболевание. Сегодня родственники и представители таких пациентов нередко ищут помощи за рубежом, однако современные реабилитационные центры России не уступают в качестве лечения детского ДЦП.
В московском для целей санаторного лечения и реабилитации пациентов с ДЦП используются как проверенные временем механические системы, так и инновационные роботизированные комплексы для восстановления функций движения. Кроме того, каждый год, как правило, приносит новые технические открытия, в том числе, связанные с глобальной интернет-сетью, которые позволяют существенно расширить возможности больных с высокой степенью инвалидизации.
Пребывание в реабилитационном санатории по программе лечения ДЦП включает соблюдение правильного режима физической активности и отдыха, питания, восстановительных занятий и процедур, а также социокультурную адаптацию (творческие мероприятия, посещение выставок, театров и т. п.).
Метод PADOVAN
Также этот метод называется нейрофункциональной реорганизацией головного мозга. Он основывается на неврологической системе человека, на невралгии развития речи, ходьбы, мыслительных процессов, на нейропластике головного мозга и развития с помощью образования новых синапсов.
Во время сеанса PADOVAN комбинируются несколько методов: эрготерапию, физиотерапию и логотерапию. Используются упражнения для верхних и нижних конечностей, способствующие обучению речи, координации движений тела, глотанию и дыханию.
Метод эффективен в лечении детей:
- с задержками в развитии;
- с дислексией;
- с проблемами в обучении (чтением, в умении считать и писать;
- с нарушениями внимания;
- с наличием гиперактивности.
Медикаменты
Лекарства используются в основном в младшем возрасте, когда наблюдаются проблемы с мышечным тонусом. Далее препараты выписывают в качестве поддерживающей терапии для устранения осложнений. Также проводится лечение психологических нарушений.
Доктор может назначить следующие средства:
- для стимуляции мышечного тонуса: Мидокалм, Баклофен, Диспорт;
- лекарства для улучшения мозгового кровообращения: Пирацетам, Луцетам, Биотредин;
- витамины и минеральные добавки для укрепления организма.
Дозировки корректирует врач согласно состоянию ребенка и эффективности терапии. Принимать препараты без рецепта врача не рекомендуется.
Дополнительные методы реабилитации
Бесплатная реабилитация детей с ДЦП за счет государственных программ должна включать в себя все вышеперечисленные методики. Но существует ряд способов лечения, которые широко практикуются в частных центрах, наряду со стандартными способами лечения.
Бальнеотерапия или водолечение
Методика нередко применяется в условиях санаториев. Суть ее – прием ванн с добавлением различных минеральных веществ. Они проникают через кожу и положительно влияют на весь организм. Сама теплая вода расслабляет и успокаивает ребенка. Детям с ДЦП чаще всего назначают такие виды лечебных ванн:
- хлоридные;
- сероводородные;
- йодобромные;
- азотные;
- жемчужные;
- кислородные.
Нередко в комплексном лечении применяется подводный массаж, душ-массаж. Хороший результат дает грязелечение. Аппликации накладывают на шейно-воротниковую зону, в область кистей и стоп. При отставании в росте для стимуляции надпочечников делают аппликации грязей в области поясницы.
Плаванье с дельфинами
Плаванье в бассейне с дельфинами (дельфинотерапия) стало приобретать популярность в последние десятилетия. Эта методика сочетает в себе целый ряд положительных воздействий:
- плаванье расслабляет и одновременно укрепляет мышцы, снимает спазмы, закаляет;
- контакт с дельфинами улучшает нервную проводимость и тактильную чувствительность;
- дети получают положительные эмоции, что хорошо сказывается на дальнейшем ходе лечения.
Цены на дельфинотерапию высокие, далеко не в каждом городе есть дельфинарии и специалисты, проводящие такое лечение. Авторитетных научных доказательств эффективности методики нет, потому многие врачи не воспринимают ее всерьез. Но родители детей, прошедших курс дельфинотерапии, очень положительно о нем отзываются
Иппотерапия как метод реабилитации
Существует еще один вид терапии, основанный на контакте ребенка с животными. На этот раз в качестве «терапевтов» выступают лошади. При езде верхом задействуется очень много мышц человеческого тела, поэтому ее рекомендуют для борьбы с гиперкинезами, спазмами мускулатуры, контрактурами. Кроме того, лошади вызывают у детей большой интерес, положительные эмоции, стимулируют к общению и открытию мира.
Авторские методики
Существует несколько признанных авторских методик реабилитации, которые используются во многих центрах наряду с классическими методами лечения. Вот некоторые из них:
- Метод Войта, или Войт-терапия. Её основа – воздействие на определенные участки тела давлением разной силы. Это стимулирует нервную систему, что в итоге приводит к активизации движений.
- Метод Бобат. Заключается в выработке у ребёнка естественного двигательного стереотипа. При этом используются специальные, индивидуально подобранные укладки тела. Детей учат ощущать движения, передвигаться самостоятельно способами, максимально приближенными к природным.
- Метод Блюма. Основа методики – глубокое биомеханическое воздействие на скелетную мускулатуру.
На самом деле авторских методик лечения намного больше. О возможности применения того или иного дополнительного способа реабилитации нужно советоваться с лечащим врачом.
ЛФК
Лечебная гимнастика помогает вернуть утраченные функции, нормализовать тонус и предотвратить гипотрофию мышц. Выполнять упражнения рекомендуется с ранних лет – это поможет быстро справиться со слабым тонусом и вернуть самообслуживание.
Рекомендована следующая программа:
- физические упражнения с тренером – для разработки определенной группы мышц;
- кинезотерапия – «лечение движением» и постоянными физическими нагрузками;
- механотерапия – выполнение подходов на специализированных тренажерах в реабилитационных центрах.
Главная особенность реабилитации детей с ДЦП – появление эффекта только при систематическом выполнении тренингов. Именно поэтому нужно полностью выполнять все рекомендации врача и заниматься лечебной физкультурой.
Диагностика и последствия
Реабилитация при детском церебральном параличе требует системного компетентного подхода. Первостепенную важность имеет диагностика.
Требуется дифференцировать ДЦП и иные неврологические отклонения. Неправильное лечение может вызвать нежелательные последствия.
Всесторонняя оценка состояния пациента позволяет точно установить характер и степень развития отклонений.
Среди типичных клинических последствий болезни:
- Задержка психического развития.
- Изменение мышечного тонуса, гиперкинезы.
- Нарушения слуха, зрения, речи.
- Изменения костного скелета.
- Деформации, контрактуры тканей.
- Нарушения двигательной активности и координации.
- Снижение мобильности.
- Проблемы с пищеварением, дыханием, мочеиспусканием.
Восстановление детей с дцп по индивидуальным программам реабилитации поможет эффективно бороться с описанными нарушениями здоровья. Ребенок получает шанс на полноценную образовательную и социальную деятельность.
Нейростимуляция
При таком методе применяются слабые токи, которые стимулируют нейроны головного и спинного мозга. Это позволяет уменьшить активность торможения в церебральных структурах и возобновить двигательную активность. С помощью этого метода удается справиться с хронической болью и с парестезиями, которые часто возникают как осложнения при ДЦП.
Решение о проведении нейростимуляции принимает доктор на основании состояния ребенка. Такая терапия считается успешной, если с ее помощью удается исключить половину проявлений всех осложнений.
Физиотерапия
Физиотерапевтическое лечение используется в качестве дополнения к основной терапии, такие процедуры укрепляют организм. Они повышают регенерацию тканей, активируют кровоток в мышцах, костях и суставах, улучшая клеточное питание.
Современные методы лечения ДЦП – это сеансы следующих процедур:
- электростимуляция;
- магнитотерапия;
- прогревание;
- светотерапия.
Лечение проводится курсами по 10-15 сеансов. Посещать кабинет нужно строго по графику и не пропускать физиотерапию. Направление можно получить у педиатра или в специализированном реабилитационном центре.
Возможно ли излечение?
Полное излечение ДЦП, под которым подразумевается нормализация всех нарушенных функций, прежде всего двигательной, невозможно. В результате воздействия неблагоприятных факторов часть клеток головного мозга ребенка гибнет безвозвратно, другая часть клеток повреждается в меньшей степени и не может хорошо выполнять свою функцию. Какая-то часть клеток не страдает или повреждается минимально, и поэтому может компенсировать функции погибших клеток за счет пластичности нервной ткани ребенка.
Поэтому основной целью реабилитационных мероприятий является создание оптимальных условий для поддержки и улучшения работы поврежденных участков мозга, максимальное приближение навыков пациента с ДЦП к возрастной норме, шаг за шагом продвигаясь от более тяжелых нарушений к менее тяжелым.
Наш многолетний опыт хирургического лечения пациентов с ДЦП показывает, что даже тяжелые расстройства движений у детей нельзя расценивать как безнадежную ситуацию, и в этом случае можно достичь удовлетворительной и даже хорошей компенсации нарушенных функций при правильно организованной и систематически проводимой консервативной терапии в сочетании со своевременным оперативным лечением.
Посещение психолога
Работа с психологом – важная поддержка для ребенка, которая поможет в социальной адаптации. Врач проводит беседы и выясняет, что в первую очередь беспокоит пациента. Применяются игровые методики, тренинги и анкетирование. Программа подбирается индивидуально по ведущим методикам для детей с церебральным параличом.
При проведении реабилитации упор делается на двигательную активность, но без преодоления психологических проблем и барьеров ребенку будет сложно вернуться к социальной жизни. Только комплексный подход позволит закрепить полученные результаты.
Методы лечения детей с ДЦП
Адаптивная физическая культура
Цель упражнений – развить координацию, расширить объем движений, улучшить моторные функции, укрепить мышцы. Инструкторы учат детей держать голову, ползать, стоять на коленях, делать первые шаги, переворачиваться, садиться. При этом важно предотвратить неправильные позы.
Лечебная физическая культура
Комплекс процедур: закаливание, массаж, поэтапная растяжка, фиксирование рук и ног в правильном положении, их плавное сгибание и разгибание. Процедуры улучшают кровообращение и убирают спазмы.
Занятия по АФК и ЛФК помогают ребенку стать самостоятельнее и выносливее. Программа подбирается индивидуально, в зависимости от формы заболевания. Так, при мышечной атонии упор идет на удержание равновесия, а спастическая диплегия требует непрерывных движений.
Ортопедические средства
Фиксирующие туторы, ходунки-опоры, мягкие и жесткие ортезы СВОШ, деротационные манжеты и специальные костюмы позволяют выработать верный двигательный стереотип. Эти средства активируют компенсаторные механизмы нервной системы, что ведет к освоению новых движений.
Для детей с ДЦП разработаны велосипеды со страховочными ремнями, фиксирующими элементами и двумя тормозами: стояночным и ручным. У велосипеда можно регулировать высоту спинки, седла и боковой поддержки.
Хирургическое вмешательство
Чтобы зафиксировать скелет в нужном положении, хирурги прибегают к удлинению костей или пересадке сухожилий. В случае грубой мышечной спастичности, ведущей к образованию контрактур и постоянной боли, необходимо прервать патологический импульс, идущий из спинного мозга. Тогда пациенту назначается спинальная ризотомия.
Медикаментозное лечение ДЦП
Направлено на купирование конкретного симптома. Так, при сочетании ДЦП с эпилепсией врач назначает антиконвульсанты, при повышении мышечного тонуса — антиспастические средства, при хронических болях – спазмолитические препараты. Медикаментозная терапия может включать ноотропы, метаболические лекарства (глицин, АТФ, аминокислоты), неостигмин, антидепрессанты, транквилизаторы, нейролептики. Все препараты принимаются строго по рецепту врача.
Физиотерапия
Самые известные методы – электростимуляция нервов и мышц, лечебный электрофорез, грязе- и водолечение, тепловые процедуры. Погружение в теплую воду расслабляет мышцы, снимает боль, снижает выраженность гиперкинезов. Врачи часто назначают, кислородные, радоновые, скипидарные и йодобромные ванны, фитованны с хвоей или валерианой.
Анималотерапия
Восстановление через контакт с животными. Самые распространенные способы – иппотерапия, канистерапия и дельфинотерапия. Сеанс проводят два специалиста: инструктор и психотерапевт. Тактильные ощущения стимулируют мозговые структуры. Так у пациента расширяется спектр речевых и двигательных навыков. Важна и психологическая составляющая: позитивные эмоции, которые ребенок получает на занятиях с лошадьми, собаками или дельфинами.
Логопедия
Речевые расстройства наблюдаются как минимум у 65% детей с диагнозом ДЦП. Дизартрия – нарушение произношения из-за дефектов речевого аппарата. Алалия – отсутствие или недоразвитие речи вследствие органического поражения речевых зон коры головного мозга. Дизартрия встречается наиболее часто. Алалия сложна для диагностики и коррекции.
Педагоги корректируют речь, помогают развить дыхание, голос и дикцию, учат детей понимать слова, мимику и жесты.
Логопед-дефектолог начинает занятие начинают с расслабления мышц лица и артикуляционного аппарата. Дальше идет артикуляционная и дыхательная гимнастики, развитие голоса, работа над произношением звуков. Следующий этап – расширение словарного запаса.
Психологическая помощь
На сеансах проводятся упражнения на внимание и память, восприятие объектов, различение цветов, развитие мелкой моторики. Сюжетно-ролевые игры позволяют контролировать эмоции, формировать представления об отношениях людей.
Психологи помогают детям проработать эмоциональные травмы, принять свой физический дефект, научиться себя любить и уважать.
АРТ-терапия
Включает рисование, лепку из глины или теста, музыку, танцы. Выплеск эмоций, снятие напряжения и концентрация на процессе – всё это снижает чувство тревоги, улучшает память и мышление.
Все эти методы лечения ДЦП должны применяться одновременно и регулярно.
Прогнозы
Реабилитация ДЦП зависит от формы заболевания и степени поражения головного мозга. Обычно при проведении терапии с ранних лет прогноз относительно благоприятный – большинство нарушений удается компенсировать к младшему школьному возрасту. При легкой форме патологии проявления церебрального паралича будут практически незаметными.
Если откладывать терапию и не следовать рекомендациям врача – прогноз будет неблагоприятным. Это отставание ребенка в умственном развитии и серьезные нарушения работы опорно-двигательного аппарата. При ДЦП от родителей и ребенка требуется ответственный подход и выполнение реабилитационной программы.
Современная реабилитация
Реабилитационная программа основана на анализе проблем и потребностей маленького пациента. Фундаментом программы являются физические тренировки, направленные на восстановление движений и активности детей с ДЦП.
Основной движущей силой развития ребенка является любопытство. Поэтому мы стараемся проводить занятия в игровой форме, а количество механических повторений, смысл которых ребенку непонятен, сводим к минимуму. Мы верим, и практика это подтверждает, что позитивный настрой способствует более глубокому усвоению новых движений.
Фундаментом реабилитационной программы ДЦП является метод Войта, который активизирует и совершенствует двигательные функции рефлекторного характера – ползание, переворачивание. Помимо этого, мы активно применяем методики Кастильо Моралес, PNF, мануальную терапию, «Баланс», РДА.
Если инвалид ДЦП сталкивается с проблемами дефицита силы и физической выносливости, нехватки равновесия и координации движений, тогда часть занятий мы проводим на виброплатформе Галилео. Эти упражнения экономят время и значительно облегчают трудоемкость реабилитационного процесса. Плюс ко всему – они проходят весело, так как большинству деток очень нравится вибрация.
На платформе Галилео также проводятся растяжки. Эффект от таких занятий наступает быстрее и держится дольше:
- Уменьшается спастичность мышц;
- Увеличивается сила и работоспособность;
- Улучшается баланс и координация;
- Наращиваются объемы и мышечная масса;
- Повышается скорость и качество ходьбы;
- Укрепляется опорно-двигательный аппарат.
Виброплатформу можно арендовать на некоторое время, чтобы маленькие пациенты занимались дома и смогли закрепить результат.
Не все методики реабилитации похожи на игру. Но использование некоторых из них, например, Войта терапии, особенно оправданы в возрасте до 18 месяцев. Терапия Войта помогает наработать отличную сенсомоторную базу, достаточную для построения других видов терапии – логопедии, дефектологии, эрготерапии, функциональной интеграции.
Все программы реабилитации разрабатываются строго индивидуально, исходя из физиологического состояния пациента. У нас можно проходить как отдельные процедуры (занятия по Войта или на платформе Галилео), так и комплексную реабилитацию. Кроме этого, наши специалисты всегда могут приехать к вам домой, чтобы подкорректировать программу упражнений.
Поскольку родители – полноценные члены реабилитационной команды, мы всегда активно делимся с ними своими знаниями. Обучая родителей методикам терапии, мы помогаем им получить багаж знаний, которые позволят продолжить процесс реабилитации ДЦП дома и закрепить достигнутые результаты.