Более детальная информация о других заболеваниях на букву «Р»: Радиационные поражения нервной системы; Рассеянный склероз; Радикулит; Расщепление позвоночника; Рассеянный энцефаломиелит; Ретробульбарный неврит; Ретинальная мигрень
Что такое ретробульбарный неврит?
Ретробульбарный неврит — воспалительное заболевание, которое поражает оптический участок нерва, располагаемый в промежутке между орбитой и зрительной областью. При аномалии у пациента наблюдается снижение уровня остроты видимости, возникновение выпадений, минимизация границ, болезненные ощущения во время двигательных рефлексов глазными яблоками. В качестве методов исследования врачи используют комплексные приемы неврологического и офтальмологического характера. Лечебная терапия выполняется с использованием медикаментов антибактериального/антивирусного плана, глюкокортикостероидами, мочегонными и нейропротекторными препаратами. В некоторых случаях назначается дезинтоксикационные процедуры и физиотерапия.
Что такое зрительный нерв
Как говорилось выше, при ретробульбарной неврите страдает зрительный нерв. Он состоит из пучков волокон, которые отделены друг от друга миелином.
В этой статье
- Что такое зрительный нерв
- Формы ретробульбарного неврита
- Причины возникновения зрительного неврита
- Признаки ретробульбарного неврита зрительного нерва
- Как диагностируют неврит ретробульбарный
- Ретробульбарный неврит зрительного нерва: лечение
- Вероятные осложнения неврита зрительного нерва
Они проникают сквозь склеру, где их окружают менингеальные образования, формирующие нервный ствол.
Нерв зрительный необходим для передачи импульсов, связанных с восприятием цвета, тени и света, объектов.
Полезные факты
Обычно, ретробульбарный неврит выступает в качестве второстепенного последствия после какого-либо отклонения от нормы, протекающего в головном мозге. В очень редких ситуациях болезнь диагностируется, как первичный истинно воспалительный процесс. В неврологической сфере медики до сих пор детально изучают вопрос этого расстройства. Неврит, который локализуется во внутриглазничном районе, называют — интрабульбарный (его исследуют врачи-офтальмологи). В обоих моментах терапия нуждается в совместном решении вопроса невролога и окулиста. К группе риска относят лиц возрастной категории от 20 до 40 лет. Согласно среднестатистическим показателям у представительниц женского пола данный вид заболевания встречается в два раза чаще, нежели у мужчин.
КЛИНИКА И ДИАГНОСТИКА РЕТРОБУЛЬБАРНОГО НЕВРИТА
Иванов В.Т.
ГУЗ Липецкая Городская Больница №4 «Липецк‒Мед», Россия, г. Липецк
Куташов В.А., Ульянова О.В.
ФГБОУ ВО ВГМУ им. Н.Н. Бурденко Минздрава России,
кафедра психиатрии и неврологии ИДПО, Россия, г. Воронеж
Аннотация.
Рассеянный склероз (РС) является одной из сложнейших комплексных и глобальных медико‒социальных проблем. В настоящее время в стране проживает как минимум 150 000 больных, не менее 50% из которых уже являются инвалидами. В последние годы отмечается неуклонная тенденция к росту заболеваемости РС, в том числе, на Северо‒Западе РФ, а также омоложение данного контингента больных. Причиной этого стало не только улучшение диагностики заболевания, но и повышение качества эпидемиологических исследований, а также реальный рост заболеваемости.
В статье описаны основные клинические проявления и методы диагностики поражения зрительного нерва при демиелинизирующих заболеваниях. Выделены основные направления лечения больных РС.
Ключевые слова
: демиелинизирующее заболевание, молодой возраст, рассеянный склероз, ретробульбарный неврит, центральная нервная система.
Актуальность проблемы
. Рассеянный склероз (РС) – демиелинизирующее заболевание нервной системы (НС), поражающее преимущественно молодых людей в возрасте от 20 до 40 лет и характеризующееся полиморфизмом клинических форм, разнообразием течения и ранними сроками инвалидизации [3 , 5 , 8 , 9 , 14 , 15 ].
Неясность многих вопросов возникновения и механизмов развития заболевания, трудности диагностики на ранних стадиях, разнообразие клинических вариантов течения с быстрой инвалидизацией, отсутствие эффективных методов лечения ‒ все это и является актуальными задачами современной медицины. По данным Европейских и Американских организаций, РС – это наиболее дорогостоящее (в расчете на одного больного в течение жизни) для государства и частных страховых компаний хроническое неврологическое заболевание. В настоящее время в мире около 3 миллионов больных РС. В России заболеваемость РС составляет от 30 до 100 случаев на 100 000 населения [ 3 , 5 , 8 , 9 , 13 , 14 , 15 ]. Особенностью клинического течения РС является то, что у большинства пациентов, особенно на ранних стадиях заболевания, высшая нервная деятельность (ВНД) страдает в минимальной степени, вследствие чего больные сохраняют способность активно влиять на решение служебных, домашних и социальных проблем. В то же время, состояние больных РС существенно зависит от их психоэмоционального настроя. Социальная изоляция, невозможность активно участвовать в жизни общества, осознание своей «бесполезности» и невостребованности неблагоприятно влияют на течение заболевания, приводят к психологической дезадаптации пациентов (по данным статистики, количество суицидных попыток в группе больных РС в 7,5 раз выше, чем у здоровых людей). В связи с этим больным РС необходима постоянная высококвалифицированная специализированная медицинская помощь с привлечением, как неврологов, так и психологов, урологов, логопедов, физиотерапевтов, нейроофтальмологов, гинекологов, хирургов, терапевтов и врачей других специальностей, специально подготовленных по проблемам РС [8 , 9 , 13 ].
Необходимо постоянное динамическое амбулаторное наблюдение, периодическая госпитализация для профилактики и лечения обострений и осложнений у пациентов с данным заболеванием. Решение множества проблем, возникших перед больными с РС, всецело зависит от оперативности применения адекватной медицинской помощи еще на ранних стадиях заболевания, когда трудоспособность и социальные функции сохранены или нарушены незначительно [ 3 , 5 , 8 , 9 , 13 , 14 , 15 ].
Диагностика
РС основывается, прежде всего, на клинических характеристиках проявления патологического процесса в центральной нервной системе (ЦНС). Однако, дополнительные методы диагностики, к которым относится магнитно‒резонансная томография (МРТ) и исследование ликвора (изофокусирование олигоклональных иммуноглобулинов) могут оказать существенную помощь в спорных случаях [ 3 , 4 , 5 , 7 , 8 , 9 , 10 , 11 , 12 , 13 , 14 , 15 ].
Ретробульбарный неврит
– обычно не самостоятельное заболевание, а проявление аутоиммунного процесса (один из наиболее ранних симптомов РС) или нейроинфекции с поражением зрительного нерва (ЗН). ЗН представляет собой соединение более чем 1 миллиона чувствительных отростков или аксонов нервных клеток сетчатки, передающих информацию о воспринимаемом изображении в виде электрических импульсов в головной мозг. В затылочной доле мозга эта информация окончательно перерабатывается и человек получает возможность видеть все, что его окружает. Согласно исследованиям, поражение ЗН обнаружено у 24 (38%) пациентов, которые, по данным анамнеза, в дебюте PC имели ретробульбарный неврит (РБН) [ 1 , 2 , 7 ].
Это симптом острого поражения ЗН на участке от глазного яблока до хиазмы в дебюте развития PC. У женщин РБН наблюдался гораздо чаще, чем у мужчин (91,6% и 8,3% случаев, соответственно). Средний возраст возникновения РБН – 25 ‒ 29 лет. Ретроспективно, по данным анамнеза, выяснено, что при развитии острого РБН пациенты предъявляли жалобы на резкое снижение остроты зрения на один глаз: правый ‒ 5 (21,0%) человек, левый ‒ 16 (66.7%). Двусторонний РБН имел место у 3 (12.5%) пациенток. Больные отмечали, что внезапно, чаще утром, после сна появлялось «пятно» перед глазом или ощущение, что «смотрит через марлю». У 6 (25,0%) человек нарушение зрения сопровождалось болью в ретробульбарной области (РБО). По данным медицинской документации, всем пациентам офтальмологом был выставлен диагноз РБН, 19 (79,2%) из них были осмотрены неврологом в острый период РБН и сделано заключение о вероятном PC [ 1 , 2 , 6 , 7 , 10 , 12 , 14 ].
При PC поражение ЗН обусловлено его морфологической особенностью. Этот нерв наряду с обонятельным является, по существу, редуцированной долей головного мозга, по своему строению стоит ближе к проводникам ЦНС, чем к спинномозговым нервам [ 1 , 5 , 6 , 7 , 8 , 9 , 10 , 11 , 12 , 14 , 16 , 17 , 18 , 19 , 20 ].
В настоящее время широко распространено деление воспалительных заболеваний ЗН на оптический неврит (неврит ЗН, ОН) и ретробульбарный неврит (PБH).
ОН ‒ это та форма воспаления, когда воспалительный процесс захватывает и диск ЗН. В связи с этим при невритах ЗН при использовании офтальмоскопии всегда обнаруживаются изменения со стороны диска ЗН. В отличие от этого PБH представляет собой воспаление ЗН за глазным яблоком, не распространяющееся на диск n. opticus. В таких случаях изменений на глазном дне не бывает. По существу, при PH воспалительный процесс может захватывать периферические и центральные пучки нервных волокон. В соответствии с этим в поле зрения может наблюдаться 2 типа изменений: сужение границ при отсутствии изменений в центральной части поля зрения; появление центральных скотом. Нередко PБH все же сопровождается слабо выраженными воспалительными изменениями диска ЗН [ 1 , 2 , 5 , 6 , 7 , 14 , 15 , 16 ].
Клиническая картина
ОН характеризуется острым снижением зрения вплоть до цветоощущения, которому могут предшествовать приступы «затуманивания» в течение нескольких часов [2 , 3 , 4 , 5 , 6 , 7 , 8 , 9 , 10 , 11 , 13 , 14 , 15 , 17 , 18 , 20 ]. Снижение зрения, как правило, обусловлено появлением центральной скотомы (90% случаев), парацентральной скотомы, сужением полей зрения на 10‒30% и часто сопровождается изменением цветового зрения с потерей тона и цвета, преобладанием серого цвета, сужением нолей зрения на красный и зеленый цвет. Изменения полей зрения могут быть весьма разнообразны. В зависимости от того, захватывает воспаление периферические волокна или проникает более глубоко в ствол ЗН, может отмечаться либо небольшое сужение полей зрения, либо сужение границ с резко неправильными очертаниями (когда воспалительный процесс особенно глубоко проникает в толщу нервного ствола). При обострении PC в процессе демиелинизации могут быть вовлечены зрительные волокна в той или иной части хиазмы. Изменения полей зрения в таких случаях варьируют в больших пределах [ 3 , 4 , 5 , 7 , 8 , 9 ].
PБH сопровождается болью в области глазного яблока, усиливающейся при движении или надавливании, особенно при взгляде вверх, что связано с раздражением оболочек ЗН при напряжении верхней и внутренней прямой мышцы [ 1 , 2 , 3 , 6 , 7 , 8 , 10 , 11 , 13 , 14 , 15 , 16 , 19 , 20 ].
Характерной особенностью PC по Д.А. Маркову и А.Л. Леонович (1976) является феномен «клинического расщепления
», или синдром «
клинической диссоциации
» ‒ несоответствие степени сохранности функции с выраженными изменениями объективных данных. Например, наличие нормальной остроты зрения и выявление на глазном дне признаков частичной атрофии диска зрительного нерва [ 1 , 2 , 5 , 6 , 7 , 9 , 10 , 11 , 12 , 14 , 16 , 17 , 19 , 20 ].
Для диагностики PC очень важным критерием является обнаружение очагов демиелинизации в ЦНС ‒ «бляшек» в головном и спинном мозге, а также истончения ганглионарных волокон зрительного нерва с уменьшением их слоя на 8‒33% [ 3 , 4 , 5 , 8 , 9 , 10 , 12 , 13 , 14 , 15 ]. Также процесс демиелинизации зрительных нервов можно выявить при топографическом сканировании сетчатки. До настоящего времени МРТ
является наиболее информативным параклиническим методом диагностики РС. Наличие характерных изменений на МРТ может служить важным прогностическим критерием вероятности развития достоверного РС при дебюте демиелинизирующего поражения ЦНС (так называемый,
клинически изолированный синдром
– КИС), а так же для прогноза скорости развития нетрудоспособности у пациентов с достоверным РС [3 , 4 , 5 , 7 , 8 , 9 , 10 , 11 , 12 , 13 , 14 , 15 ]. C целью получения более четкого изображения и увеличения разрешающей способности применяются высокопольные МР томографы (1,5; 3 Tesla). Высокопольная МРТ безопасна для пациентов и позволяет более подробно исследовать очаговые изменения головного мозга у больных РС [ 3 , 4 , 5 , 8 , 9 , 14 , 15 , 16 , 19 , 20 ].
Очаги демиелинизации можно обнаружить при осмотре глазного дна с помощью фундус‒камеры (линейные участки просветления и затемнения, расходящиеся веерообразно от диска зрительного нерва вдоль сосудов). Важными методами для оценки функционального состояния о степени сохранности зрительных путей, а также для локализации уровня патологического процесса являются электроретинография (ЭРГ) и метод зрительных вызванных потенциалов (ЗВП). ЗВП дополняют данные ЭРГ, а также являются единственным источником информации в случаях, когда ЭРГ зарегистрировать по тем или иным причинам невозможно [ 1 , 2 , 5 , 6 , 7 , 11 , 12 , 13 , 14 , 15 , 16 , 17 , 18 , 19 , 20 ].
При анализе ЗВП учитывают форму в основном амплитуду (мкВ) и время до пиков волн (мс). Разность его латентности при стимуляции правого и левого глаза (межокулярная разность латентности и амплитуд), межполушарную асимметрию, парадоксальность латерализации ЗВП. При определении субклинических поражений зрительных путей чувствительным тестом является определение времени латентности ЗВП ‒ увеличение латентности компонента является ранним и наиболее устойчивым признаком поражения зрительного нерва, возникающим еще до клинических проявлений заболевания. По мере прогрессирования заболевания наблюдается увеличение периода латентности (на 30‒35% от нормальных показателей) с одновременным снижением амплитуды и изменением конфигурации ответа. Амплитуда и конфигурация ЗВП могут постепенно нормализоваться при восстановлении зрительных функций, тогда как временные характеристики продолжают оставаться увеличенными после нормализации клинических показателей. На демиелинизацню зрительного нерва указывают увеличение ретинокортикального времени при сохранной паттерн ‒ ЭРГ и увеличение временных параметров ЗВП. При грубых поражениях аксонов с ретроградной дегенерацией волокон зрительного нерва наблюдается резкое снижение амплитуды или отсутствие паттерн‒ЭРГ в сочетании с изменениями ЗВП. При частичной атрофии зрительных нервов наблюдается снижение амплитуды и увеличение периода латентности Р. Эти изменения могут возникать независимо друг от друга. Отсутствие ЗВП свидетельствует об атрофии зрительного нерва, несостоятельности зрительных путей и центров [1 , 2 , 4 , 5 , 6 , 7 , 10 , 11 , 12 , 14 , 15 , 16 , 17 , 18 , 19 , 20 ].
Лечение РС
является одной из наиболее актуальных и сложных проблем современной неврологии. Имеющиеся в распоряжении врачей препараты могут лишь снизить частоту и тяжесть обострений, а также замедлить темпы накопления неврологического дефицита, что подтверждается позитивной динамикой по данным МРТ головного и спинного мозга [ 3 , 4 , 7 , 8 , 9 , 11 , 12 , 13 ]. Одной из ключевых проблем лечения РС является создание и клиническое исследование новых препаратов, блокирующих развитие атрофии головного мозга, воспаления и демиелинизации, снижающих частоту обострений, предотвращающих прогрессирование инвалидизации.
Современным стандартом лечения обострения заболевания является высокодозная пульс‒терапия метилпреднизолоном по 1г ежедневно в течение 3‒5 дней, внутривенно капельно. Возможно внутримышечное введение дексаметазона в течение 7‒14 дней или прием преднизолона перорально сроком до 30 дней [ 1 , 3 , 4 , 5 , 6 , 8 , 9 , 10 , 11 , 12 , 13 , 14 , 15 ]. В случае проведения гормональной терапии внутримышечно или перорально пациент (страховая компания или государство) сталкивается с меньшими материальными затратами, однако восстановление трудоспособности происходит значительно позже, что может значительно увеличить непрямые затраты.
Для профилактики обострений и предотвращения прогрессирования заболевания в настоящее время повсеместно используются пять препаратов из группы ПИТРС (препараты, изменяющие течение РС) с доказанной эффективностью. Показана возможность эффективно использовать эти препараты не только во время ремиттирующего течения РС, но и на ранних стадиях РС (клинически изолированный синдром ‒ КИС), и при вторичном прогрессировании с обострениями, особенности действия и переносимости каждого из них оставляют широкую возможность для индивидуального подбора. При вторичном прогрессировании без обострений единственным препаратом пока остается митоксантрон
. Доказательства длительного устойчивого эффекта этих препаратов получены и клинически, и по МРТ в динамике. Основные эффекты ПИТРС: 1) снижение частоты обострений (на 25‒30% по сравнению с плацебо в рандомизированных испытаниях, на 60‒70% по сравнению с периодом до лечения в открытых наблюдениях); 2) замедление скорости прогрессирования необратимых нарушений (инвалидности); 3) снижение активности воспалительной реакции, демиелинизации и нейродегенерации (последнее ‒ в меньшей степени) по данным МРТ [1 , 4 , 5 , 6 , 7 , 8 , 9 , 12 , 13 , 14 , 15 , 16 , 17 , 18 ].
Вывод.
Таким образом, необходимо рассматривать РБН как один из самых ранних проявлений РС, своевременное диагностирование которого существенного облегчает постановку диагноза и помогает определить верную тактику дальнейшего лечения данной группы пациентов.
Список литературы
1. Аверьянов Д.А, С.Л. Алпатов. В В. Букина и др. / Под ред. Л.Г. Щуко. В В Малышева. Оптическая когерентная томография в офтальмологии. ‒ Иркутск. 2005. ‒ 112 с.
2. Аветисов С.Э.. Е Л. Егоров. Л.К Мошегова и др. Офтальмология. Национальное руководство. ‒ М.: ГЭОТАР‒Медиа. 2011.‒ 44 с.
3. Гусев Е.И., Бойко А.Н. Демиелинизируюшие заболевания ЦНС//Consilium Medicum. ‒ 2002. ‒ №2. ‒ С. 12‒18
4. Гнемицкий В В . Шамшинова A M Опыт применения вызванных потенциалов в клинической практике. ‒М.: МБНю, 2001.‒472 с.
5. Гусев Е.И. Рассеянный склероз и другие демиелинизирукицие заболевания. ‒ М.: Миклош. 2004. ‒ 540 с.
6. Гусева М.Р. Клиника и диагностика оптических невритов у детей при рассеянном склерозе // Рус.мед. журнал. ‒ 2001. ‒ Т.2. №I. ‒ С. 6‒12.
7. Гусева М.Р. Результаты клинико‒иммуногснстичоского обследования при оптических невритах у детей с достоверным рассеянным склерозом // Неврологический журнал. ‒ 1999.‒Х®5.‒С. 10‒15.
8. Есауленко И.Е., Чернов А.В., Ульянова О.В., Куташов В.А. Основные принципы оказания неврологической помощи больным с рассеянным склерозом в условиях многопрофильного городского стационара (30-летний опыт) / И.Е. Есауленко [и др.] // Журнал «Вестник неврологии, психиатрии и нейрохирургии». ‒ Москва. ‒ 2021. – № 7. – С. 37 – 41.
9. Куташов В.А., Ульянова О.В, Хабарова Т.Ю., Будневский А.В. Когнитивные нарушения при рассеянном склерозе / В.А. Куташов [и др.]// Саратовский научно-медицинский журнал. ‒ 2021. ‒ Т. 12, № 2. ‒ С. 267 ‒ 270.
10. Манойлова И.К. Об исходах ретробульбарных невритов у молодых больных в ближайшие и отдаленные сроки //Об. тр. науч.‒практ. юбилей и. конф. поев, памяти Т.И. Брошевского. Санкт‒Петербург. 2005 г. ‒ СПб. 2005.‒С 480‒483
11. Никифоров А.С.. Гусева М.Р. Нсйроофгальмология: руководство. ‒ М: ГЭОТАР‒Медиа. 2008. ‒ 624 с.
12. Трон Е.Ж. Заболевания зрительного пути. ‒ Медгиз, 1968. ‒ 394 с.
13. Ульянова О.В., Куташов В.А., Дутова Т.И. Рассеянный склероз – актуальная неврологическая проблема XXI века / О.В. Ульянова, В.А. Куташов, Т.И. Дутова // Молодой учёный. ‒ № 15 (119) ‒ С. 558 ‒ 566.
14. Шамшинова А.М.. Волков В.В. Функциональные исследования в офтальмологии. ‒ М: Медицина. 2002. ‒ 415 с.
15. Шмидт Т.Е.. Яхно Н.Н. Рассеянный склероз: руководство для врачей. ‒ М: МЕДипресс‒информ. 2010. ‒ 272 с.
16. Хьюбслл Д. Глаз. мозг, зрение. ‒ М.: Мир. 1990. ‒ 239 с.
17. Cense В. Thickness and Birefringence of Healthy Retinal Nerve Fiber Layer Tissue Measured with Polarization‒ Scnsitivc Optical Coherence Tomography// Intestig. Ophthalmolog. Visual Sci. ‒ 2004. ‒ V.45. ‒ P. 2600‒2612.
18. Ccuomai D Reproducibility of Optical Coherence Tomography in Multiple Sclerosis// Arch. Neuiol. ‒ 2008. V.65‒P. 1218‒1222.
19. Fisher J.B. Relation of Visual Function to Retinal Nerve Fiber Layer Thickness in Multiple Sclerosis // American Academy of Ophthalmology Annual Meeting. ‒ Chicago‒lllinois. 2005. ‒ P. 105‒109.
20. Houguaard J.L. Evaluation of Heredity as a Determinant of Retinal Nerve Fiber Layer Thickness as Measured by Optical Coherence Tomography // Intcstig. Ophthalmolog. Visual Sci. ‒ 2003. ‒ V.44. ‒ P. 3011‒3016.
Сведения об авторах:
Иванов В.Т. –
ГУЗ Липецкая Городская Больница №4 «Липецк‒Мед», Россия, г. Липецк
Куташов Вячеслав Анатольевич
‒ д.м.н., профессор, заведующий кафедрой психиатрии и неврологии ИДПО ФГБОУ ВО ВГМУ им. Н.Н. Бурденко. [email protected]
Ульянова Ольга Владимировна
‒ к.м.н., доцент кафедры психиатрии и неврологии ИДПО ФГБОУ ВО ВГМУ им. Н.Н. Бурденко.
CLINIC AND DIAGNOSIS OF RETROBULBAR NEURITIS
Ivanov V. T.
GUZ Lipetsk City Hospital №4 «Lipetsk‒Med», Russia, Lipetsk
Kutashov V.A., Ulyanovа
O.V.
FGBOU in VGMU them. NN Burdenko
Abstract.
Multiple sclerosis (MS) is one of the most complex and global medical and social problems. Currently, the country is home to at least 150 000 patients, at least 50% of which are disabled. In recent years there has been a steady trend to increase the incidence of DCS, including in the North‒West Russia, as well as the rejuvenation of the patients [6]. The reason for this was not only improve diagnosis of the disease, but also improving the quality of epidemiological studies, as well as the real increase in morbidity. The article describes the main clinical manifestations and diagnostic methods of lesions of the optic nerve in demyelinating diseases. The basic directions of treatment of patients RS.
Keywords:
demyelinating disease, young age, multiple sclerosis, retrobulbar neuritis, Central nervous system.
Bibliography
1. Averyanov D. A., S. L. Alpatov. In V. Bukin, etc. / Under the editorship of L. G. Shchuko. In Malysheva. Optical coherence tomography in ophthalmology. ‒ Irkutsk. 2005. ‒ 112 p.
2. Avetisov S. E.. E L. Egorov. L. To Moshegov etc. Ophthalmology. National leadership. ‒ M.: GEOTAR‒Media. 2011.‒ 44 p.
3. Gusev E. I., Boyko A. N. Demielinizirute Central nervous system diseases//Consilium Medicum. ‒ 2002. ‒ No. 2. ‒ P. 12-18
4. Gramicci In In . Shamshinova a.m. the Experience of application of evoked potentials in clinical practice. ‒M.: Mbny, 2001.-472 S.
5. Gusev, E. I., Multiple sclerosis and other demielinizirutaya disease. ‒ Moscow: Miklosh. 2004. ‒ 540 p.
6. Guseva M. R. clinic and a diagnosis of optic neuritis in children with multiple sclerosis // Rus.med. log. ‒ 2001. ‒ T. 2. No. ‒ P. 6-12.
7. Guseva M. R. the Results of clinical and immunohistologic examination in optic neuritis in children with reliable multiple sclerosis // Neurological journal. ‒ 1999.‒X®5.‒S. 10-15.
8. Esaulenko I. E., Chernov A. V., Ulyanovа O. V., Kutashov V. A. the Main principles of providing neurological care to patients with multiple sclerosis in a multi-profile city hospital (30 years experience) / Esaulenko I. E. // Journal «journal of neurology, psychiatry and neurosurgery». ‒ Moscow. ‒ 2021. – No. 7. – P. 37 – 41.
9. Kutashov V. A., Ulyanovа A., Khabarova T. Y., Budnevsky A. V. Cognitive impairment in multiple sclerosis / V. A. Kutashov // Saratov scientific medical journal. ‒ 2021. ‒ Vol. 12, No. 2. ‒ P. 267 ‒ 270.
10. Manoilova I. K. About the outcomes of retrobulbar neuritis in young patients in early and late periods //On. Tr. scientific.‒pract. anniversary I. proc. after eating, the memory of T. I. Broshevskiy. Saint‒Petersburg. 2005 ‒ SPb. 2005.‒With 480-483
11. Nikiforov A. C.. Gusev M. R. Siraichalai: a guide. ‒ M: GEOTAR‒Media. 2008. ‒ 624 p.
12. Throne, J. E. diseases of the visual pathways. ‒ Medgiz, 1968. ‒ 394 p.
13. Ulyanovа O. V., Kutashov V. A., Dutova T. I. Multiple sclerosis is a neurological actual problem of the XXI century / O. V. Ulyanovа, V. A. Kutashov, T. I. Dutova // Young scientist. ‒ No. 15 (119) ‒ Pp. 558 ‒ 566.
14. Shamshinova A. M. Volkov V. V. Functional studies in ophthalmology. ‒ M: Medicine. 2002. ‒ 415 p.
15. Schmidt T. E.. Yakhno N. N. Multiple sclerosis: a guide for physicians. ‒ M: Medpress‒inform. 2010. ‒ 272.
16. D. Hubell Eyes. brain, vision. ‒ M.: Mir. 1990. ‒ 239 p
17. V. Cense Thickness and Birefringence of Healthy Retinal Nerve Fiber Layer Tissue Measured with Polarization‒ Scnsitivc Optical Coherence Tomography// Intestig. Ophthalmolog. Visual Sci. ‒ 2004. ‒ V. 45. ‒ P. 2600-2612.
18. Ccuomai D Reproducibility of Optical Coherence Tomography in Multiple MS// Arch. Neuiol. ‒ 2008. V. 65‒P. 1218-1222.
19. Fisher, J. B. Relation of Visual Function to Retinal Nerve Fiber Layer Thickness in Multiple MS // American Academy of Ophthalmology Annual Meeting. ‒ Chicago‒lllinois. 2005. ‒ P. 105-109.
20. Houguaard J. L. Evaluation of Heredity as a Determinant of Retinal Nerve Fiber Layer Thickness as Measured by Optical Coherence Tomography // Intcstig. Ophthalmolog. Visual Sci. ‒ 2003. ‒ V. 44. ‒ P. 3011-3016.
Факторы возникновения ретробульбарного неврита
Провокаторами развития аномального нарушения зрения выступает разные проблемы. Само по себе воспаление начинается в результате поражение тела инфекционными болезнями, хроническими заболеваниями, вызванными иммунодефицитом. К этиопричинам относят:
- Хронические стадии вирусных инфекций — главным возбудителем выступает цитомегаловирус, который провоцируют развитие мононуклеоза. Стабильное расположение пагубных агентов вызывает деформации в иммунных свойствах. Вследствие производства антител для собственных тканей начинается процесс аутоиммунного воспаления.
- Хронические инфекционные точки — чаще всего аномалию вызывают неблагоприятные очаги, которые располагаются рядом (например, гайморит, отит и другие), намного реже — удаленные места (цистит). Инфекция попадает в нервную структуру зрительного аппарата путем кровеносной транспортировки.
- Воспалительные явления в орбите — провокаторами выступают воспалительные процессы. Распространение происходит двумя путями: гематогенным и периневральным, что обуславливает поражение ретробульбарного периметра нерва. Достаточно часто диагностируют тотальный неврит оптического плана.
Вторичное прогрессирование нарушения зрительного нерва начинается в результате аномалии, которая локализуется в церебральном отделе. К основным этиофакторам относят такие болезни:
- Рассеянный склероз — избирательное поражение миелиновой оболочки нервных волокон перемещается на оптические участки, что вызывает воспалительную реакцию. Неврит ретробульбарной природы считается начальным этапом в более 65% случаях заболеваний.
- Опухоли головного мозга — при формировании объемных новообразований в районе глиомы хиазмы, объекты в другом месте начинают активное давление зрительного перекрестка, нарушают процесс кровообращения в теле, обмен веществ в тканях. В итоге у пациента появляются симптомы неврита.
- Нейроинфекции — болезнь Лайма, нейроСПИД, менингит туберкулезного характера могут провоцировать аномалии в ретробульбарной зоне. Воспалительные явления связаны с попаданием в тело инфекционных микроорганизмов. В некоторых случаях заболевание может появиться при интоксикации. Экзогенные поражения вызываются влияние ядовитых химических средств, метилового спирта, йодных веществ. Токсины появляются в результате дисметаболических процессов, почечной недостаточности или во время вынашивания ребенка.
Причины возникновения зрительного неврита
Причины появления данного заболевания пока плохо изучены. По результатам одного из исследований, главным фактором, провоцирующим развитие ретробульбарного неврита зрительного нерва, является генетика. Из-за такой предрасположенности белки миелина ошибочно воспринимаются как вредоносные, в результате чего происходит накопление Т-лимфоцитов и активация иммунной защиты.
Наиболее высок риск развития заболевания в молодом возрасте: первые симптомы возникают у пациентов до 30 лет. Особенно часто ретробульбарный неврит появляется у женщин. В числе причин, провоцирующих развитие заболевания, инфекционные и неинфекционные факторы. Первичное воспаление может возникнуть из-за вирусных инфекций: герпеса, инфекционного мононуклеоза и т.д. Кроме того, его может спровоцировать тонзиллит, ангина и гайморит. В отдельную группу заболеваний, становящихся причиной воспаления зрительного нерва, входят увеит и хориоретинит.
Если имело место поражение головного мозга, то может возникнуть вторичный ретробульбарный неврит. Оно может возникнуть из-за ВИЧ-инфекции, болезни Лайма, воспаления головного мозга.
У подавляющего большинства людей, страдающих рассеянным склерозом, диагностируется вторичный бульбарный неврит, который возникает из-за недостатка миелина. При этом сперва атрофические процессы в миелиновой оболочке незаметны: их бывает сложно выявить даже на МРТ.
Признаки атрофии миелина замечают примерно спустя 5 лет после возникновения заболевания. У 50% пациентов на снимках замечают демиелинизацию обоих зрительных путей, примерно у 37% — процесс заметен только с одной стороны, у остальных пациентов в сохранности находятся оба пути.
Механизм возникновения
При рассматривании зрительного отдела можно понять, что в составе нерва присутствует большое количество волокон (более миллиона), которые начинают свой путь с сетчатки и заканчивают — в подкорковых ганглиях глаза. Разнообразные формы возбудителей способны вызывать серьезные нарушения, к примеру: ишемию, воспаления и разрушение тканей. В итоге у больного происходят пагубные изменения, влияющие на функции передачи информации от рецепторов сетчатки, которые принимают наружную картинку.
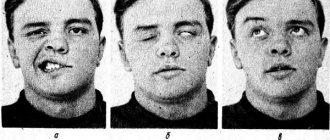
Клиническая картина представляется в виде снижения уровня зрения, нарушением цветового восприятия, выпадением границ. При пренебрежении рекомендаций врача или полном отказе от лечения пациент начинает испытывать необратимые аномалии, заполняющие впадины соединительнотканными проростами. Последняя стадия заболевания приводит к полной утрате зрительных возможностей.
Симптомы интрабульбарного неврита
Интрабульбарный неврит зрительного нерва имеет острое начало. Воспалительный процесс могут спровоцировать такие возбудители, как стафилококк, стрептококк, вирусы гриппа и герпеса. Инфекция проникает в зрительный нерв через стекловидное тело и периваскулярные пространства. Воспаление нерва может быть тотальным или частичным. Для тотального воспаления характерно резкое снижение нормального зрения. При частичном поражении нерва зрение может оставаться в норме, однако при этом отмечаются парацентральные и центральные скотомы овальной, округлой и аркоподобной формы. У больных также снижается цветовосприятие.
Все патологические изменения обычно концентрируются в зоне диска зрительного нерва. Сам диск гиперемирован, по своему оттенку сливается с фоном сетчатки, его ткань отечна, а отек имеет выраженный экссудативный характер. Границы диска стушеваны, чрезмерной проминенции не наблюдается. Глазное дно при данном неврите зрительного нерва просматривается плохо и нечетко. На диске можно заметить кровоизлияния, вены немного расширены.
Острый период патологии длится около 3-5 недель, после чего отек начинает постепенно спадать, границы диска становятся более четкими, все кровоизлияния рассасываются. В итоге возможно выздоровление и полное восстановление нормального зрения, даже если прогнозы изначально были неблагоприятными. Однако если заболевание протекает тяжело, возможна гибель нервных волокон, их распад и постепенное замещение глиальной тканью. Прогноз для больного неблагоприятный, поскольку наступает атрофия зрительного нерва. Степень атрофии варьируется от минимальной до полной, что приводит к резкому ухудшению зрения.
Разновидности неврита
Существует разные виды симптоматики, которая зависит исключительно от места поражения (центральной или периферической доли). В неврологии ретробульбарный неврит поделили на три класса:
- Аксиальный — распространенная форма воспалительной реакции, локализуется только в аксиальном пучке, выделяется резким снижением центральной степени остроты зрения и появлением скотом.
- Периферический — берет начало в периферических структурах, сопровождается формированием подоболочечной жидкости, которая провоцирует боль. Характерно сужение оптических полей.
- Трансверсальный — пагубная аномалия прогрессирует в периферии или аксиальном районе после чего попадает на поперечник нервного центра. У пациента наблюдается полная слепота.
Другая область разделения ретробульбарного неврита зависит от вариабельности протекания:
- Острая форма — проявляется в стремительной утрате остроты зрения. Чаще всего диагностируется при первичном варианте поражения, присуща молодым лицам.
- Хроническая форма — симптомы обладают постепенной шкалой возрастания, которые вызываются церебральным расстройством. У пациентов наблюдаются в некоторых периодах ремиссии или обострения. Существует вероятность перетекания острой в хроническую форму.
В чем проявляется?
Главными проявления аномалии являются разные нарушения оптического восприятия. Согласно среднестатистическим данным в 60% ситуаций у больных имеются проблемы со зрением. При диагностировании острого вида неврита острота зрения снижается в течение короткого времени (от пары часов до двух суток), а при хронической форме понадобиться 7-14 дней. Больные, рассказывая про свои ощущения, сообщают о «пелене перед глазами» и «размытостью всех предметов», у некоторых появляются «световые вспышки». Медленное течение заболевания вызывает ухудшение зрительного приспособления в ночное время.
Деформации оптических границ провоцируют появление темных точек перед глазами, сужением видимой траектории. Они способны комбинироваться с понижением показателя зрения. Ретробульбарный неврит протекает с нарушениями цветовосприятия. Дисхроматопсия практически никак не замечается пациентами, а только выявляется при проведении определенных анализов. Медики говорят, что более 50% больных жалуются на ощущение болевого синдрома в районе глазных орбит, который возрастает при совершении активности, в частности при повороте взора вверх.
Способы обследования
Главная цель диагностической процедуры заключается в постановлении корректного заключения с четким выявлением этиологии и обязательным исключением наличия у больного рассеянного склероза. Для исследования потребуется провести выяснение всех симптомов, скорость их развития и ранее пережитые заболевания, а также полноценное тестирование офтальмологического и неврологического плана. Диагностика:
- Визометрический анализ — помогает определить упадок зрения, появившиеся проблемы можно скорректировать ношением линз.
- Тест на определение цветоощущения — предназначено для точного выявления аномалии при отсутствии изменений ДЗН.
- Периметрическое сканирование — сканируют центральные, парацентральные и периферические отделы.
- Офтальмоскопия — ищет отечности, кровотечения и вероятность появления атрофии.
Как избавиться?
Лечебные мероприятия при ретробульбарном неврите носят этиопатогенетический принцип, который подбирается с учетом этиологии болезни. Поражение вторичного плана нуждается в устранение первоисточника, то есть удаления новообразования, терапии, направленной на восстановление иммунных способностей при рассеянном склерозе, избавление от нейроинфекций. К главным комплексам лечения относят:
- Фармакологические средства антибиотического характера широкого спектра применения.
- Противовирусные компоненты.
- Ввод в курс терапии глюкокортикостероидных средств.
- Для снижения отечности предписываются мочегонные и антигистаминные препараты.
- Назначается курс витаминных комплексов (витамины группы В и С, никотинамид и прочие).
При токсическом поражении потребуется дезинтоксикация, для этого используют внутривенный ввод солевых растворов, декстрана через капельницу. Если у больно нет ограничений, рекомендуется провести физиотерапевтические процедуры.
Методика лечения
В самой легкой стадии неврит зрительного нерва проходит незаметно сам по себе. Но чаще всего не обходится без вмешательства лекарственных препаратов вплоть до госпитализации, при серьезных осложнениях. В основном используют препараты группы стероидов, которые устраняют возникшие воспаления в области зрительного нерва.
Чтобы правильно начать лечение, необходимо разобраться в причинах и понять все ли симптомы правильно определены и адекватно оценены. От этого зависит этапы выздоровления и категория необходимых лечебных средств. Чаще всего определить сразу все причины невозможно, поэтому врачи будут действовать по наработанной схеме:
- Назначение пенициллинового ряда антибиотиков с очень широкой областью действия. С этой категорией запрещается применять препараты стрептомициновой группы.
- Лечение средствами сульфаниламидного типа.
- Антигистаминные лекарства.
- Применение местной терапии гормональной направленности.
- Терапия комплексного характера с применением противовирусных и противобактериальных медикаментов.
- Лечение на основе установленных симптомов с использованием лекарств дезинтоксиционного типа и средств со свойствами улучшения процессов обмена и восстановления кислотной среды.
- В более поздних проявлениях зрительного неврита и при появлении атрофии нерва в глазных каналах, назначают спазмолитические препараты, которые воздействуют на микроциркуляцию крови в сосудах.