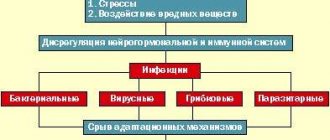
Диэнцефальный синдром (гипоталамический) — это комплекс расстройств эндокринного, обменного, вегетативного типа.
Во время этих нарушений наблюдается поражение гипоталамической области промежуточного мозга. В большинстве случаев эти расстройства происходят из-за дисфункции гипоталамуса.
Для диэнцефального синдрома характерно:
- изменение массы тела, в большинстве случаев она увеличивается;
- появление головных болей;
- проблемы с настроением, частые перемены;
- появление состояния гипертензии;
- проблемы с менструальным циклом;
- повышение аппетита;
- возникновение ощущения повышенной жажды;
- иногда повышается и понижается половое влечение.
Данное нарушение часто возникает в эндокринологической, гинекологической, невралгической практике, при этом во время диагностирования возникают сложности, которые связанны с многообразием симптоматики и разновидностей синдрома.
Диэнцефальный синдром в большинстве случаев проявляется у подростков в возрасте от 13 до 15 лет, а также во время репродуктивного возраста от 31 до 40 лет. В репродуктивном возрасте он в основном преобладает у женщин – от 12,5 % до 17,5 %.
Заболевание приводит к серьезным расстройствам репродуктивного здоровья многих женщин. Наблюдается развитие эндокринного бесплодия, появление поликистоза яичников, а также различные патологии акушерского и перинатального характера.
Причины и провоцирующие факторы
Нарушения в функционировании гипоталамуса могут возникнуть из-за целого ряда причин и факторов:
- наличие опухолей в головном мозгу, которые приводят к сдавливанию гипоталамической области;
- травматические повреждения черепно-мозгового характера, во время которых возникает прямое повреждение гипоталамуса;
- состояние нейроинтоксикации – токсикомания, наркомания, алкоголизм, вред от производственной деятельности, влияние экологических вредных компонентов;
- различные нарушения с сосудистым характером – инсульт, остеохондроз;
- нейроинфекции вирусного и бактериального типа – грипп, малярия, тонзиллит в хронической форме;
- факторы с психогенным характером – проявление стрессовых и шоковых ситуаций, чрезмерных умственных нагрузок;
- период беременности и гормональные перестройки, которые связаны с этим периодом;
- болезни хронического типа, которые проявляются совместно с элементами вегетативного типа – бронхиальная астма, состояние гипертонии, язвенные поражения желудка и двенадцатиперстной кишки, состояние ожирения.
Дисфункция срединных структур головного мозга по ЭЭГ
Понятием «срединные структуры мозга» в электроэнцефалографии объединяют образования продолговатого мозга, моста, среднего мозга, таламуса и гипоталамуса, а также в ряде случаев некоторые отделы медиобазальных образований, входящих в так называемую лимбическую систему (гиппокамп, миндалина, орбитальная кора, передние отделы цингулярной извилины), и поперечные спайки мозга, объединяющие эти образования, расположенные в двух полушариях. Для включения перечисленных образований в единую систему существует ряд практических и теоретических обоснований. Как показывают многочисленные экспериментальные и клинические исследования, активность названных образований характеризуется высокой степенью взаимодействия гомологичных ядер и образований двух полушарий, а также систем, расположенных по вертикали.
Так, имеются многочисленные данные о том, что модулирующие влияния лимбических образований на уровень функциональной активности мозга, функцию внимания и регуляцию аффективного тонуса осуществляются через системы восходящей ретикулярной формации среднего мозга. Сомногенные механизмы переднего мозга также реализуют свое действие опосредованно через каудальный дезактивирующий и таламический синхронизирующий механизм ретикулярной формации1. В экспериментальных исследованиях и при регистрации ЭЭГ у больных через долгосрочные имплантированные электроды показано также билатеральное вовлечение в патологическую активность медиобазальных лимбических систем при локализации доминантного патологического источника импульсации в одном из полушарий, причем чаще всего эта вторичная билатеральная синхронизация и генерализация патологической активности реализуется через ретикулярные стволовые и таламические механизмы 23. Все эти сведения имеют большое значение для понимания происхождения изменений на ЭЭГ при поражении срединных структур мозга.
Эти структуры мозга могут вовлекаться в патологический процесс при некоторых типах энцефалитов, избирательно поражающих стволовые отделы мозга, при нарушениях кровообращения в системе вертебробазилярных артерий, питающих стволовые отделы, при опухолях как самого ствола, так и прилегающих к нему образований (мозжечок, основание черепа, эпифиз, гипофиз)4.
Рис. 1. ЭЭГ больной 34 лет с опухолью ствола мозга
амедление основного ритма до 7-8 Гц. Билатерально-синхронные вспышки θ-волн 4 Гц по всем отведениям.
Вследствие диффузных и симметричных проекций срединных структур мозга на кору возникающие при их вовлечении в патологический процесс изменения электрической активности носят диффузный и билатерально-синхронный характер. Наиболее типичным признаком поражения срединных структур мозга являются генерализованные билатерально-синхронные θ- и δ-волны. В зависимости от тяжести поражения они могут быть более или менее постоянными либо возникать периодически или в виде вспышек (рис.1). При этом патологическая активность тем регулярнее и симметричнее, чем ниже в стволе локализуется патологический фокус.
Очевидно, это связано с меньшей дифференцированностью влияний нижнестволовых (ромбэнцефалических и мезэнцефалических) отделов ретикулярной формации на активность мозга, чем влияний более высоко лежащих таламических и лимбических механизмов56.
Рис. 2. ЭЭГ больной 66 лет с опухолью задней черепной ямы
Билатерально-синхронные генерализованные вспышки a-волн до 200 мкВ амплитудой в затылочных отделах.
В некоторых случаях поражение срединных структур мозга может проявляться билатерально-синхронными генерализованными вспышками высокоамплитудных (выше 100-120 мкВ) α-волн (рис. 2) или β-колебаний амплитудой более 30 мкВ (рис. 3).
Рис. 3. ЭЭГ при нарушении мозгового кровообращения в бассейне основной артерии
Билатерально-синхронные вспышки p-подобных колебаний амплитудой до 80 мкВ.
При поражении нижнестволовых отделов мозга травматического, дезонтогенетического и сосудистого генеза, по-видимому, в связи с дисфункцией ретикулярных синхронизирующих механизмов на ЭЭГ могут наблюдаться изменения по типу десинхронизации78. При отсутствии α-ритма по всем отведениям регистрируется низкоамплитудная (< 20 мкВ), полиморфная, по преимуществу высокочастотная активность. Низкоамплитудные ЭЭГ являются вариантом нормы. В связи с этим трактовать их как проявление поражения ствола мозга можно только при учете клиники. Заключение по ЭЭГ в этом случае должно носить условный характер, категорические формулировки недопустимы (рис. 4).
Рис. 4. ЭЭГ при синдроме недостаточности кровообращения в вертебробазилярной системе
На ЭЭГ а-ритм отсутствует. По всем отведениям регистрируется активность частотой 13-25 Гц, амплитудой, не превышающей 25 мкВ. Низкоамплитудная ЭЭГ — вариант нормы. В контексте клинических данных снижение амплитуды на ЭЭГ с преобладанием быстрых ритмов может указывать на дисфункцию стволовых структур.
Как правило, ЭЭГ не позволяет с уверенностью говорить об уровне поражения, поскольку характер ее изменений зависит от конкретного вовлечения синхронизирующих или десинхронизирующих механизмов, локализующихся на всех уровнях, начиная с бульбарного и кончая фронтальной лимбической корой, от характера этого вовлечения (возбуждающего или деструктивного), от нейродинамических изменений взаимодействия множественных мозговых неспецифических систем при патологии и, наконец, самое главное, от массивности поражения мозговых структур. Тем не менее, опыт многолетнего диагностического использования ЭЭГ во многих лабораториях мира, в ряде случаев проверенный специальными модельными экспериментальными исследованиями на животных, позволяет очертить некоторые общие закономерности взаимоотношения некоторых типов поражений с определенными уровнями стволово-срединных структур.
Поражение ствола мозга
В данном контексте под стволом мозга мы подразумеваем международное определение, включающее отделы начиная от продолговатого до среднего мозга включительно. Учитывая ограниченность объема этого образования, большинство патологических процессов всегда захватывают в той или иной степени несколько его уровней или оказывают на них влияние, поэтому узко вычленить изменения, характерные для ограниченных отделов, практически нереально. Осмысленным представляется хотя бы более детально проанализировать данные, основанные на случаях, где уровень поражения был точно верифицирован визуализационными методами (КТ, ЯМРТ) и на аутопсии. Вначале проанализируем данные при ишемических нарушениях, поскольку они не вызывают дислокационных и ликвородинамических воздействий на расстоянии, что позволяет связывать наблюдаемые изменения ЭЭГ именно с пораженной структурой.
Тромбоз основной артерии вызывает инфаркты преимущественно продолговатого мозга и моста, в меньшей степени страдают средний мозг и более высокие уровни, так как там компенсация осуществляется через виллизиев круг. Таким образом, эти нарушения можно рассматривать как модель преимущественного поражения нижнего стволового уровня (продолговатый мозг и мост). Они обычно не сопровождаются появлением медленных колебаний в ЭЭГ. В половине случаев сохраняется а-ритм с нормальными реакциями на афферентную стимуляцию, в части случаев наблюдается низкоамплитудная ЭЭГ. В ряде наблюдений описана хроническая бессонница, что адекватно представлениям о роли бульбо-понтинной синхронизующей ретикулярной формации в организации медленного сна. Вследствие поражения на уровне моста структур, связанных со стадией сна с БДГ, могут наблюдаться нарушения в виде его отсутствия, сокращения длительности или диссоциации его компонентов. Медленные колебания наблюдаются при присоединении ишемических размягчений на более высоком мезенцефальном и (или) диэнцефальном уровне910111213.
При преимущественном поражении на мезенцефальном уровне наблюдаются генерализованные билатерально-синхронные медленные волны или картина бета-комы с паттерном сна. При ограниченных мезенцефальных деструкциях медленноволновая активность чередуется с периодами нормального aльфа-ритма, а в картине сна отмечаются смены стадий с наличием БДГ-сна. Обусловлено это, очевидно, сохранностью понтинного механизма БДГ-сна и таламических неспецифических систем генерации a-активности14.
При массивном деструктивном двустороннем поражении ствола с включением среднего мозга возникает картина α-комы. Предполагается, что в этих случаях сохранность α-активности обусловлена интактностью таламо-кортикальных систем ее генерации, а тотальная деструкция нижне-стволовых синхронизирующих и мезенцефальных десинхронизирующих механизмов с одновременным выключением специфических и неспецифических систем восходящей активации обусловливает автономность и ареактивность ЭЭГ15.
Следует отметить, что изложенные выше данные касаются необратимых деструктивных, часто витальных нарушений. В случаях, когда нарушения проявляются в основном клинической симптоматикой без грубых морфологических нарушений стволовых структур, изменения ЭЭГ могут быть более мягкими и носят транзиторный характер, соответственно фазе патологического процесса.
Здесь уместно обсудить распространенное в отечественной литературе и практике мнение о том, что поражение каудальных отделов ствола приводит к появлению билатерально-синхронных медленных или гиперсинхронных волн в задних, а поражение ростральных отделов ствола — в передних отделах1617. Анализируя цитированные сообщения, можно сделать следующие выводы:
- наблюдения касаются детской возрастной группы;
- в приведенных случаях имеет место окклюзионная гидроцефалия третьего желудочка мозга;
- ни в одном случае нет патогистологически верифицированных указаний на поражение конкретных стволовых структур, а в ряде приводимых наблюдений отсутствует адекватная нозо-синдромологическая диагностика;
- анализ приводимых ЭЭГ говорит о том, что медленная активность в задних отведениях полностью соответствует характеристикам «медленного α-варианта» ЭЭГ.
Таким образом, очевидно, что обсуждаемые изменения ЭЭГ не могут быть интерпретированы именно как проявление патологии нижних стволовых отделов. Они являются в случаях окклюзирующих поражений на уровне задней черепной ямы симптомом на расстоянии — следствием нарушения функции таламических ядер, окружающих третий желудочек и связанных с генерацией α-ритма, в результате механического гидроцефального и гипергидрационного воздействия18. В детском и подростковом возрасте медленныйαa-вариант встречается намного чаще, чем во взрослом и отражает существенный разброс в скорости созревания срединных структур в норме19. В условиях гипертензионной гидроцефалии третьего желудочка, имеющей место в цитированных выше публикациях, задержка нормального нарастания частоты доминантного ритма является естественным следствием дисфункции диэнцефальных, т.е. ростральных срединных структур головного мозга, а не прямым результатом не доказанного поражения нижнестволовых уровней. Таким образом, представления о преимущественном преобладании билатерально-синхронных колебаний в передних отделах при ростральных, а в задних — при каудальных поражениях ствола представляются необоснованными, а диагностические заключения на основе этого критерия — произвольными и неадекватными.
Суммируя, можно сказать, что изменения ЭЭГ при поражении стволовых структур носят симметричный характер и, за исключением нарушений по типу десинхронизации и, соответственно, снижения амплитуды, проявляются высокоамплитудными билатерально-синхронными a-волнами, билатерально-синхронными медленными волнами или вспышками высокоамплитудных колебаний. При этом вероятность появления медленных волн, амплитуда и степень замедления частоты тем больше, чем выше локализуется поражение:
- нижнестволовые поражения проявляются наиболее часто низкоамплитудными ЭЭГ или высокоамплитудными α-колебаниями,
- поражения среднего уровня ствола — θ-волнами,
- верхнего ствола (средний мозг и мезодиэнцефальный переход) — δ-волнами. Регулярность и ритмичность активности тем выше, чем ниже уровень поражения.
Поражение срединных структур полушарий
рис. 1. ЭЭГ больного 39 лет с краниофарингиомой, сдавливающей гипоталамические отделы.
Билатерально-синхронные генерализованные δ-волны.
Двустороннее или медиально локализованное поражение гипоталамических структур приводит к появлению билатерально-синхронных вспышек или постоянных билатерально-синхронных медленных колебаний в ЭЭГ. Чаще всего это волны δ-диапазона (рис. 1). Аналогичные изменения наблюдаются и при двустороннем поражении таламуса (Szirmai I. et al., 1977).
Рис. 2. ЭЭГ больной 38 лет с опухолью медиобазальных отделов левого полушария мозга с вовлечением таламических ядер
Сопор. Генерализованые δ-волны (частотой 1-3 Гц, амплитудой до 200 мкВ), эпизодически преобладающие по амплитуде в левом полушарии.
Латерализованное поражение таламуса, как правило, вызывает появление билатерально-синхронных широко распространенных δ-волн с амплитудным преобладанием на стороне поражения (см. рис. 2). Иногда грубые деструктивные латерализованные таламические поражения дают картину симметричных билатерально-синхронных или даже преобладающих на интактной стороне медленных колебаний. Это обусловлено тем, что из-за мощных поперечных спаек, связывающих оба таламуса по существу в единую ритмогенную структуру, образуется единый патологический паттерн активности, объединяющий оба таламуса. Однако вследствие поражения деструктивным процессом одного из зрительных бугров и нарушений связи его с корой соответствующего полушария патологическая активность на пораженной стороне оказывается менее регулярной и выраженной20. В таких случаях существенную помощь в определении локализации патологического фокуса может оказать проба со световой ритмической стимуляцией. Как уже указывалось, при этой пробе наблюдается усвоение ЭЭГ-рит-мов световых мельканий. Этот эффект возникает за счет функционирования таламокортикальных реле. В случае нарушения таламокортикальных связей и поражения ядер таламуса передача ритмической импульсации с периферии к коре нарушается, и на стороне поражения реакция усвоения ритма или отсутствует, или плохо выражена, в то время как на стороне морфологически интактного таламуса наблюдаются исчезновение медленной патологической активности и замена ее ритмической активностью, соответствующей частоте световых мельканий.
Рис. 3. ЭЭГ больной 43 лет с глиомой ростральной части мозолистого тела
На фоне диффузных изменений — вспышки асимметричных δ-колебаний неправильной формы в гомотопных отделах обоих полушарий, преобладающие в передних отделах, соответственно проекции пораженных волокон.
При отсутствии возможности предъявления ритмической световой стимуляции или при тяжелом коматозном состоянии, при котором реакция усвоения ритма может отсутствовать, возможно использовать любые другие активирующие стимулы: звуковые, тактильные, ноцицептивные. При этом на стороне морфологически интактного полушария возникает реакция активации в виде перестройки ритма (обычно в сторону нарастания частоты и падения амплитуды), в то время как на стороне поражения сохраняется монотонная фоновая активность без заметных изменений в ответ на стимуляцию. Описанные пробы эффективны при латерализованном поражении любых срединных структур, а не только таламуса, когда фоновая ЭЭГ не дает ясности в отношении стороны поражения. Грубое деструктивное поражение мозолистого тела вызывает появление широко распространенных медленных колебаний в симметричных отделах полушарий, в основном в областях проекции волокон мозолистого тела, соответствующих поражению. Особенностью их является то, что, возникая одновременно в гомотопных отделах обоих полушарий, они, однако, как правило, асимметричны и не строго билатерально-синхронны. Нарушения билатеральной синхронии и симметричности обусловлены тем, что мозолистое тело является одним из важнейших механизмов двусторонней синхронизации активности полушарий и соответственно разрушение патологическим процессом этой структуры вызывает нарушение когерентности их активности2122(рис. 3).
Рис. 4. ЭЭГ больной 66 лет с опухолью задней черепной ямы
Билатерально-синхронные генерализованные вспышки a-волн до 200 мкВ амплитудой в затылочных отделах.
Патологические процессы в структурах лимбической системы в зависимости от характера и локализации вызывают различные изменения ЭЭГ. Поражения ядер перегородки, свода, преоптической коры, цингулярной извилины даже при одностороннем вовлечении могут давать нелатерализованные медленные билатеральносинхронные волны, в основном δ-диапазона, что обусловлено их срединной локализацией и тесными двусторонними функциональными связями. Амплитуда патологических колебаний может преобладать на стороне поражения. При двусторонних поражениях устойчивые амплитудные асимметрии не наблюдаются (см. рис. 4).
Footnotes
- Bremer E. Preoptic hypnogenic area and reticular activating system / Arch. Ital. biol., 1973, v. III, P-85-111.
- Бехтерева Н.П. Смирнов В.М., Бондарчук А.Н. Физиология и патофизиология глубоких структур мозга человека. Л-М. Медицина. 1967.
- Wieser H.G. Spontane und evozierte Spitzentatigkeit im Tiefen- und Ober-flachen-EEG / EEG-Labor, 1988, Bd. 10, s. 8-30.
- Болдырева Г.Н. Электроэнцефалография при опухолях базальной локализации / / Клиническая электроэнцефалография. — М: Медицина, 1973. — с. 147-172.
- Майорчик В.Е. Изменения ЭЭГ в зависимости от локализации опухоли мозга. Клиническая электроэнцефалография. – М.: Медицина, 1973, с. 106-146.
- Гриндель О.М. Электроэнцефалограмма при черепно-мозговой травме. В кн.: Клиническая электроэнцефалография. М. Медицина. 1973, с. 213—259.
- Зенков Л.Р., Кууз Р.А., Парамонов Л.В. Электрическая активность большого мозга и мозжечка при кранио-вертебральных аномалиях. В кн.: Конференция молодых нейрохирургов. М., 1970.
- Гриндель О.М. Электроэнцефалограмма при черепно-мозговой травме. В кн.: Клиническая электроэнцефалография. М. Медицина. 1973, с. 213—259.
- Markand O.N. Electroencephalogram in «locked-in» syndrome / Electroenceph-alogr. Clin. Neurophysiol., 1976, v. 40, p. 529-534.
- Cummings J.L., Greenberg R. Sleep patterns in the «locked-in syndrome». Elec-troencephalogr. Clin. Neurophysiol. 1977, v. 43, p. 27—271.
- Patterson J.R., Grabois М. Locked-in syndrome: A rewiew of 139 patients / Stroke, 1996, v. 17, p. 758-764.
- Psatta D.M., Matei M. Cerebral evoked potentials in the chronic vertebrobasilar insufficiency / J.Neurol, and psyciat., 1993, v. 31, №3—4, p. 221—238.
- Kamondi A., Szirmai I., Topographic EEG Analysis in two patients with basilar thrombosis / Clin, electroencephalogr., 1993, v. 24, p. 138—145.
- Markand O.N., Dyken M.L. Sleep abnormalities in patients with brain stem lesions I Neurology, 1976, v. 26, p. 769-776.
- Fung P.C., Tucker R.P. Alpha-rhythm and alpha-like activity in coma. Clin. Elec-troenceph. 1984, v. 15, №3, p. 167-172.
- Галкина Н.С. Электроэнцефалограммы детей в норме и при патологии. Клиническая электроэнцефалография. — М.: Медицина, 1973. — с. 270—285.
- Благосклонова Н.К. Оценка патологических знаков на ЭЭГ детей и подростков. В кн.: Благосклонова Н.К., Новикова Л.А. Детская клиническая электроэнцефалография. М., Медицина, 1994. с. 54—61.
- Зенков Л.Р., Диковская Т.А. К вопросу о влиянии внутричерепной гипертензии на электрическую активность головного мозга. Вкн.:Труды 1 МОЛМИ им.И.М.Сеченова, М., 1963.
- Eeg-Olofsson O. The development of the electroencephalogram in normal children and adolescents from the age of 1 through 21 years / Acta, pediat. scand. Suppl. 1970, v. 208, p. 1-47.
- Зенков Л.Р. Новые направления в клинической неврологии. Сов. мед. 1976, №11, с. 43-45.
- Montplaisir J., Nielson T., Cote J., Boivin D., Rouleau I., Lapierre G. Interhemispheric EEG coherence before and after partial callosotomy / Clin, electroencephalogr., 1990, v. 21, p. 42-47.
- Nagase Y., Terasaki O., Okubo Y., Matsuura M., Torn M. Lower interhemispheric coherence in a case of agenesis of corpus callosum / Clin, electroencephalogr., 1994, v. 25, p. 33-39.
Классификация и клиническая картина
Насчитывается большое число исследовательских программ по изучению диэнцефального синдрома, согласно которым была создана классификация расстройства.
Дисфункция диэнцефальных структур бывает нескольких типов, у каждого из которых свои симптомы и проявления:
- Диэнцефальный синдром с гипоталамической (диэнцефальной) эпилепсией.
- Расстройство вегетативно-висцерально-сосудистого характера. Наблюдаются нарушения в сердечно-сосудистой и дыхательной системе.
- Расстройство терморегуляции. Возникает повышение температуры тела от субфебрильной до фебрильной. При данной форме появляется состояние озноба, мышечной дрожжи, иногда может появиться гипотермия.
- Нарушения нервно-мышечного типа. Эта форма сопровождается повышенной слабостью в виде физической астении.
- Нарушения нервно-трофического характера. Это нарушение характеризуется проявлением повышенных отеков на фоне общей слабости, жажды, головных болей, ознобоподобного тремора и гипотермии.
- Нейроэндокринная форма. Данное нарушение проявляется в виде возникновения гипо- и гиперфункции гипофиза и других желез внутренней секреции.
- Нервно-психические расстройства. Наблюдаются вегетативно-сосудистые, нейроэндокринные, обменно-трофические нарушения.
- Нейроэндокринно-обменные расстройства. Это эндокринные нарушения, при которых возникает ожирение, раннее половое созревание, головные боли, появляется быстрая физическая и умственная утомляемость, нарушение менструального цикла и другие сбои.
Диэнцефальная эпилепсия
Диэнцефальная эпилепсия – это своеобразные вегетативные пароксизмы, схожие с приступами обычной эпилепсии, но причиной которых служат нарушения в работе гипоталамуса. Они могут проявляться от нескольких часов до суток.
Данная форма синдрома совмещает в себе следующие симптомы:
- за сутки до наступления приступа у человека может поменяться настроение;
- возникновение повышенного чувства голода;
- ощущение жажды;
- проявление беспричинного страха;
- примерно через два часа может появиться ощущение озноба;
- повышение температуры тела;
- проявление сильного потоотделения;
- может поменяться окраска кожи;
- возникновение частого мочеиспускания и дефекации.
Приступы обычно возникают совместно с судорогами, обмороками.
MedGlav.com
Диэнцефальный синдром — симптомокомплекс, возникающий в результате поражения гипоталамо-гипофизарной области, картина которого складывается из обменно-эндокринно-трофических расстройств.
Гипоталамус принято делить на три раздела:
- передний, средний и задний.
Передний отдел регулирует функции парасимпатической нервной системы, задний симпатической, средний — эндокринные и трофические функции.
Между гипоталамусом и гипофизом существует теснейшая нервная и гуморальная связь. Ряд гормонов образуется в ядрах гипоталамуса, накапливаясь затем в гипофизе (нейрокриния). В гипоталамусе вырабатываются факторы, контролирующие секрецию тропных гормонов гипофиза (рилизинг-факторы и ингибиторы). Гипоталамус является ключевым звеном лимбико-ретикулярной системы — интегративного церебрального механизма, обеспечивающего целостные формы организации деятельности.
Причины.
Нарушение нормальной деятельности гипоталамуса может быть обусловлено очень многими патологическими факторами.
- Повышенная проницаемость сосудов этой области способствует переходу в мозг токсинов и вирусов, циркулирующих в крови.
- Диэнцефальный синдром наблюдается и при опухолях гипоталамической области (краниофарингиома, базальная менингиома, подкорковые глиомы, пинеалома).
- Существенное значение имеют хроническая психическая травма и конституциональная неполноценность.
Таким образом, в основе заболевания гипоталамуса могут лежать не только анатомические структурные повреждения ядер гипоталамуса (энцефалит, опухоль и др.), но и функциональные расстройства его деятельности. Собственно органические поражения гипоталамической области составляют лишь очень незначительную группу гипоталамических синдромов.
Клиника.
Клиническая картина полиморфна, что находит объяснение в многообразии функций, регулируемых этим отделом мозга. Наиболее закономерно поражение гипоталамуса проявляется в следующем:
- нарушением деятельности внутренних органов и сосудистой системы;
- расстройством терморегуляции,
- нарушением водного, минерального, жирового и белкового обмена;
- дисфункцией желез внутренней секреции,
- нарушением сна и бодрствования.
Различная комбинация этих дисфункций и определяет конкретный характер клинических проявлений. Особенно типичны жажда, изменение аппетита (булимия или анорексия), сонливость.
Одним из наиболее ярких и часто встречающихся является нейроэндокринный синдром. В основе его лежит эндокринная, как правило, плюригландулярная дисфункция, сочетающаяся с вегетативными нарушениями. В эту группу входят такие очерченные клинические формы:
- синдром Иценко — Кушинга,
- адипозогенитальная дистрофия,
- несахарный диабет,
- неадекватная секреция антидиуретического фактора («водная интоксикация»),
- дисфункция половых желез (ранний климакс, импотенция),
- смешанное ожирение,
- идиопатические отеки — синдром Пархоиа,
- синдромы, проявляющиеся выраженным истощением (кахексия Симмондса).
- синдром персистирующей лактореи-аменореи (СПЛА) обычно связан с микропролактиномой гипофиза, но может (реже) возникать и при дисфункции гипоталамуса.
В ряде случаев диэнцефальный синдром проявляется нарушением бодрствования (сонливость днем), постоянным субфебрилитетом и гипертермическими приступами. Как правило, отмечаются астеноневротические явления, сопровождающие вегетативные, эндокринные и трофические расстройства. Аномальная неврологическая симптоматика при диэнцефальном синдроме, как правило, отсутствует либо представлена лишь негрубыми рассеянными признаками.
Дифференциальная диагностика.
За исключением классических блоков диэнцефального поражения (несахарный диабет, кахексия, адипозогенитальная дистрофия, неадекватная секреция антидиуретического гормона), диагностика гипоталамического синдрома требует тщательного дифференцирования с несравненно чаще встречающимся комплексом психовегегативных расстройств.
Недооценка этого обстоятельства приводила в прошлом к необоснованной расширительной трактовке всех неясных вегетативных и эндокринных нарушений как «диэнцефалозов».
Следует подчеркнуть, что диагноз гипоталамического синдрома должен в первую очередь базироваться на клиническом анализе ситуации. Этот диагноз требует обязательного наличия обменно-эндокринных расстройств. Всегда необходимо исключить первичную патологию эндокринных желез. Специально следует оговорить, что нередкие при описании ЭЭГ указания на поражения диэнцефальной области, как правило, никакого значения в расшифровке истинной локализации церебрального поражения не имеют (исключение составляют только опухоли селлярной области).
ЛЕЧЕНИЕ.
- Патогенетическая терапия нейрообменно-эндокринных расстройств заключается в заместительном применении гормонов, регуляции мотивациоиной среды, поведенческой терапии в виде организации двигательного режима, приема пищи и воды.
- Практически всем больным показаны приемы психотропных средств (антидепрессанты, транквилизаторы, нейролептики), которые, с одной стороны, компенсируют психовегетативные нарушения, а с другой — способствуют нормализации нейроэндокринных аномалий.
- При наличии опухоли — хирургическое вмешательство.
Постановка диагноза — дело непростое
Во время проведения полиморфного диагноза диэнцефального синдрома могут проявиться сложности при обследовании пациента. В целях постановки диагноза проводятся такие исследования и берутся следующие анализы:
- проведение сахарной кривой;
- результат термометрии в трех местах;
- ЭЭГ;
- берется трехдневная проба Зимницкого.
Определяется уровень глюкозы натощак с уровнем нагрузки сахара 100 грамм. При этом определяется показатель глюкозы через каждые полчаса.
Определяется ряд разновидностей сахарной кривой:
- гипергликемического типа, когда показатель глюкозы превышает нормальный уровень;
- гипогликемического типа, когда показатель глюкозы ниже нормального уровня;
- двугорбового типа, когда падение показателя глюкозы меняется с новым повышением;
- торпидного типа, когда небольшой скачок показателя глюкозы в крови останавливается на одном уровне.
Термометрия делается в трех зонах – в двух подмышечных местах и в области прямой кишки. Различные расстройства с термометрическим характером могут проявляться в виде изотермии, когда температурный режим в подмышечной области и в прямой кишке равны, в то время как уровень температурного режима в прямой кишке должен быть выше на 0,5-1 градус Цельсия.
А также в виде гипо- и гипертермии (в области подмышечных впадин температурный режим выше или ниже нормы), тероминферсии, когда уровень температурного режима в области прямой кишки ниже температурного режима подмышечной зоны.
Во время электроэнцефалографического исследования можно выявить проблемы, которые касаются глубинной структуры головного мозга.
При взятии трехдневной пробы Зимницкого делаются исследования, которые помогают определить уровень выпитого и выделяемого количества жидкости.
Помимо этого делается МРТ головного мозга, которое помогает определить высокое давление внутричерепного типа, а также различные последствия травматических повреждений, гипоксии, образований опухолевого вида.
Проводятся исследования на уровень содержания гормонов в крови и определяются биохимические данные кровяного состава, это нужно для определения эндокринно-обменных нарушений.
В обязательном порядке для определения синдрома с органическим происхождением проводится ряд исследований:
- УЗИ надпочечников;
- УЗИ щитовидной железы и внутренних органов;
- МРТ и КТ надпочечников.
Особенно грубое и частое нарушение воспроизведения знаний, полученных до болезни, было обнаружено у больных с арезорбтивной гидроцефалией (у 12 из 21 пациента). Все 12 больных с гидроцефалией имели типичный корсаковский синдром с ярко выраженным лобным радикалом.
В отличие от больных других групп, при актуализации “старых” знаний у пациентов с гидроцефалией на первый план выступало нарушение избирательности следов с контаминациями, персеверациями либо случайными ответами. Именно это приводило к своеобразию селективной ретроградной амнезии у больных с гидроцефалией. Практически у всех больных с гидроцефалией (в отличие от других рассмотренных групп) имело место нарушение актуализации дат и событий собственной биографии. У некоторых пациентов после шунтирующих операций отмечено частичное восстановление “старых” знаний, что говорило о преимущественном затруднении в звене воспроизведения.
Таким образом, у 58 из 326 исследованных нами больных было обнаружены нарушения разной степени воспроизведения знаний, полученных задолго до манифестации болезни. Очень важно, что у всех больных синдром селективной амнезии был схожим.
У всех больных с селективной ретроградной амнезией была обнаружена и схожая локализация повреждения мозга. Во всех случаях имела место заинтересованность медио-базальных отделов мозга двусторонней локализации с преобладанием повреждения структур правого полушария. Выявление у всех наших больных с селективной ретроградной амнезией широкой заинтересованности медио-базальных (перивентрикулярных) отделов мозга заставляет думать о значимости сочетанного повреждения именно этих областей мозга, где проходят волокна, осуществляющие связь многих структур.
Нарушение функций сразу многих отделов мозга, расположенных перивентрикулярно, приводит к тому, что не один, а сразу несколько факторов обусловливают нарушение воспроизведения знаний, полученных задолго до болезни. Особенно широко в настоящее время обсуждается временной фактор, необходимый для воспроизведения как “старых” знаний, так и текущей информации.
Считается, что прошлые образы существуют в сознании в своей “пространственно-временной метке”. В качестве мозгового субстрата для восприятия времени рассматривается правое полушарие (Балонов и соавт., 1980; Брагина, Доброхотова, 1980. 1988; Доброхотова, Брагина, 1977). В последнее время показано, что нарушение восприятия длительности времени отмечено у пациентов с повреждением лобных и теменных долей правого полушария (чаще – с сочетанными повреждениями мозга) (Harrington et al., 1996).
Теперь вспомним, что практически у всех наших больных с нарушением актуализации знаний, полученных до болезни, хуже всего обстояло дело с воспроизведением важнейших исторических дат. Можно предположить, что “временная метка” играет ведущую роль не только при фиксации информации (это происходило задолго до заболевания), но и при воспроизведении, а, возможно, и при консолидации информации.
Обращало на себя внимание, что у всех наших больных с селективной ретроградной амнезией при нейропсихологическом исследовании всегда выявлялась дисфункция лобных и теменных долей мозга, преимущественно правого полушария. Важно, что при этом почти всегда обнаруживались нарушения в пробах со схематическими часами.
Восприятие времени включает в себя и возможность оценки временных последовательностей – образов, событий, фактов (“раньше-позже”). Восприятие последовательности стимулов в настоящее время чаще связывают с правой, либо левой лобными долями (Shimamura et al., 1990). Интересно, что у наших больных трудности перечисления последовательности (на примере нерабочих праздничных дней) обнаруживались далеко не всегда.
При анализе своих и литературных данных была отмечена редкая встречаемость нарушений воспроизведения собственной биографии (“автобиографическая амнезия”). У исследованных нами больных дефекты воспроизведения дат своей биографии (реже – фактов) было отмечены только у больных с гидроцефалией и краниофарингиомами. При этом всегда главенствовал фактор нарушения избирательности следов.
Роль диэнцефальной области в нарушении воспроизведения упроченных знаний представляется, возможно, менее наглядной, чем структур правого полушария. Однако ее анатомическая заинтересованность обнаруживалась во всех случаях (внутрижелудочковые кровоизлияния, краниофарингиомы, гидроцефалия). Возможно, диэнцефальная область (наряду с другими отделами ствола) обеспечивает необходимый уровень бодрствования для воспроизведения “старых” знаний. Кроме того, диэнцефальная область мозга непосредственно участвует в процессах памяти и “отвечает” за отсроченное воспроизведение текущей информации.
Таким образом, все вышесказанное обосновывает важную роль правого полушария, особенно медио-базальных отделов лобной и теменной долей, и диэнцефальной области в воспроизведении (вероятно, и в фиксации и консолидации) информации, полученной до заболевания. А предположение о преимущественной связи диэнцефальной области именно с правым полушарием имеется уже давно (Корсакова, Московичюте. 1985).
Однако анализ топики повреждения мозга у больных с селективной ретроградной амнезией, исследованных нами, и данные литературы, не позволяют исключить и участие медио-базальных отделов левого полушария в воспроизведении (вероятно, в хранении и консолидации) “старой” информации. Можно предположить, учитывая специфику переработки информации двумя полушариями, что при фиксации и кодировании семантической информации правое полушарие “отвечает” за формирование конкретной “временной” (и пространственной) “метки” стимула, а левое обеспечивает его классификацию. Можно думать, что подобная же специализация полушарий осуществляется и при воспроизведении семантических знаний, полученных давно. При “раскодировании” информации поиск ее по отдельным семантическим “полям” (например, история страны, автобиография и т.д.) осуществляется с участием преимущественно левого полушария. Правое же полушарие обеспечивает воспроизведение конкретных характеристик, в том числе и дат событий. Содержательная сторона событий, возможно, актуализируется при участии обоих полушарий (логическая последовательность и конкретная пространственно-временная “привязка” события). Подобная совместная работа полушарий в дальнейшем позволяет произвольно (осознанно) воспроизводить нужную информацию, полученную давно, в отличие от неосознанного (насильственного) воспроизведения разных эпизодов жизни, например, во время эпилептических приступов по типу “вспышек пережитого в прошлом”.
селективная ретроградная амнезия – предыдущая | следующая – внутренняя картина болезни
А. Р. Лурия и психология XXI века. Содержание
Способ лечения диэнцефального синдрома
Изобретение относится к медицине и может найти применение в лечении центральных вегетативных нарушений. Дополнительно к лекарственной терапии транквилизаторами и симптоматическими лекарственными средствами больным диэнцефальным синдромом проводят анодную микрополяризацию ганглиев солнечного сплетения, воздействуя на них постоянным электрическим током силой 800-1000 мкА в течение 35-45 мин ежедневно на протяжении 10-15 дней. При этом с 5-6-го дня лечения постепенно снижают количество вводимых лекарственных средств до полной их отмены к концу лечения. Такие воздействия при необходимости повторяют не ранее чем через 2 месяца. Способ позволяет сократить сроки лечения до 2-2,5 недель, уменьшить количество вводимых лекарственных средств и их дозировок до полной отмены.
Изобретение относится к медицине, а именно — к неврологии, и может найти применение в лечении центральных вегетативных нарушений.
Диэнцефальный синдром (далее — ДС) относится к наиболее распространенным видам неврологической патологии. Самая частая форма ДС, известная как вегетососудистая дистония, встречается у 31% городских жителей старше 10-летнего возраста со значительным преобладанием среди женщин. Его частота возрастает в период наибольшей трудоспособности. Последствия ДС в виде сосудистых кардиологических и церебральных катастроф, тяжелой эндокринной патологии более чем в 40% случаев приводят к стойкой инвалидизации. Заболеваемость ДС обнаруживает четкую тенденцию к нарастанию, особенно — в индустриальных странах. Характерной чертой данного заболевания является его выраженная резистентностъ ко всем имеющимся на сегодняшний момент методам лечения.ДС является полиэтиологическим заболеванием с полиморфной симптоматикой. Выделение ДС в самостоятельную клинико-диагностическую форму обусловлено общим патогенетическим механизмом, ядро которого составляет стойкое усиление возбудимости диэнцефальных (гипоталамических) структур головного мозга, приводящее к нарушению регуляции различных висцеральных, нейрогуморальных и психоэмоциональных функций.В настоящее время для лечения ДС применяются консервативные методы лечения, такие как лекарственная терапия, физиотерапия, рентгенотерапия, дието- и бальнеотерапия. Лекарственная терапия носит преимущественно симптоматический характер и направлена в первую очередь на нормализацию нарушенных при данной форме ДС функций: кровообращения, пищеварения, внутренней секреции, психоэмоционального тонуса.Наиболее близким к предлагаемому является способ лекарственной терапии ДС посредством введения лекарственных бензодиазепиновой группы (реланиум), которые снижают возбудимость нервного субстрата, в частности стволовых структур мозга, а также симптоматических средств. Этот способ взят нами в качестве прототипа (Вейн А.М., Соловьева А.Д., Колосова О.А. Вегетативно-сосудистая дистония. — М.: Медицина, 1981, с. 276; Шефер Д.Г. Гипоталамические синдромы. — М.: Медицина, 1971, с. 340).Он заключается в том, что больным ДС вводится перорально реланиум в количестве до 10 мг в сутки, а в качестве симптоматической терапии вводятся, в зависимости от преобладающей симптоматики, следующие лекарственные препараты: 1) сосудорасширяющие: циннаризин по 25 мг 3 раза в сутки, кавинтон по 5 мг 3 раза в сутки или иные сосудорасширяющие средства; 2) гипотензивные: клофелин по 0,075-0,15 мг 2-3 раза в сутки; 3) спазмолитики: но-шпа по 40-80 мг 1-2 раза в сутки; 4) регулеторы перистальтики: церукал по 10-20 мг 1-2 раза в сутки; 5) адреноблокаторы: анаприлин по 10-40 мг 2-3 раза в сутки, пирроксан по 15-30 мг 2-3 раза в сутки; 6) антидепрессанты: аметриптилин по 25 мг 2-3 раза в сутки; 7) витамины группы В, С;  электролиты и микроэлементы: панангин по 1 таблетке 3 раза в сутки, оротат калия по 0,5-1 г 3 раза в сутки; 9) антигистаминные: супрастин по 25 мг 1-2 раза в сутки; 10) мочегонные средства: фуросемид по 40 мг 1 раз в сутки.Вегетативные пароксизмы у больных ДС при данном способе лечения купируются парентеральным введением 0,5% раствора реланиума в дозе до 4-6 мл.Данный способ лечения ДС позволяет в большинстве случаев добиваться положительного эффекта в виде улучшения общего самочувствия больных, некоторого ослабления основных симптомов заболевания, а в ряде случаев — урежения вегетативных пароксизмов и снижения степени их выраженности. В единичных случаях возможно наступление краткосрочной ремиссии длительностью до 1-2 месяцев. Рецидивы заболевания связаны, как правило, с влиянием экзогенных факторов (геомагнитные колебания, метеозависимость, стрессы), а также с прекращением приема лекарств. При постоянном приеме индивидуально подобранных лекарственных средств течение заболевания волнообразное, периоды ухудшения состояния и самочувствия больных могут быть связаны также с привыканием к используемым препаратам, что вынуждает либо повышать дозы до допустимых пределов, либо переходить к применению препаратов-аналогов. Сроки пребывания в стационаре у таких больных — от 5 недель до 2-3 месяцев, в зависимости от тяжести состояния, амбулаторное лечение при этом осуществляется пожизненно. Излечения при ДС не происходит.Как видно, недостатками данного способа лекарственной терапии ДС являются: 1) неизбирательный, диффузный характер воздействия на организм; 2) длительные сроки пребывания в стационаре, что связано с индивидуальным подбором терапии; 3) необходимость постоянного, практически пожизненного, приема лекарств; 4) возможность побочных эффектов от сильнодействующих лекарственных средств, 5) возможность привыкания к отдельным лекарственным средствам, в первую очередь — к транквилизаторам; 6) полипрогмазия; 7) обязательная необходимость повторного стационарного лечения для изменения схемы лекарственной терапии.Применение иных, известных нам из литературы и разрешенных, способов лечения ДС (физиотерапия, бальнеотерапия, курортное лечение и т.д.) на состояние бальных существенно не влияет.До настоящего времени методы локального консервативного воздействия на солярные ганглии при диэнцефальном синдроме не применялись.Технический результат настоящего изобретения состоит в сокращении сроков пребывания в стационаре до 10-14 суток, уменьшении количества применяемых лекарственных средств до 1-2 препаратов и снижении их дозировок в 2-3 раза, вплоть до полной их отмены.Этот результат достигается тем, что дополнительно к описанному способу лекарственной терапии больным ДС производится анодная микрополяризация ганглиев солнечного сплетения путем воздействия постоянным током силой 800-1000 мкА в течение 35-45 мин ежедневно на протяжении 10-15 дней, причем, начиная с 5-6-го дня, постепенно снижается количество вводимых лекарственных средств до полной их отмены к концу лечения, и такое воздействие при необходимости повторяется не ранее, чем через 2 месяца.Занимаясь на протяжении ряда лет лечением больных с очаговыми поражениями головного мозга, мы, наряду с хирургическим лечением и лекарственной терапией, попробовали применить и анодную поляризацию по методике транскраниальной микрополяризации — ТКМП (Богданов О.В. и др. Патент РФ 2122443 от 01.07.1997), накладывая электроды на кожу головы в зонах проекции острых очагов поражения (Нарышкин А.Г., Шелякин А.М., Тюлькин О.Н., Горелик А.Л. Способ лечения острых очаговых поражений головного мозга. Патент РФ 2188674 от 10.09.2002).При этом мы наблюдали высокую эффективность такого воздействия и отсутствие побочных эффектов. Попытки применить этот метод для лечения ДС нам неизвестны.Наблюдая в последнее время больного О., 50 лет, по поводу постаскаридозного токсического солярита с ежедневными, бурными, вегетативными кризами и отсутствием эффекта от применения лекарственной терапии ганглиоблокаторами, транквилизаторами и спазмолитиками, мы попробовали провести ему анодную поляризацию солнечного сплетения, накладывая электроды на солярные точки передней поверхности живота и используя те же параметры воздействия, что и при ТКМП.После проведения пятой процедуры неожиданно выяснилось, что уже в течение трех суток у нашего больного отсутствовали солярные вегетативные кризы. Это побудило нас продлить курс поляризации до 10 процедур, что привело к регрессу вегетативной симптоматики. Это наблюдение натолкнуло нас на мысль клинически исследовать состояние ганглиев солнечного сплетения у больных ДС, поскольку у большинства из них наблюдалась сходная симптоматика. Было обнаружено, что практически у всех больных ДС имеет место болезненность солярных точек, а также отмечаются объективные клинические признаки вегетативной ирритации той или иной степени выраженности.Тогда мы попробовали применить подобный способ для лечения больных ДС, подбирая опытным путем оптимальные параметры воздействия. В зависимости от конкретной ситуации и тяжести патологических проявлений сила тока составляла от 800 до 1000 мкА, а длительность одной процедуры — 35-45 мин. Критериями оптимальной силы постоянного тока при воздействии на солярные ганглии и его длительности являлись субъективные ощущения сонливости, появление неприятных ощущений под электродами.При силе постоянного тока менее 500-600 мкА этих изменений не наблюдалось. При увеличении силы тока свыше 1000 мкА (1 мА) у пациентов отмечались неприятные ощущения под электродами, сопровождавшиеся покраснением кожи. При времени воздействия менее 20 минут характерные изменения не успевали развиться, а при продлении воздействия свыше 45 мин у некоторых пациентов отмечались неприятные ощущения в виде тяжести в голове и в подложечной области, чувства беспокойства, слабости. Как показывает наш опыт, такой способ воздействия на ганглии солнечного сплетения при ДС позволяет эффективно купировать вегетативные пароксизмы, существенно уменьшить, вплоть до полной отмены, дозы вводимых лекарственных средств, а также — добиваться стойких и длительных ремиссий. Причем такой результат достигается нами за 1-2 недели, в зависимости от тяжести течения заболевания.Сущность и результативность метода поясняется следующими примерами.Пример 1.Больная М. , 1950 г.р., ИБ 4698/2001, поступила 10.09.2001 с диагнозом: «Церебральный арахноидит с диэнцефальным синдромом». При поступлении жалобы на интенсивные головные боли в теменно-височных отделах, больше справа, постоянные, сжимающего характера, ощущение перебоев сердечного ритма, чувство постоянного дискомфорта в животе, приступы тахикардии с ознобом, дрожью и чувством стягивания в конечностях, подъемом температуры до субфебрильных значений, длительностью до 5-6 ч, по разрешении которых отмечается выраженная поллакиурия и диарея.Настоящее ухудшение в течение 6 месяцев, приступы стали ежедневными, появилась анорексия, в связи с чем больная потеряла 17 кг веса, а также — инсомния, признаки депрессивного состояния.Из анамнеза: подобная симптоматика с 20-летнего возраста, с частотой приступов до двух раз в месяц, ревматизм, церебральный ревмоваскулит, малая хорея в пубертатном периоде, тупая травма живота без хирургического вмешательства в возрасте 13-ти лет, в возрасте 36-ти лет — спонтанно развившийся выраженный болевой синдром в пояснично-грудном отделе позвоночника, вынудивший больную в течение 4 месяцев пользоваться костылями, без убедительных объективных нарушений. Ежегодные депрессивные эпизоды. Наблюдается у терапевта с диагнозом: ишемическая болезнь сердца: атеросклеротический кардиосклероз, пароксизмальная тахиаритмия, мочекаменная болезнь, 2-сторонний нефроптоз 2-й степени, конкременты обеих почек.Постоянно получает реланиум до 20-25 мг в день, при пароксизмах — в виде инъекций, амитриптилин по 25 мг 2 раза в сутки, ранитидин по 0,3 г 3 раза в сутки, анаприлин до 40 мг в сутки, папазол и но-шпу при подъемах АД, а также — калия оротат и поливитаминные комплексы.При осмотре: кожные покровы бледные, сухие, тургор кожи снижен. Тоны сердца приглушены, ЧСС 76 в минуту, эпизодически — учащение до 110 в минуту с частыми экстрасистолами, АД 130/80 мм, дыхание везикулярное, живот мягкий, болезненный во всех отделах, при глубокой пальпации — нестерпимая боль в солярных точках, с извращенной зрачковой реакцией, на фоне которой в момент осмотра развился редуцированный вегетативный пароксизм с ознобом, тремором, покраснением кожи верхней части тела. Выраженная болезненность при скользящей пальпации крупных артерий, больше справа. Индекс вегетативной ирритации по Маркелову — 3. Неврологически: преходящая, слабо выраженная анизокория справа, глубокие рефлексы несколько усилены справа, координагорные пробы с легким интенционным тремором, преобладающим слева.Анализы крови, мочи — без особенностей.ЭКГ — признаки гипертрофии левого желудочка.Окулист: близорукость малой степени.Компьютерная томография брюшной полости — без патологических изменений.Электроэнцефалограмма: выраженные общемозговые изменения по диффузно-органическому типу с признаками глубокой стволовой дисфункции преимущественно диэнцефального уровня.На основании данных клинического обследования установлен диагноз: «Диэнцефальный синдром токсико-метаболической этиологии с вегетативными пароксизмами смешанного типа и генерализованной вегетативной ирритацией».Больной была назначена следующая терапия: 1) реланиум — 20 мг в сутки; 2) анаприлин — 40 мг в сутки; 3) пирроксан — по 30 мг 2 раза в день; 4) кавинтон — по 5 мг 3 раза в день; 5) панангин — по 2 таблетки 2 раза в день.На фоне этой терапии в течение трех дней у больной несколько уменьшились головные боли, но остальная симптоматика сохранялась, вегетативные пароксизмы отмечались ежедневно. Тогда ей был предложен курс анодной поляризации ганглиев солнечного сплетения. Сила тока составляла 800 мкА, при увеличении тока у больной появлялись жгущие ощущения под электродами, при уменьшении — раздражительность и беспокойство. При длительности процедуры более 45 минут наступала слабость и сонливость, эффект в виде ощущения общей комфортности и релаксации наступал на 30-й минуте воздействия. После третьей процедуры у больной прекратились пароксизмы, после пятой — болевые и дискомфортные ощущения полностью регрессировали. С этого момента больная самостоятельно прекратила прием каких-либо лекарственных средств, в первую очередь — транквилизаторов. По завершении курса из 10 процедур жалобы, неврологическая и соматическая симптоматика полностью исчезли, больная была выписана, проведя в стационаре 15 дней. Через два месяца обратилась амбулаторно в связи с возобновлением дискомфорта в эпигастральной области и диспептическими жалобами. Больной амбулаторно был проведен повторный курс анодной микрополяризации. Последовавшая ремиссия сохраняется по настоящий момент.Таким образом, применение анодной микрополяризации на область проекции солярных ганглиев позволило не только впервые и в полном объеме облегчить состояние хронической больной, но и ликвидировать зависимость от лекарств.Пример 2.Больная И. , 1926 г.р., ИБ 1012/2002, поступила 18.02.2002, наблюдается нами (А. Г. Нарышкин) более 20 лет. Жалуется на частые, при ухудшениях — ежедневные, приступы в виде интенсивной жгуче-сдавливающей головной боли, поллакиурии, сопровождающейся тянущими болями в левой половине живота, подъемом АД до 250/120 мм, миастеноподобной симптоматикой, похолоданием и онемением конечностей. Длительность приступа обычно 2-3 часа, купируется введением от 2 до 6 мл реланиума внутримышечно.В анамнезе: малярия, туберкулезный бронхаденит, частые стрессовые ситуации, струмэктомия в 7-летнем возрасте, корь с неврологическими осложнениями, гнойный аппендицит, осложненный перитонитом, дизентерия, тонзиллокардиальный синдром. С 1978 года начали беспокоить приступы жгучих болей в левой половине живота, а в 1980 — впервые развился вышеописанный приступ. Многократно обследовалась и лечилась в различных медицинских учреждениях. В 1984 году в клинике ИЭМ АН СССР подобрана комплексная терапия, включающая ганглерон и реланиум, на фоне которой частота приступов снизилась в 2 раза. В последующем продолжала пользоваться данной схемой, самостоятельно регулируя дозы препаратов. Обратилась в связи с учащением приступов после снятия с производства препарата ганглерона.При поступлении: кожные покровы бледно-желтоватые, сухие, тургор снижен, выраженная пастозность голеней, элементы аллопеции. Легкое дрожание головы и кистей рук в покое. Резкая болезненность при пальпации верхних, средних, нижних солярных точек, ребер, гребней подвздошных костей. Болезненность при скользящей пальпации сосудов верхних и нижних конечностей вплоть до a. tibialis на стопах и a. radialis на запястьях, также — болезненность при пальпации a. temporalis с двух сторон, больше слева. Эмоционально неустойчива, плаксива.Офтальмолог: начинающаяся катаракта, атеросклероз сетчатки.Терапевт: хронический бронхит, пневмосклероз, эмфизема легких, дыхательная недостаточность 0-1 степени, гипотиреоз, ишемическая болезнь сердца: атеросклеротический кардиосклероз, недостаточность кровообращения 1-2 степени.Рентгенография позвоночника: распространенный инволютивный остеохондроз, псевдоспондилолистез L5.Компьютерная томография брюшной полости: патологических изменений забрюшинной клетчатки не выявлено. Атеросклероз брюшной аорты.ЭКГ: миграция суправентрикулярного водителя ритма, неполная блокада правой ножки пучка Гиса, отклонение электрической оси влево, гипертрофия левого желудочка, нарушение реполяризации.ЭЭГ: выраженные диффузные изменения биоэлектрической активности с признаками глубокой стволовой дисфункции.На основании данных анамнеза и результатов клинического обследования подтвержден диагноз: «Диэнцефальный синдром инфекционно-обменного генеза с вегетативными пароксизмами».Назначено лечение по схеме, аналогичной описанной в примере 1, с добавлением эуфиллина по 15 мг 3 раза в день, клофелина по 0,075 мг в день и L-тироксина, который больная принимает постоянно. Дополнительно больной был предложен курс поляризации солярных ганглиев с параметрами воздействия, аналогичными описанным в примере 1.На 4-й день пребывания в стационаре и после двух сеансов микрополяризации пароксизмы прекратились и более не возобновлялись. После 6 процедур значительно улучшилось общее самочувствие, повысился эмоциональный фон, признаки вегетативной ирритации редуцировались до индекса — 1 по Маркелову. С этого момента начата постепенная отмена лекарственных средств: на 5 день — реланиума, на 6 день — симпатолитиков, на 7 день — сосудистых препаратов. С 8 дня лечения больная не принимала никаких лекарств, кроме L-тироксина. Всего было проведено 12 сеансов. Выписана из стационара на 18-й день. После выписки и по сегодняшний день чувствует себя хорошо, единственный приступ в редуцированном виде отмечался в августе 2002 г.Пример 3.Больная М., 53 лет, инвалид 2-й группы, обратилась амбулаторно, по рекомендации лечащего врача, в июне 2002 г. с жалобами на постоянную слабость и высокую утомляемость, частые полиморфные головные боли с головокружениями и тошнотой, расстройства сна, разнообразные диспептические нарушения, частые подъемы АД с картиной гипертонических кризов (от 2 до 6 раз в месяц), купируемых только бригадами Скорой помощи, аллергические проявления в виде крапивницы, ринита, бронхиальной астмы с учащением приступов удушья, сопровождающихся ознобом, парестезиями, похолоданием и онемением конечностей. Постоянно принимает реланиум по 5 мг до 4 раз в сутки, различные противоаллергические и гипотензивные препараты.Страдает настоящим заболеванием с 26-летнего возраста, когда перенесла гипертоксическую форму гриппа. Заболевание носит прогредиентно-прогрессирующий характер. Многократно обследовалась и лечилась в стационарах города с диагнозами: диэнцефальный синдром, неврастения, инфекционно-аллергическая бронхиальная астма, ишемическая болезнь сердца: атеросклеротический кардиосклероз, гипертоническая болезнь 2 ст., желчно-каменная болезнь, хронический панкреатит, хронический энтероколит. Последние семь лет имеет 2-ю группу инвалидности.В анамнезе: корь, скарлатина, дизентерия, в молодости частые ангины, тонзиллэктомия, вегетососудистая дистония, дважды сотрясение головного мозга, имеется также хроническая психотравмирующая ситуация в семье: сын страдает психическим заболеванием.При осмотре: кожные покровы бледные, влажные, пастозные, выраженный красный дермографизм. Тоны сердца приглушены, АД -150/90, в легких — жесткое дыхание. Живот мягкий, болезненный во всех отделах. Отмечается резкая болезненность в солярных точках, индекс вегетативной ирритации — 3 по Маркелову.ЭЭГ: резко выраженная стволовая дисфункция с преобладанием на уровне диэнцефальной области, с понижением порога судорожной готовности.Больной амбулаторно проведен курс анодной микрополяризации ганглиев солнечного сплетения с силой тока 1000 мкА, так как при меньшей силе тока не наступал характерный эффект в виде сонливости и релаксации. Длительность процедуры составляла 35 минут, так как при увеличении времени воздействия у больной появлялся дискомфорт и ощущение тревожности. Улучшение самочувствия отмечено с пятой по счету процедуры, приступы удушья прекратились, АД установилось на цифрах 130/80 мм. С этого момента отменен реланиум, начато постепенное снижение доз клофелина по общепринятой схеме (во избежание синдрома отмены). Всего проведено 12 процедур. По окончании курса отмечается регресс болевых и неприятных ощущений, проявлений аллергии, улучшение психоэмоционального состояния, восстановление ночного сна, стабилизация АД на цифрах 125/80 мм. Прием медикаментов полностью прекращен.В дальнейшем после двухмесячной ремиссии отмечалось частичное возобновление прежней симптоматики в редуцированной форме, больная вновь стала принимать реланиум — 1-2 таблетки в неделю. В настоящее время проводится повторный курс микрополяризации.К настоящему времени предложенным способом проведено лечение 6 пациентов с диагнозом «Диэнцефальный синдром»: 4 женщин и 2 мужчин. Возраст — от 26 до 73 лет, давность заболевания от 5 до 33 лет. У всех пациентов отмечалось выраженное и стойкое улучшение самочувствия, положительная динамика клинических и лабораторных тестов. Четверо из них полностью прекратили прием медикаментов, двое перешли от постоянного к эпизодическому приему транквилизаторов при редких и нерезко выраженных приступах болезни. Трое пациентов пенсионного возраста перешли к активному образу жизни, двое, имея инвалидность 2-й группы, вернулись к трудовой деятельности. Количество проведенных курсов колебалось от 1 до 3, сроки наблюдаемых в настоящее время ремиссий — от 2 до 8 месяцев. Имеющиеся наблюдения, таким образом, свидетельствуют о высокой эффективности предлагаемого способа, который по сравнению с известными иными способами имеет ряд преимуществ: 1) существенно сокращает сроки лечения — до 2-2,5 недель, в то время как сроки лечения больных ДС иными способами составляют от 5 до 6 недель; 2) сокращает количество вводимых лекарственных средств до 1-2 препаратов и позволяет снизить их дозировки, вплоть до полной отмены, в то время как общепринятая лекарственная терапия включает в себя большое (до 5-7 препаратов для отдельного больного) количество лекарственных средств и зачастую допускает возрастание дозировок.Способ разработан и прошел клиническую апробацию в нейрохирургическом отделении Городской больницы 23 Санкт-Петербурга.
электролиты и микроэлементы: панангин по 1 таблетке 3 раза в сутки, оротат калия по 0,5-1 г 3 раза в сутки; 9) антигистаминные: супрастин по 25 мг 1-2 раза в сутки; 10) мочегонные средства: фуросемид по 40 мг 1 раз в сутки.Вегетативные пароксизмы у больных ДС при данном способе лечения купируются парентеральным введением 0,5% раствора реланиума в дозе до 4-6 мл.Данный способ лечения ДС позволяет в большинстве случаев добиваться положительного эффекта в виде улучшения общего самочувствия больных, некоторого ослабления основных симптомов заболевания, а в ряде случаев — урежения вегетативных пароксизмов и снижения степени их выраженности. В единичных случаях возможно наступление краткосрочной ремиссии длительностью до 1-2 месяцев. Рецидивы заболевания связаны, как правило, с влиянием экзогенных факторов (геомагнитные колебания, метеозависимость, стрессы), а также с прекращением приема лекарств. При постоянном приеме индивидуально подобранных лекарственных средств течение заболевания волнообразное, периоды ухудшения состояния и самочувствия больных могут быть связаны также с привыканием к используемым препаратам, что вынуждает либо повышать дозы до допустимых пределов, либо переходить к применению препаратов-аналогов. Сроки пребывания в стационаре у таких больных — от 5 недель до 2-3 месяцев, в зависимости от тяжести состояния, амбулаторное лечение при этом осуществляется пожизненно. Излечения при ДС не происходит.Как видно, недостатками данного способа лекарственной терапии ДС являются: 1) неизбирательный, диффузный характер воздействия на организм; 2) длительные сроки пребывания в стационаре, что связано с индивидуальным подбором терапии; 3) необходимость постоянного, практически пожизненного, приема лекарств; 4) возможность побочных эффектов от сильнодействующих лекарственных средств, 5) возможность привыкания к отдельным лекарственным средствам, в первую очередь — к транквилизаторам; 6) полипрогмазия; 7) обязательная необходимость повторного стационарного лечения для изменения схемы лекарственной терапии.Применение иных, известных нам из литературы и разрешенных, способов лечения ДС (физиотерапия, бальнеотерапия, курортное лечение и т.д.) на состояние бальных существенно не влияет.До настоящего времени методы локального консервативного воздействия на солярные ганглии при диэнцефальном синдроме не применялись.Технический результат настоящего изобретения состоит в сокращении сроков пребывания в стационаре до 10-14 суток, уменьшении количества применяемых лекарственных средств до 1-2 препаратов и снижении их дозировок в 2-3 раза, вплоть до полной их отмены.Этот результат достигается тем, что дополнительно к описанному способу лекарственной терапии больным ДС производится анодная микрополяризация ганглиев солнечного сплетения путем воздействия постоянным током силой 800-1000 мкА в течение 35-45 мин ежедневно на протяжении 10-15 дней, причем, начиная с 5-6-го дня, постепенно снижается количество вводимых лекарственных средств до полной их отмены к концу лечения, и такое воздействие при необходимости повторяется не ранее, чем через 2 месяца.Занимаясь на протяжении ряда лет лечением больных с очаговыми поражениями головного мозга, мы, наряду с хирургическим лечением и лекарственной терапией, попробовали применить и анодную поляризацию по методике транскраниальной микрополяризации — ТКМП (Богданов О.В. и др. Патент РФ 2122443 от 01.07.1997), накладывая электроды на кожу головы в зонах проекции острых очагов поражения (Нарышкин А.Г., Шелякин А.М., Тюлькин О.Н., Горелик А.Л. Способ лечения острых очаговых поражений головного мозга. Патент РФ 2188674 от 10.09.2002).При этом мы наблюдали высокую эффективность такого воздействия и отсутствие побочных эффектов. Попытки применить этот метод для лечения ДС нам неизвестны.Наблюдая в последнее время больного О., 50 лет, по поводу постаскаридозного токсического солярита с ежедневными, бурными, вегетативными кризами и отсутствием эффекта от применения лекарственной терапии ганглиоблокаторами, транквилизаторами и спазмолитиками, мы попробовали провести ему анодную поляризацию солнечного сплетения, накладывая электроды на солярные точки передней поверхности живота и используя те же параметры воздействия, что и при ТКМП.После проведения пятой процедуры неожиданно выяснилось, что уже в течение трех суток у нашего больного отсутствовали солярные вегетативные кризы. Это побудило нас продлить курс поляризации до 10 процедур, что привело к регрессу вегетативной симптоматики. Это наблюдение натолкнуло нас на мысль клинически исследовать состояние ганглиев солнечного сплетения у больных ДС, поскольку у большинства из них наблюдалась сходная симптоматика. Было обнаружено, что практически у всех больных ДС имеет место болезненность солярных точек, а также отмечаются объективные клинические признаки вегетативной ирритации той или иной степени выраженности.Тогда мы попробовали применить подобный способ для лечения больных ДС, подбирая опытным путем оптимальные параметры воздействия. В зависимости от конкретной ситуации и тяжести патологических проявлений сила тока составляла от 800 до 1000 мкА, а длительность одной процедуры — 35-45 мин. Критериями оптимальной силы постоянного тока при воздействии на солярные ганглии и его длительности являлись субъективные ощущения сонливости, появление неприятных ощущений под электродами.При силе постоянного тока менее 500-600 мкА этих изменений не наблюдалось. При увеличении силы тока свыше 1000 мкА (1 мА) у пациентов отмечались неприятные ощущения под электродами, сопровождавшиеся покраснением кожи. При времени воздействия менее 20 минут характерные изменения не успевали развиться, а при продлении воздействия свыше 45 мин у некоторых пациентов отмечались неприятные ощущения в виде тяжести в голове и в подложечной области, чувства беспокойства, слабости. Как показывает наш опыт, такой способ воздействия на ганглии солнечного сплетения при ДС позволяет эффективно купировать вегетативные пароксизмы, существенно уменьшить, вплоть до полной отмены, дозы вводимых лекарственных средств, а также — добиваться стойких и длительных ремиссий. Причем такой результат достигается нами за 1-2 недели, в зависимости от тяжести течения заболевания.Сущность и результативность метода поясняется следующими примерами.Пример 1.Больная М. , 1950 г.р., ИБ 4698/2001, поступила 10.09.2001 с диагнозом: «Церебральный арахноидит с диэнцефальным синдромом». При поступлении жалобы на интенсивные головные боли в теменно-височных отделах, больше справа, постоянные, сжимающего характера, ощущение перебоев сердечного ритма, чувство постоянного дискомфорта в животе, приступы тахикардии с ознобом, дрожью и чувством стягивания в конечностях, подъемом температуры до субфебрильных значений, длительностью до 5-6 ч, по разрешении которых отмечается выраженная поллакиурия и диарея.Настоящее ухудшение в течение 6 месяцев, приступы стали ежедневными, появилась анорексия, в связи с чем больная потеряла 17 кг веса, а также — инсомния, признаки депрессивного состояния.Из анамнеза: подобная симптоматика с 20-летнего возраста, с частотой приступов до двух раз в месяц, ревматизм, церебральный ревмоваскулит, малая хорея в пубертатном периоде, тупая травма живота без хирургического вмешательства в возрасте 13-ти лет, в возрасте 36-ти лет — спонтанно развившийся выраженный болевой синдром в пояснично-грудном отделе позвоночника, вынудивший больную в течение 4 месяцев пользоваться костылями, без убедительных объективных нарушений. Ежегодные депрессивные эпизоды. Наблюдается у терапевта с диагнозом: ишемическая болезнь сердца: атеросклеротический кардиосклероз, пароксизмальная тахиаритмия, мочекаменная болезнь, 2-сторонний нефроптоз 2-й степени, конкременты обеих почек.Постоянно получает реланиум до 20-25 мг в день, при пароксизмах — в виде инъекций, амитриптилин по 25 мг 2 раза в сутки, ранитидин по 0,3 г 3 раза в сутки, анаприлин до 40 мг в сутки, папазол и но-шпу при подъемах АД, а также — калия оротат и поливитаминные комплексы.При осмотре: кожные покровы бледные, сухие, тургор кожи снижен. Тоны сердца приглушены, ЧСС 76 в минуту, эпизодически — учащение до 110 в минуту с частыми экстрасистолами, АД 130/80 мм, дыхание везикулярное, живот мягкий, болезненный во всех отделах, при глубокой пальпации — нестерпимая боль в солярных точках, с извращенной зрачковой реакцией, на фоне которой в момент осмотра развился редуцированный вегетативный пароксизм с ознобом, тремором, покраснением кожи верхней части тела. Выраженная болезненность при скользящей пальпации крупных артерий, больше справа. Индекс вегетативной ирритации по Маркелову — 3. Неврологически: преходящая, слабо выраженная анизокория справа, глубокие рефлексы несколько усилены справа, координагорные пробы с легким интенционным тремором, преобладающим слева.Анализы крови, мочи — без особенностей.ЭКГ — признаки гипертрофии левого желудочка.Окулист: близорукость малой степени.Компьютерная томография брюшной полости — без патологических изменений.Электроэнцефалограмма: выраженные общемозговые изменения по диффузно-органическому типу с признаками глубокой стволовой дисфункции преимущественно диэнцефального уровня.На основании данных клинического обследования установлен диагноз: «Диэнцефальный синдром токсико-метаболической этиологии с вегетативными пароксизмами смешанного типа и генерализованной вегетативной ирритацией».Больной была назначена следующая терапия: 1) реланиум — 20 мг в сутки; 2) анаприлин — 40 мг в сутки; 3) пирроксан — по 30 мг 2 раза в день; 4) кавинтон — по 5 мг 3 раза в день; 5) панангин — по 2 таблетки 2 раза в день.На фоне этой терапии в течение трех дней у больной несколько уменьшились головные боли, но остальная симптоматика сохранялась, вегетативные пароксизмы отмечались ежедневно. Тогда ей был предложен курс анодной поляризации ганглиев солнечного сплетения. Сила тока составляла 800 мкА, при увеличении тока у больной появлялись жгущие ощущения под электродами, при уменьшении — раздражительность и беспокойство. При длительности процедуры более 45 минут наступала слабость и сонливость, эффект в виде ощущения общей комфортности и релаксации наступал на 30-й минуте воздействия. После третьей процедуры у больной прекратились пароксизмы, после пятой — болевые и дискомфортные ощущения полностью регрессировали. С этого момента больная самостоятельно прекратила прием каких-либо лекарственных средств, в первую очередь — транквилизаторов. По завершении курса из 10 процедур жалобы, неврологическая и соматическая симптоматика полностью исчезли, больная была выписана, проведя в стационаре 15 дней. Через два месяца обратилась амбулаторно в связи с возобновлением дискомфорта в эпигастральной области и диспептическими жалобами. Больной амбулаторно был проведен повторный курс анодной микрополяризации. Последовавшая ремиссия сохраняется по настоящий момент.Таким образом, применение анодной микрополяризации на область проекции солярных ганглиев позволило не только впервые и в полном объеме облегчить состояние хронической больной, но и ликвидировать зависимость от лекарств.Пример 2.Больная И. , 1926 г.р., ИБ 1012/2002, поступила 18.02.2002, наблюдается нами (А. Г. Нарышкин) более 20 лет. Жалуется на частые, при ухудшениях — ежедневные, приступы в виде интенсивной жгуче-сдавливающей головной боли, поллакиурии, сопровождающейся тянущими болями в левой половине живота, подъемом АД до 250/120 мм, миастеноподобной симптоматикой, похолоданием и онемением конечностей. Длительность приступа обычно 2-3 часа, купируется введением от 2 до 6 мл реланиума внутримышечно.В анамнезе: малярия, туберкулезный бронхаденит, частые стрессовые ситуации, струмэктомия в 7-летнем возрасте, корь с неврологическими осложнениями, гнойный аппендицит, осложненный перитонитом, дизентерия, тонзиллокардиальный синдром. С 1978 года начали беспокоить приступы жгучих болей в левой половине живота, а в 1980 — впервые развился вышеописанный приступ. Многократно обследовалась и лечилась в различных медицинских учреждениях. В 1984 году в клинике ИЭМ АН СССР подобрана комплексная терапия, включающая ганглерон и реланиум, на фоне которой частота приступов снизилась в 2 раза. В последующем продолжала пользоваться данной схемой, самостоятельно регулируя дозы препаратов. Обратилась в связи с учащением приступов после снятия с производства препарата ганглерона.При поступлении: кожные покровы бледно-желтоватые, сухие, тургор снижен, выраженная пастозность голеней, элементы аллопеции. Легкое дрожание головы и кистей рук в покое. Резкая болезненность при пальпации верхних, средних, нижних солярных точек, ребер, гребней подвздошных костей. Болезненность при скользящей пальпации сосудов верхних и нижних конечностей вплоть до a. tibialis на стопах и a. radialis на запястьях, также — болезненность при пальпации a. temporalis с двух сторон, больше слева. Эмоционально неустойчива, плаксива.Офтальмолог: начинающаяся катаракта, атеросклероз сетчатки.Терапевт: хронический бронхит, пневмосклероз, эмфизема легких, дыхательная недостаточность 0-1 степени, гипотиреоз, ишемическая болезнь сердца: атеросклеротический кардиосклероз, недостаточность кровообращения 1-2 степени.Рентгенография позвоночника: распространенный инволютивный остеохондроз, псевдоспондилолистез L5.Компьютерная томография брюшной полости: патологических изменений забрюшинной клетчатки не выявлено. Атеросклероз брюшной аорты.ЭКГ: миграция суправентрикулярного водителя ритма, неполная блокада правой ножки пучка Гиса, отклонение электрической оси влево, гипертрофия левого желудочка, нарушение реполяризации.ЭЭГ: выраженные диффузные изменения биоэлектрической активности с признаками глубокой стволовой дисфункции.На основании данных анамнеза и результатов клинического обследования подтвержден диагноз: «Диэнцефальный синдром инфекционно-обменного генеза с вегетативными пароксизмами».Назначено лечение по схеме, аналогичной описанной в примере 1, с добавлением эуфиллина по 15 мг 3 раза в день, клофелина по 0,075 мг в день и L-тироксина, который больная принимает постоянно. Дополнительно больной был предложен курс поляризации солярных ганглиев с параметрами воздействия, аналогичными описанным в примере 1.На 4-й день пребывания в стационаре и после двух сеансов микрополяризации пароксизмы прекратились и более не возобновлялись. После 6 процедур значительно улучшилось общее самочувствие, повысился эмоциональный фон, признаки вегетативной ирритации редуцировались до индекса — 1 по Маркелову. С этого момента начата постепенная отмена лекарственных средств: на 5 день — реланиума, на 6 день — симпатолитиков, на 7 день — сосудистых препаратов. С 8 дня лечения больная не принимала никаких лекарств, кроме L-тироксина. Всего было проведено 12 сеансов. Выписана из стационара на 18-й день. После выписки и по сегодняшний день чувствует себя хорошо, единственный приступ в редуцированном виде отмечался в августе 2002 г.Пример 3.Больная М., 53 лет, инвалид 2-й группы, обратилась амбулаторно, по рекомендации лечащего врача, в июне 2002 г. с жалобами на постоянную слабость и высокую утомляемость, частые полиморфные головные боли с головокружениями и тошнотой, расстройства сна, разнообразные диспептические нарушения, частые подъемы АД с картиной гипертонических кризов (от 2 до 6 раз в месяц), купируемых только бригадами Скорой помощи, аллергические проявления в виде крапивницы, ринита, бронхиальной астмы с учащением приступов удушья, сопровождающихся ознобом, парестезиями, похолоданием и онемением конечностей. Постоянно принимает реланиум по 5 мг до 4 раз в сутки, различные противоаллергические и гипотензивные препараты.Страдает настоящим заболеванием с 26-летнего возраста, когда перенесла гипертоксическую форму гриппа. Заболевание носит прогредиентно-прогрессирующий характер. Многократно обследовалась и лечилась в стационарах города с диагнозами: диэнцефальный синдром, неврастения, инфекционно-аллергическая бронхиальная астма, ишемическая болезнь сердца: атеросклеротический кардиосклероз, гипертоническая болезнь 2 ст., желчно-каменная болезнь, хронический панкреатит, хронический энтероколит. Последние семь лет имеет 2-ю группу инвалидности.В анамнезе: корь, скарлатина, дизентерия, в молодости частые ангины, тонзиллэктомия, вегетососудистая дистония, дважды сотрясение головного мозга, имеется также хроническая психотравмирующая ситуация в семье: сын страдает психическим заболеванием.При осмотре: кожные покровы бледные, влажные, пастозные, выраженный красный дермографизм. Тоны сердца приглушены, АД -150/90, в легких — жесткое дыхание. Живот мягкий, болезненный во всех отделах. Отмечается резкая болезненность в солярных точках, индекс вегетативной ирритации — 3 по Маркелову.ЭЭГ: резко выраженная стволовая дисфункция с преобладанием на уровне диэнцефальной области, с понижением порога судорожной готовности.Больной амбулаторно проведен курс анодной микрополяризации ганглиев солнечного сплетения с силой тока 1000 мкА, так как при меньшей силе тока не наступал характерный эффект в виде сонливости и релаксации. Длительность процедуры составляла 35 минут, так как при увеличении времени воздействия у больной появлялся дискомфорт и ощущение тревожности. Улучшение самочувствия отмечено с пятой по счету процедуры, приступы удушья прекратились, АД установилось на цифрах 130/80 мм. С этого момента отменен реланиум, начато постепенное снижение доз клофелина по общепринятой схеме (во избежание синдрома отмены). Всего проведено 12 процедур. По окончании курса отмечается регресс болевых и неприятных ощущений, проявлений аллергии, улучшение психоэмоционального состояния, восстановление ночного сна, стабилизация АД на цифрах 125/80 мм. Прием медикаментов полностью прекращен.В дальнейшем после двухмесячной ремиссии отмечалось частичное возобновление прежней симптоматики в редуцированной форме, больная вновь стала принимать реланиум — 1-2 таблетки в неделю. В настоящее время проводится повторный курс микрополяризации.К настоящему времени предложенным способом проведено лечение 6 пациентов с диагнозом «Диэнцефальный синдром»: 4 женщин и 2 мужчин. Возраст — от 26 до 73 лет, давность заболевания от 5 до 33 лет. У всех пациентов отмечалось выраженное и стойкое улучшение самочувствия, положительная динамика клинических и лабораторных тестов. Четверо из них полностью прекратили прием медикаментов, двое перешли от постоянного к эпизодическому приему транквилизаторов при редких и нерезко выраженных приступах болезни. Трое пациентов пенсионного возраста перешли к активному образу жизни, двое, имея инвалидность 2-й группы, вернулись к трудовой деятельности. Количество проведенных курсов колебалось от 1 до 3, сроки наблюдаемых в настоящее время ремиссий — от 2 до 8 месяцев. Имеющиеся наблюдения, таким образом, свидетельствуют о высокой эффективности предлагаемого способа, который по сравнению с известными иными способами имеет ряд преимуществ: 1) существенно сокращает сроки лечения — до 2-2,5 недель, в то время как сроки лечения больных ДС иными способами составляют от 5 до 6 недель; 2) сокращает количество вводимых лекарственных средств до 1-2 препаратов и позволяет снизить их дозировки, вплоть до полной отмены, в то время как общепринятая лекарственная терапия включает в себя большое (до 5-7 препаратов для отдельного больного) количество лекарственных средств и зачастую допускает возрастание дозировок.Способ разработан и прошел клиническую апробацию в нейрохирургическом отделении Городской больницы 23 Санкт-Петербурга.
Формула изобретения
Способ лечения диэнцефального синдрома посредством транквилизаторов и симптоматических лекарственных средств, отличающийся тем, что дополнительно проводят анодную микрополяризацию ганглиев солнечного сплетения, воздействуя на них постоянным электрическим током силой 800-1000 мкА в течение 35-45 мин ежедневно на протяжении 10-15 дней, причем, начиная с 5-6-го дня, постепенно снижают количество вводимых лекарственных средств до полной их отмены к концу лечения и такие воздействия при необходимости повторяют не ранее чем через 2 месяца.