Среди легких форм детских нервно-психических расстройств особое место занимает минимальная мозговая дисфункция (ММД). Проявляется эта патология в виде нарушений речи, поведения, а также двигательных функций.
Несмотря на то, что психиатры обозначают ММД, как легкое расстройство, оно требует обязательного профессионального сопровождения. Только так можно гарантировать успешную адаптацию ребенка к школе и усвоение им знаний, что позволит затем продолжить образование в высшем учебном заведении.
Проявления патологии
Первые признаки такой патологии, как минимальная мозговая дисфункция у детей, можно заметить в самом раннем возрасте. Видоизмененная форма черепа и ушных раковин, отклонение от нормы в строении нёба и роста зубов – все это является визуальными проявлениями ММД у детей.
Клиническая картина патологии достаточно обширна. Она может иметь самые разные проявления:
- расстройства вегетативного характера. К таковым можно отнести чрезмерное потоотделение, мраморность кожных покровов, сбой в работе ЖКТ (неустойчивость стула, частые колебания запоров и поноса), неустойчивый пульс и функционирование сердечно-сосудистой системы;
- слабый мышечный тонус и двигательные расстройства. Тонус мышц может быть неравномерным, наблюдается асимметрия сухожильных рефлексов, недостаточность мелкой моторики. Таким деткам особенно трудно застегивать пуговицы или завязывать шнурки, у них возникают сложности при работе с ножницами, рисовании карандашом или письме ручкой. Из-за того, что мышцы лица также ослаблены, мимика ребенка достаточно бедна, он практически никогда не строит рожицы и не гримасничает. Детям с ММД трудно ловить мяч, ездить на велосипеде или ходить по одной линии;
- сказывается расстройство и на поведении детей. Обычно такие малыши весьма активны, они неусидчивы, легко отвлекаются, им трудно сосредоточится на выполнении полученного задания;
- нестабильный эмоциональный фон. У деток наблюдаются частые перепады настроения.
Минимальная мозговая дисфункция сопровождается высокой степенью истощаемости нервных клеток, расположенных в верхних слоях коры головного мозга. Следствием этого является быстрая утомляемость, также возникают определенные сложности с памятью и формированием запаса общих понятий. Все это ведет к психическим и речевым задержкам в развитии.
Дети с ММД испытывают трудности и в социальной сфере. Они легче находят общий язык с детьми, которые младше их по возрасту, тогда как излишняя возбудимость и склонность к созданию конфликтных ситуаций не позволяет наладить контакты с ровесниками в стенах дошкольных образовательных учреждений. У таких детей могут быть проблемы с засыпанием, они часто ворочаются во сне, большинство из них страдают недержанием мочи.
Постепенно, когда малыш становится старше, клинические проявления расстройства бесследно проходят. Согласно статистике, в младшем дошкольном возрасте ММД наблюдается примерно у каждого пятого из детей, а уже в начальных классах патологию можно встретить у одного из 20 учеников. Но это возможно лишь в том случае, если воспитанию и образованию ребенка с ММД уделяется особое внимание. Лишь в очень редких случаях некоторые из проявлений расстройства сохраняются у взрослых.
Магнитотерапия как оптимальный метод лечения
Низкочастотная импульсная магнитотерапия Biomag – это оптимальный метод, сочетающий несколько эффектов:
- эффект фармакотерапии – улучшение микроциркуляции насыщенной кислородом крови и питательных веществ в ЦНС;
- эффект физиотерапевтического лечения – коррекция мышечного тонуса, ускорение восстановления.
Задокументированы хорошие эффекты магнитотерапии даже при тяжелых состояниях, нарушении подвижности у детей. Рекомендуется применять ее на всю область позвоночника и головы (нижние отделы позвоночника → затылочный участок → область головы). В случае двигательных расстройств целесообразно добавить воздействие на пораженный участок. Магнитотерапия – это подходящее ежедневное и долгосрочное лечение в рамках комплексного ухода.
У взрослых, перенесших инсульт (после лечения острой стадии, направленной на поддержание жизненно важных функций, противоотечной, тромболитической терапии, нормализации артериального давления), магнитотерапия показана в начальных фазах реабилитации.
Путем применения низкочастотной импульсной магнитотерапии Biomag достигается прямая стимуляция нейронов, расширение сосудов прекапилляров и капилляров в поврежденных тканях ЦНС. Это приводит к значительному улучшению микроциркуляции, снабжению мозга кислородом и питательными веществами, противоотечному эффекту. В целом, улучшаются метаболические процессы, стимулируется нормальная функция нервных клеток, улучшается дальнейшая целенаправленная физическая реабилитация.
Причины возникновения
Основной причиной развития ММД принято считать органическое повреждение коры головного мозга или аномалию развития. Негативно сказаться на формировании центральной нервной системы плода могут различные инфекции, соматические заболевания матери, находящиеся в стадии обострения, неправильное питание беременной женщины, различные патологии беременности, прием некоторых лекарственных средств, употребление алкоголя, наркотических препаратов и курение.
Привести к развитию этого расстройства могут и различные травмы, нанесенные ребенку в момент его появления на свет. Кроме того, спровоцировать патологию могут такие факторы, как слабовыраженная родовая деятельность и последующая стимуляция специальными средствами, стремительные роды, оперативное родоразрешение, гипоксия плода, неполное раскрытие родовых путей у женщины, слишком крупный плод, а также использование медперсоналом специального родовспомогательного инструмента (акушерские щипцы, вакуум-экстрактор и т.д.).
К развитию ММД в неонатальном периоде могут привести нейроинфекции и травмы, приведшие к повреждению центральной нервной системы. Если расстройство формируется в возрасте от 3 до 6 лет, то его причиной, скорее всего, является педагогическая и социальная запущенность. Подобное состояние ребенка является воспитанием в неблагополучной семье.
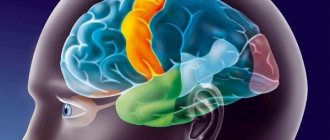
Виды дисфункции
Паталогические изменения могут произойти в стволе или его отделах. В зависимости от локализации очага поражения различают виды дисфункции:
- Диэнцефальных структур. Проявляется отсутствием аппетита, нарушением сна, перепадами температуры тела, сбоями в естественных процессах саморегуляции и метаболизма.
- Стволовых структур. Признаки дисфункции подкорково-стволовых структур, находящихся в головном мозге: прерывистое, неритмичное дыхание, патологические изменения мышечного тонуса, дисфония (изменение силы, тембра, высоты голоса), дисфагия (трудности во время глотания). Нередко наблюдается дизартрия – изменение произношения вследствие нарушения иннервации элементов речевого аппарата.
- Срединных структур. Признаки легкой дисфункции, возникшей в неспецифических срединных структурах, расположенных в головном мозге – девиантное поведение, неуравновешенные психические реакции, перепады настроения, эмоциональные расстройства.
Особенностью дисфункции, поразившей медиобазальные структуры головного мозга, являются нарушения деятельности лобного и височного отделов. Патологическое состояние сопровождается недостаточным развитием речевых навыков, сложностями при концентрации внимания, ухудшением аналитических способностей.
Дисфункция мезенцефальных структур головного мозга выражается синдромами: паркинсонизм (тремор конечностей, нарушение двигательной координации), гиперкинез (патологические, неуправляемые движения в группе мышц), мозжечковые расстройства (атаксия – нарушение двигательной согласованности мышц при отсутствии мышечной слабости).
Особенности диагностики
Для того чтобы диагностировать ММД у детей, врач должен провести всестороннее обследование при помощи существующих на сегодняшний день методов исследования.
При осмотре младенцев специалисты, прежде всего, обращают внимание на рефлексы, а также симметричность их выраженности. В возрасте от 3 до 6 лет врач уже может отследить динамику клинических проявлений, а также их тяжесть. При работе со школьниками используются методы психодиагностики, поскольку объективное обследование в этом возрасте не дает полной картины патологии.
Диагностируется минимальная мозговая дисфункция у детей при помощи систем Гордона, теста Векслера, «Лурия-90» и т.д. Эти методы дают возможность врачу (педиатру или невропатологу) оценить степень развития ребенка и его психическое состояние, а также выявить особенности поведения.
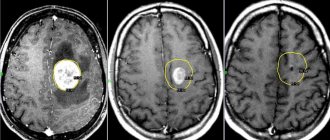
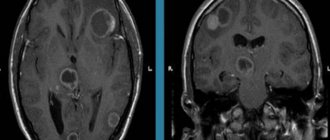
Из инструментальных методов наиболее информативными при диагностике ММД являются компьютерная и магнитно-резонансная томография, эхоэнцефалография, нейросонография и другие. Обычные клинические анализы отклонений от нормы не выявляют. Томография позволяет определить уменьшение коры головного мозга в области темени и левой части лба, повреждения передней области (медиальной и глазной), а также значительное уменьшение в размерах мозжечка. Использование рентгена позволяет исключить переломы черепа.
При диагностике минимальной мозговой дисфункции у детей практикуется дифференциальный подход. Зависит это, прежде всего, от возраста ребенка, а также от момента, в который проявились первичные симптомы. В ходе диагностических мероприятий потребуется исключить черепно-мозговую травму, нейроинфекции, детский церебральный паралич, эпилепсию и заболевания с ней схожие, шизофрению, острое отравление тяжелыми металлами (свинцом) и другие патологии, имеющие схожие проявления.
Немного анатомии
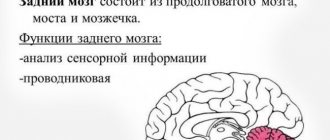
Согласно термину, «дисфункция» — это не что иное, как нарушение какой-либо функции организма. В данном случае стволовых структур мозга. Что же являет собою ствол мозга? Под этим понимается анатомическое образование, которое отвечает практически за все функции организма, являющиеся жизненно важными. То есть ствол участвует в процессах сердцебиения, терморегуляции, дыхания, пищеварения и других. Когда возникают ситуации, при которых мозг пациента получает какую-либо травму, например, при родах, в результате ушиба, сотрясения, то также поражается и ствол. Отсюда происходят различные сбои его функций. При этом они могут иметь выраженные клинические признаки, а могут и не иметь. Во втором случае приходится выявлять нарушения, прибегнув к помощи специальных методов исследований и диагностики.
Когда имеется подозрение на то, что нарушились стволовые функции, то в большинстве случаев назначается проведение компьютерной томографии. Данный метод исследования позволяет обнаружить нарушения функций мозга, в том числе и стволовые в результате послойного изображения. В некоторых случаях обходятся без применения компьютерной томографии, это, как правило, касается случаев, когда отсутствуют основания, указывающие на мозговую травму.
В этой ситуации рекомендуется проводить электроэнцефалограмму. Это такой вид исследования, когда ведется запись и оценка электрических импульсов мозга. При поражении стволовых структур нередко удается обнаружить ирритацию ствола, которая показывает раздражение одного из отделов мозга.
Подбор схемы лечения
Коррекция минимальной мозговой дисфункции у детей требует комплексного подхода. Обычно для каждого ребенка составляется индивидуальная программа, которая учитывает особенности клинической картины и этиологию.
Терапия ММД ведется по нескольким направлениям:
- Педагогические методы позволяют минимизировать последствия социальной и педагогической запущенности, способствуют адаптации ребенка в коллективе. Социальные педагоги ведут работу не только с ребенком, но и его родителями. Они советуют поощрять ребенка, акцентировать внимание на его успехах и достижениях, меньше употреблять слова «нельзя» и «нет», разговаривать с ребенком сдержанно, спокойно и мягко. Просмотр телевизора и игра на компьютере должны занимать не более 40—60 минут в день. Следует отдавать предпочтение таким играм и занятиям, в ходе в которых задействуется внимание и концентрация (пазлы, конструкторы, рисование и т.д.).
- Психотерапевтические методы направлены на коррекцию задержки психического развития. Психолог и психотерапевт выбирает способы воздействия на своего маленького пациента исходя из его возраста. Если ребенок еще слишком мал, чтобы пойти с врачом на контакт, то работа ведется в основном с его родителями. Необходимо чтобы в семье был установлен положительный психологический микроклимат — от этого в большей степени зависит исход лечения.
- Медикаментозное лечение назначается крайне редко. Прием препаратов позволяет купировать отдельные симптомы, например, снотворные препараты помогают нормализовать сон, седативные — успокоить излишне возбудимого малыша и т.д. В отдельных случаях могут быть рекомендованы к приему стимулирующие средства, транквилизаторы и антидепрессанты.
- Физиотерапия позволяет улучшить функционирование нервной системы как центральной, так и периферической, а также максимально восстановить их работу. Наиболее эффективны при коррекции этого вида расстройства различные виды массажа, гидрокинезотерапия, комплекс лечебных упражнений. Полезны будут занятия такими видами спорта, как бег, езда на велосипеде или катание на лыжах, а также плавание. Во время спортивных занятий ребенок должен концентрироваться и проявлять ловкость, а это также положительно сказывается на процессе лечения ММД.
Специалисты в большинстве случаев дают положительные прогнозы для детей с ММД. Примерно 50% пациентов «перерастают» свое заболевание, при этом в подростковом и взрослом периоде жизни симптомы патологии исчезают полностью. Тем не менее, у ряда больных некоторые из проявлений заболевания остаются на всю жизнь.
Для людей с ММД характерна невнимательность и нетерпеливость, они испытывают затруднения в общении с окружающими людьми, нередко у них возникают проблемы в личной жизни и при попытках создать полноценную семью, сложно им обучаться профессиональным навыкам.
Минимальная дисфункция мозга как фактор кризиса дезадаптации у детей
О базовых стадиях развития и проблеме целесообразности пересмотра норм Детские психологи и психотерапевты сталкиваются с проблемами минимальных дисфункций мозга (МДМ) у детей и подростков в самых разных ее проявлениях. Для успешной психотерапии этих проблем мало полагаться на запрос, с которым приходят к специалисту родители детей с МДМ, поскольку запрос может оказаться только вершиной айсберга или относиться не к той проблеме, которую озвучивают родители.
Очень важным моментом для выдвижения гипотезы и выбора психотерапевтического инструментария при проявлениях МДМ является изучение всех вопросов, касающихся протекания беременности матери, особенностей самих родов, послеродовых осложнений или инфекций, перенесенных ребенком, а также развития ребенка до 1 года относительно общепринятых норм развития.
Изучение перинатальной истории ребенка с МДМ важно и для того, чтобы определиться, можно ли разрешить проблемы ребенка без медикаментозной терапии или надо проводить психотерапию одновременно с наблюдением и лечением у детского невролога или психиатра.
Родители детей с МДМ часто очень болезненно относятся к понятию возрастных норм, видя явное отставание своих детей от норм развития. Некоторые родители таких детей часто категорично заявляют о том, что возрастные нормы устарели, и каждый ребенок имеет право на индивидуальную норму развития, нередко ссылаясь на врачей или зарубежных специалистов и авторов.
Вопрос о пересмотре существующих возрастных норм остро встал в последние десятилетия в связи с ростом самых различных видов отклоняющегося развития у детей от 0 до 7 лет. Среди причин такого явления многие авторы называют резкие цивилизационные скачки в самом широком смысле, последствия разрушительных войн, экологические проблемы, снижение фактора естественного отбора населения.
Сторонники расширения диапазона нормы в сторону снижения нормативных требований есть и среди врачей, и среди психологов и нейропсихологов.
Снижение нормативных требований возрастных норм у детей до 7 лет, на наш взгляд, является необоснованным, поскольку возрастные нормы развития должны служить тем ориентиром, который помогает своевременно определить, диагностировать отклонения в развитии с тем, чтобы принять незамедлительные меры для восстановления нарушенных функций мозговых структур.
С другой стороны, даже если процент психически и соматически здоровых детей в последние годы снизился, то вряд ли это устойчивая тенденция, учитывая компенсаторные и адаптационные возможности развивающегося мозга к экзогенным реалиям и современные возможности организации ранней диагностики причин отклоняющегося развития, дезадаптационных кризисов детей с последующей медикаментозной, физиотерапевтической, психологической коррекцией.
Поскольку в онтогенезе полноценного мозгового субстрата его структуры и функциональные связи созревают поэтапно, то и нормы психического здоровья определяются в соответствии с общепринятыми возрастными стадиями развития на основе генетического и культурного наследия. Из существующих классификаций стадий развития индивида в самом общем виде можно выделить следующие основные стадии: 0 – 1, 1 — 3, 3 – 6(7), 6(7) — 13, 13 – 19, 19 – 60, 60 – до смерти.
Самыми важными, базовыми в жизни индивида являются первые 3 стадии развития: 0 – 1, 1 – 3, 3 – 6(7), поскольку именно эти стадии являются определяющими будущее психическое и соматическое здоровье, характер, эмоционально-волевые качества, морально-этические принципы, поведенческие стереотипы. Именно в период развития ребенка до 7 лет происходит самое активное развитие мозга, пик нейропластичности, который способствует накапливанию и наращиванию адаптивных механизмов мозга и в целом ЦНС.
Считается, что каждая стадия развития для ребенка становится базой для следующего этапа развития, нацеленного на дальнейшее развитие адаптационных механизмов. И, собственно, понятие нормы оценивается как способность ребенка к адаптации к среде, независимо от социального, этнического происхождения и в соответствии задачами возрастной стадии, которые в современной отечественной психологии определяются тремя факторами: социальной ситуацией развития, структурой сознания и ведущим типом деятельности.
Кризис дезадаптации мозговых структур, принимаемый за возрастной кризис
Детским психологам и психотерапевтам, работающим над преодолением различных негативных проявлений МДМ у детей дошкольного возраста, часто приходится консультировать родителей, которые жалуются, что поведение их детей похоже на один нескончаемый кризис. Пытаясь разобраться, в чем же дело, родители начинают ходить по разным специалистам, чтобы понять действительную природу дезадаптации ребенка.
Другие родители, наоборот, бывают озабочены тем, что у их детей не было никаких возрастных кризисов и начинают беспокоиться о том, что гармоничное развитие их детей до 6 лет может потом, в подростковом возрасте, привести к какому-нибудь «суперкризису», раз они не «переболели» возрастными кризисами младшего возраста. На самом деле, то, что т.н. возрастные кризисы – это не норма, доказывают развитие и поведение детей, которые благополучно проживают детство без всяких возрастных кризисов.
В начале 30-х годов прошлого столетия периодические кризисы дезадаптации у детей были названы известным ученым Л. С. Выготским возрастными кризисами, через которые должен проходить каждый ребенок. Возрастные кризисы были описаны ученым в соответствии с выделенными им стадиями развития ребенка: 0 – 1 год, 1 – 3 года, 3 – 7 лет. Несмотря на то что такие известные ученые-психологи, как Д.Б. Эльконин [15], А.Н. Леонтьев [9], в последующие годы признали, что возрастные кризисы не являются неизбежными спутниками психического развития ребенка, что здоровые дети при разумно управляемом воспитательном процессе обходятся без проявлений возрастного кризиса, к сожалению, до настоящего времени в отечественной психологии возрастные кризисы многими традиционно признаются нормой.
Это, на наш взгляд, возможно, связано тем, что большинство клинических психологов, детских психологов и нейропсихологов сталкиваются в силу специфики своей работы не со здоровыми детьми, а с детьми с минимальной дисфункцией мозга (МДМ). Кроме того, они традиционно воспринимают дезадаптационные кризисы в качестве возрастной нормы и часто как результат средовых воздействий, а не как неврологическую проблему срыва компенсаторных, адаптационных механизмов мозга, ЦНС, связанных с проблемой нарушения морфофункциональной возможности мозга при возможном влиянии и средовых факторов.
Л.С. Выготский объяснял понятие возрастных кризисов тем, что онтогенез является регулярным процессом смены стабильных и критических возрастов, понимая развитие ребенка как дискретное, революционное, а не эволюционное и непрерывное. Возрастной кризис как необходимый переход на более высокую ступень развития, в следующий психологический возраст, обусловливается, по Л.С. Выготскому, разрушением привычной социальной ситуации развития и возникновения другой [3].
Как отмечают многие исследователи, пики кризисов дезадаптации, в том числе проявления синдрома дефицита внимания с гиперактивностью, нередко приходятся примерно на 3 года и 6 лет. Это связано, по всей вероятности, не с проблемой разрушения социальной ситуации развития предыдущего периода, как считал Л.С. Выготский, а с невозможностью разрешения задач следующего этапа развития.
Неспособность мозга, в целом ЦНС справляться с новыми требованиями к ребенку в условиях увеличения психических и физических нагрузок объясняется, на наш взгляд, срывом компенсаторных механизмов мозговых структур по причине полученных ребенком минимальных родовых повреждений, которые проявляются у детей до 7 лет разными синдромами и в разной интенсивности.
Многоликие проявления дезадаптации при МДМ
Отсутствие в МКБ-10 диагностического критерия МДМ некоторым специалистам дает повод считать, что МДМ – это не медицинский термин, а термин, придуманный психологами и логопедами, которые направляют к ним вполне здоровых детей. Нередко невролог может объяснить неадекватное поведение, энурез, тики, грызение ногтей и прочие проблемы ребенка возрастным кризисом, ссылаясь на то, что у каждого ребенка — индивидуальная норма развития и что сейчас не существует норм развития, и надо подождать, пока мозг сам созреет, и все проблемы ребенка «перерастут» сами. До сих пор некоторые неврологи при обнаружении чрезмерной гиперактивности ребенка считают это признаком избалованности, не вникая в причины проявления МДМ, не связывая, к сожалению, их с неблагополучием внутриутробного периода, родовыми травмами или послеродовыми инфекциями ребенка.
Впервые термин МДМ появился в 30-40 годах прошлого столетия. Официальное признание термин МДМ получил на конференции Оксфордской международной группы изучения проблем детской неврологии в 1962 году. В эту категорию было рекомендовано относить детей с легкими неврологическими нарушениями, с проблемами в обучении, поведении, с расстройствами внимания при сохранном интеллекте, но с признаками незрелости и замедленного созревания тех или иных психических функций.
До 1994 года МДМ рассматривался в МКБ как клинический диагноз. В связи с многообразием и неоднородностью клинических проявлений МДМ как диагностический и клинический критерий в новой редакции МКБ-10 был исключен, и его различные проявления для удобства формальной классификации были разбросаны по разным разделам.
Обширные исследования под руководством чешского врача З. Тржесоглавы еще в семидесятых годах выявили у детей с МДМ разнообразные невротические признаки: онихофагию, сосание пальцев, навязчивые стереотипные движения и тики, повышенную тревожность и боязливость, психическую истощаемость, головные боли при усталости, нарушение аппетита, сна, заикание. Кроме нарушения внимания (93%), гиперактивности (80%), импульсивности (65,7%), исследователи отметили у наблюдавшихся детей много других клинических проявлений: у 77% — более 5 мелких неврологических нарушений (гиперкинезы, тремор пальцев, нарушение координации движений и др.), в 71% случаев – повышенную эмоциональную лабильность, раздражительность, плаксивость, у 68% – нарушение зрительного восприятия и ориентации в пространстве, в 50% случаев — нарушения речи и произношения [13].
В результате наблюдения за большим контингентом детей и подростков группой ученых во главе с профессором В.М.Трошиным в девяностых годах было отмечено, что МДМ можно рассматривать как диффузную церебральную дизрегуляцию, которая обусловливает задержку созревания связей между разными структурами головного мозга. По итогам этого исследования О.В. Халецкой, В.М. Трошиным было дано определение МДМ, как «исхода легкого органического повреждения головного мозга, на фоне которого наблюдаются различные невротические реакции, нарушения поведения, трудности школьного обучения, нарушения созревания высших мозговых функций, разнообразные неврозоподобные нарушения»[14].
Последующими исследованиями, например, под руководством профессора Б.Р. Яременко, было признано, что МДМ является органической почвой дисгармоничного развития высших психических функций, различных вегетативных и соматических нарушений, нейроиммунологических реакций, специфических нарушений развития опорно-двигательного аппарата, связанных с пренатальными повреждениями и натальными повреждениями шейных позвонков [16]. Некоторые ученые (Фесенко Ю.А.) [13] считают МДМ причиной всех пограничных нервно-психических расстройств.
Таким образом, в отечественной неврологии МДМ чаще всего продолжает рассматриваться и изучаться учеными в качестве важной клинической категории как сложная клиническая проблема и как этиологический фактор различных клинических проявлений в то время как во многих западных странах он рассматривается лишь в рамках синдрома дефицита внимания с гиперактивностью.
Роль нейропластичности при МДМ
Морфофункциональная готовность мозга к адаптации к среде, его нейробиологическая зрелость на основе филогенетического наследия тесно связана с пластичностью – одним из важнейших свойств головного мозга и в целом нервной системы, которая позволяет адекватно реагировать на действия раздражителей среды, способствует развитию адаптационных процессов. Пластичность лежит в основе формирования рефлексов, процессов обучения, восстановления и замещения функционального дефекта нервной системы после полученных повреждений, в том числе после родовых повреждений в виде МДМ.
Пластические перестройки не ограничиваются морфологическим субстратом, влияя на структурно-функциональные процессы, обеспечивая постоянные пластические изменения под влиянием среды. Однако не всегда пластичность мозга может осуществить компенсаторные перестройки и обеспечить перекрытие нарушенных функций. Это происходит, в частности, по причине количественной и качественной дизрегуляции, например, из-за хронической гипоксии мозга, вовлекающей мозг в патологическое развитие внутрисистемных, межсистемных и межполушарных связей.
В связи с тем, что пластичность регулирует не только компенсаторные механизмы мозга, но и развитие патологических процессов, образуя генерации патологически усиленного возбуждения – патологическую систему, то последние ведут к формированию нейропатологического синдрома, или кризиса дизрегуляции.
Как результат нейропластичности «патологическая система может формироваться из первично и вторично измененных отделов поврежденных систем, превращаясь уже в эндогенные механизмы дальнейшего развития патологического процесса» [8].
При всех патологических процессах наблюдаются нарушения метаболизма и функции соответствующих мозговых структур. В таком понимании дизрегуляционных, или дезадаптационных, кризисов как патологической системы ни эпиприступы, ни системные неврозы нельзя объяснить проявлением компенсаторных механизмов мозга, как это пытаются доказать некоторые ученые.
Как пример такой попытки «оправдать» компенсаторными механизмами дизрегуляционный кризис, является, на наш взгляд, такое заявление: «Гиперактивность является своего рода защитным механизмом, временно восстанавливающим нормальные связи в коре головного мозга и тем самым сохранить интеллектуальное развитие ребенка» [13] или: «Гипотеза компенсаторного механизма энуреза: до определенного времени акт непроизвольного мочеиспускания «нужен» организму для нормализации функций сна, так как с его помощью происходит «переключение» стадий сна» [13].
Наоборот, дизрегуляционные, или дезадаптационные, кризисы, в какой бы форме они ни проявлялись (гиперактивность, энурезы, логоневрозы, алалии, навязчивые движения, онихофагии, тики, аффективные реакции, агрессивность, заикания и др.), как правило, являются показателем срыва компенсорных возможностей ЦНС. И в то же время свидетельствуют о том, что малозаметные признаки МДМ до 1 года не были диагностированы, пролечены, что постепенно привело к дизрегуляционным кризисам из-за образования патологических систем, или детерминант, которые пикируют примерно в 3 – 6 лет.
МДМ считается исходом органические поражения мозга у детей, однако в настоящую резидуальную (остаточную) стадию он переходит, фактически, благодаря высокой нейропластичности и заместительным способностям мозга, только после первого года жизни ребенка. От 1 года до 7 лет, пока мозг и ЦНС продолжают оставаться достаточно пластичными и отзывчивыми к проводимым регулярным комплексным реабилитационным мероприятиям, последние самым положительным образом влияют на восстановление последствий поврежденных структур мозга и функциональных связей между ними.
Однако та же высокая нейропластичность на фоне МДМ при хронической гипоксии мозга, гипертензии, гидроцефалии без эффективного лечения способна образовать патологические системы, дизрегуляционные механизмы, лежащие в основе развития неврозов, психогений, пароксизмов, моторных, поведенческих, когнитивных, речевых и других нарушений.
МДМ – мина замедленного действия
Если использовать термин «родовые повреждения», имея в виду все неблагоприятные факторы развития от внутриутробных до послеродовых осложнений ребенка, то, как известно, родовые повреждения различной степени получают практически все новорожденные. Благодаря нейропластичности ЦНС, часть детей с микроповреждениями мозгового субстрата полностью восстанавливаются без вмешательства извне при благоприятном средовом окружении. Считается, что именно такие дети имеют возможность эволюционного поступательного развития без каких-либо дизрегуляционных, или дезадаптационных, кризисов, что считается признаком здорового психического и физического развития, или нормой.
Учитывая большую распространенность МДМ как остаточных явлений родовых повреждений в пренатальном, натальном и постнатальном периоде (по разным исследованиям, от 21 до 99%), которая обусловливает в будущем примерно до 80% различных нервно-психических, соматических, когнитивных расстройств детей и взрослых, важно отметить своевременность определения симптомов риска развития МДМ.
Минимальными симптомы считаются таковыми только потому, что малозаметны, а в действительности представляют серьезную медицинскую и социальную проблему. Различные негрубые неврологические нарушения на первых месяцах жизни ребенка не привлекают, к сожалению, внимания специалистов, тем более неопытных родителей.
Однако по мере роста и развития ребенка родовые повреждения постепенно могут проявляться в разных клинических формах. Например, в виде вялого сосательного рефлекса, отсутствия аппетита, беспокойного сна, частого беспричинного плача, пониженного или повышенного тонуса мышц, асимметрии половин туловища, необычных поз, большего или меньшего, чем по норме, веса, любым отставанием от общепринятых норм возрастного развития.
В большинстве случаев МДМ диагностируется только примерно в 3 – 6 лет, когда уже сформировались патологические детерминанты и для минимизаций последствий МДМ требуется долгое и упорное лечение в зависимости от клинического варианта патологического процесса. Если реабилитационные меры при таком проявлении МДМ как синдром гиперактивности применяются специалистами к детям с 2-3 лет, то, чаще всего, к 7 годам удается преодолеть большинство дезадаптационных проявлений.
Если дети начинают получать необходимое лечение позже, в 6-7 лет, то, к сожалению, у детей с МДМ, имеющих отставание в психическом, речевом развитии, проблемы гиперактивности и нарушения внимания, в младшем школьном и подростковом возрасте может развиться школьная и социальная дезадаптация или появиться необходимость учебы в коррекционных классах разного уровня.
Как отмечает большинство исследователей, диагностика и лечение клинических проявлений МДМ должны быть как можно более ранними, когда еще велики компенсаторные возможности мозга, пока не успел сформироваться патологический стереотип. Многие ученые и практики подчеркивают необходимость диспансерного наблюдения детей с МДМ с рождения вплоть до 8 лет.
Поводом для постановки на диспансерный учет у невролога служат любые осложненные роды. Должны насторожить все так называемые условно косвенные признаки МДМ. Среди них, например, можно отметить такие: гидроцефальный и гипертензионный синдромы, кривошея, неправильное предлежание плода, отсутствие крика или слабый крик после родов, асфиксия разной природы и интенсивности, стремительные роды, тугое обвитие пуповиной, длительный безводный период, кесарево сечение, многоплодие, резус-несовместимость, недоношенность или переношенность плода, слишком большой или маленький вес, нестабильность шейных позвонков, тяжелое течение беременности, внутриутробная инфекция и др.
МДМ считается наиболее легким исходом перинатальных повреждений по сравнению с двумя другими вариантами клинических проявлений в зависимости от степени тяжести поражения мозга и локализации: ДЦП с тяжелыми нарушения моторики, который может сопровождаться дефектами интеллекта различной степени, и органическое поражение ЦНС с выраженным когнитивным дефектом и/или проявлениями РДА с легкими нарушениями моторики.
Родовые травмы, или родовые повреждения, полученные детьми с ДЦП и детьми с МДМ, оцениваются как диффузные поражения мозга и имеют одинаковые причины происхождения, отличаясь только тяжестью поражения. В связи с тем, что большинство детей с ДЦП начинают получать необходимое регулярное лечение сразу после рождения, то, особенно при средних и легких формах ДЦП, у больных детей восстанавливается большинство нарушенных структур мозга. Как показывают многочисленные исследования, это свидетельствует об огромных компенсаторных возможностях мозга, связанных с пластичностью, которые можно задействовать при помощи грамотно подобранного лечения. При комплексном регулярном лечении легких форм ДЦП, начатых сразу после рождения, последствия ДЦП минимальны или совсем незаметны.
В то же время опыт наблюдения за детьми с МДМ до семилетнего возраста в условиях пребывания в санатории психоневрологического профиля показывает, что среди них практически нет детей, получивших какое-либо лечение до 1 года. Чаще всего они не получают по месту жительства никакого лечения, не говоря о необходимом комплексном лечении. При обследовании в условиях санатория у них часто обнаруживается множество проявлений МДМ.
Таким образом, учитывая те негативные последствия, к которым приводит МДМ, считаем необходимым обратить внимание на важность ранней диагностики МДМ как по косвенным признакам в соответствии с нормами развития ребенка, так и с применением современных методов аппаратной диагностики, а также на организацию комплексного регулярного лечения в течение первого года жизни ребенка и диспансерного наблюдения у невролога за детьми с МДМ до 8 лет.
Как известно, исключение из МКБ-10 диагностического и клинического термина МДМ, позволившее растворить его в различных синдромальных проявлениях, не означает, что такого диагноза не существует. Рассмотрение МДМ только в формате синдрома дефицита внимания с гиперактивностью сужает проблему до поведенческих и когнитивных расстройств, когда другие его клинические проявления рассматриваются как сопутствующие или отдельные нозологические формы, а не как негативный результат одного патологического процесса. Это в целом меняет картину понимания этиологии МДМ и необходимости индивидуального подхода к лечению МДМ в зависимости от особенностей проявления синдрома или сочетания синдромов в рамках одного диагноза.
Для того чтобы своевременно начать коррекционные занятия с привлечением разных специалистов, вовремя оказать адекватную психотерапевтическую помощь детям с МДМ, важно рассматривать дезадаптационные, или дизрегулятивные, кризисы именно как проявления срыва компенсаторных механизмов мозга у детей с МДМ, а не воспринимать это как обязательное проявление возрастного кризиса, как считалось ранее.
Хочется надеяться, что своевременная диагностика и лечение МДМ как важной медицинской и социальной проблемы, наконец, станет приоритетной в современной неонатологии, детской неврологии, психиатрии, психологии, психотерапии и педиатрии с учетом междисциплинарного подхода.
Тезисы доклада на Международной конференции в Москве опубликованы в журнале «Психотерапия» (2012 г.)
Советы родителям
Как уже отмечалось выше, успех лечения в большей мере зависит от того, в какой психологической обстановке растет и воспитывается ребенок. Ему необходимо особое внимание родителей и педагогов. С малышом должны работать специалисты различных специальностей: психолог, лингвист и логопед, остеопат, невропатолог и т.д.
Конечно, здоровых детей тоже нужно постоянно воспитывать и учить, но малыши с ММД нуждаются в этом особенно. Соблюдение нижеперечисленных рекомендаций позволит достичь полного выздоровления в кратчайшие сроки:
- строгое соблюдение режима дня. Прежде всего, это дисциплинирует ребенка, но выработка у ребенка привычки регулярно выполнять определенные действия также позволяет синхронизировать работу ЦНС со всем организмом;
- нормальный сон. Дети в возрасте от 3 до 6 лет должны спать 10 часов в сутки. Это время разбивается на дневной сон (2 часа) и ночной сон (8 часов). Если малыш не может уснуть, то старайтесь в течение дня занимать его подвижными играми на свежем воздухе и спортивными занятиями;
- дозирование нового материала. Малыш не сможет сразу усвоить весь материал, предусмотренный образовательной программой. Постарайтесь разбить его на несколько частей, и преподносите новую информацию дозировано с небольшими интервалами. Просите ребенка чаще повторять пройденный материал;
- детям с ММД необходимо движение, поскольку одним из проявлений этой патологии является недоразвитие мышц, в том числе и диафрагмы. При длительном отсутствии движения организм начинает испытывать кислородное голодание. Поэтому не заставляйте ребенка с минимальной мозговой дисфункцией длительное время сидеть неподвижно — от этого ему становится трудно дышать;
- старайтесь развивать ребенка творчески. Занятия, в ходе которых ребенок задействует фантазию, стимулируют развитие образного мышления, а значит, головной мозг приходит в состояние активности. Исследователи заметили, что творческое развитие детей с ММД способствует лучшему усвоению точных наук;
- доброжелательная атмосфера в семье. Старайтесь оберегать ребенка от различных стрессовых ситуаций, он не должен подвергаться психологическому давлению. Нередко дети с ММД страдают от оскорблений со стороны сверстников в школе, а чтобы лечение было успешным, необходимо стараться избегать подобных конфликтов. Исцеление будет достигнуто лишь в том случае, если организм малыша сам начнет корректировать отклонения, достичь этого можно только в благоприятной психологической обстановке не только дома, но и в школе.
Чтобы предупредить развитие минимальной мозговой дисфункции необходимо особое внимание уделить питанию будущей матери. Кроме того, она должна полностью отказаться от вредных привычек. Регулярное посещение женской консультации позволит врачам вылечить сопутствующие заболевания, исключить возможность развития патологий беременности, а также выбрать наиболее подходящий способ родоразрешения.
Диагностировать минимальную мозговую дисфункцию специалист может в том случае, если у малыша наблюдается несколько из симптомов заболевания в течение длительного времени. Но если поведение вашего ребенка кажется вам странным, вы замечаете, что у него возникают конфликты с ровесниками, ему трудно запоминать новую информацию, то обязательно проконсультируйтесь с врачом: психологом, психотерапевтом, невропатологом или неврологом. Даже если у него не будет обнаружено психологическое расстройство, советы специалиста помогут нормализовать его поведение и решить другие проблемы.
Признаки дисфункции, возникшей в срединных структурах
Признаки дисфункции, возникшей в диэнцефально-стволовых структурах мозга, полиморфны, неспецифичны, проявляются многими формами и вариациями. Часто встречающиеся:
- Расширение зрачков.
- Помутнение сознания.
- Церебральная гипертензия.
- Аритмия (тахикардия, брадикардия).
- Аномальный сердечный ритм.
- Повышение тонуса мышц.
- Усиленное потоотделение.
Симптомы могут дополняться утратой кожной чувствительности, увеличением восприимчивости болевых ощущений, тремором конечностей, который отчетливо выявляется даже в состоянии покоя.
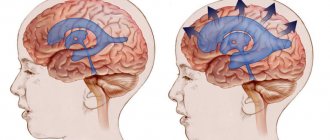
Профилактика и прогноз
Прогноз диэнцефального синдрома неоднозначный. Он зависит от особенностей патологии, ставшей его первопричиной. Стойкие и необратимые изменения гипоталамо-гипофизарной области невозможно устранить с помощью консервативной терапии. В большинстве случаев она позволяет лишь уменьшить негативные проявления синдрома. Течение патологии упорное, рецидивирующее. Восстановление эндокринных функций у женщин и мужчин длится в среднем год. Диэнцефальный синдром, обусловленный опухолью или грубыми нейротрофическими расстройствами, также имеет неблагоприятный прогноз. В остальных случаях наблюдается стационарное состояние процесса или медленное улучшение.
Лист нетрудоспособности лицам с данным заболеванием выдается на 2-3 недели, в течение которых проводится стационарное лечение или интенсивная терапия в амбулаторных условиях.
Клинические рекомендации специалистов:
- постоянное наблюдение у лечащего врача-эндокринолога,
- выполнение всех его рекомендаций,
- получение поддерживающей терапии,
- соблюдение режима труда и отдыха,
- полноценный сон,
- сбалансированное питание, нормализующее массу тела,
- оптимальная физическая активность,
- своевременная санация очагов инфекции,
- повышение общей резистентности организма,
- профилактический прием седативных средств и транквилизаторов.
Диэнцефальный синдром — серьезное расстройство, затрагивающее работу всего организма. Эту патологию лечат специалисты в области эндокринологии, связывая ее с гипоталамо-гипофизарными гормональными расстройствами. Комплексная терапия позволяет устранить разнообразные симптомы болезни, активизировать нервную и иммунную системы, восстановить работу желез внутренней секреции. Если синдром правильно и своевременно не лечить, он приведет к инвалидизации больных.
К вопросу о лечении
Выбор схемы лечения проводится врачом с учетом визуального осмотра, анамнеза заболевания и жизни пациента (для ребенка – протекания беременности у матери и характера родов), результатов инструментальных методов исследования, часто назначаемых в динамике.
Кроме того, для врача имеет значение нейропсихологическая диагностика (особенно если имеют места расстройства речи). Выбираемые методики лечения носят индивидуальный характер и включают нейропсихологические и педагогические направления.
Если начальные этапы лечения не дали позитивного результата, назначают медикаментозные препараты, основными из которых являются транквилизаторы, психостимуляторы, ноотропы. Хорошо зарекомендовали себя в лечении амфитамины (риталин, амитриптилин).
Лечение детей должно проводиться на фоне полноценной борьбы с болезнью в семье. Это режимные моменты, пребывание на свежем воздухе, общение, развивающие занятия, интересный и познавательный досуг. В случае сопутствующих жалоб врач может назначить симптоматическое лечение. Однако возможно, что такие симптомы пройдут по мере лечения основной причины.
Диагноз «дисфункция срединных структур» можно назвать топическим, поскольку он четко содержит в себе обозначение место патологического изменения в головном мозге. Можно услышать такое мнение, что он не отражает клинической картины болезни, ведь природа головного мозга познается день ото дня все глубже. А такой диагноз, как, например, «минимальная дисфункция головного мозга», как и «подкорковая дисфункция», в десятой международной классификации болезней отсутствует вовсе. Время покажет, но на сегодня для неврологов это понятие отображает причину тех или иных клинических проявлений и дает право назначить соответствующее лечение.