Арахноидальная киста: характер патологии
Арахноидальная киста — это поражение головного мозга в виде новообразования в его оболочках, наполненного цереброспинальной жидкостью (медицинское определение – ликвор). Локализация в одноименной оболочке дала название заболеванию. Арахноидальная оболочка в очаге патологии раздваивается и между ее стенками происходит скопление ликвора. В основном, это кисты небольшого объема, однако есть вероятность увеличения цереброспинальной жидкости, что чревато компрессией (давлением) на участок подлежащей коры и появлению клинических симптомов.
Образование может располагаться в разных зонах арахноидальной оболочки:
- мозжечковый угол;
- сильвиева борозда;
- супрасселярно (поверх) турецкого седла.
По медицинским прогнозам примерно 4 % человечества — носители арахноидальных кист и основная масса из них мужчины.
Причины возникновения кисты
Киста может быть врожденной или стать следствием перенесенных заболеваний.
- Стенки врожденной (первичной) кисты состоят из клеток арахноидальной оболочки, которые выделяют спинномозговую жидкость. Она образуется до рождения ребенка, как правило, не вызывает никаких симптомов и оказывается случайной находкой, когда при МРТ для выявления других заболеваний видна картина арахноидальных изменений ликворокистозного характера.
- Вторичная киста может иметь разнообразные причины: перенесенный менингит, операции на головном мозге, воспалительные и аутоиммунные заболевания. Такая киста тоже может длительно себя не проявлять, первые симптомы могут появиться только через несколько лет после ее возникновения. Стенки такой кисты состоят из рубцовой ткани.
Классификация по этиологии
По причинам возникновения поражение может быть:
- Первичным (врожденным) — в результате мозговых аномалий при формировании и развитии.
- Вторичным (приобретенным) — на фоне травм, воспалений, кровотечений мозговой оболочки.
По морфологии арахноидальные кисты делятся на две категории:
- простые — клетки мембраны мозга выстилают внутреннюю полость кисты и продуцируют ликвор;
- сложные — структурная ткань кисты содержит клетки других элементов (например, глиальных).
Для практической неврологии морфологический тип патологии неважен, тогда как этиологическое происхождение требует обязательного учета в процессе диагностики.
По клиническому проявлению арахноидальные кисты классифицируются на два вида:
- прогрессирующая — с нарастанием объема образования и выраженности симптоматики;
- замершая — с сохранением латентного состояния и размера кисты.
Точное определение вида кисты согласно классификационным признакам имеет важнейшее значение при назначении терапевтической тактики.
Причины образования кистозных поражений мозга
Причины возникновения врожденной патологии обуславливает нарушение внутриутробного мозгового формирования, которое вызывается:
- инфекционными заболеваниями (герпес, токсоплазмоз и т. д.);
- интоксикационным внутриутробным воздействием (на фоне особенностей профессионального плана, курения, приема наркотиков, спиртного, препаратов-тератогенов, радиации);
- термическим воздействием (злоупотребление баней, сауной, солярием, горячими ваннами и т. д.);
- наличием синдрома Морфана, гипогенезии.
Причины возникновения приобретенной кисты арахноидальной внутричерепной оболочки:
- ЧМТ (сотрясения, ушибы);
- последствие нейрохирургического вмешательства;
- инфекции (менингококковая, менингоэнцефалитная, арахноидит и т. д.);
- кровоизлияния, гематомы мозговых оболочек.
Арахноидальная киста способна стать также последствием гиперобразования спинномозгового вещества и его скопления в оболочке.
Психические расстройства при опухолях головного мозга
Опухоли головного мозга составляют около 6% органических заболеваний ЦНС. Обнаруживаются у 0,1–5% пациентов психиатрических стационаров. Несколько чаще встречаются у мужчин. Около половины первичных опухолей являются глиомами. У детей, кроме того, чаще обнаруживаются медуллобластомы, астроцитомы, плексуспапилломы, а у пожилых — менингиомы, глиобластомы, аденомы гипофиза, невриномы слухового нерва. Психические нарушения выявляются у 25–100% пациентов с опухолями мозга. Иногда эти нарушения бывают первым и долго единственным симптомокомплексом, особенно если опухоль отличается медленным ростом, нарушения психики при опухолях мозга весьма разнообразны. Бывает, что при опухолях одной локализации развиваются различные, а неодинаковой — сходные психические нарушения. Различают транзиторные и стойкие психические нарушения, а также острые послеоперационные психозы.
| | Нередко симптомы различных психических расстройств, таких, как шизофрения, также проявляются и при новообразованиях головного мозга. Именно поэтому необходима комплексная диагностика для постановки диагноза |
1. Транзиторные психические нарушения
1. Эпилептические припадки. Астроцитомы, олигодендроглиомы лобно-височной локализации вызывают припадки у 90% пациентов. Супратенториальные медленно растущие опухоли сопровождаются припадками более чем в 40% случаев. Много реже (4%) бывают припадки при субтенториальных опухолях. В структуре припадков нередки психические, двигательные и другие нарушения, которые могут указывать на топику опухоли.
2. Галлюцинации наблюдаются в структуре ауры или в рамках парциального припадка. Обонятельные обманы особенно часто наблюдаются при поражении правой височной области. Обычно сочетаются с другими нарушениями, в том числе с галлюцинациями иной модальности. Несколько позднее к обонятельным присоединяются вкусовые обманы. Музыкальные и ритмические галлюцинации обычно свойственны пациентам с опухолями правой височной области; мнимые звуки при этом слышатся слева. Ритмические слуховые обманы — это, например, шум прибоя, работающего мотора, льющейся воды, звуки чирикания птицы, повторяющиеся звонки и т. д. При опухолях слева наблюдаются словесные обманы разного содержания; чаще они сочетаются с тревогой, преходящей афазией, нарушениями памяти, мышления. Оптические обманы бывают реже упомянутых. При опухолях справа — это элементарные галлюцинации: точки, вспышки света, искры, рябь и т. п. Фотопсии могут сопровождаться музыкальными обманами. При опухолях слева наблюдаются сложные видения — предметы, люди (часто подвижные); могут быть видения «внутри головы… глаз», видения «в мыслях». Тактильные обманы редки, встречаются при опухолях правого полушария. Такие обманы возникают и при параличах сна. Часты мнимые ощущения, относящиеся к сексуальной сфере.
3. Аффективные нарушения. При опухолях правой гемисферы наблюдаются приступы с разными нарушениями, но с аффектами тоски, ужаса на первом плане. Случаются также приступы с позитивными аффектами. При опухолях слева во время приступа могут преобладать тревога, ярость.
4. Явления деперсонализации и дереализации. Характерны для опухолей правой височно-теменно-затылочной области. Одновременно могут возникать метаморфопсии, нарушения восприятия времени, при этом встречаются очень своеобразные феномены. Например, пациент чувствует, что «время идет вниз». Наблюдаются и такие относительно редкие симптомы, как эхомнезия, палинопсия («визуальная персеверация», когда какой-нибудь наглядный образ в точности повторяется несколько раз подряд) или игнорирование пространства слева.
5. Речевые феномены. Представлены приступами потери речи. Особенно часто они наблюдаются при опухолях левой гемисферы. Это могут быть приступы моторной афазии, когда вместо вербализации пациент «мычит» или произносит иные нечленораздельные звуки; расстройство может указывать на опухоль лобной доли слева. При опухолях в левой височной области возникают приступы сенсорной афазии, т. е. непонимания речи, пациент слышит какой-то непонятный шум вместо речи окружающих. Он может отреагировать на звук речи и сказать несколько бессвязных фраз. При опухоли височно-теменно-затылочной области слева пациент может вдруг терять способность подбирать нужные слова — это приступ амнестической афазии.
6. Нарушения мышления и памяти встречаются при опухолях левой височно-теменно-затылочной области, нарушения мышления представлены приступами закупорки мышления (шперрунга) и наплыва мыслей (ментизма). Мнестические приступы бывают как в виде «провала памяти» на различные сведения, так и в виде насильственного наплыва воспоминаний чего-то из прошлого. Бывают и такие приступы, во время которых остро ощущается необходимость что-то вспомнить, а что именно — пациент не знает.
7. Нарушения сознания и эпилептиформные состояния, в частности пароксизмы нарушения ясности сознания: «обмороки», эпизоды обнибуляции, сомнолентности. Чаще, вероятно, они бывают при субтенториальных опухолях. Это также эпизоды редупликации (состояния «с двухколейностью переживаний» — Доброхотова, 1999). Пациент при этом застывает в одном положении, в контакт не вступает. Не отключаясь от реальности, он за несколько секунд как бы заново проживает некие ситуации своего прошлого. Обычно это реальные, порой забытые, длившиеся, похоже, дни и даже недели ситуации, спрессованные в столь малый отрезок времени. Одновременно бывает и удвоение самовосприятия: пациент ощущает, каким он был давно и каким осознает свое Я теперь. В таких состояниях может осознаваться только правая сторона реального пространства. Иногда возникают экмнестические приступы, когда, полностью выключаясь из действительности, пациент ощущает себя где-то в далеком прошлом, проживая его повторно. Не исключено, что пациенты могут «переноситься» иногда и в виртуальную ситуацию («галлюцинация памяти» — М.Б.Кроль, 1936). Такие эпизоды свойственны опухолям правой гемисферы. При опухолях в глубинах правого полушария, около 3-го желудочка, в селлярно-хиазмальной области могут возникать онейроидные эпизоды, нередко с частичной конгpaдной амнезией. Опухоли левой лобно-височной области обнаруживают себя абсансами, психомоторными припадками, сумеречными состояниями сознания. В плане опухоли мозга должны настораживать и состояния постиктальной спутанности сознания.
2. Стойкие психические нарушения
Продуктивные нарушения, возможно, чаще встречаются при опухолях височной и хиазмально-селлярной области, дефицитарные — лобных, особенно конвекситатных отделов мозга.
1. Нарушения сна и сновидений. Могут быть изменения цикла сон-бодрствование, учащение, урежение сновидений, кошмары. Теряется чувство сна, стирается граница между сновидениями и реальностью.
2. Нарушения памяти. В тяжелых случаях развивается Корсаковский синдром, включающий и ретроградную амнезию. Расстройство сочетается обычно с парезом и выпадением чувствительности слева, реже — с левосторонней пространственной агнозией. Снижение символической памяти отмечается при опухоли в левом полушарии.
3. Аффективные нарушения. Гипотимные состояния, тоскливая депрессия, биполярные нарушения настроения встречаются при правополушарных опухолях. При опухолях слева возможны тревожная депрессия, выпадение эмоций (в сочетании с аспонтанностью). Эйфория в рамках псевдопаралитического синдрома и мориоподобных состояний часто бывает при лобно-базальных опухолях; одновременно могут выявляться нарушения обоняния, зрения (вплоть до неосознаваемой пациентами слепоты), гемипарез. Эйфория в структуре Корсаковского синдрома наблюдается при опухолях в области 3-го желудочка. Значительное эмоциональное снижение, анозогнозия и левосторонняя пространственная агнозия развиваются при опухолях задних отделов правой гемисферы и в области 3-го желудочка. Могут быть вместе с тем левосторонний гемипарез с гипестезией и гемианопсией слева; взгляд при этом направлен вправо. Подобные нарушения встречаются и после операций удаления опухолей указанной локализации.
4. Длительные нарушения сознания. Обычно это состояния оглушенности сознания разной степени. Могут возникать у пациентов с быстро растущими опухолями, а также при опухолях мозга у пожилых пациентов.
3. Острые послеоперационные психозы
Возникают на 2–3-й день после операции, могут длиться несколько недель. Одной из причин психоза является отек мозга. После удаления опухолей лобно-височной области слева, а также невритов 8-го черепного нерва наблюдаются галлюцинаторно-бредовые психозы. После вмешательства на задних отделах правой гемисферы, около 3го желудочка, в хиазмально-селлярной области могут возникать онейроидные состояния, Корсаковский синдром с эйфорией и конфабуляциями. Состояние акинетического мутизма с застыванием описано при опухолях у 3-го желудочка (эпидермоидная киста). Описаны психозы с выраженной эйфорией, двигательным беспокойством, расторможенностью и дурашливостью, а также с эйфорией и диспраксией, когда одна рука делала обратное действиям другой. Описаны возрастные особенности психических нарушений при опухолях мозга. Так, у детей с «дизонтогенетическими» опухолями (например, с краниофарингиомой) в возрасте до 5–10 лет могут быть явления прогерии (это дети типа «маленьких старичков»). По мере их взросления все более заметными становятся отставание в росте, половом развитии, склонность к полноте, слабость, утомляемость, жажда. В 6–7 классах по успеваемости в учебе они сравниваются со сверстниками, а затем начинают отставать от них. В зрелом возрасте отличаются вялостью, консерватизмом, снижением креативности.
У пожилых людей опухоли мозга при жизни часто не выявляются. В психиатрических стационарах таких пациентов нередко рассматривают как сосудистых больных, тем более, что у каждого седьмого из них наблюдаются апоплектиформные расстройства. Очаговые пароксизмальные явления относительно редки; часто после единственного пароксизма развиваются парезы и параличи. Преобладают метастатические опухоли лобной и лобно-височной области слева, отчего развивается деменция, сходная с болезнью Пика и Альцгеймера.
Во всех случаях, когда у пациентов наблюдаются приступообразные головные боли, застойные явления на глазном дне, пароксизмальные нарушения, нарастающее психоорганическое снижение и прогрессирующая неврологическая симптоматика, необходимо тщательное исследование с тем, чтобы устранить сомнения относительно объемного процесса. Нераспознавание опухолей все еще имеет место в среднем почти у половины пациентов, особенно пожилого возраста.
К содержанию
Симптомы арахноидальных кистозных образований
Чаще всего киста незначительна по объему и клинических признаков не проявляет. Врожденную патологию могут обнаружить совершенно случайно при проведении диагностических манипуляций (МРТ, нейросонографии) по поводу других интракраниальных отклонений. Начальные симптомы могут появиться в связи с нарушениями со стороны сосудов головного мозга, его травмирования или инфекций.
Растущий ликвор провоцирует рост размера кисты, и симптоматика становится выраженной:
- повышение давления внутри черепной коробки;
- цефалгия (головная боль);
- ощущение «тяжелой» головы (головокружения, шум и стук (пульсация) в ушах и черепе).
Растущий объем кистозного образования провоцирует увеличение интенсивности постоянных симптомов:
- тошноту и рвоту;
- повышение давления глазного дна;
- раздвоение и пятна полей зрения;
- гемипарез (слабость мышц);
- дизартию;
- онемение рук и/или ног;
- судороги;
- обмороки.
Иногда у пациента появляются галлюцинации. В детей наблюдается ЗПР (задержка психического развития).
Последствием растущей арахноидальной кисты может стать дегенерация мозга, разрыв образования, летальный исход.
Симптомы заболевания
Если арахноидальная киста вызывает какие-либо неврологические симптомы, то они зависят от ее расположения. Они связаны с тем, что крупная киста оказывает механическое давление на расположенные рядом с ней области мозга.
- Чаще всего она находится в средней черепной ямке, и вызванное ей повреждение среднего мозга проявляется в нарушениях слуха и зрения, галлюцинациях, сильных головных болях, головокружении и тошноте. В более тяжелых случаях возможны нарушения координации, параличи, парезы и гемипарезы, приступы судорог и нарушение умственной деятельности.
- Патология в задней черепной ямке, если она находится в области ствола мозга, вызывает повышение давления в спинномозговом канале и внутри черепа, из-за чего возникают межпозвонковые грыжи и вторичная гидроцефалия. Она же может стать причиной нарушений в работе пищеварительной, сердечно-сосудистой и дыхательной систем, нарушения терморегуляции. В области мозжечка она вызывает нарушение походки, координации, непроизвольное дрожание глаз (нистагм), снижение тонуса мышц.
- В височной области патология, как правило, не дает никаких симптомов. Если она проявляется, то редкими нарушениями слуха и координации, могут возникнуть нарушения устной и письменной речи.
- Если она находится в передней черепной ямке, то возникает так называемая лобная симптоматика – снижение уровня интеллекта, мотивации, эмоциональное оскудение, нечленораздельная речь. Один из ярких маркеров поражения лобной области – характерно вытянутые губы в форме трубочки.
Вне зависимости от локализации патология может вызывать повышение внутричерепного давления, головные боли, головокружения, нарушения координации, повышенную утомляемость и сонливость, возможно развитие эпилептического синдрома.
Диагностика
Арахноидальная киста не имеет специфической картины, ее клиника присуща многим патологиям, связанным с мозговыми образованиями разной этиологии. К методам диагностики относятся:
- прием невролога;
- неврологическое диагностирование (рео-, эхо-, электроэнцефалограмма);
- магнитно-резонансная томография;
- СКТ (КТ — компьютерное сканирование).
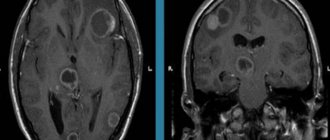
МРТ на контрасте дает наиболее полную картину и помогает отличить кисту от опухолевидных патологий.
Диагностические методы
Поставить диагноз арахноидальной кисты, основываясь только на симптомах, невозможно.
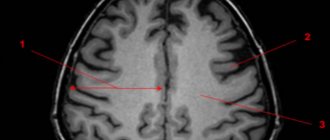
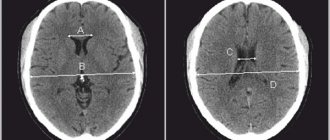
Основным методом ее диагностики является МРТ. На снимках арахноидальные изменения ликворокистозного характера выглядят как образования темного цвета, с четко ограниченными контурами, чаще всего округлой формы.
Также назначаются исследования, позволяющие выявить признаки нарушения кровоснабжения головного мозга, инфекционных или аутоиммунных заболеваний. Проводят неврологическую диагностику с целью выявления глубины неврологических нарушений.
Лечение
Терапевтическое лечение замерших кист с отсутствием клиники не проводится. Пациент стоит на учете у невролога и ежегодно проходит МРТ для контроля динамики. При прогрессирующем течении, осложненном эпилептическими припадками, арахноидальную кисту лечат хирургическим методом:
- полное иссечение — при кровоизлияниях в зоне кисты. Лечение с высоким риском травмирования и продолжительной реабилитацией;
- эндоскопия — фенестрация образования с извлечением жидкости;
- шунтирование кистоперитониальное — установка шунта для оттока жидкости в брюшную полость.
Выбор способа оперативного вмешательства решают невролог с нейрохирургом.
Последствия, прогноз, профилактика
Пациент может всю жизнь прожить с арахноидальной кистой без всякой симптоматики. Опасное состояние возникает при прогрессирующих кистозных очагах. Запоздалое выявление патологии может стать причиной неврологической инвалидности человека и даже его смерти.
Своевременная диагностика и правильно проведенная операция дают благоприятный прогноз на будущее и выздоровление пациента. Иногда возможен рецидив и образование новых кист.
Если вы обнаружили у себя вышеописанные симптомы, то обратитесь в медицинский . Наши специалисты назначат необходимые диагностические и лечебные процедуры.
Нажмите кнопку «ЗАПИСАТЬСЯ» и приходите к нам.
Как проводится терапия патологии
Когда выявлена МР-картина арахноидальных изменений ликворокистозного характера, решается вопрос о лечении кисты. Показаниями для хирургического вмешательства являются:
- наличие неврологических нарушений;
- крупная или увеличивающаяся киста;
- киста в области ствола головного мозга.
При отсутствии симптомов нет необходимости в лечении, так как операция на головном мозге может спровоцировать воспалительные заболевания мозга и его оболочек.
При арахноидальной кисте проводят несколько видов операции:
- Эндоскопическое или микрохирургическое шунтирование кисты. Суть операции в том, что в полость кисты вводится шунт, который служит для отведения ликвора из кисты (чаще всего во внутреннюю яремную вену). У этого метода есть два существенных преимущества: шунт позволяет постоянно отводить ликвор из кисты, стенки которой выстланы ликворопродуцирующим эпителием; эндоскопическое вмешательство позволяет снизить травматичность операции до минимума. Единственным недостатком является то, что шунт функционирует за счет разницы давлений, и возможно попадание в него крови, образование сгустков и закупорка шунта, что ведет к резкому ухудшению состояния пациента. Тем не менее этот метод лечения считается основным.
- Удаление спинномозговой жидкости. Однократная операция, позволяющая очистить полость кисты. В настоящее время практически не применяется, так как однократное удаление ликвора не обеспечивает постоянного эффекта.
- Иссечение кисты. Самая радикальная операция, позволяющая устранить причину заболевания. Для этого проводится трепанация черепа и иссекается часть паутинной оболочки вместе с кистой. Преимущества метода в том, что киста удаляется полностью и не может рецидивировать, недостаток – его большая травматичность и риск развития послеоперационных осложнений.
Если оперативное лечение невозможно (например, из-за положения кисты, не позволяющего провести операцию), то проводят медикаментозную терапию. К ней относятся препараты, влияющие на течение основного заболевания, которое может стать причиной кисты: иммуномодуляторы, при необходимости – противовирусные препараты и антибиотики, препараты, улучшающие кровоснабжение головного мозга.