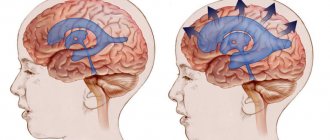
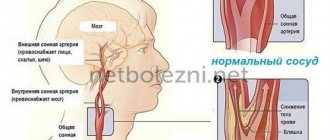
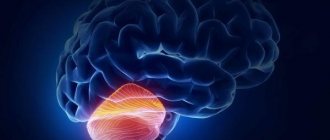
Классификация патологии
Все кисты, локализующиеся в мозжечке, принято разделять на две большие группы:
- первичные – то есть врожденные;
- вторичные – приобретенная патология.
Выделяют несколько видов кист. Данная классификация опирается на причины и место расположения патологического образования:
- Кистозно-глиозные образования в правой половине мозжечка. Они возникают вследствие перенесенных ЧМТ.
- Кистозно-атрофические кисты в правой половине мозжечка. Данная патология характеризуется наличием некротизированных и атрофированных участков.
- Кистозно-глиозные образования в левой половине мозжечка отличаются тяжелой симптоматикой.
- Лакунарная киста в левой половине мозжечка. Это образования маленького размера, они, как правило, единичные. Данная форма заболевания не нуждается в лечении.
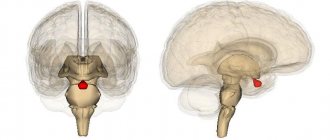
- Ретроцеребеллярная киста образуется в том месте, где имеется некроз тканей.
- Кистовидное расширение в субарахноидальном пространстве.
- Арахноидальная ликворная киста.
- Псевдокиста – врожденные образования мозжечка.
Арахноидальные кисты
Арахноидальные кисты (АК) являются врожденными, преимущественно внемозговыми образованиями, стенками которых служит арахноидальная оболочка, а содержимым — спинномозговая жидкость (ликвор). У детей арахноидальные кисты по разным данным составляют около 10% всех объемных образований головного мозга и в 7,4% случаев обнаруживаются у детей с гидроцефалией. Патогенетически обосновано деление арахноидальных кист на две большие группы: 1. Кисты полушарий мозга: — боковой (сильвиевой) щели; — конвекситальной поверхности мозга; — парасагиттальные межполушарной щели).
2. Срединно-базальные кисты: — супраселлярные; — интраселлярные; — тенториальной вырезки; — задней черепной ямки (верхние и нижние ретроцеребел- лярные, кисты мостомозжечкового угла).
В группу срединно-базальных кист могут быть отнесены и срединные кисты околостволовой локализации (ретроцеребеллярные), так как они по своим патогенетическим механизмам оказываются идентичными.
Наиболее частая локализация арахноидальных кист — сильвиева (латеральной щели), межполушарная щель и супраселлярная цистерна. Однако они могут возникать в любом месте, где расположена арахноидальная оболочка. Морфологически внутренняя и наружная стенки кисты состоят из тонких слоёв арахноидальных клеток и часто соединяются с неизмененной арахноидальной оболочкой. Кисты могут быть врожденные (первичные) или приобретенные (вторичные). Если в анамнезе не было эпизода травмы или воспаления, кисты считаются врожденными. В настоящее время существует несколько теорий возникновения арахноидальных кист. Первая — «теория интраарахноидальной кисты» при которой образование кисты является результатом расщепления и дубликации арахноидальной мембраны. Вторая — «теория субарахноидальной кисты», объясняющая возникновение кист средней черепной ямы, как результат агенезии височной доли. Образования арахноидальных кист происходит на этапах эмбриогенеза в период формирования оболочек головного мозга. При патологических условиях, преимущественно при субарахноидальном кровоизлиянии, вызванном гипоксией, инфекцией, интоксикацией и т.д., становится возможным формирование микрополостей в паутинной оболочке, которые впоследствии увеличиваются в размерах, превращаясь в арахноидальные кисты.
Большинство арахноидальных кист при жизни остаются недиагностированными. Состояние больного очень долго может оставаться компенсированным, а течение болезни бессимптомным. Первые проявления могут быть замечены во взрослом состоянии. Сроки направления детей с врожденными арахноидальными кистами в нейрохирургические отделения, как правило, зависят от локализации и размеров кист. Известно, что более грубую неврологическую симптоматику вызывают кисты тенториальной вырезки. К общим признакам, которые, однако, в различной степени проявляются при кистах разных локализаций, можно отнести: — объемное воздействие на окружающие структуры головного мозга; — наличие бессимптомного периода; — отсутствие признаков воспалительного процесса в оболочках мозга.
Положительные менингеальные симптомы наблюдаются, обычно, только при осложнении заболевания субарахноидальным или внутрикистозным кровоизлиянием. Гипертермия, воспалительные изменения в крови не характерны для арахноидальных кист. — выраженность компенсаторных механизмов и отсутствие грубых неврологических проявлений при наличии значительных морфологических изменений, что особенно свойственно для полушарных кист. Клиническая картина при арахноидальных кистах определяется в большинстве случаев, тремя симптомокомплексами: гипертензионно-гидроцефальным, очаговой неврологической симптоматики и поражения ствола мозга. Признаки поражения ствола лишь при кистах полушарий мозга должны расцениваться как дислокационные, при кистах срединно-базальной локализации они могут быть вызваны также и непосредственным воздействием кисты на ствол мозга. Своеобразие клинической картины кист отдельных локализаций определяется длительностью бессимптомного периода, выраженностью и характерной окраской трех ведущих неврологических синдромов. Считается, что дети с внутричерепными арахноидальными кистами, имеющими масс-эффект, должны быть оперированы, т.к. объёмное воздействие кисты может приводить к задержке развития и формирования головного мозга, а разрыв кисты, как правило, сопровождается внутрикистозным и субдуральным кровотечением. Указанные осложнения оправдывают риск оперативного вмешательства. Прямым показанием к проведению хирургического лечения является прогрессирующая гидроцефалия, возникшая при блокировании кистой путей ликвороциркуляции.
В настоящее время эффективными методами хирургического лечения арахноидальных кист, в том числе и в отделении нейрохирургии РДКБ являются: перфорация стенок кисты с иссечением ее стенок микрохирургическим методом (через небольшое трефинационное окно), а также нейроэндоскопическим методом.Ликворошунтирующие операции применяются крайне редко.
Этиология
Причины возникновения данной патологии зависят от того, к какой группе она относится. Этиологические факторы у первичных и вторичных кист различны.
Причины возникновения первичных образований:
- Аномалии внутриутробного развития плода.
- Асфиксия ребенка во время родов. В данном случае образуются некротические участки тканей, которые погибли от кислородного голодания.
Причины развития вторичных кист:
- Черепно-мозговые травмы (переломы костей черепа, сотрясение головного мозга и его ушибы).
- Острое нарушение мозгового кровообращения (геморрагический и ишемический инсульт).
- Воспаление в тканях головного мозга.
- Хирургическое вмешательство.
- Отмирание тканей в результате ОНМК.
- Вирусные заболевания головного мозга (менингит, энцефалит, менингоэнцефалит).
- Кровоизлияния из образовавшихся гематом.
- Нейроинфекции.
Причины возникновения
По причине формирования подразделяются на первичные и вторичные (приобретенные):
Первичные: это нарушения, возникшие во внутриутробном периоде и некротизация тканей (гибели ткани в живом организме) вследствие родовых осложнений.
Вторичных причин больше:
- Перенесенный острый воспалительный процесс.
- Инсульт.
- Операции на мозге.
- ЧМТ.
- Паразитарные заболевания.
- Поражение вирусами.
- Гематомы.
- Ухудшение циркуляции крови в мозговых сосудах.
- Замещение церебральных клеток кистозной тканью.
- Выявление причины формирования новообразования является первостепенной задачей, так как без ее устранения киста мозжечка Будет расти.
Клиническая картина
Первичные кисты чаще всего никак не проявляются и не нарушают жизнедеятельности человека. Как правило, такая патология не подвергается лечению.
Симптомы вторичного образования зависят от его размеров и этиологии. Маленькие мозговые кисты не имеют патологической симптоматики, она свойственна крупным экземплярам. Однако специалисты выделили несколько общих признаков заболевания:
- Сильные боли в голове, которые не купируются обезболивающими препаратами.
- Головокружение, в некоторых случаях наблюдается потеря сознания.
- Распирающие и пульсирующие ощущения в области головы.
- Периодически возникающая тошнота. Иногда она заканчивается рвотой, которая, в свою очередь, не приносит облегчения.
- Нарушение сна и биологических ритмов пациентов.
- Судороги, тремор пальцев рук.
- Неврологические симптомы.
- У детей до года отмечаются выбухание и пульсация большого родничка и учащенное срыгивание, в некоторых случаях рвота.
- Ухудшается координация движений, изменяется походка.
- Возникают частичные или полные парезы и параличи верхних и нижних конечностей.
- Некоторые участки кожи могут терять чувствительность.
- Возможны патологические изменения со стороны слуха, зрения, речи.
Необходимо также отметить отдельные симптомы кист мозжечка в зависимости от их вида:
- галлюцинации свойственны для ретроцеребеллярной кисты;
- при поражении правой половины мозжечка наблюдается быстрая утомляемость человека как физическая, так и умственная;
- параличи чаще наблюдаются при развитии патологии в левой половине органа;
- гидроцефалия является признаком кистовидного расширения субарахноидального пространства.
Показания к исследованию
Наличие ретроцеребеллярной кисты можно заподозрить по некоторым характерным симптомам:
- Сильные головные боли, которые не проходят даже после приема обезболивающих препаратов;
- Беспричинная потеря сознания или предобморочное состояние;
- Ощущение сдавливания и пульсации в голове;
- Ухудшение слуха или зрения;
- Артериальная гипертензия;
- Онемение конечностей;
- Нарушение координации движений;
- Эпилептические припадки.
Магнитно-резонансная томография обязательна при необходимости проведения хирургического вмешательства в области головного мозга.
Отметим, что клиническая картина и степень выраженности симптомов зависит от точного расположения и размеров ретроцеребеллярной кисты.
Диагностика
При обращении пациента за медицинской помощью необходимо провести ряд диагностических мероприятий для постановки точного диагноза. В первую очередь проводится сбор анамнеза (жалобы больного, перенесенные травмы, заболевания). После чего пациента отправляют на диагностические исследования:
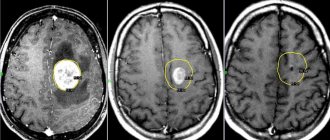
- Магнитно-резонансная томография и ультразвуковое исследование. Эти методы помогают уточнить локализацию и размеры образования, а также выявить его характер. Они должны проводиться периодически для наблюдения за динамикой патологии.
- Электроэнцефалография. С ее помощью выявляется судорожная готовность.
- НСГ (нейросонография). Это исследование проводится только детям до двух лет.
- Гистология определяет характер образования (киста, доброкачественная или злокачественная опухоль).
- Лабораторное исследование спинно-мозговой жидкости. Анализ осуществляется для обнаружения воспаления и инфекции.
Лечение
Лечение данного нарушения направлено на устранение причины и симптомов, а также необходимо остановить рост патологического образования.
В таком случае используют два метода лечения:
- медикаментозное – у пациентов с кистами небольшого размера;
- хирургическое – при наличии больших кист.
Лекарственные препараты назначаются только врачом, терапия проводится под контролем лабораторных показателей крови:
- Лекарства для рассасывания спаек и рубцов («Лонгидаза»).
- Антибактериальные препараты для устранения инфекции.
- Иммуномодуляторы для восстановления защитных сил организма.
- Ноотропы обеспечивают лучшее питание и газообмен клеток головного мозга.
- Также необходимо принимать ряд медикаментов, действие которых направлено на снижение холестерина в крови, нормализацию уровня артериального давления и разжижение крови.
Показания для проведения операции:
- Развитие гидроцефалии и гипертензии.
- Усугубление очаговых симптомов.
- Наличие кровоизлияния в ткани мозга.
- Судороги.
- Резкое нарушение координации движений и равновесия.
В современной медицине используют три вида операций:
- Эндоскопическая. Этому методу отдается предпочтение нейрохирургов. Операция имеет малую травматичность, она проводится под зрительным контролем. Осложнения минимальны и не всегда обнаруживаются. Исход благоприятен.
- Микронейрохирургическая операция.
- Шунтирование.
Два последних вида хирургического лечения проводятся с обязательной трепанацией черепа, которая обеспечивает доступ к головному мозгу.
Последствия
Какие-либо последствия возможны при быстром росте кисты или ее разрыве. Именно поэтому необходимо постоянно наблюдать за состоянием данного образования и проводить своевременную терапию.
Последствия патологии:
- Нарушение кровообращения и движения ликвора.
- Возникновение опухолей на месте кисты.
- Расстройства со стороны речи, движений, осязания и зрения.
- Смерть пациента наблюдается крайне редко.
Если киста лопается, то возникают довольно опасные осложнения:
- Заражение крови (сепсис).
- Попадание гнойного содержимого кисты в ликвор, что приводит к воспалению.
- Кровотечение внутри черепа.
- Полный паралич.
- Смерть больного.
Прогноз
Прогноз зависит от тяжести течения патологии. Если образование в мозжечке обнаружено на ранних сроках развития до ускорения его роста, то прогноз благоприятный. В этом случае пациенты излечиваются, осложнения и разрывы кист не наблюдаются.
Летальный исход возможен в том случае, если патология диагностируется слишком поздно или же отсутствуют должные лечение и контроль. Происходят быстрый рост и разрыв образования, наблюдаются патологические изменения соответствующих психологических функций.
Симптомы опухоли мозжечка — диагностика и лечение
Известно большое количество новообразований этого отдела мозга. Часть их может метастазировать в мозжечок, например, при раке легких или груди. Другие виды новообразований возникают непосредственно в этом отделе мозга, например, медуллобластома и астроцитома мозжечка. Далее рассмотрены симптомы опухоли мозжечка, характерные для различных видов новообразований.
Астроцитома мозжечка
Этот вид заболеваний развивается из астроцитов, расположенных в этом отделе мозга. Астроцитома мозжечка обычно разрастается относительно медленно и редко распространяется в другие участки. Однако известны случаи распространения этого вида опухолей в другие части. При этом заболевании проявления обычно включают утреннее недомогание и головную боль, которые могут наблюдаться на протяжении недель или месяцев. Порой отмечаются такие признаки повреждения мозжечка, как атаксия и дисдиадохокинезия. Особенности их манифестации могут давать информацию о специфике новообразования и его расположении в этом отделе мозга. При этом заболевании обычно развиваются следующие признаки новообразования:
- головная боль, наблюдающаяся преимущественно в ночной и утренний период;
- тошнота и рвота;
- сильная апатия;
- спутанность мышления и потеря ориентации.
Иногда этот вид новообразований также сопровождается следующими признаками опухоли мозжечка:
- онемение или слабость в конечностях;
- ухудшение зрения, размытость или раздвоение;
- проблемы с речью;
- потеря памяти;
- помутнение сознания.
Медуллобластома
Симптомы опухоли мозжечка у детей младшего возраста они могут быть мало выражены и в некоторых случаях ограничиваться изменениями поведения, вялостью и увеличением окружности головы. Иногда наблюдаются раздражительность и безразличие. У младенцев может встречаться рвота, однако она чаще наблюдается у детей старших возрастных групп.
Иногда пациентов с этим злокачественным новообразованием при физическом осмотре наблюдается выступающий передний родничок и отмечается расхождение швов черепа. У детей постарше вялость может сопровождаться патологическим наклоном головы, статической атаксией и нарушением походки. Патологический наклон головы означает паралич блокового нерва или подход новообразования к большому затылочному отверстию. Выпячивание миндалин мозжечка в большое затылочное отверстие по причине давления со стороны новообразования может представлять угрозу для жизни. Симптомы опухоли мозжечка при этом виде рака зависят от локализации новообразования, темпов роста и размеров.
Прогрессирование симптомов при медуллобластоме характеризуется быстрой динамикой. По этой причине мониторинг симптомов до постановки диагноза обычно ограничивается двумя месяцами. Проявления при этом виде новообразований у детей, вышедших из младенческого возраста, также включают сильные мигрень и рвоту по утрам. Это обусловлено повышенным внутричерепным давлением, вызванным блокадой черепно-мозговой жидкости, обусловленной быстрым ростом опухоли. При медуллобластоме на протяжении периода, предшествующего лечению, симптомы опухоли мозжечка усиливаются на ранних стадиях.
У пациентов, характеризующихся повышенным внутричерепным давлением, осмотр глазного дна часто выявляет отек зрительного нерва. Также иногда наблюдается паралич 4 или 6 черепно-мозгового нерва, а также жалобы на диплопию, обусловленную давлением со стороны опухоли. Симптомы опухоли мозжечка у детей постарше могут быть обусловлены отеком зрительного нерва, приводящему к нарушению зрения. Однако сильное ухудшение зрения обычно не наблюдается при этом. Пациенты, которые еще не были подвергнуты лечению, могут изредка характеризоваться нарушениями речи.
Медуллобластома наиболее часто отмечается в срединных структурах (например, в срединной части мозжечка). В таких случаях часто наблюдается нистагм, нарушение походки и атаксия туловища. Порой проявления этого заболевания включают нарушение письма и развитие неуклюжесть. Симптомы опухоли мозжечка головного мозга среди взрослых при медуллобластоме часто характеризуются односторонним проявлением, например, дисметрией.
Гемангиобластома мозга
Гемангиобластома является достаточно редким видам опухолей, отмеченным для кровеносных сосудов мозга. Новообразования этого типа могут развиваться в любом участке мозга, но наиболее часто присутствуют в мозжечке и задней черепной ямке. Несмотря на то, что гемангиобластомы являются доброкачественными опухолями, если они расположены рядом с жизненно важными структурами, то могут представлять серьезную угрозу, и их лечение может быть затруднено. Этот тип опухолей обычно контактирует с мягкой оболочкой, окружающей мозг. Проявления при этом заболевании включают:
- головную боль,
- нарушение походки,
- рвоту,
- двоение в глазах,
- головокружение,
- снижение остроты зрения,
- боль и дискомфорт в шее,
- изменения психики,
- шум в голове,
- анорексия,
- вялость
- слабость в конечностях,
- нарушение речи,
- болевые ощущения в глазах,
- обморочные состояния.
При этом заболевании симптомы опухоли мозжечка могут резко или постепенно усиливаться. Обычно они резко прогрессируют в случае быстрого повышения внутричерепного давления или кровотечения. Проявление этого заболевания преимущественно определяется влиянием разрастания опухоли. Проявления при этом виде опухолей иногда включают субарахноидальное кровоизлияние. Гемангиобластомы редко встречаются в детском возрасте, а среди мужчин, они отмечаются в 2 раза чаще. Обычно это заболевание диагностируется возрастной группы 20–40 лет.
Диспластическая ганглиоцитома мозжечка
Это заболевание является доброкачественным новообразованием, вызванным аномальным развитием коры мозжечка. Пациенты при этом страдают от мигрени, головокружения, рвоты, тошноты и макроцефалии. Иногда симптомы опухоли мозжечка при этом заболевании включают судороги, ортостатическую гипотензию или субарахноидальное кровоизлияние. Пациенты с синдромом Каудена, страдающие диспластической ганглиоцитомой мозжечка, обычно характеризуются заболеваниями щитовидной железы, менингиомами, оральным папилломатозом, полипами желудочно-кишечного тракта и другими патологиями.
Профилактические мероприятия
Любые неприятные симптомы не должны оставаться без внимания. Поэтому если у пациента обнаруживаются выше перечисленные признаки, то необходимо обратиться за консультацией к специалистам (невролог или нейрохирург).
Если у человека диагностирована киста мозжечка, важно соблюдать несколько рекомендаций, которые помогут избежать осложнений:
- Нужно периодически посещать лечащего врача. Это необходимо для контроля состояния пациента и наблюдения за образованием в динамике.
- Проходить диагностические исследования, которые назначены специалистом.
- Проводить профилактику в отношении инфекционных заболеваний. Следует повышать защитные силы организма: принимать витамины, обеспечить полноценное питание, здоровый сон.
- Препятствовать переохлаждению организма. Человек должен одеваться по сезону, избегать сквозняков, держать ноги в тепле.
- Отказаться от вредных привычек (употребление спиртных напитков, курение).
- Необходимо контролировать показатели крови. При повышении уровня холестерина или тромбоцитов следует принимать лекарственные препараты, которые назначит доктор (профилактика тромбообразования, ишемии тканей головного мозга и так далее).
- Контролировать уровень артериального давления. Если наблюдается гипертония, то нужен постоянный прием медикаментов. Это поможет избежать сильных скачков давления.
- При ухудшении самочувствия важно сообщить о нем врачу, чтобы скорректировать лечение.