Какие бывают опухоли головного мозга?
По первичному очагу возникновения, опухоли головного мозга разделяют на:
- Первичная опухоль мозга – эта та, которая возникает непосредственно из клеток головного мозга, его оболочек или черепных нервов.
- Вторичная опухоль мозга – это та, которая образовалась в каком-то другом органе (например, легком) и с током крови метастазировала в головной мозг.
По гистологическим свойствам, их обычно называют по типу клетки, из которой они развиваются:
- Нейроэпителиальные опухоли – из эпителия головного мозга (астроцитома, глиома);
- Оболочечные – из клеток оболочек мозга (менингиома);
- Опухоли черепных нервов – невриномы;
- Дизэмбриогенетические опухоли – развиваются из-за нарушения развития нервной трубки еще в внутриутробном периоде.
Есть ли особенности опухолей головного мозга?
Опухоли головного мозга действительно особенны, а причина этому так называемый гематоэнцефалический барьер (ГЭБ).
ГЭБ – это физиологический барьер между нашей кровью и клетками нервной системы. Именно он регулирует поступление в спинномозговую жидкость и нервную ткань разных веществ из нашего кровотока. Этот барьер защищает наш мозг от микроорганизмов, токсинов и, конечно, раковых клеток, образованных в других органах и метастазировавших в головной мозг. Но именно ГЭБ становиться преградой в лечении первичных опухолей, так как он не «пропускает» не только токсины, но и лекарственные вещества.
Еще одна из особенностей опухолей головного мозга заключается в том, что иногда доброкачественные опухоли также сложно лечить, как и злокачественные, в зависимости от их размера и расположения в головном мозге.
Кроме того, их особенность заключается в распределение по стадиях (об этом ниже, в разделе «Рак головного мозга, стадии»)
Какие причины рака головного мозга?
Не скажем ничего нового, точная причина рака головного мозга, как и рака других органов, не до конца известна. Но при всех видах рака происходит изменение в самой важной для человечества макромолекуле — в ДНК.
ДНК – это макромолекула, из которой состоят наши гены. А именно гены контролируют работу наших клеток — когда им делиться, а когда им пора умирать.
Опухоль – это совокупность атипических («нехороших») клеток, которые быстро делятся и не выполняют никаких функций.
В организме человека есть два типа генов:
- Онкогены – их активация «стимулирует» клетки быстро делиться и, как следствие, образуется опухоль.
- Гены-супрессоры опухолей/антионкогены – это гены, которые, наоборот, контролируют пролиферацию клеток, не позволяя им хаотично делиться.
Рак возникает, когда онкогены начинают «включаться», а антионкогены «выключаются».
По данным эпидемиологических и экспериментальных исследований есть несколько факторов, которые играют значительную роль в возникновении опухолей головного мозга:
- Генетический – то есть, если у родителя есть «поломка» ДНК з антионкогенами, то есть риск передачи этого ДНК ребенку;
- Факторы окружающей среды, в частности, ароматические гидрокарбонаты;
- Вирусы;
- Радиоактивные агенты;
- Биологический – половое созревание или старение.
Рак головного мозга, стадии
Как было упомянуто ранее, одна из особенностей этих опухолей заключается в том, что их не делят на стадии по принятой всеми системе TNM.
- T (tumor – опухоль) – в случае с раком головного мозга, не так важны её размеры, как её локализация и то, с чего она походит;
- N (nodus – лимфатический узел) – в головном мозге нет лимфатических сосудов;
- M (metastasis – метастазы) – возникают медленно и редко.
Поэтому, их делят по, предложенной в 2007 году, классификации ВОЗ по четырем степеням анаплазии. Она основывается на сочетании гистологических, генетических данных и данных о выживаемости пациентов и включает четыре стадии:
- Рак головного мозга, 1 стадия – сюда относят новообразования с низкой пролиферативной активностью (медленно делятся), их лечат хирургически.
- Рак головного мозга, 2 стадия – опухоли имеют инфильтративную природу (прорастают в близлежащие ткани), невысокую способность клеток к делению, нередко рецидивируют.
- Рак головного мозга, 3 стадия — опухоль быстро растет, распространяется на близлежащие ткани, и опухолевые клетки сильно отличаются от нормальных клеток.
- Рак головного мозга, 4 стадия — определяются как цитологически злокачественные, почти всегда рецидивируют, имеют неблагоприятный прогноз, широко прорастают в прилегающую ткань мозга.
Какие же симптомы рака головного мозга?
Общие признаки рака мозга. Любая опухоль, образованная в мозге, давит на мозговую ткань, что вызывает повышенное внутричерепное давление и способствует возникновению таких симптомов:
- Головная боль, часто распирающего характера;
- Тошнота, рвота, которая временно даёт облегчение;
- Двоение в глазах;
- Головокружение;
- Нарушения сознания;
- Гемипарез (паралич руки и ноги с одной стороны);
- Судороги.
Очаговые симптомы рака мозга, в зависимости от расположения:
- Атаксия (нарушение координации) в конечностях, тремор, нистагм в сторону поражения (опухоли мозжечка)
- Нарушение статики, гипотонус мышц (опухоли червя мозжечка)
- Нарушения слуха, координации движения, парез мимической мускулатуры (опухоли мосто-мозжечкового угла)
- Нарушения глотания, отклонения языка, нарушения чувствительности глотки, лица (опухоли ствола)
Рассмотрим симптомы нескольких часто встречающихся опухолей:
Глиобластома, признаки (IV ст). Глиобластома — это злокачественная опухоль головного мозга, которая возникает из астроцитов (поддерживающих клеток нервной системы). Клинические симптомы прогрессируют быстро, через 2-4 месяца смешиваются общие и очаговые симптомы, наблюдаются эпилептические приступы, психопатологические изменения личности.
Саркома головного мозга, образованная из соединительной ткани мозга. Симптомы саркомы головного мозга схожи с симптомами других опухолей мозга и могут проявляться в виде:
- Головной боли;
- Тошноты;
- Нарушения сознания;
- Изменения психики;
- Судорог;Нарушения речи.
Аденома гипофиза – чаще всего развивается с передней доли гипофиза и характеризуется гормональными нарушениями, которые приводят к следующим симптомам:
- Гиперсекреция адренокортикотропного гормона – высокое артериальное давление, повышенный уровень глюкозы в крови, растяжки на бедрах, аменорея у женщин, импотенция у мужчин, остеопороз, повышенный рост волос по мужскому типу.
- Гиперсекреция пролактина – аменорея у женщин, секреция молока у женщин, бесплодие у мужчин.
- Гиперсекреция соматотропного гормона – увеличение размеров конечностей и языка, повышенная потливость.
Обсуждение
В 90% случаев СЮ возникает в возрасте до 20 лет, пик заболеваемости приходится на возраст 5—13 лет [8]. Редко описывается СЮ у больных старшего возраста. В серии из 14 наблюдений, описанной K. Desai и соавт. [13], самый молодой пациент был в возрасте 18 мес, старший — 40 лет. Средний возраст больных был 14,5 года, и в подавляющем большинстве случаев заболевание проявлялось в возрасте до 30 лет. В литературе [25] имеется единственное описание случая СЮ черепа у пациента 54 лет.
Чаще заболевание наблюдается у пациентов мужского пола. По данным литературы [8], соотношение мужчин и женщин составляет 1,6:1—1,8:1.
В нашей серии соотношение мужчин и женщин составляло 1,2:1.
Первичная СЮ чаще поражает диафизы длинных костей (47%), кости таза (29%), ребра и позвонки (12%). Поражение черепа при СЮ встречается с частотой от 6 до 9%. Опухоль чаще поражает лобную и теменную кости. Реже в патологический процесс вовлекаются чешуя височной кости и сосцевидный отросток, решетчатая кость, глазница, пирамида височной кости [1, 3, 7, 9].
Описаны единичные случаи поражения основания черепа как первичной СЮ, так и ее метастазами. С начала прошлого века описано всего 36 случаев первичной СЮ черепа. Из них поражение основания черепа было в 13 (36,1%) случаях [13]. В этой группе поражение пирамиды височной кости наблюдалось в 6 случаях, глазницы — в 4, сосцевидного отростка — в 2, решетчатой кости — в 1 [13].
СЮ обладает высокой склонностью к метастазированию. В 75—80% случаев метастазы проявляются в течение первых 2 лет после обнаружения первичной опухоли. Чаще они возникают в легких (57%), в костях (34%) [24, 28]. Метастазы в ЦНС возникают в 10—37% случаев [5, 13]. A. Colak и соавт. [5] сообщают о 16% случаев метастазов в ЦНС, большинство из которых имели спинальное расположение. A. Kulick и J. Mones [15] сообщают о 32% случаев поражения ЦНС и отмечают, что церебральная манифестация обычно происходит в течение первых 2 лет у 90% больных.
Диагностика СЮ основания черепа комплексная. В дифференциальной диагностике между первичными и метастатическими СЮ ключевую роль играет анамнез [4]. Во всех описанных наблюдениях метастатического поражения черепа в анамнезе имелись данные о поражении той или иной части тела СЮ и о проведенном лечении [5].
Патогномоничных рентгенологических признаков, позволяющих дифференцировать первичную СЮ от метастатической, нет [6]. При краниографии и КТ черепа в костном окне выявляется деструкция костных структур [10]. Рентгенологически характерный для СЮ трубчатых костей признак «луковичной кожуры» при поражении черепа практически не наблюдается [10, 11].
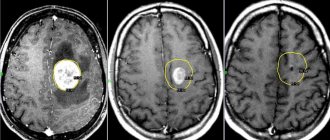
По данным МРТ, опухоли имеют преимущественно гетерогенное многоузловое строение, содержат много кист, очаги геморрагии и некроза. Ткань гиперинтенсивна относительно мозга и гипоинтенсивна относительно ликвора в режиме Т2, гипоинтенсивна относительно мозга и гиперинтенсивна относительно ликвора в режиме Т1. При внутривенном контрастировании опухоль негомогенно интенсивно накапливает контрастное вещество [23].
Клиническая картина определяется локализацией и распространенностью опухоли и не имеет особой специфичности, в зависимости от того, первичная ли эта опухоль или метастатическая [5, 6]. По данным литературы [11, 13], если при конвекситальной локализации опухоли на первый план выступают такие симптомы, как головная боль (100%), повышение внутричерепного давления (75%), припухлость в области скальпа, то при поражении основания черепа клиническая картина проявляется в основном поражением краниальных нервов. Поражение пирамиды характеризуется парезом лицевого нерва, снижением слуха. При локализации опухоли в области клиновидной кости отмечаются симптомы поражения глазодвигательных нервов, тройничного нерва. Редко, при локализации опухоли в задней черепной ямке с вовлечением мыщелка затылочной кости, яремного отверстия, наблюдается симптоматика поражения каудальной группы нервов [24].
Точный диагноз устанавливается на основании патоморфологического исследования, подтвержденного результатами иммуногистохимического и генетического исследований [16].
Дифференциальную диагностику следует проводить с интракраниальными опухолями с круглыми клетками, такими как примитивная нейроэктодермальная опухоль, рабдомиосаркома, метастатическая нейробластома, лимфомы [10, 22].
Характерными гистологическими признаками СЮ являются округлые клетки, расположенные в виде солидных пластов, скудная цитоплазма, выступающие ядра, отсутствие образования розеток, митозы, присутствие костных структур [13]. Возраст больного и локализация опухоли облегчают диагностику. При иммуногистохимическом исследовании выявляется экспрессия виментина и CD99 с характерным мембранным окрашиванием [19]. Исследования выявляют негативные результаты в отношении экспрессии десмина, S-100 протеина, хромогранина (невральный маркер), лимфоидных маркеров CD20, CD3. СЮ отличается от нейробластомы, рабдомиосаркомы, лимфомы и др. отсутствием экспрессии синаптофизина, десмина, лейкоцитарного антигена и других маркеров [12, 18].
Диагностическим и прогностически важным фактором являются иммуногистохимическое, FISH-исследования, определяющие характерную для СЮ транслокацию [(t(11; 22) (q24; q12)] [12, 16].
Иммуногистохимическое исследование позволяет уточнить характер опухоли – во всех случаях наблюдалась экспрессия CD99 белка [2, 17].
Важно, что по иммуногистохимическим параметрам первичные и метастатические опухоли практически не различаются — в обеих группах отмечалась экспрессия одних и тех же белков [15, 16].
Однако имелись косвенные факторы, отличающие первичные опухоли от метастатических. При метастатических опухолях отмечается более высокий индекс мечения Ki-67 и большое количество митозов, что коррелирует с более агрессивным и злокачественным ростом опухоли и меньшей продолжительностью жизни больных по сравнению с группой первичных СЮ [12, 16].
В настоящее время оптимальным считается комбинированное лечение как первичной СЮ, так и метастатической [21].
Задача нейрохирургического вмешательства — максимальное уменьшение размеров опухоли.
В описанных K. Desai и соавт. [13] в 2000 г. 14 наблюдениях с первичной СЮ черепа в 9 случаях было выполнено субтотальное удаление опухоли, в 5 — тотальное. Рецидив был только в одном случае после тотального удаления опухоли. Следовательно, резекция опухоли должна быть максимально радикальной в пределах допустимой безопасности [6].
Выбор хирургического доступа в основном определяется локализацией опухоли. Если при конвекситальном поражении применяется только транскраниальный доступ, то при поражении основания черепа, особенно при поражении хиазмально-селлярной области, возможны эндоскопические трансназальные вмешательства [21].
Лечение СЮ мультимодальное; оно включает максимальное удаление опухоли, с последующей лучевой терапией и химиотерапией [1, 24].
Лучевая терапия применяется после оперативных вмешательств как адъювантный метод при первичных и при метастатических опухолях. Рекомендуемая схема лучевой терапии 1,5—2 Гр/сут, 5 дней в неделю, с СОД 40—50 Гр [12].
Раньше, когда лечебными опциями были только хирургия и лучевая терапия, прогноз при СЮ был неблагоприятным и 5-летняя выживаемость не превышала 8—15% [8]. В 1974 г. Rosen внедрил комбинацию мультимодальной химиотерапии после хирургического вмешательства и лучевой терапии. После этого 5-летняя выживаемость возросла от 10 до 55—60%. До 1990 г. применялась «round cell chemotherapy» (RCT)-I (круглоклеточная химиотерапия), которая состояла из 6 циклов циспластина с этопозидом, винкристином, доксорубицином и циклофосфамидом, назначаемыми с 3-недельным интервалом. После курсов химиотерапии проводилась лучевая терапия с СОД 40—50 Гр. При применении схемы RCT-I 5-летняя выживаемость составляла 20%. С 1993 г. применяется протокол RCT-II, что увеличило частоту 5-летней выживаемости до 50%. Данный протокол состоит из индукционной фазы из двух циклов йодофосфамида с этопозидом и винкристином с доксорубицином и циклофосфамидом, назначаемыми с 3-недельными интервалами. Через 8—9 нед после завершения индукционной терапии применяется лучевая терапия в СОД 40—50 Гр. Поддерживающая химиотерапия состоит из 6 циклов винкристина, доксорубицина, циклофосфамида и дактиномицина и назначается в дальнейшем с 3-недельным интервалом [1, 14, 25].
Прогностически наиболее неблагоприятным фактором при СЮ является наличие отдаленных метастазов к моменту установления диагноза [26]. Другими неблагоприятными факторами являются возраст больного старше 10 лет, размеры опухоли больше 200 мл, «срединное» поражение (например, таза и позвоночника), низкая эффективность химиотерапевтического лечения [14].
Результаты лечения больных с СЮ со временем улучшаются. По данным Mayo Clinic, с 1950 по 1968 г. 5-летняя выживаемость составляла только 21,8% [15, 23]. По данным от 2000 г., 5-летняя выживаемость при СЮ в этой же клинике достигла 74%. В другой большой серии наблюдений сообщается о 50—80% 2-летней выживаемости без признаков болезни после комплексного лечения [14].
Первичная СЮ основания черепа имеет более благоприятное течение, чем метастатическая опухоль. Из 14 больных 8 (57,1%) прожили более 5 лет. Это хороший результат по сравнению с данными литературы. Больные с краниальными метастазами обычно выживают не более 5 лет, вне зависимости от методов лечения [1].
Заключение
В основании черепа почти с одинаковой частотой встречаются как метастатическая, так и первичная СЮ. Первичные опухоли свойственны для возраста до 3 лет, в то время как метастатическое поражение встречается после 11 лет. Во всех случаях метастазирования в основание черепа имеются анамнестические данные о первичной опухоли. Клиническая картина складывается в основном из симптомов поражения краниальных нервов. Рентгенологических патогномоничных признаков, отличающих первичную СЮ от метастатической, нет. При патоморфологическом исследовании единственным отличием является более высокий индекс мечения Ki-67 при метастазах. Лечение как при первичных, так и при метастатических опухолях комбинированное, проводится по единой схеме и позволяет добиться относительно хороших результатов. Прогноз более благоприятен при первичной СЮ.
Комментарий
Являясь второй по частоте злокачественной опухолью костной системы, саркома Юинга (СЮ) поражает кости черепа в 9% случаев. В практике нейрохирурга она встречается крайне редко. Данные литературы, посвященные поражению черепа СЮ, в основном сводятся к описанию единичных случаев. Известно, что СЮ имеет достаточно агрессивное течение и в 30% случаев проявляется мультицентрично.
Данная работа интересна тем, что в ней проводится подробный сравнительный анализ метастатической и первичной СЮ основания черепа у больных, оперированных в одной клинике. Она является частью проблемы хирургии основания черепа. Несмотря на достижения современной нейрохирургии, не всегда удается радикально удалять опухоли основания черепа.
Авторы проанализировали 9 случаев СЮ основания черепа, прооперированных в НИИ нейрохирургии им. акад. Н.Н. Бурденко. При этом в 5 наблюдениях опухоль была первичной, в 4 — имела метастатический генез.
Вопрос дифференциальной диагностики первичной и метастатической СЮ центральной нервной системы является актуальным с точки зрения прогнозирования заболевания, так как известно, что прогноз при метастазах СЮ в ЦНС при всех методах лечения не очень благоприятный и продолжительность жизни больных не достигает 5 лет. При первичной СЮ применение лучевой терапии в сочетании с полихимиотерапией позволяет продлить жизнь пациентов более чем на 5 лет.
В работе подробно описана патоморфология опухолей. Авторы сравнили морфологическую, иммуногистохимическую и генетическую картины первичных и метастатических опухолей и показали их идентичность. Каких-либо различий между двумя категориями не найдено, что, с одной стороны, указывает на единые генетические и патоморфологические основы опухолей и, с другой, — обосновывает идентичность схемы лечения.
Тактика лечения больных была одинаковая — производилось максимально радикальное удаление опухоли с последующим лучевым и химиотерапевтическим лечением. Нейрохирургов больше интересуют, конечно же, аспекты хирургической тактики — максимальное уменьшение размеров опухоли. При СЮ максимально радикальное удаление опухоли является важным условием успешного лечения. Однако с учетом не очень благоприятного прогноза метастатических поражений, вероятно, нет необходимости стремиться к «калечащей» радикальности, которая приводит только к «лечению томограмм». Возможно, в таких случаях необходимо ставить акценты на радиохирургических методах лечения.
Г.Г. Шагинян
(Москва)
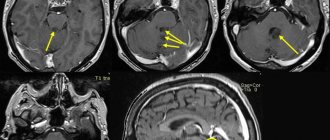
Как диагностируют опухоли мозга?
- Неврологическое обследование помогают определить, влияет ли опухоль на работу мозга.
- Магнитно-резонансная томография (МРТ) – наиболее распространенный метод визуализации практически любых опухолей мозга. МРТ-сигналы отличаются в зависимости от содержания воды, кальция, жира в опухоли. На характер сигнала влияет кистозный компонент новообразования и кровоизлияния в опухоль.
- Компьютерная томография (КТ) – позволяет визуализировать аномалии или опухоли в головном мозге. Метод может помочь обнаружить кровотечение и увеличение заполненных жидкостью пространств в головном мозге. Кроме того, компьютерная томография позволяет увидеть изменения в кости черепа. Также КТ можно использовать для измерения размера опухоли и в случаях, когда у пациента нет возможности сделать МРТ, например, если у человека есть кардиостимулятор для сердца.
- Позитронно-эмиссионная томография (ПЭТ) или ПЭТ-КТ — в организм пациента вводится небольшое количество радиоактивного вещества. Это вещество поглощается активно делящимися клетками. Поскольку опухолевые клетки с большей вероятностью будут активно делиться, они поглощают больше радиоактивного вещества. Затем сканер обнаруживает это вещество и создает изображения.
- Люмбальная пункция – это процедура, при которой с помощью иглы берется образец спинномозговой жидкости для поиска опухолевых клеток, крови или онкомаркеров.
- Биопсия + гистология. Биопсия – это взятие небольшого количества ткани для исследования под микроскопом. Это единственный окончательный способ диагностики опухоли головного мозга.
Установление диагноза
Диагностика сарком мозга начинается с осмотра врачом-онкологом, который фиксирует внешние онкологические признаки, то есть появление:
- желтухи на кожно-слизистой ткани;
- бледного цвета кожного покрова;
- синеватого оттенка губ;
- отечности в области лица и шеи;
- повышенной наполненности вен на поверхности головы;
- резкого истощения.
Интоксикация организма при саркоме провоцирует:
- повышение температуры тела;
- появление общей слабости;
- избыточную потливость ночью;
- снижение желания кушать.
Проводится инструментальная диагностика сарком головного мозга. Исследуют:
- люмбальную (спинномозговую) пункцию с целью обнаружения элементов крови и атипичных клеток с разными размерами и формой;
- биопсию — для обнаружения небольших клеток с одним крупным или двумя маленькими ядрышками, для определения структуры цитоплазмы. При саркоме она будет однородной и беззернистой;
- КТ — для установления границ опухолевого образования, очертаний, признаков прорастания в мозг, метастаз в область легких и костные ткани.
Один из видов саркомы мозга могут подтвердить лабораторные исследования анализов при выявлении:
- сети тонкостеночных капилляров;
- нетипичных онкоклеток в виде пучков, направленных в разные стороны;
- клеток, у которых тонкая оболочка и крупные ядра после патологического изменения;
- острого дефицита здоровых клеток в ткани или их полного отсутствия;
- избытка межклеточного вещества с множеством гиалиновых и хрящевых элементов соединительной ткани.
Читайте здесь: Мелкоклеточный рак пищевода: особенности онкоопухоли
В результате цитогенетического исследования выявляются аномалии хромосом онкоклеток. При исследовании крови:
- невозможно выявить вид образования из-за отсутствия специфических онкомаркеров;
- по общему анализу выявляют концентрацию гемоглобина, эритроцитов, лейкоцитов, тромбоцитов и СОЭ;
- по биохимическому анализу выявляют процент лактатдегидрогеназа. При высоких концентрациях (свыше 250 Ед./л) болезнь будет протекать агрессивно.
При проведении рентгена грудины возможно обнаружение метастазирование в мягкие и костные ткани. Опухоль средостенья может иметь вид округлой или неправильный формы. Ее тело бывает размером от 1 мм до 10 см и крупнее, неоднородную структуру.
Лечится ли рак мозга?
Лечение опухоли головного мозга обычно комплексное и может включать хирургическое вмешательство, химиотерапию, лучевую и медикаментозную терапию.
Основные методы лечения:
Хирургия — делается небольшое отверстие в черепе и удаляется опухоль;
Лучевая терапия — в методе используется высокоэнергетическое облучение от внешнего или внутреннего источника для уничтожения раковых клеток, чаще всего после операции и совместно с химиотерапией. Лучевая терапия позволяет замедлить деление или остановить рост злокачественных клеток;
Радиохирургия – это один из подходов в лучевой терапии, в котором множество крошечных лучей радиации направлено на опухоль, чтобы убить её. Чаще всего ее применяют если невозможно провести операцию;
Химиотерапия — химиотерапевтические препараты используются для уничтожения раковых клеток после операции или облегчения симптомов, а также в случаях, когда опухоль не может быть удалена;
Имплантаты Кармустина — новый способ проведения химиотерапии для некоторых опухолей высокой степени злокачественности, когда имплантаты вживляются в мозг. Кармустин относится к классу лекарств, называемых алкилирующими агентами. Он работает, замедляя или останавливая рост раковых клеток в теле.
Методы лечения сарком
После получения результатов анализов врач устанавливает точный диагноз и разрабатывает индивидуальный план терапии. Тактика лечения саркомы выбирается с учетом точной локализации новообразования, типа рака, стадии, возраста пациента и многих других важных параметров.
Как правило, лечебный протокол предусматривает комбинацию трех основных методик: химиотерапии, хирургического вмешательства и радиотерапии.
Химиотерапия
Один из основных методов борьбы с различными типами сарком. Зачастую назначается в комбинации с оперативным удалением новообразования, но в случае невозможности проведения операции может использоваться в качестве основного способа лечения.
Перед операцией цитостатики уменьшают новообразование и готовят его к радикальному удалению. После вмешательства препараты назначаются для уничтожения метастаз и предотвращения рецидива.
Вид и дозировка препаратов подбираются индивидуально. Параллельно с курсами химиотерапии также назначается поддерживающая терапия, которая уменьшает проявление побочных эффектов и позволяет легче переносить лечение.
Хирургическое вмешательство
Основной метод борьбы с данным видом онкологии. Во время операции удаляется новообразование и фрагменты окружающих здоровых тканей, благодаря чему повышаются шансы на полное удаление раковых клеток из организма. Если в лимфоузлах обнаруживаются метастазы, их также убирают в ходе оперативного вмешательстваИсточник: Хирургическое лечение больных первичными саркомами мягких тканей. Байзаков Б.Т., Шаназаров Н.А., Шунько Е.Л. Тюменский медицинский журнал №2, 2010. с. 65-66.
Лучевая терапия
Ионизирующее излучение зачастую малоэффективно при этом виде рака. Однако в некоторых случаях высокодозная радиотерапия используется в качестве дополнительного метода лечения до или после оперативного вмешательства. Также проводится при наличии абсолютных противопоказаний к хирургическому удалению опухоли.
Рак головного мозга, прогноз
Выживаемость при раке головного мозга зависит от множества факторов и только при изучении анамнеза пациента врач может сформировать прогноз. Для представления общей картины, ниже приведена статистика* пятилетней выживаемости пациентов с раком головного мозга:
- 5-летняя выживаемость для людей с раком головного мозга или опухолью ЦНС составляет почти 36%, 10-летняя выживаемость составляет почти 31%.
- Показатели выживаемости снижаются с возрастом.
- 5-летняя выживаемость людей моложе 15 лет составляет более 74%.
- Для людей в возрасте от 15 до 39 лет 5-летняя выживаемость составляет около 71%.
- 5-летняя выживаемость для людей в возрасте 40 лет и старше составляет около 21%.
Но все же, не стоит заострять внимание на «сухих» цифрах статистики, у каждого из нас всё происходит по-разному. Потому, прежде чем делать какие-либо выводы проконсультируйтесь по этому вопросу с вашим лечащим врачом.
*-Статистика адаптировано из публикации Американского онкологического общества, Cancer Facts & Figures 2021, веб-сайта ACS (январь 2021 г.)
Профилактика
Регулярный осмотр у доктора, прохождение плановых медицинских осмотров, сдача анализов, своевременное реагирование на любые изменения в здоровье – это основные профилактические действия.
Сложно сказать, сколько живут люди при фибросаркоме, все зависит от стадии развития опухоли. Если почувствовали ухудшение здоровья, стали терять вес, ухудшился аппетит, повысилась температура тела, не ждите, пока начнет развиваться болевой синдром, запишитесь на прием к специалисту.