Общая информация
Приступы эпилепсии были известны людям очень давно. Ее то принимали за одержимость демонами, то связывали с особой одаренностью человека. На сегодняшний день та или иная форма патологии наблюдается у 10 людей из 1000. Симптомы могут возникать и у новорожденных детей, и у пожилых, у мужчин и у женщин с одинаковой частотой. Более того, сходные процессы протекают в центральной нервной системе некоторых животных, например, собак.
Основной механизм появления приступов – это синхронизация работы всех нервных клеток в определенной зоне. Она называется эпилептогенным очагом и определяет набор симптомов и их выраженность. Вопреки распространенному мнению, заболевание не ограничивается судорогами с потерей сознания. Существует большое количество вариантов припадков с разнообразной симптоматикой, зависящей от зоны мозга, в которой возникает патологический очаг.
Записаться на прием
Что такое фокальная эпилепсия
Симптоматическая фокальная эпилепсия — одна из форм заболевания, приступы при которой объясняются присутствием в мозге явного и четкого очага пароксизмальной активности. Как правило, патология характеризуется вторичными проявлениями или развивается на фоне других серьезных заболеваний. Определяется простыми и сложными проявлениями припадков, по основным характеристикам которых можно определить очаг поражения.
Эпилепсия в фокальной форме объединяет любые виды припадков, формирование и проявление которых напрямую зависит от зоны электроактивности нейронов в церебральных структурах. Начинаясь с небольшого очага, эпилептическая активность в дальнейшем может распространяться, захватывая все большую площадь коры головного мозга, стимулируя при этом развитие вторично-генерализированных приступов.
Особенно опасна для пациента мультифокальная эпилепсия, обусловленная наличием сразу нескольких очагов поражения. Особенности патологии:
- если принять во внимание все формы заболевания, на ФЭ приходится более 82% прецедентов;
- более чем в 75% вариантов первый приступ можно заметить в детском возрасте;
- особенно часто развивается патология на фоне поражений мозга любой этиологии: инфекционной, травматической, ишемической, а также в результате аномалий развития, как следствия нарушений пренатального и родового периода;
- симптоматическая фокальная эпилепсия (код по мкб 10 G40) встречается более чем в 71% случаев.
Причины
Работа головного мозга – это сложнейший процесс, требующий постоянного взаимодействия множества структур. Сбой на любом уровне может вызвать формирование эпилептогенного очага. Среди наиболее частых причин эпилепсии у взрослых и детей выделяют:
- наследственность;
- черепно-мозговые травмы;
- острые или хронические интоксикации, в особенности алкоголизм;
- инфекционные поражения головного мозга или его оболочек (энцефалиты, менингиты);
- острые и хронические нарушения мозгового кровообращения, в том числе инсульты;
- злокачественные и доброкачественные опухоли в полости черепа;
- родовые травмы;
- паразиты, развивающиеся в структурах головного мозга: эхинококк, свиной цепень;
- нейродегенеративные заболевания (болезнь Альцгеймера, рассеянный склероз, болезнь Пика);
- гормональные сбои, особенно недостаток тестостерона;
- нарушения обмена веществ и т.п.
Бывают случаи, когда причину появления эпилепсии так и не удается выявить. В этом случае заболевание называют идиопатическим.
Виды и симптомы
Эпилепсия многогранна и многолика, ее симптомы не ограничиваются только судорогами. Наиболее распространена классификация в зависимости от выраженности приступов и их основных проявлений.
Аура (предвестники)
Многие приступы эпилепсии начинаются с ауры. Так называют комплекс специфических ощущений, который возникает незадолго до припадка. Проявления ауры могут быть совершенно различными: парестезии (патологические ощущения), специфический вкус во рту, слуховые, зрительные или обонятельные галлюцинации и т.п. Перед появлением ауры человек нередко начинает испытывать беспричинное беспокойство, внутреннее напряжение.
Парциальные (очаговые) приступы
Эти состояния возникают, когда в патологическое перевозбуждение вовлечен небольшой участок головного мозга.
Простые парциальные приступы характеризуются сохраненным сознанием и длятся всего 1-2 минуты. В зависимости от локализации патологического очага человек ощущает:
- внезапную смену настроения без видимой причины;
- небольшие подергивания в определенной части тела;
- ощущение дежавю;
- галлюцинации: огоньки перед глазами, непонятные звуки и т.п.;
- парестезии: ощущение покалывания или ползанья мурашек в какой-либо части тела;
- затруднения в произношении или восприятии слов;
- тошноту;
- изменение частоты пульса и т.п.
Сложные приступы характеризуются более выраженной симптоматикой и нередко затрагивают сознание и мышление. Человек может:
- потерять сознание на 1-2 минуты;
- бессмысленно смотреть в пустоту;
- кричать, плакать, смеяться без видимой причины;
- постоянно повторять какие-либо слова или действия (жевание, хождение по кругу и т.п.).
Как правило, при сложном припадке и некоторое время после него пациент на некоторое время остается дезориентированным.
Генерализованные судороги
Генерализованные приступы относятся к классическим признакам эпилепсии, о которых слышал практически каждый. Они возникают, если эпилептогенный очаг распространился на весь головной мозг. Выделяют несколько форм припадков.
- Тонические судороги. Мышцы большей части тела (особенно спины и конечностей) одновременно сокращаются (приходят в тонус), остаются в этом состоянии 10-20 секунд и затем расслабляются. Такие приступы часто случаются во время сна и не сопровождаются потерей сознания.
- Клонические судороги. Редко возникают изолированно от других видов приступов. Проявляются ритмичным быстрым сокращением и расслаблением мышц. Движение невозможно остановить или задержать.
- Тонико-клонические судороги. Этот вид приступа называют grand mal, что в переводе с французского значит «большая болезнь». Приступ делится на несколько фаз: предвестники (аура);
- тонические судороги (20-60 секунд): мышцы сильно напрягаются, человек вскрикивает и падает; в это время у него останавливается дыхание, лицо приобретает синюшный оттенок, а тело выгибается дугой;
- клонические судороги (2-5 минут): мышцы тела начинают ритмично сокращаться, человек бьется на полу, изо рта выделяется пена, нередко с примесью крови из-за прикушенного языка;
- расслабление: судороги прекращаются, мышцы расслабляются, нередко случается непроизвольное мочеиспускание или дефекация; сознание отсутствует на протяжении 15-30 минут.
После завершения генерализованного припадка у человека на протяжении 1-2 дней остается ощущение разбитости, проблемы с координацией движений и мелкой моторикой. Они связаны с гипоксией головного мозга.
- Атонические приступы. Характеризуются кратковременным расслаблением мышц, сопровождающимся потерей сознания и падением. Приступ длится буквально 10-15 секунд, но после его окончания пациент ничего не помнит.
- Миоклонические приступы. Проявляются быстрыми подергиваниями мускулатуры отдельных частей тела, обычно рук или ног. Припадок не сопровождается потерей сознания.
- Абсансы. Второе название приступов – petit mal (малая болезнь). Этот симптом эпилепсии возникает чаще у детей, чем у взрослых и характеризуется кратковременной потерей сознания. Больной застывает на месте, смотрит в пустоту, не воспринимает обращенную к нему речь и не реагирует на нее. Нередко состояние сопровождается непроизвольными морганиями глаз, мелкими движениями рук или челюстей. Длительность приступа – 10-20 секунд.
Детская эпилепсия
Детская эпилепсия имеет много масок. У новорожденных она может проявляться периодическими сокращениями мышц, не похожими на судороги, частым откидыванием головы назад, плохим сном и общим беспокойством. Более взрослые дети могут страдать от классических приступов и абсансов. Парциальные приступы чаще проявляются:
- резкими головными болями, тошнотой, рвотой;
- короткими периодами расстройства речи (ребенок не может произнести ни одного слова);
- ночными кошмарами с последующими криками и истерикой;
- лунатизмом и т.п.
Эти симптомы далеко не всегда являются признаком эпилепсии, но они должны послужить поводом для внеочередного обращения к врачу и полноценного обследования.
Теменная эпилепсия, приступы
В двух третях случаев пациенты страдают от соматосенсорных приступов: парестезий, дизестезий, болезненных ощущений (жжение,онемение или покалывание), которые распространяются на лицо и руки.
Соматические иллюзии сопровождают теменную эпилепсию чуть реже, чем соматосенсорные приступы.
Человек ощущает «неправильность» позы, движений или положения конечностей, реже – вовсе не чувствует конечности или всё тело. Подобные иллюзии возникают, если поражено не доминантное полушарие.
Описаны случаи ощущений в гениталиях и оргазма. Если поражено доминантное полушарие, встречаются лингвистические затруднения – алексия с дискалькулией и аграфией. В случае поражения не доминантного полушария головного мозга нарушается ориентация в пространстве.
Простые фокальные сенсорные приступы могут распространиться на экстрапариетальные отделы и вызвать унилатеральную фокальную клонию (у более, чем половины пациентов), версию глаз и головы (40%), тонические установки какой-либо конечности (около 30%) и автоматизмы (около 20%).
Большинство заболевших переживает тонико-клонические приступы вторично-генерализованного характера.
Диагностика
Диагностикой и лечением эпилепсии занимаются неврологи. Некоторые из них специально расширяют свою квалификацию именно в этом направлении, что позволяет им действовать еще более эффективно.
Обследование больного с подозрением на эпилепсию включает в себя следующие методики:
- сбор жалоб и анамнеза: врач подробно расспрашивает пациента о беспокоящих его симптомах, выясняет время и обстоятельства их возникновения; характерным признаком эпилепсии является появление приступов на фоне резких звуков, яркого или мигающего света и т.п.; особое внимание уделяется наследственности, перенесенным травмам и заболеваниям, образу жизни пациента и его вредным привычкам;
- неврологический осмотр: врач оценивает мышечную силу, кожную чувствительность, выраженность и симметричных рефлексов;
- ЭЭГ (электроэнцефалография): процедура регистрации электрической активности мозга, позволяющая увидеть характерную активность эпилептогенного очага; при необходимости врач может попытаться спровоцировать перевозбуждение с помощью вспышек света или ритмичных звуков;
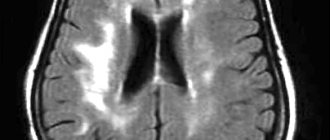
- МРТ головного мозга: дает возможность выявить патологические участки и образования: опухоли, трещины, очаги ишемии, последствия перенесенного инсульта и т.п.;
- ангиография сосудов головы: введение в кровь контрастного вещества с последующей рентгенографией; позволяет увидеть участки сужения сосудов и ухудшения кровотока;
- УЗИ головного мозга (Эхо-энцефалограмма): используется у детей первого года жизни, у которых еще не закрылся родничок; визуализирует опухоли и другие объемные образования, скопление жидкости и т.п.;
- реоэнцефалография: измерение электрического сопротивления тканей головы, с помощью которого можно диагностировать нарушения кровотока;
- общие обследования: общие анализы крови и мочи, биохимия крови, тесты на инфекции, ЭКГ и т.п. для комплексной оценки состояния пациента;
- консультации узких специалистов: нейрохирурга, токсиколога, нарколога, психиатра и т.п. (назначается в зависимости от предполагаемой причины приступов).
Список исследований может меняться в зависимости от возраста больного, вида приступов, наличия хронических патологий и других факторов.
Локализационно-обусловленные формы эпилепсии у детей и их лечение
Эпилепсия — самое частое из серьезных пароксизмальных расстройств церебральных функций с распространенностью в общей популяции от 0,3% до 2% [1]. Эпилепсия — группа хронических пароксизмальных болезней головного мозга, проявляющихся повторными судорожными или бессудорожными стереотипными припадками, сопровождающимися разнообразными изменениями личности и снижением когнитивных функций [2–5].
Разновидности эпилепсии в настоящее время рассматриваются в соответствии с классификацией, принятой в 1981 г. По типу имеющихся приступов выделяют: I. Парциальные (фокальные) припадки: а) простые парциальные; b) сложные парциальные; c) парциальные с вторичной генерализацией; II. Генерализованные припадки: a) абсансы (типичные, атипичные): b) миоклонические припадки; c) клонические припадки; d) тонические припадки; e) тонико-клонические припадки; f) атонические припадки; III. Неклассифицируемые эпилептические припадки [1].
В классификации эпилепсий, эпилептических синдромов и схожих заболеваний, принятой Международной лигой по борьбе с эпилепсией (1989), выделяют следующие рубрики:
I. Локализационно-обусловленные формы (очаговые, фокальные, локальные, парциальные):
- идиопатические (с возрастзависимым началом): доброкачественная эпилепсия детского возраста с центрально-височными пиками (роландическая); эпилепсия детского возраста с затылочными пароксизмами; первичная эпилепсия чтения;
- симптоматические: хроническая прогрессирующая парциальная эпилепсия Кожевникова; приступы, характеризующиеся специфическими способами провокации; другие формы эпилепсии с известной этиологией или органическими изменениями в мозге (лобная, височная, теменная, затылочная);
- криптогенные.
II. Генерализованные формы эпилепсии:
- идиопатические (с возрастзависимым началом): доброкачественные семейные судороги новорожденных; доброкачественные судороги новорожденных; доброкачественная миоклоническая эпилепсия младенческого возраста; абсансная эпилепсия детская (пикнолепсия); абсансная эпилепсия юношеская; юношеская миоклоническая эпилепсия; эпилепсия с генерализованными судорожными приступами пробуждения; другие идиопатические генерализованные формы эпилепсии, не названные выше; формы, характеризующиеся специфическими способами провокации (чаще — фотосенситивная эпилепсия);
- криптогенные и/или симптоматические: синдром Веста (инфантильные спазмы); синдром Леннокса–Гасто; эпилепсия с миоклонически-астатическими приступами; эпилепсия с миоклоническими абсансами;
- симптоматические: 2.3.1. неспецифической этиологии: ранняя миоклоническая энцефалопатия; ранняя младенческая эпилептическая энцефалопатия с паттерном «вспышка–угнетение» на ЭЭГ (синдром Отахара); другие симптоматические генерализованные формы эпилепсии, не названные выше; 2.3.2. специфические синдромы.
III. Эпилепсии, не имеющие четкой классификации как парциальные или генерализованные:
- имеющие как генерализованные, так и парциальные проявления: судороги новорожденных; тяжелая миоклоническая эпилепсия раннего детского возраста; эпилепсия с непрерывными пик-волнами во время медленного сна; приобретенная эпилептическая афазия Ландау–Клеффнера; другие неклассифицируемые формы эпилепсии, не определенные выше;
- приступы, не имеющие четких генерализованных или парциальных признаков.
IV. Специфические синдромы:
- ситуационно обусловленные приступы: фебрильные судороги; приступы, возникающие только по причине острых метаболических или токсических нарушений;
- изолированные приступы или изолированный эпилептический статус [1].
Клинические проявления зависят от формы эпилепсии и типов приступов. Диагностика основывается на тщательном сборе анамнеза, особенностей приступов (продолжительность, частота, время возникновения, наличие ауры, изменения сознания, цвет кожных покровов, постиктальная слабость и т. д.), оценки неврологического статуса (включая выявление врожденных дефектов органов зрения и других аномалий, дисморфичности хабитуса, изменений кожи и пр.).
Инструментальные и лабораторные исследования при эпилепсии включают: электроэнцефалографию (ЭЭГ) и/или видео-ЭЭГ-мониторинг, методы нейровизуализации — компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) головного мозга, рентгенографическое исследование черепа (при отсутствии КТ и МРТ), ЭКГ-исследование (для исключения кардиогенного происхождения пароксизмов), биохимическое исследование крови (Са, глюкоза, лактат, пируват, карнитин и др.), анализ аминокислот в крови и спинномозговой жидкости (СМЖ), исследование хромосомного кариотипа, анализ ДНК на наличие фрагильной хромосомы и др. [1–7].
Антиэпилептические препараты (АЭП), используемые в РФ, сравнительно многочисленны. Среди АЭП 1-го поколения фигурируют фенобарбитал, бензобарбитал, примидон, фенитоин, клоназепам, этосуксимид, вальпроаты и карбамазепин, а в числе новых АЭП (2-е поколение) — топирамат, ламотриджин, леветирацетам, окскарбазепин, габапентин, зонисамид и др. Помимо перечисленных АЭП, в различных клинических ситуациях могут применяться следующие средства: ацетазоламид, мидазолам, диазепам и т. д. [8].
Альтернативные методы медикаментозной терапии эпилепсии предусматривают применение при некоторых формах болезни человеческих иммуноглобулинов для внутривенного введения, синтетического аналога адренокортикотропного гормона (АКТГ) и нейропептидного препарата кортексин [9]. Из немедикаментозных методов терапии эпилепсии по показаниям применяются психотерапия, система биологической обратной связи; нейрохирургические вмешательства (гемисферэктомия, передняя темпоральная лобэктомия, ограниченная темпоральная резекция, экстратемпоральная неокортикальная резекция); стимуляция блуждающего нерва имплантируемыми устройствами, нейродиетологические методы [9, 10].
Среди последних кетогенные диеты (КД): классическая (по Wilder R. M. et al.), либерализованная (по Huttenlocher P. R. et al. — на основе среднецепочечных триглицеридов), КД на основе длинноцепочечных триглицеридов, КД на основе кукурузного масла (по Woody R. C. et al.), «John Radcliff», «The Great Ormond Street» и др. [10]. КД имитируют в организме состояние голодания, заставляя его использовать в качестве источников энергии большее количество жиров, приводя к выработке кетоновых тел. Hartman A. L. et al. (2007) среди нейрофармакологических факторов КД выделяют влияние на систему гамма-аминомасляной кислоты (ГАМК) и нейростероиды; эксайтоторные аминокислотные системы и ионотропные глутаматные рецепторы; воздействие на ионные каналы и белки, ассоциированные с синаптической передачей; влияние на метаболизм энергии; изменения pH головного мозга и др. [11]. Применяются и другие нейродиетологические методы: диета Аткинса, олигоантигенная диета, витаминотерапия, использование пищевых добавок и других нутриентов (лецитин, эссенциальные жирные кислоты — омега-3, карнитин, таурин, диметилглицин, Mg, Mn) и др. [12].
К числу эпилепсий с возможным дебютом в любом возрасте относятся симптоматические и вероятно симптоматические фокальные эпилепсии, среди которых выделяют височную (медиальную и латеральную), лобную, теменную и затылочную формы (в зависимости от локализации эпилептогенного очага) [2, 6, 7, 13]. Именно они заслуживают особого внимания в детской неврологии.
Лобная эпилепсия. Это заболевание с высокой частотой и сравнительно короткой продолжительностью приступов характеризуется выраженным разнообразием:
- приступы, исходящие из моторной коры (простые фокальные, часто с вторичной генерализацией и постиктальным параличом);
- приступы, исходящие из дополнительной моторной коры (внезапное напряжение конечности или конечностей с вокализмами, тоническое приведение рук и ног, остановка речи, вторичная генерализация);
- оперкулярные приступы («жевание», гиперсаливация, вегетативные нарушения, остановка речи, простые парциальные припадки);
- передние фронтополярные пароксизмы (адверсия головы в начале приступа, нарушения контакта, аксиальные клонические судороги, насильственные мысли);
- орбитофронтальные пароксизмы (сложные парциальные приступы с мoторными/жестовыми автоматизмами, обонятельными галлюцинациями, вегетативными нарушениями);
- комбинированные медиальные фронтальные припадки (приступы, напоминающие таковые при поражении различных медиальных структур лобной доли);
- дорсолатеральные приступы (тонические или клонические, могут сочетаться с адверсией головы и/или глаз, остановкой речи);
- «цингулярные» пароксизмы (сложные фокальные приступы с моторными автоматизмами, вегетативные симптомы, аффективные нарушения);
- синдром Кожевникова (четко локализованные парциальные моторные приступы);
- синдром Расмуссена (парциальные моторные или сенсомоторные приступы в сочетании с моторным дефицитом — вследствие одностороннего поражения мозга);
- лобная аутосомно-доминантная эпилепсия с ночными пароксизмами (неспецифическая аура с последующим появлениям диспноэ, вокализации, патологической двигательной активности или гиперкинетических проявлений, рефлекторного возбуждения с постуральными изменениями) [2, 6, 7, 13].
Височная эпилепсия. Полиморфность приступов: простые и сложные парциальные, а также вторично-генерализованные, возникающие изолированно или серийно. Нередко сопровождаются вегетативными и психическими нарушениями, сенсомоторными феноменами (галлюцинации и т. д.). Выделяют медиальные и латеральные приступы. Появление у пациентов односторонних клонических или тонических приступов, односторонней дистонии или автоматизмов расценивается как признак латерализации [2, 6, 7, 13].
Теменная эпилепсия. Для нее типичны простые парциальные (чаще в сочетании с сенсорными феноменами) и вторично-генерализованные пароксизмы. При этой форме эпилепсии рассматривают: задние теменные приступы (застывший взгляд, неподвижность, зрительные феномены, нарушения сознания), передние теменные (наиболее частые — в виде позитивных или негативных сенсорных феноменов), нижние теменные (головокружение, дискомфорт в области живота, дезориентация в пространстве) и парацентральные (с патологическими ощущениями в области гениталий на контралатеральной стороне, вращательными движениями или постуральными нарушениями), а также теменные приступы, исходящие из доминантного (рецептивные/кондуктивные нарушения речи) и/или недоминантного (асоматогнозия, метаморфопсия) полушарий [2, 6, 7, 13].
Затылочная эпилепсия. Ее особенность — позитивные и/или негативные зрительные феномены, возникающие на контралатеральной эпилептогенному очагу стороне. Другие проявления — поворот головы в сторону, отведение (тоническое, клоническое) глаз — обычно в сторону, противоположную локализации эпилептического очага; моргание, нистагмоидные подергивания. Эпилептические разряды могут распространяться на другие отделы мозга: височную, лобную, дополнительную моторную или теменную области [2, 6, 7, 13].
Средствами первой линии выбора при фокальных приступах и симптоматических парциальных эпилепсиях считаются карбамазепин, фенитоин и окскарбазепин, второй линии выбора — топирамат, леветирацетам и ламотриджин [13, 14]. Особого внимания заслуживает топирамат — АЭП из класса сульфамат-замещенных моносахаридов, обладающий свойствами исключительной утилизации и биодоступности, отсутствия антитерапевтического взаимодействия с другими антиконвульсантами [15].
Большинство АЭП обладает сравнительно высоким потенциалом нежелательного взаимодействия при назначении в составе комплексной терапии. В этой связи очевиден ряд преимуществ топирамата. АЭП 2-го поколения должны обладать двумя основными свойствами: эффективностью, не меньшей или превышающей таковую антиконвульсантов 1-го поколения; меньшим числом и выраженностью побочных эффектов [15]. Топамакс (топирамат) в полной мере отвечает указанным требованиям.
Изучены далеко не все механизмы действия и фармакологические свойства топирамата, но экспериментально установлена его эффективность при парциальных и генерализованных припадках. Его антиэпилептическая активность подтверждена в ходе биохимических и электрофизиологических исследований на культурах нейронов. Топирамат уменьшает частоту возникновения потенциалов действия, характерных для нейронов в состоянии стойкой деполяризации, что свидетельствует о зависимости блокирующего действия препарата на Na-каналы, а также от состояния нейронов. Топирамат потенцирует активность гамма-аминобутирата в отношении некоторых подтипов GABA-рецепторов и модулирует активность самих GABAA-рецепторов, не влияет на активность N-метил-D-аспартата и NMDA-рецепторов и угнетает активность некоторых изоферментов карбоангидразы [15, 16].
White H. S. et al. (2007) подчеркивают, что топирамат ограничивает глутамат-опосредуемую эксайтоторную нейропередачу, оказывая действие более чем на одну молекулярную мишень, то есть имеются основания и прямые показания для использования этого АЭП при рефрактерных формах эпилепсии [16]. В РФ препарат «Топамакс» нашел применение с 2003 г.
При соблюдении терапевтических концентраций топирамата в крови всего 13–17% препарата связываются с белками плазмы, а фармакокинетический профиль топирамата характеризуется быстрой и практически полной абсорбцией. Линейная фармакокинетика позволяет прогнозировать возможные изменения концентрации топирамата в плазме крови при различных режимах дозирования.
Препарат используется вне зависимости от приема пищи. Кратность приема топирамата может составлять 1–2 раза в день, устойчивая концентрация достигается в течение 1 недели [15].
Парциальные припадки с вторично-генерализованными тонико-клоническими судорогами (или без таковых) наиболее часто встречаются у пациентов любого возраста. Топирамат показан для применения в составе моно- и политерапии эпилепсии взрослым и детям (старше 2 лет) при наличии именно начальных парциальных припадков или генерализованных тонико-клонических приступов; он является средством комплексного лечения резистентных к фармакотерапии приступов, связанных с рефрактерными эпилептическими синдромами.
В режиме монотерапии рекомендуемая минимальная эффективная доза топирамата у детей составляет около 6 мг/кг/сутки, а при использовании в комплексе с другими АЭП в детском возрасте терапевтический диапазон дозы варьирует от 5 до 9 мг/кг/сутки [15].
Публикации Ritter F. et al. (2000), Holland K. D. и Wyllie P. E. (2000), Wheless J. W. (2000) и Villenеuve N. (2002) указывают на эффективность применения топирамата у детей с различными эпилептическими синдромами, сопровождающимися локализационно-обусловленными припадками, генерализованными приступами, инфантильными спазмами и другими видами рефрактерных эпилепсий [17–20]. Verrotti А. et al. (2007) на основании наблюдения представительной группы пациентов приводят данные об эффективности топирамата в лечении лобной эпилепсии (режим монотерапии) [21].
Наш собственный 5-летний опыт применения топирамата при эпилепсии у детей к настоящему времени позволяет подтвердить данные, представленные зарубежными коллегами, а также констатировать когнитивно-модулирующий (стимулирующий) эффект препарата при его использовании в режимах моно- и политерапии. Наиболее очевидно позитивное влияние препарата у детей с эпилепсией на такие параметры когнитивных функций (КФ), как внимание, память, моторная координация и оперативная деятельность (вербальное и компьютерное тестирование с использованием системы «Психомат»).
В соответствии с гипотезой Ketter T. A. et al. (1999), все известные АЭП обладают положительными или отрицательными психиатрическими эффектами (стимулирующее или супрессорное действие различной выраженности), а топирамат относится к АЭП со «смешанным профилем психиатрических эффектов» [22]. Зозуля И. С. с соавт. (2005) указывают, что топирамат принадлежит к агонистам ГАМК, что объясняет его нейропротективное и антигипоксическое действие — субстрат когнитивно-модулирующих эффектов [23]. Zullino D. F. et al. (2007) рассматривают топирамат в качестве когнитивно-модулирующего средства наряду с такими АЭП, как ламотриджин и леветирацетам [24].
Хотя на фоне применения топирамата возможны побочные реакции, препарату в значительно меньшей степени свойственны такие эффекты, как возбуждение, индуцированная эмоциональная лабильность, афазия, амнезия, диплопия, анорексия, тошнота, нистагм, нефролитиаз, нарушения зрения и речи, а также извращение вкусовых ощущений. Loiseau P. (1996) указывает, что переносимость топирамата у большинства пациентов значительно лучше, чем таковая практически всех традиционных АЭП.
Чрезвычайно важным моментом является лекарственное взаимодействие АЭП. Назначение фенитоина или карбамазепина в составе комплексной терапии с использованием топирамата приводит к снижению содержания последнего в плазме крови, что следует учитывать при комбинированной терапии эпилепсии.
Добавление топирамата к терапии другими АЭП (вальпроаты, карбамазепин, фенитоин, фенобарбитал, примидон) практически не влияет на уровни их концентрации в крови. Лишь в редких случаях присоединение топирамата к терапии фенитоином индуцирует повышение концентрации последнего. Добавление к терапии Топамаксом или отмена вальпроатов не сопровождаются значимыми изменениями концентрации топирамата в крови.
Неоспоримыми преимуществами препарата Топамакс являются высокая биодоступность и быстрое всасывание в желудочно-кишечном тракте (ЖКТ), слабое связывание с белками плазмы, линейная фармакокинетика, выраженный период полураспада и адекватный период выравнивания концентрации топирамата. Большое значение имеет отсутствие снижения концентрации других АЭП и фармакокинетических взаимодействий с ними, когнитивно-модулирующий эффект топирамата [15].
Aldenkamp A. P. (2005) заявляет, что в лечении эпилепсии следует рассматривать две основных стратегии: контроль приступов и адекватное состояние когнитивных функций; ни один их этих аспектов не должен игнорироваться или достигаться в ущерб другому [25]. Это утверждение совершенно справедливо применительно к пациентам детского возраста с локализационно-обусловленными эпилепсиями.
Литература
- Эпилепсия. B кн.: «Клинические рекомендации. Педиатрия 2005-2006» / Под ред. Баранова А .А. М.: ГЭОТАР-Медиа. 2007. С. 188–210.
- Arzimanoglou A. et al. Aicardi’s epilepsy in children. — 3rd ed — Philadelphia-Tokyo. Wolters Kluwer. 2004.
- Студеникин В. М. и соавт. Эпилепсия у детей и ее лечение //Фарматека. 2002. ‡‚ 1 (54). С. 48–52.
- Child Neurology (Menkes J. H. et al). — 7th ed. Philadelphia-Baltimore. Lippincott Williams & Wilkins. 2006.
- Студеникин В. М. и др. Эпилепсия у детей: диагностика и лечение // Лечащий Врач. 2003. ‡‚ 2. С. 60–64.
- Wallace S. J., Farrell K. Epilepsy in children. London. Arnold Press. 2004.
- Epileptic syndromes in infancy, childhood and adolescence (Roger J. et al). Montrouge. John Libbey Eurotext. 2005.
- Регистр лекарственных средств России «Энциклопедия лекарств». Изд. 15-е. М.: РЛС-2008.
- Звонкова Н. Г. и др. Альтернативные методы лечения эпилепсии у детей // Вопр. совр. пед. 2005. Т. 4. ‡‚ 4. С. 28–32.
- Freeman J. M. et al. The ketogenic diet. A treatment for children and others with epilepsy. New York. Demos. 2007.
- Hartman A. L. et al. The neuropharmacology of the ketogenic diet //Pediatr. Neurol. 2007. V. 36. P. 281–292.
- Gaby A. R. Natural approaches to epilepsy // Altern. Med. Rev. 2007. V. 12. P. 9–24.
- Броун Т. Р., Холмс Г. С. Эпилепсии с дебютом в любом возрасте: симптоматические и вероятно симптоматические фокальные эпилепсии. В кн.: Эпилепсия. Клиническое руководство. Пер. с англ. М.: БИНОМ. 2006. С. 57–72.
- Wyllie E. The treatment of epilepsy: Principles and practice. — 4th ed. Philadelphia/Baltimore. Lippincott Williams & Wilkins. 2006.
- Студеникин В. М. Топирамат — новый антиэпилептический препарат в нейропедиатрии // Доктор.ру. 2003. Декабрь. С. 29–33.
- White H. S. et al. Mechanisms of action of antiepileptic drugs // Int. Rev. Neurobiol. 2007. V. 81. P. 85–110.
- Ritter F. et al. Effectiveness, tolerability, and safety of topiramate in children with partial-onset seizures//Epilepsia. 2000. V. 41. S. 82–85.
- Holland K. D., Wyllie P. E. Use of topiramate in localization-related epilepsy in children // J. Child. Neurol. 2000. V. 15. S. 3–6.
- Wheless J. W. Use of topiramate in childhood generalized seizure disorders //J. Child Neurol. 2000. V. 15. S. 7–13.
- Villenеuve N. Antiepileptics // Arch. Pediatr. 2002. V. 9. P. 854–861.
- Verrotti A. et al. Topiramate in frontal lobe epilepsy // Acta Neurol. Scand. 2007. V. 115. P. 132–135.
- Ketter T. A. et al. Positive and negative psychiatric effects of antiepileptic drugs in patients with seizure disorders // Neurology. 1999. V. 53. S. 53–67.
- Зозуля И. С. и др. Нейропротекторы, ноотропы, нейрометаболиты в интенсивной терапии поражений нервной системы. К.: Интермед. 2005.
- Zullino D. F. et al. Improvement of cognitive performance by topiramate: blockage of automatic processes may be the underlying mechanism // Prog. Neuropsychopharmacol. Biol. Psychiatry. 2007. V. 31. P. 787.
- Aldenkamp A. P., Bodde N. Behaviour, cognition and epilepsy // Acta Neurol. Scand. Suppl. 2005. V. 182. P. 19–25.
В. М. Cтуденикин, доктор медицинских наук, профессор В. И. Шелковский С. В. Балканская НЦЗД РАМН, Москва
Лечение эпилепсии
Лечение – это длительный и сложный процесс. Даже при правильном подборе лекарств и полном отсутствии каких-либо проявлений в течение длительного времени, врачи говорят лишь о стойкой ремиссии, но не о полном устранении заболевания. Основу терапии составляют медикаментозные средства:
- противосудорожные препараты (фенобарбитал, клоназепам, ламотриджин, депакин и другие): принимаются постоянно для предупреждения припадков;
- транквилизаторы (феназепам, диазепам): устраняют тревожность и расслабляют организм;
- нейролептики (аминазин): снижают возбудимость нервной системы;
- ноотропы (пирацетам, мексидол, пикамилон): улучшают обмен веществ в головном мозге, стимулируют кровообращение и т.п.;
- мочегонные (фуросемид): используются сразу после припадков для устранения отека головного мозга.
При необходимости врач может назначить и другие группы препаратов.
Если лекарства недостаточно эффективны, врачи могут прибегнуть к хирургическому лечению. Выбор конкретной операции зависит от локализации патологического очага и формы заболевания:
- удаление патологического образования (опухоли, гематомы, абсцесса), которое стало причиной приступов;
- лобэктомия: иссечение участка мозга, в котором возникает эпилептогенный очаг, чаще височной доли;
- множественная субпиальная транссекция: используется при значительном размере очага или невозможности его удаления; врач делает мелкие надрезы в ткани мозга, которые останавливают распространение возбуждения;
- каллезотомия: рассечение мозолистого тела, соединяющего оба полушария мозга; используется при крайне тяжелых формах заболевания;
- гемисферотопия, гемисферектомия: удаление половины коры головного мозга; вмешательство используется крайне редко и только у детей до 13 лет ввиду значительного потенциала для восстановления;
- установка стимулятора блуждающего нерва: устройство постоянно возбуждает блуждающий нерв, оказывающий успокоительное действие на нервную систему и весь органим.
При наличии показаний могут использоваться остеопатия, иглорефлексотерапия и фитотерапия, но лишь в качестве дополнения к основному лечению.
Записаться на прием
Принципы лечения
Доктора подчеркивают, что при своевременном начале терапии очаговой лобной эпилепсии как у взрослых, так и у детей прогноз вполне благоприятен: в большинстве случаев удается добиться прекращения приступов и длительной ремиссии.
При подборе схемы лечения придерживаются такой тактики:
- Терапию всегда начинают с одного препарата и с его минимальной дозы (естественно, с учетом возрастных особенностей).
- При отсутствии желаемого результата дозу повышают до максимально переносимой. Если же это вновь не принесло эффекта, проводят дополнительное обследование для уточнения диагноза.
- Нужный медикамент подбирают в зависимости от особенностей клинического течения заболевания, частоты и типа эпилептических приступов. Предпочтение отдают современным препаратам, применяемые ранее фенитоин и фенобарбитал практически не назначают из-за выраженных побочных реакций. Как при генерализованных, так и при парциальных приступах, абсансах хорошо себя зарекомендовали вальпроаты, ламотриджин. Помимо высокой терапевтической эффективности, эти медикаменты обладают пролонгированным действием. Это прежде всего удобно для пациента — лекарство достаточно принимать 1–2 раза в день, кроме того, гораздо ниже и риск побочных реакций за счет стабильной концентрации препарата в плазме.
- Политерапия возможна только при отсутствии эффекта от приема какого-либо одного антиконвульсанта.
- При подборе основного лечения всегда принимают во внимание необходимость терапии и выявленных сопутствующих заболеваний.
При достижении устойчивой ремиссии (минимум 2–3 года после последнего приступа) возможна постепенная отмена медикаментов.
Важно! При отсутствии результата от медикаментозной терапии при лобной (кроме того, и при височно-лобной эпилепсии и других фокальных формах недуга) и при условии четкой визуализации патологического очага на МРТ предлагают хирургическое вмешательство.
Более детальную информацию можно получить у наших операторов по телефону 8(969)060-93-93.
Осложнения
Наиболее грозным осложнением эпилепсии является эпилептический статус. Это состояние характеризуется следующими друг за другом приступами судорог, между которыми человек не приходит в себя. Это состояние требует экстренной медицинской помощи ввиду высокого риска развития отека головного мозга, остановки дыхания и сердцебиения.
Внезапно возникший приступ эпилепсии может стать причиной падения и травмы. Кроме того, частые приступы и отсутствие качественного лечения приводит к постепенному ухудшению умственной деятельности и деградации личности (эпилептическая энцефалопатия). Это особенно характерно для алкогольной эпилепсии.
Эпилептический статус
Эпистатус — это любой эпилептический приступ, длящийся более получаса или же постоянно повторяющиеся (не менее 30 минут подряд) отдельные припадки, интервал между которыми не превышает нескольких секунд, и больной не приходит в сознание. В подавляющем большинстве случаев эпистатус является следствием:
- несоблюдения пациентом рекомендаций врача относительно диеты, режима приема медикаментов;
- резкого снижения дозировки противосудорожных препаратов;
- перехода с одного лекарства на другое или самостоятельной замены предписанных врачом средств на более дешевые/дорогие или более эффективные с точки зрения пациента и его родственников;
- неправильного подбора противоэпилептических препаратов;
- остро протекающих инфекционных заболеваний с сильной лихорадкой;
- органического поражения центральной нервной системы на фоне инсульта, черепно-мозговой травмы, неройинфекции, интоксикации, новообразования и т.д.
Риск развития эпилептического статуса особенно высок у детей и пациентов пожилого возраста, страдающих от нейродегенеративных патологий.
Важно! Эпистатус является показанием к неотложной экстренной госпитализации из-за риска летального исхода на фоне тяжелого поражения мозга.
Первая помощь при приступе
Если у человека развился классический приступ эпилепсии с потерей сознания, тоническими и клоническими судорогами, окружающие должны:
- по возможности предотвратить травматизацию при падении;
- уложить больного на бок;
- осторожно удерживать голову во время судорог.
Категорически запрещается помещать в рот больному ложки, карандаши и другие твердые предметы, чтобы избежать прикусывания языка!
Если судороги не прекращаются, или приступы следуют один за другим, необходимо срочно вызвать скорую помощь.
Эпилептические приступы: особенности, разновидности и симптомы
Как правило, возникают фокальные припадки:
- адверсивный: вначале происходит вынужденный поворот головы и глазных яблок, после чего весь корпус, и человек падает, после чего начинается развернутый судорожный припадок;
- парциальный (джексоновский): судороги или спастическое сокращение ограничивается только одной группой мышц, например, верхних или нижних конечностей, лица и т.д. (но в некоторых случаях возможна генерализация припадка);
- тонический постуральный: характерна сильнейшая тоническая судорога с задержкой дыхания и последующей потерей сознания.
Профилактика и диета
Профилактика эпилепсии – это здоровый образ жизни. Врачи рекомендуют:
- избегать стрессов и переутомления;
- своевременно лечить любые инфекции и воспалительные процессы, включая кариес;
- минимизировать (а лучше, исключить совсем) интоксикации, включая алкоголь и курение;
- поддерживать индекс массы тела в пределах нормы;
- регулярно заниматься спортом на любительском уровне, больше гулять;
- полноценно высыпаться и отдыхать.
Диета при уже диагностированной эпилепсии, а также повышенном риске ее развития должна соответствовать принципам правильного питания:
- достаточное количество и правильный баланс макро- и микронутриентов (витамины, минералы), а также воды;
- дробное питание небольшими порциями;
- исключение или резкое сокращение специй, кофе, черного чая, газированных напитков и т.п.
Некоторые формы эпилепсии подлежат коррекции с помощью кетогенной диеты, отличающейся минимальным количеством углеводов, средним – белков и высоким – жиров (до 80% всех калорий). Переход на этот стиль питания должен проводиться только с разрешения врача и проходить под его строгим контролем.
Преимущества клиники
Клиника «Энергия здоровья» работает, чтобы сделать качественную медицинскую помощь доступной каждому. Наши преимущества — это:
- врачи различных специальностей, регулярно совершенствующие знания и навыки;
- современное диагностическое оборудование;
- весь спектр лабораторных исследований;
- комплексные программы проверки здоровья;
- индивидуальный подход к подбору терапии;
- собственный дневной стационар;
- доступные цены на все услуги.
Эпилепсия – это заболевание, вынуждающее человека жить в постоянном страхе перед новым приступом. Возьмите недуг под контроль, запишитесь в «Энергию здоровья».