Туберозный склероз: о заболевании и его лечении
Туберозный склероз (болезнь Бурневилля) — это редкое генетическое заболевание, которое может быть унаследовано от одного из родителей или возникнуть в результате спонтанной генетической мутации. Один из 6000 — 10000 новорожденных имеет мутацию в одном из генов, вызывающих эту болезнь.
1 из 6 – 10 тысяч человек имеет мутацию генов, вызывающих туберозный склероз.
Заболевание вызывает возникновение множественных опухолей доброкачественного характера (гамартом), которые приводят к нарушению работы жизненно важных систем организма.
Мультисистемность туберозного склероза выражается в поражении практически всех органов – мозга, центральной нервной системы, почек, сердца, кожных покровов, глазной сетчатки, пищеварительного тракта, легких, и др.
Проявления туберозного склероза, которые больше всего влияют на качество жизни, чаще всего связаны с его воздействием на мозг, и включают эпилептические приступы, задержку развития, в том числе и умственного, и аутизм. Однако многие пациенты в состоянии жить полноценной независимой жизнью и быть профессионально востребованными, работая, например, врачами, юристами, учителями и инженерами.
Изменения со стороны почек
Ангиомиолипомы и кисты. Редко — карциномы. Нарушения со стороны почек, как правило, появляются на 2-м — 3-м десятилетии жизни. Ангиомиолипомы при туберозном склерозе множественные, двусторонние и длительное время имеют бессимптомное течение.
Ангиомиолипомы больше 4 см в диаметре имеют тенденцию к спонтанному кровоизлиянию. Основными клиническими симптомами кровоизлияния из ангиомиолипомы: острые абдоминальные боли, падение артериального давления. Кисты почек при туберозном склерозе чаще небольшого размера, двусторонние. При увеличении размера кист развивается почечная недостаточность, появляется высокое артериальное давление.
УЗИ. Кисты почки
На КТ множественные двусторонние образования в почках, содержащие жировую ткань – ангиомиолипомы.
Симптомы
Это заболевание достаточно редкое, а потому не до конца изученное. Признаки его разнообразны, поражаются многие органы, системы и потому порой поставить точный диагноз можно лишь после комплексного обследования.
Признаки туберозного склероза разнообразны, поражаются многие органы, системы и потому порой поставить точный диагноз можно лишь после комплексного обследования.
Обычно первыми симптомами недуга являются полиморфные образования на коже. На разных частях тела возникают узелковообразные бугорки диаметром от 0,5 до 1 см (чаще на лице – носе, щеках, на голове в волосистой части), а также пятна в форме «листьев». Такие депигментированные участки кофейно-молочного или белесого цвета на коже могут появиться в любом месте туловища. Вероятность их появления у новорожденных до года – 80%, на втором году – до 100%. Количество участков с неравномерной депигментацией увеличивается по мере взросления ребенка. В 15% случаев могут встречаться оба вида пятен – и белесого цвета, и кофейно-молочного.
Помимо кожных, в число признаков данного вида склероза входят: • миоклонические приступы, • тонико-клонические генерализированные приступы, • гемианопсия.
При миоклонических судорогах сознание больной не теряет, отдельные группы мышц непроизвольно и беспорядочно сокращаются. Такое патологическое шоковое подергивание мышц быстро проходит. При тонико-клонических судорожных генерализированных приступах человек резко теряет сознание. При массивном спазме могут произойти непроизвольное отделение мочи и травматизация языка (больной может его прикусить).
Гемианопсией называют частичную потерю человеком поля зрения с ограничением пространства вокруг.
Клинические проявления
Типичные симптомы:
- «Белые пятна» меланиновой гипопигментации
- Ангиофибромы лица: красноватые узлы, вначале размером с рисовое зерно, позднее — более крупные очаги в форме бабочки на щеках, носогубных складках и носу
- «Шагреневые» бляшки: поражения кожи разных размеров с «кожистой» пролиферацией соединительной ткани, которые локализуются преимущественно в пояснично-крестцовой области
- Генерализованные судорожные припадки.
- Туберозный склероз у детей имеет свои симптомы с первых лет жизни – задержка умственного развития, судорожные приступы в виде миоклоических припадков. Пик наблюдается в период полового созревания. Затем заболевание приобретает обзие проявления указанные выше.
Формы и причины заболевания. Профилактика недуга
Существуют две формы туберозного склероза: — наследственная — спонтанная (мутации de novo)
Туберозный склероз наследственное заболевание. Но даже при наличии у родителей мутации в генах вполне вероятно рождение здорового малыша. Для этого при планировании беременности важно пройти полное обследование у генетика.
Болезнь Бурневилля относится к аутосомно-доминантному типу. Это вид наследования, при котором генетическое заболевание проявляется в случае, если у человека есть хотя бы один соответствующий ему мутированный ген. Болезнь может быть унаследована от любого из родителей с вероятностью 0-50%. Мальчики и девочки болеют с одинаковой частотой. Недуг диагностируют не сразу – либо в младенческом возрасте (до 1 года), либо в подростковом. Примерно одна треть случаев туберозного склероза обусловлена наследственностью, остальные две трети представляют собой спонтанные непредсказуемые генетические мутации.
Гены 9-й и 16-й хромосом отвечают за контроль над синтезом гамартина и туберина – белков, подавляющих опухолевые процессы. Но когда происходит мутация этих генов, барьер на пути патологического разрастания аномальных тканей исчезает – и образуются опухоли.
Если поврежден ген 9-й хромосомы, развивается туберозный склероз I-го типа (TSC1). При мутации 16-й хромосомы ставят диагноз TSC2 – II-й тип заболевания.
Но даже при наличии у родителей мутации в генах вполне вероятно рождение здорового малыша. Поэтому при имеющихся в семье наследственных заболеваниях необходимо перед планированием ребенка посетить генетика для консультации и обследования ради исключения случая рождения больного малыша.
При подозрении на туберозный склероз необходимо как можно раньше обратиться к специалистам (неврологу, дерматологу, генетику, офтальмологу, нефрологу, кардиологу, гастроэнтерологу и др.) и пройти комплексное обследование, чтобы снизить риск возникновения осложнений.
Изменения со стороны органов зрения
доброкачественные опухоли сетчатки и зрительного нерва (часто множественные) — ретинальные гамартомы астроцитарного происхождения. Наблюдается у 50 % больных. Опухоль трудно заметить в самом начале.
Она довольно быстро кальцифицируется. Офтальмологическое исследование следует предпринять как можно раньше у детей с дилатированным сосочком зрительного нерва. Опухоль чаще располагается вблизи оптического диска.
Обызвествления в гамартомах сетчатки с обеих сторон.
Диагностика и виды обследования
При первичном обращении к врачу следует рассказать о давности возникновения первых признаков болезни, какие именно жалобы беспокоят (судороги, узелки на языке, коже, ее депигментация, частичная слепота с невозможностью видеть какую-то часть пространства), а также о том, были ли подобные недуги у кого-то в семье.
Обязательные обследования:
- Общий анализ крови
- Общий анализ мочи
- Рентгенография
- Консультации врачей невролога, офтальмолога, дерматолога и генетика
- МРТ и КТ
- ЭЭГ и ЭКГ
- Эхокардиография
- УЗИ
Обязательна сдача общеклинических анализов – крови и мочи. При патологии в анализе крови может повыситься уровень мочевины и креатинина, так как они являются продуктами обмена белка и говорят о работе почек. Если почки поражены недугом, то в моче возможно появление крови (гематурия).
Назначается и рентгенография для обнаружения опухолевых разрастаний в тканях.
На приеме у невролога нужно обратить внимание доктора на беспокоящие приступы судорог, головной боли, рвоты, изменения поведения и расстройства интеллектуального характера.
Нельзя сегодня комплексно обследоваться без томографий – магнитно-резонансной (МРТ) и компьютерной (КТ). Благодаря их использованию специалисты могут: • заняться вплотную послойным изучением строения головного мозга; • выявить в нем опухоли (чаще они встречаются на границе серого вещества с белым); • обнаружить признаки анормального развития вещества мозга и участки со сниженной плотностью его нервной ткани; • выявить в полостях головного мозга скопление ликвора (цереброспинальной жидкости, снабжающей мозг питанием и обеспечивающей обменные процессы).
Методом электроэнцефалографии (ЭЭГ) специалисты проводят оценку активности головного мозга в разных участках. Этот способ обследования дает возможность поиска очагов с повышенной импульсацией, провоцирующих при туберозном склерозе судорожные приступы.
Чтобы выявить, есть ли в сердечной мышце разрастания (рабдомиомы), больного отправляют на эхокардиографию.
Электрокардиография (ЭКГ) рекомендуется всем пациентам, т.к. сердечная аритмия, хотя и представляющая собой редкое явление, может привести к внезапной смерти. Проверить на наличие опухолей почки и кист в их ткани поможет УЗИ (ультразвуковое исследование).
Офтальмолог проведет серию обследований: • с использованием щелевой лампы (биомикроскопия) для осмотра глазного дна; • при помощи таблиц проверку остроты зрения (визометрия); • периметрию для определения края поля зрения для выявления дефектов в нем; • оценка состояния сетчатки, глазного дна и его сосудов, диска (соска) зрительного нерва (офтальмоскопия) для определения наличия патологических изменений (отек соска, гамартомы сетчатки).
Дерматолог на приеме обязательно обратит внимание на присутствие на кожных покровах образований в виде красноватых узелков вокруг ногтей, бугорков, разрастаний, фиброзных бляшек и участков с недостаточной пигментацией.
Не обойтись в комплексном обследовании и без помощи врача-генетика, который назначит специальный тест с целью выявления мутационных изменений в генах 9-й и 16-й хромосом (TSC1, TSC2). При необходимости назначают консультацию нейрохирурга или психиатра.
Болезнь Бурневилля–Прингля
Болезнь Бурневилля–Прингля (туберозный склероз) — гетерогенное, генетически детерминированное заболевание, характеризующееся гиперплазией производных экто- и мезодермы, поражением кожи, нервной системы и наличием доброкачественных опухолей (гамартом) в различных органах. В 1880 г. описание болезни опубликовано Д. М. Бурневиллем и в 1890 г. Дж. Дж. Принглом.
Болезнь Бурневилля–Прингля наследуется по аутосомно-доминантному типу, отличается варьирующей экспрессивностью и неполной пенетрантностью. Развитие болезни определяется сцеплением с локусами 9q34 (первого типа — TSC1), Ilql4—llq23 и 16р13.3 (второго типа — TSC2). Имеются данные о наличии мутации гена на 12-й хромосоме. Предполагается, что гамартин (кодируется TSC1) является белком, подавляющим рост опухолей, а туберин (кодируется TSC2) регулирует эндоцитоз. Возможен дефект в системе репарации ДНК, о чем свидетельствует повышенная чувствительность клеток к ионизирующей радиации. В 50–75% случаев заболевание может быть обусловлено новыми мутациями. Частота болезни Бурневилля–Прингля составляет 1:30 000 населения. Распространенность среди новорожденных варьирует до 5–7 случаев на 100 000 новорожденных [1, 2].
В ангиофибромах наблюдается разрастание соединительной ткани, пролиферация мелких сосудов, преимущественно капиллярного типа, расширение их просветов. Соединительнотканные невусы при болезни Бурневилля–Прингля представлены коллагеномами. Эпителий обычно без особенностей, но может быть изменен по типу эпидермального невуса. Дерма утолщена за счет гипертрофированных коллагеновых волокон [1].
Клинические симптомы болезни Бурневилля–Прингля появляются в первые годы жизни, но могут существовать с рождения. Процесс постепенно прогрессирует, особенно в период полового созревания. Кожа поражена в 96% случаев [3]. Кожные проявления болезни Бурневилля–Прингля представлены ангиофибромами и фиброматозными очагами на лице, околоногтевыми фибромами, шагреневыми бляшками, гипомеланотическими пятнами, пигментными пятнами цвета «кофе с молоком». В 1998 г. были приняты диагностические критерии заболевания (табл.) [4].
По приведенным диагностическим критериям несомненный диагноз болезни Бурневилля–Прингля ставится в случае двух или одного первичного признака и двух вторичных признаков. Возможный диагноз: один первичный признак и один вторичный признак. Предположительный диагноз: или один первичный признак, или два (и более) вторичных признака (табл.).
Гипопигментированные пятна на коже существуют с рождения или появляются в грудном возрасте и являются одним из наиболее частых кожных проявлений болезни Бурневилля–Прингля. На первом году жизни их находят у 80% больных, на втором — у 100% [3, 5]. С возрастом наблюдается тенденция к увеличению их числа. Гипопигментные пятна при этом заболевании локализуются преимущественно на туловище и ягодицах. Характерной их особенностью является асимметричность расположения. Отмечена вариабельность числа, размера и формы пятен. Наиболее характерные из них имеют очертания листа, заостренного с одной стороны и закругленного с другой, бледно-сероватой или молочно-белой окраски. На светлой коже их видно только с помощью лампы Вуда. С течением времени пятна могут медленно репигментироваться. Диагностическое значение имеют только множественные элементы, особенно при сочетании их с эпилептиформными припадками. С младенчества могут выявляться белые пряди волос, ресниц и бровей, которые, как и гипопигментные пятна, являются характерным признаком болезни Бурневилля–Прингля.
Наряду с гипопигментными пятнами при болезни Бурневилля–Прингля в 15,4% случаев встречаются пигментные пятна цвета «кофе с молоком», которые не отличается от таковых у здоровых лиц, но наличие их в сочетании с другими симптомами помогает в постановке диагноза.
В 47–90% случаев наблюдаются ангиофибромы, являющиеся облигатным признаком болезни Бурневилля–Прингля. Ангиофибромы на первом году жизни появляются только у 20% больных, к трем годам — у 50%, располагаются, как правило, симметрично на крыльях носа, в носогубных складках и на подбородке. Они представляют собой мелкие полушаровидные плотноватые опухолевидные элементы, величиной 1–5 мм, телесного, желтовато-красного или красновато-коричневатого цвета. Их поверхность блестящая, гладкая, но может быть веррукозной, покрытой телеангиэктазиями (рис. 1, 2).
В области кожи лба, волосистой части головы, щек наблюдающиеся крупные опухолевидные фиброматозные очаги также являются облигатным признаком заболевания и встречаются у 25% больных болезнью Бурневилля–Прингля. Фиброматозные очаги могут быть как одиночными, так и множественными, имеют вариабельную окраску — от цвета нормальной кожи до светло-коричневого, несколько выступают над окружающей кожей, мягкой или плотноватой консистенции. Они часто появляются уже на первом году жизни и являются одним из первых клинических симптомов заболевания. Фиброзные бляшки чаще всего локализуются на лбу. Размеры и число их могут варьировать. Мягкие фибромы встречаются у 30% больных, представляют собой множественные или единичные мягкие образования на ножках, мешотчатой формы, растущие на шее, туловище и конечностях. Другой вариант мягких фибром представляет собой множественные, несколько приподнятые над поверхностью кожи (и такого же цвета) мелкие образования, размером меньше 0,3 см в диаметре, располагающиеся на туловище и шее и напоминающие гусиную кожу.
Часто встречаются подногтевые и околоногтевые фибромы (опухоли Кенена), гипертрофические изменения десен. Околоногтевые фибромы, являющиеся облигатным признаком болезни Бурневилля–Прингля, представляют собой тусклые, красные либо мясного цвета папулы или узлы, растущие от ногтевого ложа или вокруг ногтевой пластинки. Опухоль Кенена появляется в позднем детском возрасте и встречается в 17–52% случаев. В большинстве случаев околоногтевые фибромы появляются на втором десятилетии жизни. Наиболее часто они локализуются на ногах. Размер их варьирует от 1 мм до 1 см в диаметре. Гистологически опухоль Кенена представляет собой ангиофиброму.
Шагреневидные бляшки, или «шагреневая кожа», развиваются в первое десятилетие жизни примерно у 40% больных и представляют собой соединительнотканные невусы. В большинстве случаев «шагреневая кожа» появляется на втором десятилетии жизни. Шагреневидные бляшки могут быть как единичными, так и множественными, от мелкого размера до 10 и более см в диаметре, с пористой поверхностью типа «лимонной корки». Участки «шагреневой кожи» наблюдаются преимущественно в пояснично-крестцовой области, имеют вид плоских, слегка возвышающихся очагов, располагающихся преимущественно в люмбосакральной области, цвета нормальной кожи или слабо пигментированные.
При болезни Бурневилля–Прингля встречаются разнообразные системные изменения организма. Неврологические симптомы могут быть самыми первыми признаками болезни, внезапно проявляющимися на фоне внешнего здоровья и благополучия у ребенка без заметных дисплазий и нарушений развития. Возникают они в возрасте 3–4 месяцев в виде судорожных приступов. Поражения нервной системы являются доминирующими в клинической картине болезни Бурневилля–Прингля. Наиболее характерны судорожные пароксизмы, умственная отсталость, нарушения поведения, изменения в цикле «сон–бодрствование».
Судорожные пароксизмы — один из наиболее значимых симптомов болезни Бурневилля–Прингля — наблюдаются у 80–92% больных [6] и чаще всего являются манифестным симптомом заболевания. Первые приступы бывают общими тоническими, затем они становятся полиморфными (общие, фокальные, большие, малые, кивки, закатывание глаз, замирания, судороги). Частые припадки в основном наблюдаются до 6–7-летнего возраста, а затем они могут пройти. У ряда больных приступы продолжаются и в более старшем возрасте. У некоторых они имеют тяжелое течение, может развиться эпилептический статус с летальным исходом [7]. Чем раньше начинается эпилепсия, тем тяжелее умственная отсталость [3]. Эпилептические пароксизмы при болезни Бурневилля–Прингля нередко резистентны к противосудорожной терапии, могут приводить к развитию нарушений интеллекта и поведения и являются одной из главных причин инвалидности у детей с болезнью Бурневилля–Прингля. Среди факторов, детерминирующих резистентность к противосудорожной терапии, наибольшее значение имеют: дебют в возрасте до одного года, наличие нескольких типов приступов, высокая частота приступов, изменение характера приступов с течением заболевания [8].
Наиболее типичными поражениями головного мозга при болезни Бурневилля–Прингля являются корковые туберы, субэпендимальные узлы и аномалии белого вещества мозга. Кальцификация туберов отмечается в 54% случаев и увеличивается с возрастом больных. Большую значимость в верификации туберов при обследовании больных болезнью Бурневилля–Прингля имеет магнитно-резонансная томография (МРТ), которая позволяет визуализировать туберы в 95% случаев.
Субэпендимальные узлы встречаются в 95% случаев и выявляются как при компьютерном томографическом (КТ), так и при МРТ-исследованиях мозга. Субэпендимальные узлы в большинстве случаев множественные, прилегающие друг к другу. Локализуются, как правило, в стенках боковых желудочков, реже — в стенках III и IV желудочков мозга. Субэпендимальные узлы нередко трансформируются в гигантоклеточную астроцитому и выявляются у 10–15% больных [5]. Субэпендимальные гигантоклеточные астроцитомы манифестируют обычно между 5-м и 10-м годами жизни (средний возраст в момент выявления опухоли — 13 лет), как правило, имеют тенденцию к росту и всегда локализуются у межжелудочкового отверстия. У 10% больных при болезни Бурневилля–Прингля описаны поражения мозжечка.
Среди более редких неврологических симптомов встречаются центральные спастические параличи, пирамидные и экстрапирамидные симптомы, при росте опухоли в полость желудочков — внутренняя гидроцефалия. Могут быть обнаружены застойные соски зрительных нервов, их атрофия, в редких случаях — эндокринные расстройства в виде адреногенитального синдрома, нарушения со стороны черепно-мозговых нервов. В редких случаях наблюдаются спонгиобластомы, развивающиеся из очага болезни Бурневилля–Прингля, с соответствующей симптоматикой опухоли.
Развитие умственной отсталости замечается позже появления судорожного синдрома и регистрируется примерно у 49% больных, постепенно усугубляется вследствие деструкции мозга, пораженного болезнью Бурневилля–Прингля, и может достигать степени глубокой имбецильности. Отстает психическое развитие, разрушаются моторные навыки, нарушается речь. К пубертатному периоду нарушение интеллекта может достигать степени идиотии. Д. М. Бурневиллем (1880) описание этой болезни было опубликовано под названием «вклад в изучение идиотии». Однако при нерезко выраженном деструктивном процессе клинические проявления не столь тяжелы, эволютивная динамика развития нервной системы в известной степени перекрывает патологический процесс, и к психиатру этих детей приводят с олигофреническим интеллектуальным недоразвитием [3, 7].
Интеллектуальный дефект может резко углубляться при развитии психотических нарушений. Наблюдаются шизофреноподобные психозы со страхами, манией преследования, аномалии поведения с психопатическими чертами, изменениями личности по ограниченному типу с вязкостью, некритичностью, назойливостью. Даже при легких формах слабоумия, когда дефект нарастает медленно, годами, приходится помнить о том, что это заболевание имеет прогредиентное течение и, следовательно, неблагопрятный прогноз. Однако у 30% больных не отмечают слабоумия. Но статистика не точна, так как приводятся данные по регистрации обратившихся больных.
Нередко при поражении глаз выявляют застойные соски, иногда атрофию зрительных нервов. При офтальмоскопическом обследовании более чем у 50% больных наблюдается патогномоничная картина ретинальной факомы. Эти невоидные образования бывают трех типов. При первом, наиболее распространенном варианте гамартомы имеют нежную, относительно плоскую и гладкую поверхность, оранжево-розовый цвет, округлую или овальную форму, локализуются преимущественно в поверхностных слоях сетчатки. При втором — гамартомы имеют узловатый вид и напоминают тутовую ягоду. Они белого цвета, кальцифицированные, светонепроницаемые. При третьем варианте гамартомы сочетают в себе признаки первых двух. Они имеют округлую форму с узловатым и кальцифицированным центром и полупрозрачной, гладкой периферией оранжево-розового цвета. Такие проявления имеют важное диагностическое значение из-за характерного вида. У некоторых больных это может быть одним из единственных проявлений болезни Бурневилля–Прингля. Значительно реже регистрируются другие изменения органа зрения: хориоретинит, зоны депигментации, врожденная катаракта, врожденная слепота. Встречаются также соединительнотканные узелки на конъюнктиве. Клинические проявления гамартом наблюдаются крайне редко. Основным симптомом является прогрессирующее снижение зрения [2, 7].
Опухоли во внутренних органах у многих больных не вызывают клинических симптомов, но часто обнаруживаются на аутопсии, особенно опухоли почек. Полагают, что опухоли почек выявляются у 40–50% больных. Это множественные билатериальные мелкие гамартомы из соединительнотканных волокон, жировой ткани, эпителия. Иногда встречаются крупные опухоли почек.
Изменения сердечно-сосудистой системы при болезни Бурневилля–Прингля проявляются развитием рабдомиом, которые нередко служат первым клиническим признаком болезни Бурневилля–Прингля наряду с гипопигментными пятнами. В 1863 г. Реклингхаузен описал сочетание поражения мозга с рабдомиомой. Рабдомиомы встречаются в 30–60% случаев и выявляются чаще у лиц мужского пола (соотношение 2:1). Наиболее высокая частота рабдомиомы сердца при болезни Бурневилля–Прингля наблюдается у новорожденных и детей грудного возраста. Рабдомиомы сердца, как правило, быстро увеличиваются во время второй половины беременности, в основном достигают максимальных величин к моменту рождения, а затем постепенно уменьшаются в размерах. Большинство рабдомиом исчезают бесследно. Спонтанная регрессия рабдомиом может быть у детей младше шести лет. После шести лет опухоли обычно не исчезают, однако могут несколько уменьшаться в размере. Регресс опухолей может наблюдаться как в размере, так и в их числе [5].
Не являются большой редкостью и поражения легких в виде фиброзных опухолей, фибролейомиом, кистозных образований, интерстициального фиброза. У больных возникают приступы диспноэ, возвратный спонтанный пневмоторакс, кровохаркание, легочная недостаточость. Описываются опухоли поджелудочной железы, печени, мочевого пузыря, желудочно-кишечного тракта и других органов. На слизистых оболочках встречаются фибромы десны, языка, глотки, гортани [7].
Дифференциальную диагностику при болезни Бурневилля–Прингля гипопигментированных пятен следует проводить с очаговой формой витилиго, анемическим невусом, отрубевидным лишаем, беспигментным невусом, послевоспалительной гипопигментацией. Ангиофиброму следует дифференцировать с трихолеммомой, сирингомой, внутридермальным невоклеточным невусом. Опухоль Кенена следует дифференцировать с простыми бородавками [3].
При диагностике кожных поражений не требуется дополнительных параклинических исследований, если больной обращается с псевдоаденомами и другими типичными хорошо видимыми поражениями. Они настолько патогномоничны, что в рамках рутинной диагностики обычно нет необходимости прибегать к патоморфологическому исследованию. Но в то же время, зная о широком спектре проявления болезни Бурневилля–Прингля, нельзя останавливаться только на уровне дерматологической диагностики. Больного необходимо направить к психиатру, невропатологу, окулисту, терапевту, хирургу. Необходимо сделать электрокардиограмму, рентгенографию грудной клетки, черепа, кистей и стоп, электроэнцефалографию, КТ, МРТ, анализ мочи (гематурия при поражении почек). Может возникнуть потребность в осмотре кожи лампой Вуда при предположении о слабых проявлениях у родственников больных неясных белых пятнах. Можно сделать и патоморфологическое исследование белых пятен, если кожная симптоматика представлена только ахромическими поражениями. Лампу Вуда целесообразно использовать также при обследовании детей, родившихся oт родителей, больных болезнью Бурневилля–Прингля. Это исследование особенно важно в том возрасте, когда еще типичные псевдоаденомы отсутствуют (до 3–5 лет). При тяжелой форме заболевания 30% больных не доживают до 5 лет; 50–75% умирают в детском и подростковом возрасте. Нередки злокачественные глиомы. Обязательно следует проводить медико-генетическое консультирование [3].
Прогноз для выздоровления неблагоприятный. При тяжелых системных изменениях высока летальность в детском и молодом возрасте от эпилептического статуса, сердечной, почечной или легочной недостаточности. Выраженность кожных изменений не влияет на риск вовлечения в процесс внутренних органов.
При лечении наиболее крупные элементы удаляют электрокоагуляцией, криодеструкцией, лазерным излучением. Наблюдается уменьшение размеров ангиофибром от Тигазона (по 1 мг на кг массы тела) [1]. Может быть полезна дермабразия, которую следует проводить после стабилизации процесса. Длительно назначают антиконвульсивные препараты (Дифенин и др.), периодически — средства, снижающие внутричерепное давление, нормализующие сердечный ритм при рабдомиоме сердца. Терапия выбора при опухолях головного мозга — хирургическое удаление. С целью пренатальной диагностики может быть использована эхокардиография для выявления у плода рабдомиомы сердца.
Литература
- Мордовцев В. Н., Мордовцева В. В., Мордовцева В. В. Наследственные болезни и пороки развития кожи. Атлас. М.: Наука, 2004. С. 40–42.
- Страхова О. С., Катышева О. В., Дорофеева М. Ю., Перминов В. С., Пивоварова А. М., Осипова Э. К., Добрынина М. В., Чумак О. И. Туберозный склероз // Российский медицинский журнал. 2004. № 3. С. 52–54.
- Фицпатрик Т., Джонсон Р., Вулф К., Полано М., Сюрмонд Д. Дерматология: атлас-справочник. 1999. С. 460–466.
- Roach E. S., DiMario F. J., Kandt R. S., Northrup H. Tuberous Sclerosis Consensus Conference: Recommendations for Diagnostic Evaluation // Journal of Child Neurology. 1999. V. 14. Р. 401–407.
- Дорофеева М. Ю. Туберозный склероз у детей // Российский вестник перинатологии и педиатрии. 2001. № 4. С. 33–41.
- Curatolo P., Seri S. Seizures. In: Nuberous Sclerosis complex: from Basic Science to Clinical Phenotypes. Ed: Curatolo P. London, England: Mac Keith Press. 2003. Р. 46–77.
- Суворова К. Н., Куклин В. Т., Рукавишникова В. М. Детская дерматовенерология. Казань, 1996. С. 50–56.
- Curatolo P. Tuberous Sclerosis. In: Infantile Spasms and West Syndrome. Ed. by O. Dulac, H. T. Chugani, B. Dalla Bernandina. W. B. Saunders. Company Ltd, London, Philadelphia, Toronto, Sydney, Tokio. 1994. Р. 192–202.
Л. А. Юсупова, доктор медицинских наук З. Ш. Гараева, кандидат медицинских наук, доцент Е. И. Юнусова, кандидат медицинских наук, доцент Г. И. Мавлютова, кандидат медицинских наук Л. А. Хаертдинова, кандидат медицинских наук, доцент Э. Э. Галиханова, кандидат медицинских наук В. Н. Рокицкая, кандидат медицинских наук, доцент
ГБОУ ДПО КГМА Минздравсоцразвития России, Казань
Контактная информация об авторах для переписки
Изменения со стороны нервной системы
судорожные приступы, умственная отсталость, нарушения поведения, изменения в цикле сон-бодрствование. Судороги при туберозном склерозе могут начинаться на первом году жизни. Чаще всего в этот возрастной период встречаются инфантильные спазмы, которые в дальнейшем переходят в другие типы судорог. Судорожные приступы при туберозном склерозе нередко плохо поддаются противосудорожной терапии. Умственная отсталость при туберозном склерозе наблюдается у половины больных. Степень снижения умственной отсталости колеблется от умеренной до глубокой. Изменения поведения характеризуются аутизмом, синдромом гиперподвижности и дефицита внимания, агрессией и аутоагрессией. Нарушения сна у большинства больных связаны с длительным засыпанием, снохождением и ранним пробуждением.
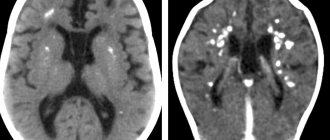
Наиболее типичными нарушениями в головном мозге являются корковые туберсы и субэпендимарные узлы. Туберсы могут быть как единичными, так и множественными, располагаются в виде выступов над единичной или прилегающими бороздами коры, расширяя их. Субэпендимарные узлы локализуются в стенках боковых желудочков и, реже, в стенках III и IV желудочков мозга. У новорожденных субэпендимарные узлы редко бывают кальцифицированными. По мере роста ребенка наблюдается постепенное отложение кальция в субэпендимарных узлах.
Субэпендимарные узлы в 10% случаев трансформируются в гиганто-клеточную астроцитому, которые манифестируют обычно между 5 и 10 годами жизни, имеют тенденцию к росту и локализуются у отверстия Монро
Субэпендимарные кальцификаты и корковые туберсы на КТ головного мозга ребенка с туберозным склерозом
Субэпиндемальные узлы и корковые туберсы на МРТ
Астроцитома в области отверстий нередко приводит к оккюзионной гидроцефалии.