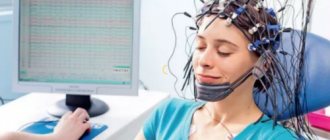
Эпилепсия — неврологическое заболевание, поражающее головной мозг. Характеризуется периодически повторяющимися приступами судорог. Подобное состояние снижает качество жизни и негативно влияет на остальные системы организма. Согласно статистическим данным от эпилепсии страдает каждый 100 человека на земле. В настоящее время не удалось определить окончательные причины развития заболевания.
В Юсуповской больнице опытные неврологи и эпилептологи занимаются диагностикой и лечением эпилепсии во сне. Для этого используется современное медицинское оборудование и проверенные качественные препараты. Индивидуально подобранная терапия позволяет добиться положительных результатов за минимальное количество времени.
Что такое эпилепсия
Приступы эпилепсии часто происходят в ночное время. При этом активизируется группа нейронов в очаге возбуждения. Это провоцирует появление судорожного синдрома. Эпилептические припадки во сне проходят более мягко. В зависимости от того, в какой период сна появляются приступы, выделяют следующие виды судорог:
- Генерализованные. Характерны для периода пробуждения. При этом пациенты вздрагивают. Данная форма приступов возникает у людей различных возрастов. Проходит самостоятельно без лечения. Одной из причин развития считается несостоятельность нервной системы, которая устраняется с возрастом.
- Лобные. Патологический очаг локализуется в лобных частях головного мозга. Судороги возникают во время сна. Данная форма эпилепсии носит наследственный характер. Характерна для подросткового возраста. Среди причин возникновения лобной эпилепсии выделяют воздействие психоэмоционального напряжения.
Мнение эксперта
Автор: Георгий Романович Попов
Врач-невролог, кандидат медицинских наук
Эпилепсия входит в число распространенных неврологических патологий. Врачи выделяют различные формы припадков. Одна из них — эпилепсия во сне. Согласно статистическим данным, ночные приступы встречаются у 30% пациентов. Судороги во сне характеризуются меньшей выраженностью по сравнению с другими формами болезни. Ночная эпилепсия характерна для детей с 5 лет. В редких случаях заболевание сохранятся во взрослом возрасте.
Врачи Юсуповской больницы проводят полный спектр диагностических мероприятий, необходимых для выявления ночных припадков. Для этого используются современные методы — ЭЭГ, КТ, МРТ. На основании результатов обследования неврологи и эпилептологи Юсуповской больницы разрабатывают индивидуальный план лечения. Используемые препараты входят в перечень последних европейских стандартов по терапии ночной эпилепсии. Кроме того, пациентам предоставляются персональные профилактические рекомендации, позволяющие снизить риск развития рецидивов судорожного синдрома во сне. Врачи больницы осуществляют прием как взрослого населения, так и детей. Индивидуальный подход позволяет добиться положительных результатов за минимальное количество времени.
Лечение
Разные виды эпилепсии предполагают разные подходы к лечению. В зависимости от того, с какой эпилепсией столкнулся врач, он будет использовать различные диагностические методы и способы лечения. В некоторых случаях даже поставленный точный диагноз эпилепсии не предполагает назначения терапии для больного. Дело в том, что лечение должно быть подобрано под каждый конкретный случай. А это значит, что врачу необходимо учитывать все нюансы. Вплоть до финансовых возможностей пациента. Не говоря уже о том, что должны тщательно и адекватно оцениваться всевозможные риски, поскольку многие препараты имеют ряд тяжелых противопоказаний и побочных эффектов. Следует также принимать во внимание форму приступов. Пациентам, у которых наблюдалась легкая форма эпилепсии без судорог, как правило, не назначают прием лекарственных препаратов. Даже при условии точной постановки диагноза. В целом, состояние больного может стать причиной отказа от медикаментозного лечения. Препараты могут не назначаться, если у человека случился первый приступ эпилепсии, при этом он не испытывал судорог, не терял сознания и не совершал неконтролируемых действий. Припадки разной продолжительности и частоты лечатся медикаментозно, но только в том случае, если они угрожают здоровью пациента или имеют пагубное влияние на его жизнь. Бессудорожные приступы, которые повторяются не чаще, чем один раз в год, не подвергаются лечению с применением сильных препаратов. Успех лечения зависит не только от используемого препарата, но и от других факторов. В лечении эпилепсии необходимо руководствоваться существующими общими принципами и стандартами терапии.
Если больному поставили диагноз «эпилепсия», но он не испытывает судорог и других выраженных симптомов, ему не обязательно принимать препараты. Достаточно будет просто избегать факторов, которые могут спровоцировать припадки. Несмотря на то, что не существует определенных методов профилактики эпилепсии без судорог, следует выполнять следующие общие рекомендации:
- ведение здорового образа жизни;
- отказ от употребления алкоголя, курения, приема наркотических средств; умеренные физические нагрузки;
- полноценное питание и отдых.
Важно исключить любое физическое и умственное переутомление, стрессы и эмоциональные потрясения, обеспечить максимально благоприятную атмосферу в окружении больного. Четкое соблюдение режима дня — гарантия выздоровления и хорошего самочувствия. Больному следует составить расписание на целый день, а также учитывать тот факт, что полноценный ночной сон ему теперь необходим. Не стоит пренебрегать отдыхом, иначе эпилепсия без судорог может перейти в более сложную и опасную форму. Не только больному, но и его близким нужно трудиться над тем, чтобы избавиться от всех раздражающих факторов. Важно быть внимательным к состоянию больного. Иногда наблюдение со стороны может помочь избежать множества проблем. Не лишними будут разговоры и обсуждение самочувствия больного. Ведь усталость, которая не проходит даже после отдыха или сна, головокружение, подавленность, могут оказаться опасными симптомами. Лечение эпилепсии без судорог также включает систематические проверки и осмотр у врачей. Сдавайте необходимые анализы, принимайте препараты, которые уменьшат проявления эпилепсии без судорог. Не позволяйте болезни влиять на вашу жизнь. Эпилепсия — не приговор. Люди с этим заболеванием ведут полноценную и вполне активную жизнь. Внимательное отношение к себе, оценка своих возможностей и принятие себя — важные аспекты для реабилитации больного эпилепсией. Нужно помнить, что современная медицина не прекратила поиски наилучших методов лечения и профилактики данного недуга.
Причины возникновения эпилепсии во сне
До настоящего времени окончательные причины возникновения ночных приступов эпилепсии до конца не изучены. Среди основных провоцирующих факторов выделяют:
- недостаточное поступление кислорода к головному мозгу;
- родовая травма в анамнезе;
- опухолевые образования головного мозга;
- инфекционно-воспалительные заболевания;
- нарушение внутриутробного развития;
- черепно-мозговые травмы в анамнезе.
Пациентам, страдающим от ночной эпилепсии, рекомендуется не сокращать продолжительность сна. Это может спровоцировать обострение болезни. В Юсуповской больнице врачи уделяют особое внимание причинам развития приступов. Подобным образом удается воздействовать на этиологический фактор и проводить более эффективное лечение.
Прогноз заболевания
Болезнь может иметь различные формы и характер. Кратковременные приступы не повреждают клетки головного мозга, в отличие от длительных припадков, которые могут спровоцировать гибель нервных клеток головного мозга. Негативно сказывается на здоровье ребенка внезапная потеря сознания, в случае которой могут возникнуть травмы и несчастные случаи.
На фоне развития заболевания у ребенка могут возникнуть психологические проблемы – он может начать бояться приступов, в результате могут развиться панические атаки.
Симптомы ночных приступов эпилепсии
Среди основных патологических признаков ночной эпилепсии выделяют:
- судороги, которые могут беспокоить и в дневное время;
- тошноту, возможную рвоту;
- нарушение пищеварения;
- выраженные головные боли;
- резкие пробуждения;
- воспроизведение несвойственных звуков в период сна;
- перекос лица.
Продолжительность припадков различна. В среднем судороги длятся в течение 2-5 минут. Чаще всего пациенты не помнят о случившемся ночью. В редких случаях больные в состоянии описать испытываемые ощущения. Среди других симптомов ночной эпилепсии выделяют:
- мышечная боль;
- синяки и ссадины на теле, о происхождении которых пациенты не помнят;
- непроизвольное мочеиспускание во время припадков;
- прикус языка;
- следы крови на подушке после пробуждения.
При появлении вышеперечисленных симптомов рекомендуется обратиться к врачу для прохождения обследования.
Детская эпилепсия – источники возникновения заболевания
Лечится ли эпилепсия у детей? Да, быстрое выявление факторов риска позволяет купировать приступы на ранних стадиях.
Факторы риска:
— опухоли головного мозга;
— перенесенные заболевания – энцефалит или менингит;
— нарушения в работе печени и почек;
— нарушение баланса минерального обмена в организме.
Симптоматические проявления эпилепсии у детей труднее диагностировать, нежели у взрослого. Принято считать, что данное заболевание всегда сопровождается приступами, но в случае с ребенком это не всегда так. Например, если ваш ребёнок страдает частыми головными болями или мучается ночными кошмарами – это повод сходить к доктору и пройти диагностику. Диагностируют заболевание прохождением магнитно-резонансной томографии (МРТ).
Эпилептический приступ: основные отличия от обычного обморока.
— Реакция зрачков – они перестают сужаться при взаимодействии с направленным светом.
— Спонтанные неконтролируемые судороги.
— Длительность приступа. Если же приступообразные припадки длятся у ребёнка более 5 минут и повторяются многократно, а перерыв между ними менее часа – это очень тревожный симптом. В данном случае нужно немедленно обращаться за врачебной помощью.
Классификация приступов эпилепсии во сне
Эпилепсия во сне классифицируется на следующие виды приступов:
- Фронтальная. Характеризуются дистоническими симптомами, сложной двигательной активностью, совершением вращательных движений. В редких случаях сопровождаются голосовыми проявлениями.
- Затылочные. Для данного вида эпилепсии во сне характерны нарушение зрения, рвота и сильные головные боли.
- Темпоральные. Сопровождаются сложными двигательными проявлениями.
К ночной эпилепсии можно отнести следующие состояния:
- Лунатизм. Симптомы болезни известны многим. Лунатизм сопровождается хождением во сне, ночным энурезом, кошмарами. Чаще всего встречается в детском возрасте. В редких случаях лунатизмом страдают на протяжении всей жизни. Характерным признаком заболевания считается агрессивное поведение после пробуждения. Пациенты не помнят о событиях, которые происходили во время приступа.
- Парасомния. Данное состояние характеризуется подергиванием нижних конечностей при засыпании, а также временным обездвиживанием во время пробуждения.
- Ночной энурез. Классифицируется отдельно при отсутствии других патологических симптомов. Чаще всего страдают мальчики в возрасте до 14 лет.
Эпилепсия была известна еще в древнем Вавилоне (т.н. «падучая» болезнь), а Гиппократ описывал ее как болезнь мозга. Небезызвестный Джон Хьюлингс Джексон более 100 лет тому назад описывал эпилепсию, как «периодически возникающие излишние и беспорядочные разряды нервной ткани». В наше время эпилепсией называют состояния, характеризующиеся повторными относительно стереотипными припадками [1].
Эпилепсия (а вернее — эпилепсии) представляет собой группу болезней, при которых основными проявлениями являются повторные пароксизмальные приступы. Распространенность (встречаемость) эпилепсии среди детей несомненно высока, но точная статистика зависит от того, включают ли в число установленных диагнозов случаи, т.н. единичных (изолированных) судорог или бессудорожных приступов, а также фебрильные судороги. Например, в соответствии с данными Millichap J.G. (1968), на долю фебрильных судорог приходится до 2% от всех заболеваний в детском возрасте [2]. В любом случае, эпилепсия является самым частым из серьезных пароксизмальных расстройств функций мозга с распространенностью в общей популяции от 0,3% до 2%, а у детей около 1% [3,4,5].
Этиология и патогенез
В возникновении эпилептических пароксизмов у детей, как и у взрослых, основное значение придается наследственному или приобретенному предрасположению, кроме того, определенную роль играют всевозможные экзогенные воздействия (черепно-мозговые травмы, вирусные и бактериальные инфекции и т.д.).
Собственно эпилептическая активность обусловлена нарушениями метаболизма в синапсах и митохондриях, приводящими к т.н. «эпилептизации» нейронов в различных (наиболее к этому предрасположенных) структурах головного мозга посредством как синоптической, так и несинаптической активации с вовлечением в патологический процесс новых образований центральной нервной системы [3,4].
Классификация эпилепсии
В настоящее время эпилепсии у детей подразделяются в соответствии с классификацией, принятой в 1981 году в г. Киото (Япония). Среди них выделяют: I. Парциальные (фокальные, локальные) припадки: А) простые парциальные; В) сложные парциальные; С) Парциальные с вторичной генерализацией; II. Генерализованные припадки: А) абсансы (типичные и атипичные); В) миоклонические припадки; С) клонические припадки; D) тонические припадки; E) тонико-клонические припадки; F) атонические припадки; III. Неклассифицируемые эпилептические припадки. Menkes J.H. и Sankar R. предлагают различать первичную (идиопатическую), вторичную (симптоматическую) и реактивную эпилепсии. Для всех перечисленных эпилепсий могут быть характерны генерализованные или парциальные (фокальные) приступы [1].
Классификация эпилепсий, эпилептических синдромов и схожих заболеваний, принятая Международной лигой по борьбе с эпилепсией (1989, г. Нью-Дели, Индия) предусматривает следующие рубрики: 1) локализационно-обусловленные формы (очаговые, фокальные, локальтные, парциальные): 1.1. идиопатические (с возрастзависимым началом) — доброкачественная эпилепсия детского возраста с центрально-височными пиками (Роландическая), эпилепсия детского возраста с затылочными пароксизмами, первичная эпилепсия чтения; 1.2. симптоматические — хроническая прогрессирующая парциальная эпилепсия Кожевникова, приступы, характеризующиеся специфическими способами провокации, другие формы эпилепсии с известной этиологией или органическими изменения в мозге (лобная, височная, теменная, затылочная); 1.3. криптогенные; 2) генерализованные формы эпилепсии: 2.1. идиопатические (с возрастзависимым началом) — доброкачественные семейные судороги новорожденных, доброкачественные судороги новорожденных, доброкачественная миоклоническая эпилепсия младенческого возраста, абсансная эпилепсия детская (пикнолепсия), абсансная эпилепсия юношеская, юношеская миоклоническая эпилепсия, эпилепсия с генерализованными судорожными приступами пробуждения, другие идиопатические генерализованные формы эпилепсии, не названные выше, формы, характеризующиеся специфическими способами провокации (чаще — фотосенситивная эпилепсия); 2.2 криптогенные и/или симптоматические — синдром Уэста (инфантильные спазмы), синдром Леннокса-Гасто, эпилепсия с миоклонически-астатическими приступами, эпилепсия с миоклоническими абсансами; 2.3. симптоматические: 2.3.1. неспецифической этиологии — ранняя миоклоническая энцефалопатия, ранняя младенческая эпилептическая энцефалопатия с паттерном «вспышка-угнетение» на ЭЭГ (синдром Отахара), другие симптоматические генерализованные формы эпилепсии, не названные выше; 2.3.2. специфические синдромы; 3) эпилепсии, не имеющие четкой классификации как парциальные или генерализованные: 3.1. имеющие как генерализованные, так и парциальные проявления — судороги новорожденных, тяжелая миоклоническая эпилепсия раннего детского возраста, эпилепсия с непрерывными пик-волнами во время медленного сна, приобретенная эпилептическая афазия (синдром Ландау-Клеффнера), другие неклассифицируемые формы эпилепсии, не определенные выше; 3.2. приступы, не имеющие четких генерализованных или парциальных признаков; 4) специфические синдромы: 4.1. ситуационно обусловленные приступы — фебрильные судороги, приступы, возникающие только в результате острых метаболических или токсических нарушений; 4.2. изолированные приступы или изолированный эпилептический статус.
Клиническая картина
В связи многочисленностью и многообразием известных на сегодняшний день форм эпилепсии, остановимся лишь на некоторых особенностях эпилептических припадков у детей. Отметим при этом, что у детей первого года жизни в силу преимущественного функционирования стволовых структур мозга обычно отмечаются тонические припадки, а клонический компонент приступа формируется в более старшем возрасте.
При генерализованных припадках ребенок, обычно, внезапно теряет сознание и падает, издает стон или крик. Наступает тоническая фаза припадка, когда отмечается резкое напряжение всей мускулатуры: запрокидывание головы назад, цианоз лица с гримасой страха, расширение зрачков с отсутствием реакции на свет, сжимание челюстей, сгибание рук в локтевых суставах, сжимание кулаков, вытягивание нижних конечностей. Далее следует клоническая фаза: судороги верхних и нижних конечностей, головы, иногда происходит непроизвольное мочеиспускание и дефекация. Постепенно судороги урезаются с уменьшением выраженности (мускулатура расслабляется, снижаются сухожильные рефлексы). Ребенок перестает реагировать на окружающую обстановку, засыпает (или приходит в сознание в состоянии полной амнезии).
Абсансы (малые припадки) проявляются кратковременной (несколько секунд) потерей сознания с последующей амнезией. При этом судороги и другие двигательные нарушения могут отсутствовать, хотя нередко наблюдаются моторные феномены различной продолжительности, отдельные миоклонические судороги, элементарные автоматизмы, вегето-висцеральные или вазомоторные нарушения.
Миоклонические судороги (инфантильные спазмы) характеризуются наличием своеобразных спазмов (преимущественно сгибательного типа), прогрессирующим течением, а также специфическими изменениями на ЭЭГ (гипсаритмия).
Проявления парциальных приступов у детей зависят от сохранности или потери сознания во время припадка (простые парциальные без нарушения сознания или сложные парциальные в виде джексоновских, адверсивных и т.д. при нарушениях сознания).
Диагностика
Современные методы диагностики эпилепсии у детей и подростков предполагают широкое использование таких методов, как электроэнцефалография (ЭЭГ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ). При необходимости применяют ЭЭГ-видеомониторинг, позитронно-эмиссионную томографию (ПЭТ), а также целый ряд биохимических иммунологических и прочих специальных методов исследования.
Лечение эпилепсии у детей
Общие принципы лечения эпилепсии включают: 1) соблюдение общего и пищевого режима, 2) терапию антиконвульсантами и дополнительное индивидуальное медикаментозное лечение, 3) психотерапию.
Принципы назначения антиконвульсантов детям с эпилепсией состоят в следующем [1]:
- Выбор препарата определяется типом приступов и потенциальной токсичностью препарата.
- Лечение следует начинать с одного препарата, увеличивая его дозировку до тех пор, пока приступы не прекратятся (или не проявится токсическое действие препарата). Если назначенное средство не приводит к контролю над приступами, его постепенно отменяют (по мере назначения другого препарата и увеличения его дозы).
Концепция монотерапии эпилепсии (т.е. преимущественное использование одного антиконвульсанта для лечения приступов) получила во всем мире широкую поддержку. Она подкреплена результатами многочисленных клинических исследований, в которых задокументированы различные «погрешности» политерапии. Во-первых, хроническая лекарственная токсичность напрямую связана с числом препаратов, потребляемых ребенком. Даже если ни один из этих препаратов не назначается в дозировке, могущей быть токсичным, их влияние на сенсорные и интеллектуальные функции, оказывается кумулятивным. Во-вторых, политерапия может приводить к аггравации приступов у значительной части пациентов (особенно детского возраста). В-третьих, при политерапии бывает сложно (или невозможно) идентифицировать причину побочных реакций.Reynolds E.H. и Shovron S.D. (1981) указывают, что переход с политерапии на монотерапию сопровождается лучшим контролем над судорогами и улучшением показателей интеллектуального развития (когнитивных функций) [6]. Hanson R.A. и Menkes J.H. еще 30 лет назад провели сравнительный анализ эффективности моно- и политерапии. Оказалось, что только в четверти случаев одного антиконвульсанта было недостаточно для контроля над судорогами и требовалось назначение второго препарата [7].
- Изменения в дозе препарата (препаратов) следует осуществлять постепенно, обычно не чаще, чем раз в 5-7 дней.
- Маловероятно, что контроль над приступами будет достигнут при использовании менее известного средства, если препарат первого выбора не подошел. В то же время вероятность необычных побочных реакций при назначении нового или редко используемого препарата весьма велика.
- Добившись контроля над приступами, следует придерживаться использования назначенного препарата в течение длительного времени.
- У пациентов, принимающих фенобарбитал, фенитоин, карбамазепин и этосуксимид, чрезвычайно важны уровни антиконвульсантов в крови. Эти концентрации следует часто мониторировать, особенно у пациентов, не отвечающих на проводимую терапию или демонстрирующих признаки лекарственной интоксикации.
- Известно, что на фоне лечения антиконвульсантами нередко развиваются нарушения со стороны крови и функции печени. Им предшествует т.н. асимптоматическая фаза, которую можно выявить лабораторными и инструментальными методами. В этой связи предлагается проведение рутинных исследований крови и оценка состояния печени. В то же время некоторые американские исследователи указывают, что если каждого пациента, получающего антиконвульсанты, обследовать в полном объеме, то стоимость терапии эпилепсии станет поистине астрономической [8].
- Антиконвульсанты следует отменять с осторожностью и постепенно. Резкая отмена препарата, особенно, если речь идет о барбитуратах, является наиболее частой причиной развития эпилептического статуса [1].
Ниже в алфавитном порядке приведены сведения об основных препаратах, используемых при лечении эпилептических синдромов у детей.
Адренокортикотропный гормон (АКТГ, кортикотропин, адренокортикотропин, АКТГ-гель, синактен-депо)
Показания: препарат 1-го выбора при лечении инфантильных спазмов (синдром Уэста) и других младенческих эпилептических энцефалопатий, препарат 2-го выбора при терапии синдрома Леннокс-Гасто, детской формы кожевниковской эпилепсии, эпилептической афазии (синдром Ландау-Клеффнера), миоклонико-астатической эпилепсии.
Дозировка: в течение 1 недели лечения — 150 Ед/кв.м, 2 — 75 Ед/кв.м, 3-4 — 75 Ед/кв.м, 5-6 — 50 Ед/кв.м, 7-8 — 40 Ед/кв.м, 9-10 — 20 Ед/кв.м, 11-12 — 10 Eд/кв.м поверхности тела через день.
Ацетазоламид
Показания: при больших, малых и парциальных комплексных приступах, при катамниальных припадках в качестве препарата 2 выбора.
Дозировка: 10-15 мг/кг/сутки (в 1-3 приема).
Примечание: принимать ацетазоламид следует с препаратами калия.
Бензобарбитал
Показания: при генерализованных тонико-клонических, миоклонических, простых парциальных и психомоторных припадках.
Дозировка: (3-6 лет) 0,1-0,15 г/сутки, (7-10 лет) 0,3-0,5 г/cутки, (11-14 лет) 0,3-0,4 г/сутки (принимать 2-3 раза в день).
Бромиды/брома соли (натрия бромид, калия бромид)
Показания: как препарат 3 выбора при терапии больших, реже — фокальных припадков.
Дозировка: 75 мг/кг/сутки (в 1-2 приема).
Примечание: бромиды являются препаратами 1 выбора при лечении интермиттирующей порфирии.
Вальпроевая кислота (депакин, депакин-хроно, депакин-энтерик, апилепсин, ацедипрол, конвулекс, конвульсофин, орфирил, энкорат)
Показания: пикнолептические абсансы, миоклонико-астатические, генерализованные фотосенситивные, миоклонические, большие тонико-клонические приступы, инфантильные спазмы, простые и комплексные парциальные припадки. Дозировка: 30-40 мг/кг/сутки Депакин-хроно — 1-2 раза в сутки. Остальные препараты — 2-3 раза в сутки.
Примечание: при необходимости доза может быть увеличена.
Вигабатрин
Показания: резистентные к другим антиконвульсантам парциальные и вторично генерализованные пароксизмы, синдром Уэста, синдром Леннокса-Гасто.
Дозировка: от 40 до 100 мг/кг/сутки (в 1-2 приема).
Примечание: препарат неэффективен при миоклонических приступах и абсансах. Чаще применяется в составе политерапии.
Габапентин
Показания: (для детей старше 12 лет) резистентные (к другим антиконвульсантам) формы парциальных и вторично-генерализованных эпилептических припадков, синдром Леннокса-Гасто (в качестве политерапии).
Дозировка: 10-30 мг/кг/сутки.
Примечание: В РФ препарат не зарегистрирован.
Диазепам (седуксен, реланиум, сибазон, апаурин, валиум, диазепекс, диапам, дикам, калмпоуз)
Показания: при всех формах эпилептического статуса (в/в и per rectum), а также per os кратковременно при лечении фебрильных судорог, учащении припадков (1-2 раза в день).
Дозировка: при лечении эпилептического статуса в/в или ректально — детям 1 года жизни 0,4 мг/кг/сутки, детям старше 1 года — 0,3 мг/кг/сутки. В составе политерапии в возрасте 1-3 года — 2-3 мг/сутки, 3-7 лет — 5-7 мг/сутки, 7 лет и старше — 8-16 мг/сутки.
Карбамазепин
Показания: генерализованные тонико-клонические, простые парциальные, комплексные, вторично генерализованные, психомоторные припадки.
Дозировка: 30 мг/кг/сутки (в 1-3 приема).
Клоназепам
Показания: при всех формах эпилептического статуса (в/в и per rectum), в качестве дополнительного препарата при лечении генерализованной эпилепсии с миоклонико-астатическими припадками, при миоклонических, простых и комплексных парциальных припадках per os (в 1-2 приема).
Дозировка: при лечении эпилептического статуса 0,25-0,5 мг за 30 секунд, при пероральном приеме — 0,15 мг/кг/сутки.
Ламотриджин
Показания: лечение парциальных, комплексных парциальных, вторично-генерализованных и первично генерализованных припадков, атонических приступов, абсансов, резистентных к терапии другими антиконвульсантами, а также синдрома Леннокса-Гасто (дети старше 2 лет).
Дозировка: при терапии ламотриджином и вальпроатом натрия в сочетании с другими противоэпилептическими препаратами или без них: 1-2 недели — 0,15 мг/кг/сутки, 3-4 недели — 0,3 мг/кг/сутки (давать в 1 прием), для достижения терапевтического эффекта дозу увеличивают на 0,3 мг/кг/сутки через каждые 1-2 недели до поддерживающей дозы 1-5 мг/кг/сутки, но не более 200 мг/сутки (в 1-2 приема); при терапии ламотриджином и противоэпилептическими препаратами, инициирующими печеночные ферменты, в сочетании с другими противоэпилептическими препаратами или без них (за исключением вальпроата натрия): 1-2 недели — 0,6 мг/кг/сутки, 3-4 недели — 1,2 мг/кг/сутки (в 2 приема), для достижения терапевтического эффекта дозу увеличивают на 1,2 мг/кг/сутки через каждые 1-2 недели до поддерживающей дозы 5-15 мг/кг/сутки (в 2 приема), но не более 400 мг/сутки.
Примечания: используется при проведении политерапии при неэффективности препаратов первого выбора (детям старше 2 лет).
Мидазолам
Показания: при лечении эпилептического статуса (всех форм), в качестве дополнительного препарата при всех формах приступов (особенно — при миоклонических припадках).
Дозировка: при назначении per os, per rectum — (до 12-летнего возраста) — 7-15 мг/cутки, (после 12-летнего возраста) — 15-45 мг/сутки.
Примечание: при лечении эпилептического статуса у детей — по 0,15-0,3 мг/кг (внутримышечно или ректально).
Нитразепам (радедорм, нитразепам, эуноктин, берлидорм, нитразадон, нитрам, нитросан)
Показания: в качестве дополнительного средства при (политерапии) генерализованной эпилепсии с миоклонико-астатическими приступами, при миоклонических, простых и комплексных парциальных припадках.
Дозировка: 0,4-0,5 мг/кг/сутки (в 1-2 приема).
Примидон (гексамидин)
Показания: при лечении генерализованных тонико-клонических, миоклонических, психомоторных и простых парциальных приступов.
Дозировка: 20 мг/кг/сутки (в 1-2 приема).
Тиагабин (габитрил)
Показания: простые парциальные, комплексные, вторично-генерализованные, психомоторные эпилептические приступы.
Дозировка: 0,5-1,0 мг/кг/сутки.
Примечание: в РФ препарат не зарегистрирован.
Топирамат
Показания: (детям старше 12 лет) при лечении простых и комплексных приступов (с генерализацией и без таковой), больших тонико-клонических припадков, астатических приступов при синдроме Леннокса-Гасто, в качестве дополнительного препарата при терапии резистентных эпилептических синдромов.
Дозировка: 200-400 мг/cутки (в 2 приема).
Фенитоин (дифенин)
Показания: при терапии генерализованных тонико-клонических, простых и комплексных парциальных, а также психомоторных припадков.
Дозировка: 7 мг/кг/сутки (в 1-2 приема).
Примечание: не рекомендуется вводить в одной дозе с другими препаратами (во избежание преципитации).
Фенобарбитал (люминал, смесь Сирейского, глюферал, паглюферал 1, паглюферал 2, паглюферал 3)
Показания: при лечении генерализованных тонико-клонических эпилептических приступов, простых парциальных и психомоторных припадков.
Дозировка: новорожденные и грудные дети — 10-15 мг/кг/сутки, дети старше 1 года — 3-5 мг/кг/сутки (в 1-2 приема).
Примечание: у детей раннего возраста препарат характеризуется выраженной рахитогенной активностью.
Этосуксимид
Показания: при лечении пикнолептических абсансов, миоклонико-астатических и миоклонических припадков.
Дозировка: 30 мг/кг/сутки (в 1-2 приема).
Примечание: начальная доза этосуксимида составляет 10-15 мг/кг/сутки в течение первой недели лечения с последующим повышением дозы до терапевтической [3,9,10].
Немедикаментозное лечение эпилептических синдромов сводится к назначению кетогенной диеты или, в ряде случаев, к проведению нейрохирургических операций.
Несмотря на появление новых, высокоэффективных антиконвульсантов, кетогенная диета, основанная на воспроизведении состояний кетоза и ацидоза при голодании, остается весьма привлекательной альтернативой медикаментозному лечению при лечении синдрома Леннокса-Гасто и других рефрактерных эпилептических синдромов. Механизм контроля за припадками при использовании данного метода диетотерапии остается неясным. Тем не менее, в 90-х гг. прошлого века популярность кетогенных диет в ряде стран значительно возросла [11]. Указанная диета считается особенно эффективной при лечении детей в возрасте 2-5 лет с малыми моторными припадками (у детей более старшего возраста сложно поддерживать состояние кетоза) [1]. К сожалению, в России в детской неврологии кетогенные диеты пока еще не нашли применения.
Не используются широко в нашей стране и нейрохирургические методы лечения эпилепсии. Тем не менее, имеются данные, свидетельствующие об эффективности гемисфероэктомии при синдроме Расмуссена (хронический фокальный энцефалит) [1]. В современной мировой литературе также сообщается об использовании при различных резистентных к лечению эпилептических синдромах следующих видов нейрохирургических операций: передняя темпоральная лобэктомия [12], ограниченная темпоральная резекция [13] и экстратемпоральная неокортикальная резекция [14]. Отдельное место среди хирургических методов лечения занимает стимуляция блуждающего нерва [15].
Диагностика эпилепсии во сне
Эпилепсия во сне требует комплексного подхода. Для выявления заболевания используются различные методы инструментальной диагностики. На первом приеме у врача необходимо определить следующие показатели:
- время появления первого припадка;
- были ли подобные случаи ранее;
- предполагаемые причины возникновения симптомов;
- сопутствующие жалобы и заболевания;
- наличие черепно-мозговой травмы в анамнезе.
Уточнение вышеперечисленных факторов позволяет провести дифференциальную диагностику эпилепсии во сне с другими заболеваниями. Кроме этого, с целью исследования используются следующие методы:
- МРТ. Томография головного мозга позволяет установить локализацию патологических очагов. Считается наиболее эффективным методом диагностики.
- ЭЭГ. Проводится в ночное время. Регистрирует электрическую активность головного мозга. Позволяет установить отклонения от нормы.
- Проба депривации дневного и ночного сна. Для этого используют следующие раздражители:
- включение-выключение света;
- громкий звук;
- глубокое дыхание;
- световые вспышки.
Эпилепсия во сне легче диагностируется у детей. Ночные приступы становятся заметны родителям. Со взрослыми обследование проходит значительно труднее.
Диагностика заболевания у грудных малышей
Диагностика младенческой эпилепсии несколько затруднена. Прежде всего следует дифференцировать истинные эпиприступы от повышенной нервно-рефлекторной возбудимости. Последняя отличается тем, что движения конечностей прекращаются, если их удерживать руками.
Для уточнения диагноза требуется провести следующие диагностические методы:
- электроэнцефалограмму;
- МРТ, КТ головного мозга;
- УЗИ мозга.
Эти исследования позволяют обнаружить кисты, новообразования, кровоизлияния, водянку. ЭЭГ выявляет очаги возбудимости.
Проводить ее следует в моменты сна и бодрствования, так как судорожная активность может быть зафиксирована лишь во сне. Помимо этого, необходимо провести анализ крови на уровень глюкозы, калия, натрия, магния, белка.
Лечение ночной эпилепсии
Для устранения ночных приступов эпилепсии используются лекарственные препараты. Среди назначаемых фармакологических групп выделяют:
- Противосудорожные. Медикаменты воздействуют на очаг эпилепсии. Подобным образом подавляется судорожный синдром.
- Психотропные. Снижают выраженность возбуждения, воздействуя на активность нервной системы.
- Ноотропы. Стабилизируют мозговую деятельность, улучшают мозговое кровообращение.
- Нейротропные. Препятствуют передаче импульсов, исходящих от очага возбуждения.
В Юсуповской больнице врачи разрабатывают индивидуальный план лечения для каждого пациента. При этом учитываются особенности течения заболевания. Подобным образом удается достичь положительных результатов за минимальное количество времени. Успешность проводимого лечения зависит от многих факторов. Врачи советуют следовать следующим рекомендациям, которые разработаны для снижения риска рецидива приступов:
- исключить из рациона кофеинсодержащие напитки;
- отходить ко сну примерно в одно и тоже время;
- соблюдать режим сон-бодрствование;
- при появлении сонливости в дневное время обратиться к врачу.
Первая помощь при ночных припадках эпилепсии
Правильно оказанная помощь при эпилептическом припадке, который возник в ночное время, может снизить риск развития травм и других осложнений. Она заключается в следующем:
- постараться не допустить падения больного и вовремя подхватить его;
- положить под голову подушку;
- облегчить дыхание, обеспечить приток свежего воздуха;
- аккуратно перевернуть голову больного на бок, чтобы минимизировать риск заброса собственной слюны или рвотных масс;
- не сдерживать приступы, это может привести к травмам;
- при наличии открытого рта вложить в него платок или ткань, чтобы больной не прикусил язык;
- не размыкать рот насильно;
- при остановке дыхания на продолжительное время необходимо проводить реанимационные мероприятия.
Во время приступа возможно непроизвольное мочеиспускание или дефекация. Не стоит этого бояться. Данные симптомы считаются вариантом нормы. Чаще всего больные не помнят о случаях ночной эпилепсии. Несвоевременно оказанная помощь может привести к развитию следующих осложнений:
- травмы;
- гипоксия;
- болевой синдром в мышцах;
- снижение защитных функций организма;
- хронический недосып;
- кошмары.
Диагностика
Из-за отсутствия классических пароксизмов постановка диагноза представляет собой непростую задачу. Из-за преобладания психических нарушений люди с этой формой эпилепсии нередко становятся пациентами психиатров и далеко не сразу попадают к неврологам. Перечень диагностических мероприятий включает следующие процедуры:
- Сбор анамнеза. Производится для определения возможной причины болезни. Предполагает изучение детства, привычек, образа жизни.
- Психологическое тестирование. Проводится для уточнения тяжести психоэмоциональных расстройств в межприступном периоде.
- Электроэнцефалография. Базовый метод подтверждения эпилепсии. Позволяет достоверно установить наличие изменений работы мозга, определить зону поражения.
- Визуализационные методики. КТ и МРТ помогают обнаружить признаки инфекционных процессов, опухолей и травматических повреждений, которые провоцируют вторичную эпилепсию.
Профилактика ночных приступов эпилепсии
Для того чтобы добиться стойкой ремиссии ночной эпилепсии, необходимо следовать следующим рекомендациям:
- придерживаться рационального и сбалансированного питания;
- совершать прогулки на свежем воздухе;
- снизить психоэмоциональное напряжение;
- вести активный образ жизни;
- исключить употребление алкоголя;
- высыпаться.
С целью облегчения засыпания необходимо заранее проветривать комнату, выбирать удобный матрас и постель. Высота подушки также подбирается исходя из личных предпочтений. Одежда для сна должна быть удобной, не ограничивать движения. Перед сном можно выпить стакан теплого молока. Седативное действие оказывают травяные чаи с мятой, ромашкой.
В Юсуповской больнице можно пройти полный курс обследования и лечения эпилепсии во сне. В распоряжении клиник находятся новейшее медицинское оборудование и профессиональная команда врачей. Записаться на консультацию и подробнее узнать о стоимости услуг можно по телефону.