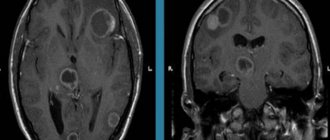
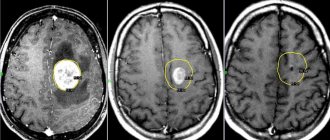
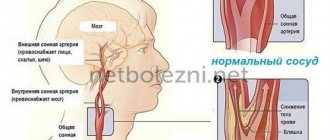
Что такое энцефалопатия головного мозга
Энцефалопатия — невоспалительные заболевания головного мозга. В результате разных болезней и патологий нарушается кровоснабжение головного мозга, возникает кислородное голодание мозговой ткани. Из-за недостатка кислорода гибнут нервные клетки, зоны головного мозга отключаются от работы и возникает энцефалопатия.
Заболевание бывает врождённым и приобретённым:
- Врождённая энцефалопатия сосудов головного мозга возникает из-за родовой внутричерепной травмы, аномалий развития головного мозга, перенесённой во время беременности инфекции.
- Приобретённая энцефалопатия появляется у взрослых в результате болезней и травм.
Симптомы
К симптомам болезни относятся нарушения сна, вялость, головные боли, шум в ушах, раздражительность, рассеянность, нарушения координации. Человек быстро утомляется, у него ухудшается зрение и слух, может двоиться в глазах, резко меняться настроение. У больного ухудшаются умственные способности, память: он забывает, куда шёл, или не помнит событий из прошлого. В некоторых случаях наблюдаются психические нарушения: галлюцинации, бредовые расстройства.
При тяжёлых поражениях головного мозга возможны следующие симптомы энцефалопатии: беспокойство, головные боли (обычно в области затылка), тошнота, ухудшение зрения, головокружения, онемение, вялость. Человек впадает в депрессию, становится апатичным, с трудом произносит некоторые слова, у него сужается круг интересов.
Травматическая энцефалопатия: клиника и лечение
Черепно-мозговая травма (ЧМТ) — одна из актуальных проблем медицины и в нашей стране, и за рубежом, вследствие ее большой распространенности, значительной смертности, высокого уровня временной и стойкой нетрудоспособности. В развитых странах ЧМТ по наносимому обществу суммарному экономическому и медико-социальному ущербу занимает первое место. Продолжающийся рост механизации и автомобилизации, вредные привычки, неблагоприятные криминальные ситуации, социально-психологическая напряженность в обществе способствуют нарастанию травматизма населения. Повреждения черепа и головного мозга составляют более трети от числа всех травм и ежегодно возрастают, по данным ВОЗ, не менее чем на 2%. Чаще всего ЧМТ встречается у наиболее активной в трудовом и социальном плане части населения — лиц 20–40 лет, что составляет до 65% пострадавших. В Российской Федерации инвалидизация населения вследствие травм выходит на первое место [1]. Дальнейшее изучение аспектов ЧМТ и ее последствий имеет не только важное медицинское, но и актуальное социально-экономическое значение.
В современных руководствах по ЧМТ и в Международной статистической классификации болезней Х пересмотра последствия ЧМТ, по сути, не представлены. В практической деятельности мы пользуемся разработанной в Институте нейрохирургии классификацией последствий ЧМТ [2], в основу которой положены следующие принципы: 1) патогенез последствий; 2) морфологический субстрат; 3) клинические проявления. Морфологические последствия ЧМТ включают: 1) преимущественно тканевые (мозговые и черепные); 2) преимущественно ликворные; 3) преимущественно сосудистые. Им соответствуют три группы клинических форм ЧМТ: преимущественно тканевые (мозговые и черепные); преимущественно ликворные; преимущественно сосудистые. Тканевые, ликворные и сосудистые последствия ЧМТ часто сочетаются, однако выделение главного весьма важно для выбора тактики лечения.
Самым частым последствием ЧМТ является хроническая посттравматическая энцефалопатия, которая в настоящее время рассматривается как динамический процесс с наклонностью к прогредиентному течению [3]. По данным исследований, у больных посттравматической энцефалопатией наблюдаются следующие клинические синдромы: астенический, когнитивных нарушений, вегетативной дизрегуляции, ликвородинамических нарушений, церебрально-очаговый, эпилептический [4–6]. Обычно у больного отмечается несколько синдромов, различных по характеру и степени выраженности, и ведущим считается тот синдром, клинические проявления которого наиболее выражены в данный момент. В периоде отдаленных последствий ЧМТ состояние декомпенсации наступает под влиянием различных внешних факторов: переутомления при выполнении профессиональной деятельности, увеличении умственных и физических нагрузок, перепадах атмосферного давления, изменении климатических условий, после интеркуррентных заболеваний, эмоционального напряжения, алкоголизации, повторных ЧМТ.
Астенический синдром характеризуется жалобами на быструю истощаемость и утомляемость, невыносливость к каким-либо дополнительным нагрузкам, эмоциональной лабильностью пациентов, ипохондрией, полиморфными проявлениями вегетативной дисфункции. Больные испытывают постоянные или перемежающиеся головные боли, возникающие или усиливающиеся в процессе работы, во время утомительного разговора, при перемене погоды, езде в трамвае или автомашине. Выделяют простой и сложный типы астенического синдрома, в рамках каждого типа — гипостенический и гиперстенический варианты. Чаще встречается простая астения в виде психической и физической истощаемости с резким снижением эффективности умственной деятельности, нарушением сна. Гиперстенический вариант астенического синдрома характеризуется преобладанием повышенной раздражительности, аффективной лабильности, гиперестезий, выступающих на фоне истинно астенических явлений. Гипостенический вариант характеризуется преобладанием слабости, вялости, адинамии, резко повышенной утомляемости, истощаемости, дневной сонливости; как правило, развивается в остром периоде и может сохраняться длительное время [7]. Нарушения сна являются одной из самых частых жалоб таких пациентов. Нарушения цикла «сон–бодрствование» могут быть многообразными и включать инсомнию и гиперсомнию. Типичны также жалобы на нарушение засыпания и постсомнические расстройства — ранние утренние пробуждения. Как правило, астенический синдром весьма часто встречается в клинике посттравматической энцефалопатии, но не является ведущим и сопровождается другими проявлениями заболевания.
Вегетативно-дистонический синдром возникает в связи с поражением центров вегетативной регуляции и развитием биохимических, нейрогуморальных и нейроэндокринных расстройств. Он характеризуется преходящим повышением или понижением артериального давления, синусовой тахикардией, нарушениями терморегуляции (преходящим субфебрилитетом, термоасимметриями), обменно-эндокринными нарушениями (дистиреоз, гипоаменорея, импотенция, изменения углеводного, водно-солевого и жирового обменов). При неврологическом обследовании обращают на себя внимание признаки, указывающие на лабильность или извращенность вегетативной иннервации: больные легко краснеют или бледнеют, у них наблюдается избыточная потливость или сухость кожи, гиперсаливация или сухость во рту. При этом может наблюдаться отсутствие адекватных вегетативных реакций на внешние раздражения, например, потливость проявляется на холоде, а сухость кожи — во время жары. При осмотре наблюдается акроцианоз конечностей, гипергидроз, изменения дермографизма, рассеянная органическая симптоматика. Пароксизмальные (кризовые) состояния бывают по типу симпатоадреналовых или вагоинсулярных пароксизмов, но чаще протекают по смешанному типу. Выраженность и структура вегетативно-дистонического синдрома являются основой формирования и развития сердечно-сосудистой патологии в отдаленном периоде ЧМТ, в частности, раннего церебрального атеросклероза, гипертонической болезни.
Синдром нарушений ликвородинамики наиболее часто проявляется посттравматической гидроцефалией. Посттравматическая гидроцефалия — активный, прогрессирующий процесс избыточного накопления цереброспинальной жидкости в ликворных пространствах, вследствие нарушения ее резорбции и циркуляции. Выделяют нормотензивную, гипертензивную и окклюзионную форму посттравматической гидроцефалии. Клинически она наиболее часто проявляется прогрессирующими общемозговым и психоорганическим синдромами. Характерны жалобы на распирающие головные боли, чаще в утренние часы, тошноту, на более поздней стадии развития — рвоту, головокружения, нарушения походки. Быстро развиваются интеллектуально-мнестические нарушения, заторможенность и замедленность психических процессов, развитие лобной атаксии и застойных явлений на глазном дне. Нормотензивная форма гидроцефалии отличается более благоприятным течением и возможностями консервативной терапии. Ликвородинамическая головная боль наступает при изменениях внутричерепного давления и дислокации внутричерепных структур. В развитии такого вида цефалгии имеют значение как степень повышения внутричерепного давления, так и темпы ее нарастания. При медленном повышении внутричерепного давления возможны адаптационные и компенсаторные изменения ликвороциркуляции, при быстром — нарушается ауторегуляция тонуса мозговых сосудов, венозная система быстро переполняется кровью [8]. Реже синдром ликвородинамических нарушений протекает в варианте ликворной гипотензии, причиной которой служит не только нарушение ликворопродукции, но и нарушение целостности оболочек мозга, сопровождающееся ликвореей, а также длительное или неадекватное использование дегидратирующих препаратов.
У ряда пациентов после ЧМТ развивается травматическая эпилепсия, которая характеризуется разнообразием клинических форм, определяемых тяжестью, характером и локализацией зоны травматического поражения головного мозга. Наиболее часто приступы посттравматической эпилепсии начинаются в первый год от момента ЧМТ, встречаются простые и сложные парциальные припадки, а также вторично-генерализованные припадки. Часто наблюдаются генерализованные тонико-клонические припадки как результат фокального поражения мозга в моторной и премоторной зонах лобной доли. Наряду с судорожными пароксизмами, у некоторых пациентов наблюдаются приступы дисфории, что проявляется выраженной раздражительностью, гневливостью, злобностью и агрессивностью.
Церебрально-очаговый синдром проявляется двигательными нарушениями в виде параличей и парезов, соответствующими двигательным нарушениям изменениями чувствительности в виде анестезии или гипестезии, признаками поражения черепных нервов — чаще всего лицевого и слухового, реже — глазных нервов (нарушения движения глаз, косоглазие, диплопия). Корковые очаговые расстройства проявляются моторной и семантической афазией, апраксией, алексией, аграфией, акалькулией, амнестической афазией. Церебрально-очаговый синдром отмечается у больных, перенесших тяжелую ЧМТ, сопровождающуюся трещинами и переломами костей основания черепа, внутримозговыми и субарахноидальными кровоизлияниями. Церебрально-очаговый синдром в большинстве случаев имеет регредиентный тип течения, а клиническая симптоматика определяется локализацией и величиной очага деструкции мозговой ткани, сопутствующими неврологическими и соматическими проявлениями. Выделяют корковую, подкорковую, стволовую, проводниковую и диффузную формы церебрально-очагового синдрома.
Синдром когнитивных нарушений (КН) после черепно-мозговой травмы имеет особенное медицинское и социальное значение. Пациенты могут предъявлять жалобы на снижение памяти, повышенную утомляемость, ослабление или утрату способности к продолжительному умственному напряжению. Для них характерны трудности в сосредоточении внимания и выполнении интеллектуальных задач, снижение памяти на текущие события. С практических позиций очень важна оценка тяжести когнитивных нарушений. Выделяют легкие, умеренные и выраженные КН [9]. Легкие КН проявляются уменьшением толерантности к интеллектуальным нагрузкам. Нейропсихологическое исследование может не выявлять отклонений от среднестатистических нормативов или эти отклонения незначительны (так называемые субъективные КН) [10]. Умеренные КН представляют собой уже сформировавшийся, клинически очерченный синдром, который, однако, не лишает пациента самостоятельности. Пациент предъявляет жалобы на нарушение когнитивных функций (нередко на это же указывают его родственники), и нейропсихологическое исследование подтверждает наличие КН. Пациенты с умеренными КН сохраняют самостоятельность, профессиональные и социально-бытовые компетенции, но повседневная деятельность требует от них больших усилий и сопровождается значительным психофизиологическим напряжением. Наибольшие затруднения пациенты испытывают в непривычных для себя видах деятельности. Тяжелые КН, достигшие степени деменции, являются самыми значимыми с медико-социальной точки зрения. Такие пациенты неспособны к продолжению профессиональной деятельности, испытывают трудности при самообслуживании, нарушена их бытовая независимость [11]. Пациенты с тяжелыми посттравматическими нарушениями когнитивных функций значительно ограничены в повседневной деятельности или даже обречены на многолетний повседневный уход. Современное развитие реабилитационной техники привело к тому, что даже тяжелый двигательный дефицит у пациента приводит к менее выраженной социальной дезадаптации, чем дефект когнитивных функций.
При выборе адекватной восстановительной терапии при травматической энцефалопатии эффективным представляется индивидуальный, патогенетически и физиологически обоснованный подбор фармакологических средств. В настоящее время традиционная терапия включает ноотропные, нейропротекторные, вазоактивные, реопозитивные препараты, антиоксиданты, анксиолитики и витамины [12]. Коррекция когнитивных нарушений — один из важнейших аспектов терапии пациентов с травматической энцефалопатией. С патогенетической целью используются метаболические, дофаминергические, ацетилхолинергические и глютаматергические препараты [9, 10].
К препаратам, оптимизирующим нейрональный метаболизм, относятся Пирацетам и его производные, а также пептидергические и аминокислотные препараты, такие как Церебролизин и Актовегин. Практический опыт свидетельствует о низкой эффективности Пирацетама при тяжелых когнитивных нарушениях. Также следует учитывать, что Пирацетам обладает легким психостимулирующим эффектом и может приводить к спутанности сознания и психомоторному возбуждению. Церебролизин представляет собой гидролизат головного мозга свиней, который содержит биологически активные полипептиды и аминокислоты. Активные компоненты данного препарата стимулируют пролиферацию дендритов и образование новых синапсов, способствуют выживаемости нейронов в условиях гипоксии и ишемии, оказывают антиоксидантное действие. Эффект Церебролизина, также как и Пирацетама, зависит от используемых доз препарата. Рекомендуемые дозы Церебролизина достаточно высоки, так как он не оказывает психостимулирующего действия. Актовегин — это депротеинезированный гемодериват крови телят, который содержит биологически активные низкомолекулярные полипептиды и аминокислоты. Актовегин способствует увеличению транспорта глюкозы через клеточную мембрану, что оказывает стимулирующий эффект на интранейрональный метаболизм. Клинический опыт свидетельствует о благоприятном эффекте Актовегина при когнитивных нарушениях различной этиологии, не достигающих выраженности деменции.
Важную роль в обеспечении когнитивной деятельности играет дофаминергическая система. Недостаточность дофаминергической нейротрансмиссии неизбежно приводит к замедленности интеллектуально-мнестических процессов. В настоящее время из всех дофаминергических препаратов для коррекции когнитивных нарушений применяется пирибедил (Проноран). Пирибедил является препаратом двойного действия и сочетает в себе свойства агониста D2/D3 дофаминовых рецепторов и антагониста постсинаптических альфа-2-адренорецепторов, что способствует более выраженному ноотропному эффекту препарата, так как стимуляция норадренергической системы также благоприятно влияет на мнестическую функцию.
В настоящее время применение ингибиторов ацетилхолинэстеразы является «золотым стандартом» терапии легкой или умеренной деменции. Но на стадии преддементных когнитивных расстройств эффект данных препаратов недостаточен для того, чтобы рекомендовать их к широкому практическому применению. Обратимый блокатор постсинаптических NMDA-рецепторов к глютамату мемантин (Акатинол мемантин) эффективен при деменции любой выраженности, в том числе и при тяжелой деменции. Эффективность при тяжелой деменции является уникальным свойством данного препарата, так как эффективность ингибиторов ацетилхолинэстеразы при тяжелой деменции пока не доказана [11].
В лечении когнитивных нарушений при травматической энцефалопатии наибольший интерес на сегодняшний день представляют препараты с комплексным действием, улучшающие нейротрансмиссию, обладающие нейропротективными, а также нейрорепаративными свойствами, усиливающие эндогенные механизмы нейропластичности.
К таким препаратам относится эндогенное соединение цитиколин (цитидин-5’-дифосфат холин). Цитиколин — это органическое вещество, которое относится к группе нуклеотидов — биомолекул, играющих важную роль в клеточном метаболизме. Существует такое понятие, как эндогенный и экзогенный цитиколин. Эндогенное образование цитиколина является этапом синтеза из холина фосфатидилхолина. Цитиколин является незаменимым предшественником фосфатидилхолина (лецитина), основного фосфолипида всех клеточных мембран, включая нейрональные мембраны. Холин также принимает участие в синтезе ацетилхолина, а цитиколин является донором холина в процессах синтеза ацетилхолина. Цитидин-5-дифосфохолин натрия — аналог эндогенного цитиколина. Анализируя фармакокинетику цитиколина, необходимо отметить такие качества, как водорастворимость и биологическую доступность до 99%. Биодоступность препарата при внутривенном и пероральном применении практически одинакова. Элиминация из организма осуществляется в основном с выдыхаемым воздухом и с мочой. Пиковые уровни в плазме носят двухфазный характер — первый через 1 ч после перорального приема и второй — через 24 ч. Экзогенный цитиколин при попадании в желудочно-кишечный тракт гидролизуется в тонком кишечнике. В результате гидролиза в стенке кишечника и в печени образуются холин и цитидин. После всасывания они попадают в системный кровоток, участвуют в различных процессах биосинтеза и проникают через гематоэнцефалический барьер в мозг, где происходит ресинтез цитиколина из холина и цитидина. Ресинтезированный в мозге цитиколин стимулирует биосинтез фосфолипидов цитоплазматических и митохондриальных мембран нейронов, восстанавливая тем самым их целостность при повреждении. В эксперименте показана способность препарата проникать через гематоэнцефалический барьер и повышать выживаемость нейронов. После введения цитиколин быстро проникает в ткани и активно включается в метаболизм, широко распространяясь в коре головного мозга, белом веществе, подкорковых ядрах, мозжечке, становясь частью структурных фосфолипидов цитоплазматических и митохондриальных мембран [13, 14]. Отмечено положительное влияние цитиколина на нейропластичность. Являясь естественным предшественником фосфатидилхолина, цитиколин участвует в метаболических путях биосинтеза ацетилхолина. Препарат увеличивает церебральный метаболизм норадреналина и дофамина, модулирует работу глутаматергической системы. Кроме того, он обеспечивает стабильный уровень кардиолипина — уникального внутреннего митохондриального фосфолипида, обогащенного ненасыщенными жирными кислотами, который крайне важен для митохондриального электронного транспорта. Все эти факты могут объяснять нейропротективное действие препарата. Основные нейропротекторные механизмы действия цитиколина (Цераксона) направлены на прерывание ряда важных патофизиологических процессов в пораженном мозге: предупреждение активации свободных радикалов за счет ингибиции фосфолипазы, предотвращение гибели клеток за счет блокирования апоптозтриггерного механизма, восстанавливление мембранных нарушений за счет усиления синтеза мембранных фосфолипидов, восстановление функции поврежденных холинергических нейронов, улучшение двигательных функций [15, 16]. Помимо этого, препарат обладает выраженным нейрорепаративным эффектом, стимулируя процессы нейропластичности, нейро- и ангиогенеза [17–20].
Установлена эффективность цитиколина (Цераксона) у больных, перенесших ЧМТ. Особенно эффективен препарат при лечении такого варианта ЧМТ, как диффузное аксональное повреждение. При ЧМТ Цераксон уменьшает отек мозга у пациентов, увеличивает вероятность полного восстановления пациентов через 2 месяца после ЧМТ, увеличивает долю пациентов, способных к самообслуживанию. Цераксон улучшает когнитивные функции: память, внимание, мышление. Многочисленными исследованиями было показано, что эффективное дозирование Цераксона составляет при парентеральном введении 500–1000 мг 2 раза в день в зависимости от тяжести состояния. Причем при острых и неотложных состояниях максимальный эффект достигается при назначении препарата в первые 24 ч. Максимальная суточная доза при парентеральном введении составляет 2000 мг, при пероральном приеме — 600 мг. Минимальный рекомендованный курс лечения — 45 дней. Время лечения, при котором наблюдается максимальный терапевтический эффект, составляет 12 недель [15].
В исследованиях, проведенных у пациентов с ЧМТ, показано, что Цераксон ускоряет выход из посттравматической комы, улучшает походку и в конечном итоге приводит к общему более благоприятному финальному результату и укорочению сроков пребывания этих пациентов в стационаре. Препарат также оказывает благоприятное действие при мнестических и когнитивных расстройствах после ЧМТ малой степени тяжести, которые входят в так называемый постконтузионный синдром. Levin [21] провел исследование у 14 пациентов с постконтузионным синдромом после легкой или умеренной ЧМТ. Данный синдром характеризуется такими симптомами, как головная боль, головокружение, нарушение памяти и сна. В этом исследовании у пациентов, получавших Цераксон в течение 1 месяца, отмечалось улучшение показателей памяти, особенно при тестах на распознавание, которое было статистически значимым, по сравнению с плацебо. У пациентов, получавших Цераксон, улучшение симптоматики было достоверно более выраженным, чем в группе плацебо.
Проведено множество исследований с использованием Цераксона в терапии когнитивных расстройств и деменции, и все они показали, что данный препарат запускает положительные изменения когнитивных и поведенческих функций. Препарат может быть весьма эффективен при лечении когнитивных расстройств [22–25]. В серии исследований, проведенных LeonCarrion и сотр. [26], были изучены эффекты цитиколина при посттравматических нарушениях памяти. В группе из 7 пациентов с тяжелым нарушением памяти авторы измеряли влияние цитиколина в дозе 1 г на мозговой кровоток с помощью радионуклидного метода с ингаляцией ксенона 133 Xe. Исследование проводили дважды, на исходном этапе и через 48 часов, в тех же условиях, за исключением того, что пациенты принимали препарат за 1 час до измерений. У всех пациентов при первом измерении отмечалась выраженная гипоперфузия в нижнезадней области левой височной доли, которая исчезла после введения цитиколина. Во втором исследовании 10 пациентов с тяжелым дефицитом памяти были рандомизированы на две группы с проведением программы восстановления кратковременной памяти. В одной группе вводили цитиколин в дозе 1 г/сут внутрь в течение всех 3 месяцев, на протяжении которых длилась программа нейропсихологической реабилитации, а в другой группе применяли плацебо. Нейропсихологическая реабилитация в сочетании с применением цитиколина привела к улучшению всех оцениваемых аспектов памяти и достижению статистически значимого улучшения плавности речи и теста Лурии с заучиванием слов.
Комбинированная терапия Цераксоном и Актовегином пациентов с сотрясением головного мозга давностью от 2 до 15 дней приводит к более полному регрессу нейродинамических расстройств, повышению речевой активности, восстановлению ассоциативных взаимодействий в работе полушарий головного мозга. Кроме того, отмечено значительно более выраженное улучшение субъективных показателей (общего самочувствия, работоспособности, утомляемости). Терапия Актовегином и Цераксоном способствует уменьшению выраженности когнитивных нарушений при острой легкой ЧМТ и способствует повышению качества жизни пациентов [27].
С точки зрения безопасности холин имеет низкий уровень токсичности; кроме того, прием холина с цитидином в виде цитиколина дополнительно снижает индекс токсичности в 20 раз [20, 28]. Длительное применение цитиколина не сопровождается токсическими эффектами независимо от способа введения. Цераксон, как показали токсикологические испытания, — безопасный препарат, который не обладает значимыми системными холинергическими эффектами и хорошо переносится. Кроме того, препарат приводит к благоприятным изменениям нейрофизиологических и нейроиммунных процессов.
Травматическая энцефалопатия остается важной медико-социальной проблемой. При выборе адекватной восстановительной (в частности, лекарственной) терапии эффективным представляется индивидуальный, патогенетически и физиологически обоснованный подбор фармакологических средств. Фармакологические характеристики и механизмы действия Цераксона свидетельствуют о том, что данный препарат может быть показан для лечения черепно-мозговых травм различной степени тяжести, а также когнитивных расстройств различного, в том числе и посттравматического, генеза. Терапия Цераксоном способствует уменьшению выраженности когнитивных нарушений, улучшению общего самочувствия и работоспособности и повышению качества жизни пациентов.
Литература
- Овсянников Д. М., Чехонацкий А. А., Колесов В. Н., Бубашвили А. Н. Социальные и эпидемиологические аспекты черепно-мозговой травмы (обзор) // Саратовский научно-медицинский журнал. 2012. Т. 8, № 3. С. 777–785.
- Лихтерман Л. Б., Потапов А. А., Кравчук А. Д., Охлопков В. А. Классификация последствий черепно-мозговой травмы // Неврологический журнал. 1998. № 3. С. 22–27.
- Никифоров А. С., Коновалов А. Н., Гусев Е. И. Клиническая неврология. В 3 т. Т. 2: учебник. М., 2002. 792 с.
- Визило Т. Л., Власова И. В. Клинико-неврологическая характеристика больных травматической энцефалопатией // Политравма. 2006. № 1. С. 68–72.
- Визило Т. Л., Харькова Е. Н., Новокшонов А. В. Особенности вегетативного фона и эмоциональные нарушения у пациентов после перенесенной черепно-мозговой травмы // Политравма. 2012. № 2. C. 59–62.
- Мустафаева А. С., Нургалиев К. Б., Каиржанова Ф. А. и др. Ранние и отдаленные последствия черепно-мозговой травмы: медико-социальные аспекты и возможности ранней реабилитации // Журнал «Нейрохирургия и неврология Казахстана». 2013. № 1 (30). С. 27–31.
- Фирсов А. А., Ховряков А. В., Шмырев В. И. Травматическая энцефалопатия // Архивъ внутренней медицины. 2014. № 5. С. 29–33.
- Воробьева О. В., Вейн А. М. Посттравматические головные боли // Консилиум. 1999. № 2. С. 73–75.
- Захаров В. В., Парфенов В. А., Преображенская И. С. Когнитивные расстройства. М.: Ремедиум, 2015. 192 с.
- Яхно Н. Н. Когнитивные расстройства в неврологической клинике // Неврологический журнал. 2005. Т. 11, приложение 1. С. 4–12.
- Левин О. С. Диагностика и лечение деменции в клинической практике. М.: МЕДпресс-информ, 2010. 256 с.
- Чикина Е. С., Левин В. В. Черепно-мозговые травмы: применение современных ноотропных препаратов в острый период и при лечении посттравматической энцефалопатии // Врач. 2005. № 11. С. 53–58.
- Klein J. Membrane breakdown in acute and chronic neurodegeneration: focus on choline-containing phospholipids // J. Neural. Transm. (Vienna). 2000. Vol. 107, № 8–9. P. 1027–1063.
- Secades J. J. Citicoline: pharmacological and clinical review, 2010 update // Rev. Neurol. 2011. Vol. 52, Suppl. 2. P. S1-S62.
- Сейвер Д. Л. Цитиколин: новые данные о перспективном и широкодоступном средстве нейропротекции и нейрорепарации // Consilium Medicum Ukraina. 2012. Т. 6, № 8. С. 29–33.
- Qureshi I., Endres J. R. Citicoline: a novel therapeutic agent with neuroprotective, neuromodulatory, and neuroregenerative properties // Natural Medicine Journal. 2010. Vol. 2, № 6. P. 11–25.
- Grieb P. Neuroprotective properties of citicoline: facts, doubts and unresolved issues // CNS Drugs. 2014. Vol. 28, № 3. P. 185–193.
- Hurtado O., Moro M. A., Cardenas A. et al. Neuroprotection afforded by prior citicoline administration in experimental brain ischemia: effects on glutamate transport // Neurobiol Dis. 2005. Vol. 18, № 2. P. 336–345.
- Gutierrez-Fernandez M., Rodriguez-Frutos B., Fuentes B. et al. CDP-choline treatment induces brain plasticity markers expression in experimental animal stroke // Neurochem. Int. 2012. Vol. 60, № 3. P. 310–317. DOI: 10.1016/j.neuint.2011.12.015.
- Secades J. J. Probably role of citicoline in stroke rehabilitation: review of the literature // Rev. Neurol. 2012. Vol. 54, № 3. P. 173–179.
- Levin H. S. Treatment of postconcussional symptoms with CDP-choline // J. Neurol. Sci. 1991. Vol. 103, Suppl. P. S39-S42.
- Zapadnyuk B. V., Kopchak O. O. Features drug correction of vascular cognitive disorders in patients with discirculatory encephalopathy and metabolic syndrome // Pro Neuro. 2010. № 4. P. 77–82.
- Abad-Santos F., Novalbos-Reina J., GallegoSandín S., García A. G. Tratamiento del deterioro cognitivo leve: utilidad de la citicolina // Rev. Neurol. 2002. Vol. 35. P. 675–682.
- Fioravanti M., Buckley A. E. Citicoline (Cognizin) in the treatment of cognitive impairment // Clin. Interv. Aging. 2006. Vol. 1, № 3. P. 247–251.
- Трофимова Н. В., Преображенская И. С. Некоторые аспекты лечения когнитивных нарушений: цитиколин — фармакологические характеристики, возможные преимущества, аспекты применения // Неврология, нейропсихиатрия, психосоматика. 2015. Т. 7, № 4. С. 65–70.
- León-Carrión J., Domínguez-Roldán J. M., Murillo-Cabeza F. et al. The role of citicholine in neuropsychological training after traumatic brain injury // Neurorehabilitation. 2000. Vol. 14. P. 33–40.
- Дроздова Е. А. Применение Актовегина и Цераксона для коррекции когнитивных нарушений при легкой черепно-мозговой травме // Фарматека. 2011. № 14. C. 52–56.
- D’Orlando K. J., Sandage B. W. Jr. Citicoline (CDP-choline): mechanism of action and effects in ischemic brain injury // Neurol. Res. 1995. Vol. 17, № 4. P. 281–284.
Т. Л. Визило1, доктор медицинских наук, профессор И. В. Власова Е. Н. Харькова А. Д. Визило А. Г. Чеченин, доктор медицинских наук, профессор Е. А. Полукарова, кандидат медицинских наук
ГБОУ ДПО «Новокузнецкий ГИУВ» МЗ РФ, Новокузнецк
1 Контактная информация
Чем опасна энцефалопатия
Осложнения болезни зависят от степени поражения мозга. Болезнь приводит к нарушению интеллектуальных способностей, проблемам с движением, тонусом мышц и речью. В тяжёлых случаях энцефалопатия сосудов головного мозга может вызвать кому и даже летальный исход.
Печёночная энцефалопатия без лечения вызывает отёк головного мозга с грыжей. Уремическая энцефалопатия приводит к апатии, галлюцинациям, подёргиванию мышц, судорогам.
На фоне дисциркуляторной энцефалопатии нередко развивается инфаркт или кровоизлияние в головной мозг. Тяжёлое последствие болезни — инсульт. Он приводит к нарушению чувствительности, координации, речевому и умственному расстройству.
Перинатальная энцефалопатия
Ранние признаки перинатальной энцефалопатии могут быть выявлены неонатологом сразу после рождения ребенка. К ним относятся слабый или поздний крик новорожденного, длительный цианоз, отсутствие сосательного рефлекса, изменения двигательной активности и др.
Клиника легкой формы перинатальной энцефалопатии включает повышенную спонтанную двигательную активность новорожденного, трудности засыпания, поверхностный беспокойный сон, частый плач, мышечную дистонию, тремор подбородка и конечностей. Перечисленные нарушения обычно обратимы и регрессируют в течение первого месяца жизни.
Синдром угнетения ЦНС при среднетяжелой форме перинатальной энцефалопатии протекает с вялостью, гипорефлексией, гиподинамией, диффузной мышечной гипотонией. Типично наличие очаговых неврологических расстройств: анизокории, птоза, сходящегося косоглазия, нистагма, нарушения сосания и глотания, асимметрии носогубных складок, асимметрии сухожильно-надкостничных рефлексов. Гипертензионно-гидроцефальный синдром характеризуется напряжением и выбуханием большого родничка, расхождением швов, увеличением окружности головы, нарушением сна, пронзительными вскрикиваниями. Неврологические расстройства при среднетяжелой перинатальной энцефалопатии частично регрессируют к позднему восстановительному периоду.
Тяжелая степень перинатальной энцефалопатии сопровождается адинамией, мышечной гипотонией вплоть до атонии, отсутствием врожденных рефлексов, реакции на болевые раздражители, горизонтальным и вертикальным нистагмом, аритмичным дыханием и пульсом, брадикардией, артериальной гипотонией, приступами судорог. Тяжелое состояние ребенка может сохраняться от нескольких недель до 2-х месяцев. Исходом тяжелой перинатальной энцефалопатии, как правило, является та или иная форма неврологической патологии.
В раннем и позднем восстановительном периодах перинатальной энцефалопатии встречаются синдромы: церебрастенический (астеноневротический), двигательных нарушений, судорожный, вегегативно-висцеральный, гипертензионно-гидроцефальный.
Синдром двигательных нарушений может проявляться мышечным гипо-, гипертонусом или дистонией, гиперкинезами, парезами и параличами. Астеноневротическому синдрому соответствуют нарушения сна, эмоциональная лабильность, двигательное беспокойство ребенка.
Судорожный синдром в восстановительном периоде перинатальной энцефалопатии может выражаться не только непосредственно судорогами, но и мелкоамплитудным дрожанием, автоматическими жевательными движениями, кратковременной остановкой дыхания, спазмом глазных яблок и т. д.
Вегето-висцеральная дисфункция при перинатальной энцефалопатии проявляется микроциркуляторными нарушениями (бледностью и мраморностью кожных покровов, преходящим акроцианозом, холодными конечностями), желудочно-кишечными дискинезиями (срыгиванием, диспепсией, кишечными коликами и др.), лабильностью сердечно-сосудистой системы (тахикардией, брадикардией, аритмией) и т. д.
Исходом перинатальной энцефалопатии у детей может являться выздоровление, темповая задержка развития (ЗПР, ЗРР), минимальная мозговая дисфункция, синдром дефицита внимания и гиперактивности (СДВГ), грубые органические поражения ЦНС (ДЦП, эпилепсия, олигофрения, прогрессирующая гидроцефалия).