Перевод презентации «Anomalies and normal variants of the intracranial arteries: proposed workflow for classification and significance».
| Congress: | ECR 2016 |
| Poster No.: | C-0199 |
| Authors: | A. Hakim1, J. Gralla1, C. Rozeik2, P. Mordasini1, F. Pult1, L. Leidolt1, E. Piechowiak1, K. Hsieh1, M. El-Koussy1; 1Bern/CH, 2Loerrach/DE |
| DOI: | 10.1594/ecr2016/C-0199 |
| DOI-Link: | https://dx.doi.org/10.1594/ecr2016/C-0199 |
Перевод на русский: Симанов В.А.
1.1. Варианты происхождения (отхождения) сосудов
1.1.1. Общее происхождение: два разных сосуда могут иметь одно и те же происхождение (отхождение)
SCA / PCA: 2-22% Рис.3 :
Общий ствол отходит от основной артерии, затем разветвляется на заднюю мозговую артерию (PCA) и верхнюю мозжечковую артерию (SCA) [1].
PICA / AICA: распространенный вариант Рис.4:
Передняя нижняя мозжечковая артерия (AICA) разделяет общий ствол с задней нижней мозжечковой артерии (PICA) [2].
1.1.2. Воронка: 7-15% Рис.5:
Представляет собой воронкообразную дилатацию сосуда у места отхождения. Её диаметр должен быть не более 3мм. Наиболее часто встречается у места отхождения задней соединительной артерии (Pcom). Также подобный вариант был описан в передней соединительной артерии (Acom), глазной артерии и передней хориоидальной артерии [2].
1.1.3. Аномальное происхождение (отхождение) из-за персистирующего эмбрионального кровообращения:
Фетальный тип PCA :
Задние соединительные артерии являются терминальными ветвями базилярной артерии. В процессе развития РСА берут свое начало от внутренней сонной артерии (ICA). Такой вариант, если он сохраняется в постнатальном периоде, называется «фетальным происхождением». Этот вариант может быть классифицирован на два подтипа: Рис.6
- Полная фетальная PCA : 4-26% односторонняя, двусторонняя 2-4%.PCA полностью берет свое начало от ICA. P1 сегмент отсутствует, т.е., только ICA кровоснабжает затылочные доли [3]. При двустороннем полном фетальном типе PCA основная артерия может быть гипоплазирована Рис.7.
- Частичная фетальная PCA : 11-29% односторонняя, 1-9% двусторонняя. Р1 сегмент по — прежнему присутствует, но меньше или равен по диаметру Pcom, т.е. большая часть кровоснабжения затылочных долей осуществляется из ICA[3].
Персистирующая дорзальная глазная артерия (PDOA): 1,1% Рис.8, Рис.46 :
Во время эмбрионального развития, орбита снабжается кровью через переднюю и заднюю ветви, которые берут начало от ICA. Как правило, задняя ветвь облитерируется, а передняя ветвь продолжает кровоснабжать орбиту. Тем не менее, при данном варианте происходит обратное. PDOA входит в орбиту через верхнюю глазничную щель [4].
Глазная артерия также может отходить от других частей ICA, в том числе от кавернозного сегмента, у 8% населения [2] Рис.9.
ММА из глазничной артерии: 16% Рис.10 :
Во время эмбриогенеза средняя менингеальная артерия (ММА) отходит от стременной артерии (stapedial artery). Стременная артерия отдает ветви ECA. Одна из этих ветвей надглазничная артерия, которая образует анастомоз с развивающейся глазной артерией. Вдоль этого анастомоза, провал сегментарной регрессии или персистенция сегментов, которые должны регрессировать, приводят к ряду аномалий, таких как происхождение ММА из глазной артерии [2].В этом случае foramen spinosum будет отсутствовать.
Рис.3 TOF MRA, общий ствол PCA и SCA (красная стрелка) и ипсилатеральная доминантная позвоночная артерия (белая стрелка)
Рис.4 3D TOF MRA AICA (белая стрелка), идущая в каудальном направлении, кровоснабжающая территорию PICA. Обратите внимание на отсутствие PICA ипсилатерально. Контралатеральная PICA присутствует (зеленая стрелка).
Рис.5 3D TOF МРА, воронкообразное расширение (воронка) в месте отхождения Pcom (стрелка).
Рис.6 3D TOF MRA, полная фетальная PCA (белая стрелка) с отсутствием P1 сегмента с одной стороны и частичная фетальная PCA (красная стрелка) с гипоплазией P1 сегмента (зеленая стрелка) на другой стороне. Примечание фенестрация проксимальной части P1 сегмента (синяя стрелка).
Рис.7 3D TOF, полные фетальные PCA с обеих сторон и гипоплазированная базилярная артерия
Рис.8 Персистирующая дорсальная глазная артерия: MIP (а) и 3D (б) TOF MRA показывают глазную артерию, отходящую от задней поверхности ICA (стрелка на рисунке а) и отмеченную красным цветом (на рисунке b).
Рис.9 Кавернозное происхождение глазной артерии: вид сбоку MIP TOF (а), вид снизу 3D TOF MRA (b), и вид сбоку 3D rotational DSA (с), показывающие глазную артерию (белая стрелка), отходящую от латеральной поверхности кавернозного сегмента ICA. Обратите внимание на случайно обнаруженную аневризму Pcom (красная стрелка).
Рис.10 DSA (а), показывающая ММА (красная стрелка), отходящую от глазной артерии (белая стрелка). MIP реконструкция в костном окне КТ (b), показывающая отсутствие foramen spinosum с левой стороны. Foramen spinosum c правой стороны отмечено для сравнения (синяя стрелка).
Клинические синдромы и симптомы ишемического инсульта в бассейне задней мозговой артерии
Локализация атероматозного поражения в задней мозговой артерии или в начале одной из её ветвей, а также степень сужения обычно определяют начало, тяжесть течения и характер клинического синдрома. Значительную, но менее важную роль играют и другие факторы, включая коллатеральный кровоток через заднюю соединительную артерию или кортикальные ветви и вязкость крови. Однако даже при наличии атеросклеротической бляшки в задней мозговой артерии механизмом, ответственным за развитие инсульта, обычно служит эмболическая окклюзия этой артерии или её ветвей.
Изменения задней мозговой артерии обусловливают появление синдромов, которые делятся на две группы:
- Синдромы поражения среднего мозга, субталамуса и таламуса, связанные с атеросклеротическим сужением, атеросклеротической или эмболической закупоркой проксимального прекоммунального сегмента задней мозговой артерии или начала её пенетрируюших ветвей
- Синдромы, поражения коры, вызванные атеросклеротическим сужением, атеротромботической или эмболической окклюзией посткоммунального сегмента задней мозговой артерии
Проксимальные прекоммунальные синдромы (центральная территория)
При окклюзии ствола задней мозговой артерии развивается инфаркт с одно- или двусторонним вовлечением субталамуса и медиального таламуса, а также поражением на одноименной стороне ножки мозга и среднего мозга с соответствующими клиническими симптомами. Очевидно, при нефункционирующем состоянии задней соединительной артерии (например, её атрезии являются также симптомы поражения периферической территории, кровоснабжаемой посткоммунальным сегментом задней мозговой артерии). Если полная окклюзия возникает не в начале задней мозговой артерии, то гемиплегия при инфаркте ножки мозга развивается редко. Синдромы частичного проксимального поражения позволяют думать об окклюзии среднемозговой таламо-перфоративной артерии, но не служит её подтверждением.
При синдроме верхнего поражения, характеризующемся вовлечением красного ядра и/или денто-рубро-таламического пути, отмечают грубую контралатеральную атаксию.
При синдроме нижнего поражения наблюдают паралич III черепного нерва и контралатеральную атаксию (синдром Клода) или паралич III черепного нерва в сочетании с контралатеральной гемиплегией (синдром Вебера).
При вовлечении в процесс субталамического льюисова тела возможно появление контралатерального гемибаллизма.
Окклюзия артерии Percheron вызывает парез взора вверх и гиперсомнию. Такому поражению часто сопутствуют абулия и состояние эйфории, способствующее возникновению абулии.
и МРТ головного мозга позволяют обнаружить двусторонние очаги поражения, напоминающие по своим очертаниям бабочку, в субталамусе и средненижних отделах таламуса. Обширные очаги инфаркта в среднем мозге и субталамусе при двусторонней окклюзии ствола задней мозговой артерии обычно развиваются вторично при эмболиях. В таких случаях наблюдают глубокую кому, двустороннюю пирамидную симптоматику и «децеребрационную ригидность».
Атероматозная окклюзия пенетрирующих ветвей таламических и таламо-геникулятной группы в их начальных участках приводит к появлению таламических и таламо-капсулярных лакунарных синдромов. Наиболее известен таламический синдром Дежерина-Русси. Основными его проявлениями служат контралатеральное выпадение как поверхностной (болевой и температурной), так н глубокой (тактильной и проприоцептивной) чувствительности по гемитипу. Иногда страдают лишь болевая и температурная либо вибрационная и мышечно-суставная чувствительность. Чаще всего нарушения определяются в области лица, руки, кисти, туловища, ноги н стопы, реже — лишь в одной конечности. Нередко имеет место гиперпатия, а спустя несколько недель или месяцев в поражённых областях может развиться мучительная жгучая боль. Больные описывают её как сдавливающую, стягивающую, леденящую, режущую. Эта боль носит упорный, изнурительный характер, слабо поддаётся воздействию анальгетиков. Иногда эффективны антиконвульсанты.
При вовлечении в очаг поражения заднего бедра внутренней капсулы обнаруживаются гемипарез или гемиплегия в сочетании с расстройствами чувствительности по гемитипу. К числу других сопутствующих двигательных нарушений относятся гемибаллизм, хореоатетоз, интенционный тремор, дискоординация и позная установка кисти и руки, особенно во время ходьбы.
Посткоммунальные синдромы (периферическая или кортикальная территория)
Инфаркты в области подушки зрительного бугра могут возникать при закупорке задней таламической таламо-геникулятной пенетрирующей ветви посткоммунального отдела задней мозговой артерии. Сама по себе окклюзия периферического отдела задней мозговой артерии чаще всего приводит к развитию инфарктов кортикальной поверхности медиальной стороны височной и затылочной долей. Частым симптомом бывает контралатеральная гомонимная гемианопсия. Бели ассоциативные зрительные поля остаются интактными и в патологический процесс вовлекается лишь кора вблизи шпорной борозды, больной ощущает дефект зрения внезапно. Иногда выпадает лишь верхний квадрант поля зрения. Центральное зрение может оставаться сохранным, если кровоснабжение вершины затылочного полюса поддерживается из ветвей средней мозговой артерии.
При вовлечении медиальных отделов височной доли и гиппокампа могут появляться внезапные расстройства памяти, особенно при поражении доминантного полушария, но эти нарушения, как правило, исчезают, поскольку функции памяти осуществляются обоими полушариями мозга.
При поражении доминантного полушария с распространением инфаркта в латеральном направлении глубоко в белое вещество с вовлечением в патологический процесс валика мозолистого тела возможно развитие алексии без аграфии. Также могут наблюдаться зрительная агнозия на лица, предметы, математические символы и цвета, а также аносмия с парафазиями (амнестическая афазия), даже в отсутствие поражения мозолистого тела.
При окклюзии внутренней сонной артерии резкий стеноз или окклюзия задней мозговой артерии на той же стороне способны уменьшить кровоток в зоне смежного кровоснабжения задней и средней мозговых артерий. Часто это приводит к возникновению зрительной агнозии, зрительного игнорирования и неспособности пересчитать предметы, находящиеся в противоположной половине поля зрения. Иногда окклюзия задней мозговой артерии сопровождается педункулярным галлюцинозом (зрительные галлюцинации в виде ярко расцвеченных сцен н предметов), но точная локализация инфаркта в таких случаях остаётся не до конца ясной.
Двусторонние инфаркты в бассейне кровоснабжения дистального отдела задней мозговой артерии приводят к развитию корковой слепоты. Больной часто не отдаёт себе отчёта в имеющихся расстройствах зрения, а зрачок нормально реагирует на свет. Даже когда зрительный дефект бывает полностью одно- или двусторонним, могут сохраняться небольшие островки зрения; при этом больной обычно сообщает о неустойчивости зрения, впечатлении, будто образы объектов ему удаётся удерживать за счёт сохранности видения их отдельных частей. В редких случаях утрачивается только периферическое зрение, а центральное остаётся интактным; при этом пациент сообщает о наличии трубчатого зрения.
Оптическая атаксия (неспособность осуществлять зрительный контроль за движениями конечностей), окулярная атаксия (неспособность переводить взгляд на определённую точку поля зрения), неспособность к счёту объектов, изображённых на картинке, или составлению представления об изображении на картине, неспособность обходить встречающиеся на пути предметы характерны для двусторонних поражений ассоциативных зрительных путей. Подобное сочетание симптомов носит название синдрома Балинта. Обычно он наблюдается при двусторонних инфарктах, развивающихся, как полагают, на фоне снижения кровотока в бассейне дистального отдела задней мозговой артерии в зоне смежного кровоснабжения со средней мозговой артерией, что бывает при остановке сердца.
Наконец, окклюзия верхней части основной артерии, обусловленная, как правило, эмболией, может давать клиническую картину, включающую все или любой из симптомов поражения центральной или периферической территории кровоснабжения. Патогномоничными для неё являются внезапное начало заболевания и двусторонний характер симптоматики.
1.2. Изменение количества сосудов
1.2.1. Уменьшение количества сосудов
ICA агенезия : 0,01% Рис.11, Рис.47:
Примерно к 24 — му дню эмбриогенеза, ICA развивается из дорсальной аорты и третьей дуги. Впоследствии, примерно на 5 — й — 6 — й неделе, основание черепа начинает принимать свою форму. Таким образом, отсутствие ICA приведет к отсутствию каротидного канала, идентификация которого является наиболее практичным методом в определении этой аномалии в клинических условиях. Как правило, пациенты с агенезией ICA бессимптомны благодаря хорошо развитой коллатеральной циркуляции через ECA и вертебробазилярную систему [2].
Аплазия А1 сегмента: 1-2%. Рис.12 и Рис.15 :
В этой ситуации оба сегмента А2 кровоснабжаются из существующего A1 сегмента [2].
Azygos ACA: менее 1% Рис.13 :
Оба сегмента А1 образуют общий А2 сегмент, который кровоснабжает оба полушария[2].
Отсутствие Acom: 5% Рис.14 [2]:
Как правило, отсутствие передней соединительной артерии (Acom) не легко определить на времяпролетной МР-ангиографии, потому что артерия может присутствовать, но сигнал потока слишком слабый, чтобы быть визуализированным.
Отсутствие Pcom: 0,6% Рис.15 :
Задняя соединительная артерия (Pcom), как правило, меньше, чем P1 сегмент. Полное отсутствие редко [2].
Артерия Першерона (Percheron): 4-11.5% Рис.16 :
Таламо-мезенцефальное артериальное кровоснабжение может быть подразделено на 3 типа: тип 1 является наиболее распространенным, перфорантные артерии с обеих сторон отходят от P1 сегментов; тип 2, известный как артерия Першерона, отходящая от одного из P1 сегментов, кровоснабжающая обе стороны; тип 3 представляет собой арку, которая соединяет оба сегмента P1, и из которой берут начало перфорантные артерии [5].
1.2.2. Увеличение числа сосудов
Добавочная MCA: 2,7% Рис.17 :
Литературные определения добавочной средней мозговой артерии (MCA) и удвоения MCA довольно дихотомичны. В данной работе мы используем определение Teal и др., которые ограничили термин «добавочная MCA» ветвью, происходящей из передней мозговой артерии (ACA), а термин «удвоенная MCA» артерией, возникающей из дистального сегмента ICA [6]. Чтобы отличить добавочную MCA от удвоенной, доминирующий сосуд должен быть идентифицирован путем тщательного поиска бифуркации MCA. Сравнение с контралатеральной стороной также полезно, чтобы найти уровень бифуркации ICA [1].
Удвоение: относится к двум отдельным артериям, которые не демонстрируют дистального слияния. Например:
- Удвоение MCA: 0.2-2.9% Рис.18 : удвоенной MCA является артерия, которая отходит от ICA и проходит параллельно главному стволу MCA. Данный вариант не следует путать с ранним разветвлением MCA, при котором присутствует короткий единственный M1 сегмент. Его также не следует путать с передней височной ветвью, которая часто отходит от М1 сегмента.
- Удвоение Acom: 18% Рис.19 [1].
- Удвоение SCA: 14% Рис.12 [2].
Трифуркация:
- Трифуркация АСА: 2-13% Рис.20 : к трифуркации относится наличие трех сегментов А2 и описывается различными названиями, такими как перикаллезный триплекс, arteria mediana corporis callosi и персистирующая примитивная срединная артерия мозолистого тела [2]. Раннее отхождение фронто-полярной ветви, например, из Acom, может выглядеть как третий А2 сегмент.
Трифуркация MCA: 12% Рис.21 : Горизонтальный сегмент MCA делится на верхний и нижний стволы примерно у 78%. У 12% присутствует дополнительный (средний) ствол, данная ситуация называется трифуркацией, а наличие более 3-х стволов, например, квадрифуркация, наблюдается примерно у 10% Рис.22 [2].
Рис.11 Агенезия левой ICA. TOF MRA (а), отсутствие сигнал от потока в левой ICA. MIP СТА (с), CCA продолжается как ECA с отсутствием ICA. Костное окно КТ (b), отсутствие костного сонного канала на левой стороне. Нормальный сонный канал на правой стороне отмечен красной стрелкой для сравнения.
Рис.12 3D MRA, отсутствие А1 сегмента ACA, оба А2 сегмента, отходят с контралатеральной стороны. Обратите внимание на частичную фетальную PCA (белая стрелка), удвоение верхней мозжечковой артерии (синяя стрелка) и гипоплазию позвоночной артерии (красная стрелка), которая заканчивается, как PICA.
Рис.13 3D MRA, слияние обоих A1 сегментов с формированием единого А2 сегмента (azygos ACA) (стрелка).
Рис.14 3D TOF MRA, отсутствие Acom.
Рис.15 3D TOF, отсутствие Pcom и A1 сегмента на одной стороне. Значение этого варианта: в случае окклюзии ICA на этой стороне не будет возможности коллатерализации через Вилизиев круг. Случайная находка: аневризма терминальной части контралатеральной ICA (стрелка).
Рис.16 MIP (а) и 3D TOF (b), тип 2 таламо-мезенцефального артериального кровоснабжения (артерия Першерона) с одиночным артериальным стволом (стрелка), отходящим от P1 сегмента, ветви которого кровоснабжают обе стороны.
Рис.17 3D TOF, добавочная MCA (стрелка), отходящая от А1 сегмента.
Рис.18 3D TOF, удвоенная MCA (красная стрелка), отходящая от дистальной части ICA. Эту артерию не следует путать с передней височной ветвью (белая стрелка), являющейся частой находкой.
Рис.19 3D TOF, удвоение Acom (белые стрелки), фенестрация проксимальной части A2 сегмента (красная стрелка), аплазия А1 сегмента и полная фетальная PCA (синяя стрелка).
Рис.20 3D TOF, трифуркация АСА с тремя А2 сегментами (стрелки), третья ветвь возникает из Acom
Рис.21 3D TOF, трифуркация MCA с дополнительным средним стволом.
Рис.22 3D TOF, квадрифуркация MCA.
Медицина/8. Морфология
К.м.н. Рыбаков А.Г., к.м.н. Лошкарев И.А., к.м.н. Мачинский П.А.,
к.м.н. Тишков С.В.
Мордовский государственный университет им. Н.П. Огарева, Россия
Вариантная анатомия передней соединительной артерии круга Виллизия
Круг Виллизия представляет собой артериальный анастомоз, расположенный на основании головного мозга в подпаутинном пространстве между передним отделом зрительного перекреста и варолиевым мостом. В виллизиевом круге различают две части: переднюю и заднюю. Переднюю часть образуют начальные отделы двух передних мозговых артерий, отходящих от внутренних сонных артерий и соединяющиеся передней соединительной артерией. Заднюю часть образуют две задние мозговые артерии, которые с помощью парных задних соединительных артерий соединяются с внутренней сонной артерией со своей стороны. Таким образом, в формировании виллизиева круга принимают участие ветви внутренних сонных и позвоночных артерий. Соединительные артерии служат связующим звеном между отделами виллизиева круга.
Наряду с типичным строением артерий основания головного мозга встречаются атипичные разновидности круга Виллизия (1, 2, 8, 9). Варианты и аномалии сосудов артериального круга головного мозга имеют важное значение в неврологической и нейрохирургической практике (3, 4, 5, 7). Среди различных вариантов строения артерий основания головного мозга наиболее гемодинамически неблагоприятными являются аплазия и гипоплазия соединительных артерий. При этом происходит анатомическое и функциональное разобщение виллизиева круга и при нарушении мозгового кровообращения развиваются обширные очаги ишемического поражения головного мозга (1, 6).
Целью нашего исследования являлось изучить варианты строения передней соединительной артерий круга Виллизия.
Исследование выполнено на 124 препаратах артерий основания головного мозга человека. Сосуды артериального круга выделяли методом препарирования.
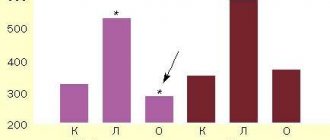
Результаты исследований. Типичное строение передней соединительной артерии было обнаружено в 94 случаях (75,8 %), различные варианты строения передней соединительной артерии наблюдались в 29 случаях (23,4 %) и в 1 случае (0,8 %) нами обнаружена аневризма передней соединительной артерии.
В типичных случаях передняя соединительная артерия представляет собой стволик длиной 2-4 мм, диаметром 1,5-2,5 мм, который располагается между начальными отделами передних мозговых артерий (рис. 1).
Рис. 1.
Типичное строение передней соединительной артерии (указано стрелкой)
Среди вариантов наиболее часто встречалась срединная артерия мозолистого тела, которая была обнаружена в 10 случаях (8,0 %). Срединная артерия мозолистого тела отходила от передней соединительной артерии и направлялась между правой и левой передними мозговыми артериями вдоль corpus callosum (рис. 2).
Рис. 2.
Срединная артерия мозолистого тела (указано стрелкой)
В 8 случаях (6,5 %) наблюдалась двойная передняя соединительная артерия, которая в виде двух параллельно идущих стволиков соединяла правую и левую передние мозговые артерии (рис. 3а). В 3 случаях (2,4 %) было обнаружено частичное раздвоение передней соединительной артерии. При этом артерия начиналась одним стволиком от передней мозговой артерии с одной стороны, а затем вилкообразно раздваивалась и соединялась с передней мозговой артерией противоположной стороны (рис. 3б).
Рис. 3 А.
Двойная передняя соединительная артерия (указано стрелкой)
Рис. 3 Б.
Частичное раздвоение передней соединительной артерии (указано стрелкой)
видна также срединная артерия мозолистого тела
В 1 случае (0,8 %) наблюдалась тройная передняя соединительная артерия (рис. 4а) и в 1 случае (0,8 %) на месте передней соединительной артерии обнаружена сосудистая сеть (рис. 4б).
В 4 случаях (3,2 %) отмечалась гипоплазия передней соединительной артерии, которая была представлена нитевидной веточкой, расположенной между правой и левой передними мозговыми артериями (рис. 5а). В 5 случаях (4,0 %) передняя соединительная артерия отсутствовала, а передние мозговые артерии соединялись друг с другом по типу анастомоза «бок в бок» (рис. 5б). Указанное соединение располагалось вертикально на протяжении 4-5 мм.
В 1 случае (0,8 %) обнаружена аневризма передней соединительной артерии, которая имела округлую форму и диаметр около 2,5 мм (рис. 6).
Рис. 4 А.
Тройная передняя соединительная артерия (указано стрелкой)
Рис. 4 Б.
Передняя соединительная артерия в виде сосудистой сети (указано стрелкой)
Рис. 5А.
Гипоплазия и частичное раздвоение передней соединительной артерии
(указано стрелкой)
Рис. 5Б.
Передняя соединительная артерия отсутствует, передние мозговые артерии соединяются друг с другом по типу анастомоза «бок в бок» (указано стрелкой)
Рис. 6.
Аневризма передней соединительной артерии (указано стрелкой)
Литература
1. Беленькая Р.М. Инсульт и варианты артерий мозга. М.: Медицина, 1979. – 176 с.
2. Гладилин Ю.А. Анатомические особенности внутренних сонных артерий и артериального круга большого мозга. – Саратов: Изд-во Саратовского медицинского университета, 2008. – 242 с.
3. Крылов В.В., Ткачев В.В., Добровольский Г.Ф. Микрохирургия аневризм виллизиевого многоугольника. – М.: Антидор, 2004. – 160 с.
4. Пуцилло М.В., Винокуров А.Г., Белов А.И. Нейрохирургическая анатомия. Под ред. А.Н. Коновалова. – М.: Антидор, 2002. – 206 с.
5. Alawad A.H., Hussein M.A, Hassan M.A. Morphology and normal variations of the cerebral arterial circle of Willis in Khartoum Diagnostic Centre // Khartoum Medical Journal. – 2009. – Vol. 2, № 2. – P. 215-219.
6. De Silva K., Silva R. et al. Prevalence of typical circle of Willis and the variation in the anterior communicating artery: a study of a Sri Lankan population // Ann. Indian. Acad. Neurol. –2009. – Vol. 12, № 3. – P. 157-161.
7. Gurdal E., Cakmak O. et al. Two variations of the anterior communicating artery: a clinical reminder // Neuroanatomy. – 2004. – Vol. 3. – P. 32-34.
8. Kapoor K., Singh B., Dewan L.I. Variations in the configuration of the circle of Willis // Anat. Sci. Int. – 2008. – Vol. 83, № 2. – P. 96-106.
9. Nayak S.B., Somayaji S.N., Soumya K.V. Variant arteries at the base of the brain //
International Journal of Anatomical Variations. – 2009. – Vol. 2. – P. 60-61.
1.3. Изменение морфологии
1.3.1. Гипоплазия
Гипоплазия ICA: 0,079% Рис.23 :
В отличие от агенезии, тонкий сосуд идентифицируется. Опять же, томография основания черепа полезна для визуализации костного сонного канала, который при гипоплазии тоньше, чем обычно [2].
Гипоплазия A1: 10% Рис.24 :
Асимметрия А1 сегментов наблюдается в 80% случаев. Гипоплазия определяется при диаметре сосуда меньше, чем 1,5мм [2].
Гипоплазия A2 (bihemispheric ACA): 7% Рис.24 :
Один из сегментов А2 гипоплазирован. В этом варианте кровоснабжение ипсилатерального полушария происходит в основном из контралатерального (доминирующего) А2 сегмента [2].
Гипоплазия Pcom: 34% Рис.25 :
но полное отсутствие является редкой находкой [2].
Гипоплазия позвоночной артерии:
50% с правой стороны (левая доминантная), 25% левосторонняя (правая доминантная), 25% кодоминантные. Примерно у 0,2% позвоночная артерия заканчивается в PICA Рис.12 и Рис.26 [7] [2]
1.3.2. Гиперплазия
Гиперплазия передней хориоидальной артерии: 2,3% Рис.27 :
Передняя хориодальная артерия отходит от задней поверхности терминального сегмента ICA, дистальнее места отхождения Pcom. Это, как правило, небольшая ветвь. Если она увеличена (гиперплазирована), то кровоснабжает часть территории задней мозговой артерии (затылочно-височной ветви) [1, 2].
1.3.3. Ранняя бифуркация (раннее деление):
Ранняя бифуркация MCA : это частая находка Рис.28 :
Горизонтальный сегмент MCA, как правило, длиной 12 мм, но может быть короче, с ранним разветвлением (би- или трифуркация) [1].
1.3.4. Фенестрация: 0,7% с учетом всех внутричерепных сосудов Рис.6 , Рис.19 и Рис.29 . Фенестрация является разделением просвета артерии на два отдельных канала. Каждый канал имеет свой собственный эндотелий и мышечный слой и могут разделять адвентицию. Эти два канала сливаются дистальнее. Фенестрация чаще наблюдается в задней циркуляции [1, 2].
- Фенестрация А1: 0-4% [1]
- Фенестрация А2: 2% Рис.19 [1]
- Фенестрация Acom: 12-21% [1]
- Фенестрация позвоночной артерии Рис.29 : 0,3-2% [1].
Фенестрация базилярной артерии Рис.29 : 0.12-1.33%: основная артерия образована путем слияния двух продольных невральных артерий. Неполное слияние приводит к сегментарной фенестрации, которая обычно присутствует в проксимальном сегменте базилярной артерии [2].
Рис.23 CTA (а), гипоплазированная ICA (стрелки). Костное окно КТ (b) асимметричный костный сонный канал
Рис.24 3D TOF, гипоплазия А2 сегмента (белая стрелка) и контралатеральный доминантный A2 сегмент «bihemispheric АСА». Обратите внимание на гипоплазию A1 сегмента (красная стрелка).
Рис.25 MIP CTA, гипоплазия правой Pcom (стрелка). Обратите внимание на патологическую окклюзию контрлатеральной ICA.
Рис.26 3D TOF, гипоплазия позвоночной артерии (белая стрелка), которая заканчивается, как PICA (зеленая стрелка).
Рис.27 3D TOF, гиперплазия передней хориоидальной артерии (белая стрелка). Контралатеральная передняя хориоидальная артерия нормального калибра (зеленая стрелка). Красная стрелка указывает на фетальную PCA, синяя стрелка на Pcom.
Рис.28 3D MRA, ранняя бифуркация с коротким пребифуркационным сегментом М1 (стрелка).
Рис.29 Фенестрация А1 сегмента (а), Acom (b), M1 сегмента (с), V4 сегмент (d) и проксимальной части основной артерии (е).
Медицинские интернет-конференции
В связи большим разнообразием мнений в научной литературе о преобладании длины и диаметра парных артерий с правой или левой сторон, а также отсутствие литературных данных о диссимметрии количества ветвей главных мозговых артерий, были подсчитаны показатели их диссимметрии. Обнаружено, что указанные параметры характеризуются наличием диссимметрии различной силы и направления.
Длина артерий. Как у мужчин, так и у женщин правые ПМА чаще длиннее левых; у ЗМА наоборот – чаще преобладают длины левых артерий. ЗСА у мужчин чаще бывает длиннее справа, а у женщин преобладание правой или левой артерии встречается одинаково часто.
Менее других подвержена диссимметрии длина ПМА – показатель относительной диссимметрии у этой артерии самый низкий. Коэффициент диссимметрии рассчитанный для всех изученных артерий незначительно отклоняется от единицы, что свидетельствует о небольшом преобладании длины артерии на одной из сторон. Коэффициент направленности диссимметрии в основном имеет положительное значение, но только для длин ПМА и ЗСА у мужчин он достигает уровня статистической значимости. Коэффициент направленности диссимметрии длины ЗМА у женщин отрицательный, что указывает на левостороннюю направленность диссимметрии, он статистически значим (табл. 1).
Наружный диаметр артерий. Как у мужчин, так и у женщин правые СМА и ЗМА, а также правые ПМА у мужчин, чаще длиннее соответствующих левых артерий; ЗСА ВЧПА как у мужчин, так и у женщин, а также ПМА у женщин, наоборот, – чаще преобладают слева.
Более других подвержен диссимметрии наружный диаметр ПМА – показатель относительной диссимметрии у этой артерии самый высокий. Коэффициент диссимметрии рассчитанный для всех изученных артерий незначительно отклоняется от единицы, что свидетельствует о небольшом преобладании наружного диаметра артерии на одной из сторон. Коэффициент направленности диссимметрии в основном имеет отрицательное значение, что указывает на левостороннюю диссимметрию, но только для наружного диаметра ПМА и ЗСА женщин, ВЧПА мужчин, а также для наружного диаметра СМА лиц обоего пола, он достигает уровня статистической значимости. Коэффициент направленности диссимметрии наружного диаметра СМА у женщин положительный и статистически значимый, что свидетельствует о достоверной правосторонней направленности диссимметрии. Наружный диаметр ВЧПА у женщин четкой направленности не имеет, т.к. коэффициент направленности диссимметрии равен нулю (табл. 2).
Диссимметрия количества ветвей главных мозговых артерий. У ПМА наибольшее количество ветвей отмечено на 5 и 6 кольцах: оно колеблется от 6 до 13, в среднем составляя 8 ветвей. На 8 кольце количество ветвей этой артерии колеблется от 2 до 9, составляя в среднем 5 (табл. 3).
У СМА наибольшее количество ветвей имеется на 4 и 5 кольцах: оно колеблется от 13 до 22, составляя в среднем 17. На 8 кольце у СМА количество ветвей колеблется от 10 до 18, составляя в среднем 12.
У ЗМА наибольшее количество ветвей отмечено на 4 и 5 кольцах: оно колеблется от 4 до 14, составляя в среднем 8. На 7 кольце количество ветвей у этой артерии колеблется от 1 до 7, составляя в среднем 2,3. ЗМА является самой короткой из мозговых артерий, ее ветви оканчиваются на 7 кольце
При анализе характера деления на ветви ПМА, СМА и ЗМА отмечены различия их справа и слева (табл. 4).
У ПМА одинаково часто встретилось преобладание количества отходящих ветвей, как с правой, так и с левой сторон: на уровне 2,3,6,7 колец большая часть ветвей отходила вправо; на уровне 1,4,5,8 колец – влево. Аналогично вели себя ветви ЗМА: на уровне 1,2,6,7 колец из количество преобладало справа, на уровне 3,4,5 колец – слева. У СМА другая закономерность: правых ветвей было больше на уровне 3-8 колец, левых только на уровне 1 и 2 кольца.
1.4. Изменение хода
1.4.1. Аберрантная латеральная глоточная ICA, извитая ICA и «целующиеся» сонные артерии:
Во время эмбрионального развития, ICA, как полагают, чтобы начать разматываться как дорсальный корень аорты, спускается в грудную клетку, что дает прямой путь для ICA. Сбой в разматывании приводит к извилистости ICA, которая проходит в непосредственной близости от средней линии задней стенки глотки, и называется аберрантной латеральной глоточной артерией [6].
Такая морфология чаще наблюдается у пациентов пожилого возраста или у пациентов с артериальной гипертензией, но её не следует путать с эмбриональным вариантом, хотя оба варианта имеют одинаковое значение (см ниже). Частота аберрантной латеральной глоточной ICA составляет около 5%, но точная распространенность аномалии не известна, так как она не может быть морфологически отдифференцирована от извитости. Исследования, проведенные Ekici и соавт. показали, что наименее вовлеченной возрастной группой с извитостью ICA была младшая возрастная группа [8].
Термин «целующиеся сонные артерии» описывает удлиненные сонные артерии ,которые соприкасаются по средней линии; могут наблюдаться заглоточно или интрасфеноидально / интраселлярно Рис.30 [2].
1.4.2. Персистирующая примитивная обонятельная артерия: 0,14%
ACA происходит из примитивной обонятельной артерии, которая регрессирует с образованием возвратной артерии Хюбнера (Heubner). Нарушение регрессии приводит к сохранению примитивной обонятельной артерии. Эта артерия имеет крайний передне-нижний ход в сегменте А1, который перемещается вдоль обонятельного тракта перед задне-верхним переходом к А2 сегменту, образуя конфигурацию в форме шпильки [9].
1.4.3. Персистирующий эмбриологический анастомоз
+ персистирующий каротидно-вертебробазиларный анастомоз:
Во время эмбрионального развития, передняя циркуляция питает задний мозг через несколько анастомозов, так как задняя циркуляция пока еще недостаточно развита. После развития позвоночных артерий, эти анастомозы регрессируют. Нарушение регрессии приводит к аномальному сообщению между передней и задней циркуляцией в постнатальном периоде. Наиболее распространенной формой этих анастомозов является фетальный тип PCA (см. варианты происхождения/отхождения сосудов). Распознавание хода этих аномальных сосудов, а также уровень входа в череп, имеют решающее значение для их дифференциации Таблица 1
- персистирующая тригеминальная артерия (PTA): 0,1-0,2% Рис.31 Рис.48 : PTA берет свое начало от кавернозного сегмента ICA и сообщается с основной артерией. Проксимальнее уровня анастомоза базилярная артерия, как правило, гипоплазирована. На ангиограмме, при виде сбоку, имеет характерную конфигурацию «трезубец Нептуна» или Tau sign, напоминающий греческую букву «Tau » [1] [2]. Имеются две различные классификации Таблица 2 Рис.32 и Рис.33 [10].
- Варианты PTA (Saltzman III): 0.18-0.76%: Артерии, которые кровоснабжают заднюю черепную ямку, отходящие от прекавернозного сегмента ICA и не сообщающиеся с базилярной артерией [1].
- Персистирующая ушная артерия (otic artery): самый редкий каротидно-вертебробазилярный анастомоз. Существование ушной артерии спорно, поскольку она не идентифицирована у низших животных. Она проходит от каменистого сегмента ICA к базилярной системе через внутренний слуховой канал [2].
- Персистирующая примитивная подъязычная артерия (PPHA): 0.03-0.26% Рис.34 Рис.49 : Эта артерия идет от шейного сегмент ICA к базилярной артерии через подъязычный канал. Позвоночная артерия гипоплазирована. КТ основания черепа показывает увеличенный костый подъязычный канал [1, 2].
- Proatlantal intersegmental artery: очень редко. Соединяет шейный сегмент ICA или наружную сонную артерию (ECA) с вертебробазилярной системой. Артерия входит в основание черепа через большое затылочное отверстие, что позволяет отдифференцировать её от подъязычной артерии. Есть два типа:
- Тип I: впадает в позвоночную артерию над атласом.
- Тип II: впадает в позвоночную артерию через атлас [1, 2].
+ персистирующий внутренний-наружный сонный анастомоз
- Аберрантная интратимпаническая ICA: очень редко. Этот вариант является анастомозом между ICA и ECA, поскольку он, как полагают, возникает из-за агенезии шейного сегмента ICA и развития анастомоза между горизонтальным (каменистым) сегментом ICA и увеличенной нижней барабанной артерией, являющейся ветвью ECA. ICA (или, вернее, увеличенная нижняя барабанная артерия) в этом случае имеет меньший диаметр, чем обычная ICA, с отсутствием восходящей части сонного канала, как он входит в основание черепа, кзади и параллельно яремной луковице, которая напоминает массу в hypotympanum; также отсутствует костная пластина между сонным каналом и барабанной полостью [1].
- Персистирующая стремянная артерия (stapedial artery): 0,48%. Эта аномалия возникает в связи с сохранением анастомоза через стремянную артерию, которая обычно присутствует в процессе развития между ECA и ICA. Артерия начинается от каменистого сегмента ICA, проходит через запирательное отверстие и заканчивается как ММА в эпидуральном пространстве средней черепной ямки. КТ основания черепа может показать небольшой канал возле сонного канала. Foramen spinosum, которое содержит ММА, будет отсутствовать. персистирующая стремянная артерия может быть ассоциирована с аберрантной ICA [1, 2].
В таблице 3 приведена частота обсуждаемых вариантов, тем не менее, существуют и другие редкие варианты, которые не могут быть включены в один документ. И, наконец, наличие полностью развитого Виллизиева круга можно считать вариантом, поскольку он присутствует менее чем у 50% популяции [2]
* N.B.: частота варьируется между авторами в зависимости от типа проведенного исследования (КТ, МРТ, хирургическое или посмертное). Частота также может варьироваться в зависимости от географического распределения; опубликованные данные не всегда могут быть применимы к другим группам популяции.
Таблица 1: Типы персистирующих каротидно-вертебробазилярных анастомозов
Таблица 3: встречаемость анатомических вариантов
Рис.30 корональная MIP CTA пациента с историей гипертензии показывает удлиненные сонные артерии, достигающие средней линии («целующиеся» сонные артерии).
Рис.31 3D TOF, вид сбоку (а) и сверху (b), персистирующая примитивная тригеминальная артерия (красная стрелка), отходящая от кавернозного сегмента ICA и сообщающаяся с базилярной артерией, которая до уровня анастомоза гипоплазирована(белая стрелка). В боковой проекции аномальная артерия с ICA напоминают трезубец Нептуна и греческую букву «tau».
Рис.32 MIP CTA персистирующей примитивной тригеминальной артерии (красная стрелка) в двух различных случаях. По словам Salas есть 2 вида: медиальный сфеноидальный или интраселлярный (а), который проходит в турецкое седло и перфорирует твердую мозговую оболочку или спинку седла (зеленая стрелка), как в этом случае, и латеральный каменистый или параселлярный (b), при котором сосуд идет с сенсорными корешками тройничного нерва, сбоку от турецкого седла.
Рис.33 3D TOF, показаны два различных случая персистирующей примитивной тригеминальной артерии (красная стрелка). Классификация в соответствии с Saltzman: Тип I (а), в котором РТА кровоснабжает верхнюю часть базилярной артерии, включая заднюю территорию, и тип II (b) с фетальной PCA (белая стрелка).
Рис.34 3D CE MRA косая (а) и задняя (b) проекции, показывающие персистирующую примитивную подъязычную артерию (красная стрелка), которая отходит от шейного сегмента ICA (зеленая стрелка) и продолжается как вертебробазилярная артерия (синяя стрелка). ECA отмечена белой стрелкой.
Значение
В списке на Рис.35 приведены значения анатомических вариантов.
2.1. Распознавание анатомических паттернов и способность отличать их от патологических изменений:
2.1.1. Знание нормальных вариантов является частью анатомических знаний, которые важны для каждого радиолога и хирурга. Знание нормальных вариантов и их близость к другим структурам облегчает понимание и диагностику различных заболеваний, таких, как:
- Невралгия тройничного нерва, которая может быть вызвана наличием варианта РТА (реже РТА), из-за близости сосуда к тройничному нерву [11].
- Языкоглоточная невралгия или паралич подъязычного нерва, который может быть вызван персистирующей подъязычной артерией [1].
- Пульсирующий звон в ушах в случаях персистирующей стремянной артерии [1].
2.1.2. Вариант против патологии:
- Воронка: воронку Pcom не следует путать с аневризмой Рис.36.
- Гипоплазия ICA может быть спутана с диссекцией или фибромускулярной дисплазией, в то время как агенезия ICA может быть спутана с окклюзией. Визуализация основания черепа способствует дифференциации, так как костный сонный канал будет узким в случаях гипоплазии и отсутствует при агенезии, но будет выглядеть нормально при других приобретенных заболеваниях Рис.11 и Рис.23.
- Различные паттерны перфузионных нарушений могут встречаться с нормальными вариантами, которые могут вызвать путаницу, особенно в контексте инсульта:
- Асимметрия КТ- или МР-перфузии в затылочных долях, в случае односторонней фетальной PCA. Контралатеральная сторона может показать замедленную перфузию, поскольку она кровоснабжается из задней циркуляции Рис.37 .
- Двусторонняя задержка перфузии в затылочных долях по сравнению с лобными и теменными долями может наблюдаться при двустороннем отсутствии Pcom Рис.38 .
- Относительная гипоперфузия на территории PICA в случаях гипоплазии позвоночной артерии. Гипоперфузия может быть представлена, как удлинение времени до пика (time-to-peak), удлинение основного времени прохождения (main transit time) или уменьшение мозгового кровотока (cerebral blood flow), но это никогда не влияет на мозговой объем крови (cerebral blood volume) Рис.39 [12].
2.2. Гемодинамический эффект нормальных вариантов и аномалий:
2.2.1. Понимание функционирования коллатералей: наличие гипоплазии или аплазии сегмента (-ов) в Виллизиевом круге может повлиять на функционирование коллатералей, при окклюзии одной или нескольких артерий Рис.15 .
2.2.2. Объясняет неясные случаи инсульта:
Сосудистые условия, которое вызывают изменения в неожиданных сосудистых территориях, могут быть объяснены нормальными вариантами, такими как:
- Ишемия в задней территории может сопровождать патологию ICA из — за наличия фетальной PCA Рис.40.
- Двусторонняя ишемия и ишемия в определенных зонах, могут обратить внимание на наличие патологии в одном из вариантов, таких, как:
- Двусторонний передний инфаркт в случае тромбоэмболии azygos ACA или доминантной bihemispheric ACA Рис.41.
- Двусторонний мезэнцефалоталамический инфаркт с артерией Першерона Рис.42.
2.3. Ассоциация с сосудистыми и несосудистыми врожденными аномалиями и другими заболеваниями:
2.3.1. Ассоциация с аневризмами: изменения в сосудистой анатомии могут быть признаком недостатка сосудистой зрелости и уязвимости к формированию аневризм. В работе Lazzaro и др., нормальные варианты Виллизиева круга были более распространены в случаях с разрывом аневризм, чем в случаях аневризм без разрыва [13]. На основании обзора литературы, следующие варианты и аномалии были ассоциированы с аневризмами: Таблица 4 Рис.43
- Фенестрации: частота аневризм (IoA) примерно 7% от всех фенестраций. Дефект в медии фенестрированного сегмента и турбулентный поток на обоих концах фенестрации может привести к образованию аневризмы. Кроме того, в работе Hudák и др., фенестрация была частой находкой у больных с необъяснимым субарахноидальным кровоизлиянием из-за слабой артериальной стенки [1] [2] [14]
- ICA агенезия и гипоплазия: IoA 67% [2].
- Аплазия A1 сегмента: IoA14% [15].
- Azygos ACA: IoA 41%. В связи с увеличением потока из обоих сегментов A1 [2].
- Персистирующая дорсальная глазная артерия: IoA 45% [4].
- Персистирующая примитивная обонятельная артерия: в работе Uchino и др, 2 аневризмы внутричерепных артерий были обнаружены у 14 пациентов с PPOA (IoA около 14%); один из них в изгибе шпильки (7%) [9].
- PTA: IoA 14% [1].
- Персистирующая подъязычная артерия: IoA 26% [16].
- Proatlantal intersegmental artery: IoA 10% [1, 2]
- Другие варианты и аномалии, ассоциированные с аневризмами, случаи о которых сообщались, но не доступны, включают infraoptic АСА, верхнюю переднюю соединительную артерию, добавочную MCA, аплазию MCA, вариант PTA и асимметрию Виллизиева круга [1, 2].
2.3.2. Ассоциация с другими сосудистыми аномалиями и заболеваниями:
- фенестрация позвоночной артерии ассоциирована с артериовенозной мальформацией в 7% [6].
- РТА наблюдается при сосудистых аномалиях, таких как АВМ, каротидно-кавернозная фистула, и болезнь Мойа-мойа в 25% случаев [17].
- Proatlantal intersegmental artery: частота цереброваскулярных нарушений, таких как АВМ, мальформация вены Галена и варианты дуги аорты, составляет 59% [18].
- Спонтанная диссекция позвоночной артерии встречалась немного чаще у лиц с гипоплазией позвоночной артерии, чем в контрольной группе (30,4% против 17,4%). Также было установлено, что спонтанная диссекция позвоночной артерии встречается чаще при гипоплазии позвоночных артерий, нежели при доминантных позвоночных артериях (68% против 32%) [19].
2.3.3. Ассоциация с другими врожденными аномалиями:
- Azygos ACA может быть ассоциирована с голопрозэнцефалией и аномалиями миграции Рис.44 [1].
- Гипоплазия ICA, ассоциирована с анэнцефалией и базальной телеангиоэктазией [2].
- фенестрация позвоночной артерии может быть ассоциирована с слиянием позвонков [6].
2.3.4. Ассоциация с другими расстройствами:
- Дисфункция гипофиза и акромегалия при интраселлярных «целующихся» сонных артериях[2].
- Было установлено, что мигрень с аурой чаще встречается у пациентов с незамкнутым Виллизиевым кругом [20].
2.4. Предоперационное планирование для черепно-мозговой хирургии, хирургии головы и шеи и нейроинтервенционных процедур:
Описание нормальных вариантов очень важно для хирургов и интервенционных радиологов, так как некоторые из этих вариантов следует учитывать, чтобы избежать катастрофических последствий во время вмешательства.
2.4.1. Риск катастрофических кровоизлияний существует в следующих случаях:
- Транссфеноидальные операции на гипофизе в случаях PTA или интраселлярных «целующихся» сонных артериях.
- Операции на среднем ухе в случаях персистирующей стремянной артерии и аберрантной интратимпанической ICA.
- Глоточные операции, такие как резекция отофарингеальной опухоли, тонзиллэктомия, аденоидэктомия и палатофарингопластика, в случаях аберрантной латеральной глоточной артерии.
2.4.2. Знание нормальных вариантов имеет важное значение в интервенционных процедурах. Это знание может помочь получить доступ к сосудам, например, доминантная против гипоплазированной позвоночной, или доступ через вариант, или избежать осложнений во время процедур, таких как эмболизация опухоли, через катетеризацию ECA в случаях с ММА отходящей от офтальмической артерии, что может привести к слепоте. Рис.45 Рис.50
2.4.3. Наличие персистирующих каротидно-базилярных анастомозов следует исключать перед определенными процедурами, такими как тест Wada: так как в этом случае инъекция амитала может привести к потере сознания и апноэ [2]
Рис.35 Значение нормальных вариантов
Таблица 4: Варианты, ассоциированные с аневризмами и их встечаемость
Рис.36 3D TOF MRA, воронкообразное расширение с месте отхождения Pcom (белая стрелка), которое не следует путать с аневризмой. Обратите внимание на небольшую аневризму в месте отхождения контрлатеральной Pcom (красная стрелка). Также обратите внимание на трифуркацию АСА.
Рис.37 МР-перфузия, TTP map (а) показывает замедленную перфузию в левой затылочной доле, по другим параметрам перфузии никаких отклонений не обнаружено. 3D TOF (b), показывает фетальную PCA на контралатеральной стороне (стрелка).
Рис.38 TTP perfusion map (а) показывает симметричную задержку в затылочных долях, никаких отклонений в других параметрах перфузии замечено не было. 3D TOF показывет отсутствие Pcom с обеих сторон.
Рис.39 (тот же пациент, что и на рисунке 12) с гипоплазией правой позвоночной артерии, которая заканчивается, как PICA. TTP map показывает задержку перфузии на территории правой PICA. Исследование, проведенное через 6 недель, по другим причинам (не показано) показало отсутствие патологии на этой территории.
Рис.40 МРТ 56-летнего пациента с жалобами на головную боль показывает диссекцию левой ICA (красные стрелки) с интрамуральной гематомой на Т2 (а) и T1FS (b). DWI (с) и ADC (d) показывают подострый инфаркт на территории левой PCA, который обусловлен наличием фетальной PCA (TOF не показана).
Рис.41 72-летний пациент с гемиплегией, эпилепсией и нарушением сознания. DWI (а) и ADC (b) показывают двусторонние инфаркты на территории ACA. DSA (с), показывает проксимальную окклюзию azygos ACA (стрелка).
Рис.42 Двусторонние острые инфаркты таламусов на DWI (а). DSA показывает окклюзию P1 сегмента левой PCA (b). Минимальная реканализация после внутриартериального тромболизиса (с), с легким помутнением артерии Першерона (стрелки), отходящей от левой PCA.
Рис.43 Аневризмы (стрелки), ассоциированные с аномалиями; а) аплазия А1 с аневризмой Acom. b) Azygos ACA с перикаллозной аневризмой. с) фенестрация основной артерии с проксимальной базилярной аневризмой после койлинга.
Рис.44 Аксиальные (а) и сагиттальные (b) МРТ изображения ребенка с голопрозэнцефалией, слиянием поясных извилин спереди и ненормальными клювом и коленом мозолистого тела. Обратите внимание на пустоту потока передней мозговой артерии (стрелка), которая является одиночной (azygos) и смещена кпереди.
Рис.45 55-летняя пациентка, попавшая в ДТП. Первоначальная КТ (а), показывает перелом левой височной кости. Позже она жаловалась на пульсирующий шум в ушах. Была выполнена DSA (с) с flat panel CT angiography (b и d). Восстановленные изображения показали среднюю менингеальную артерию (желтые стрелки), отходящую от глазной артерии (синяя стрелка) и травматическую АВМ (красные стрелки) дренирующуюся в наружную яремную вену с образованием аневризмы (оранжевая стрелка). Знание такого варианта имеет важное значение при планировании терапии.
Сокращения:
- A1: Horizontal segment of ACA
- A2: Vertical segment of ACA
- ACA: Anterior cerebral artery
- Acom: Anterior communicating artery
- AICA: Anterior inferior cerebellar artery
- AVM: Arteriovenous malformation
- BA: Basilar artery
- CBF: Cerebral blood flow
- CBV: Cerebral blood volume
- CoW: Circle of Willis
- DSA: Digital subtraction angiograph
- ECA: External carotid artery
- ICA: Internal carotid artery
- IoA: Incidence of aneurysms
- M1: Sphenoidal segment of MCA
- MCA: Middle cerebral artery
- MMA: Middle meningeal artery
- MTT: Mean transit time
- PCA: Posterior cerebral artery
- Pcom: Posterior communicating artery
- PDOA: Persistent dorsal ophthalmic artery
- PICA: Posterior inferior cerebellar artery
- PPHA: Persistent primitive hypoglossal artery
- PPOA: Persistent primitive olfactory artery
- PTA: Persistent trigeminal artery
- SCA: Superior cerebellar artery
- sVAD: Spontaneous vertebral artery dissection