Венозная энцефалопатия представляет собой нередкое состояние сосудистой системы головного мозга, при котором происходит нарушение венозного оттока крови от головного мозга. При этом данное заболевание может сочетаться с артериальными проблемами и так называемой дисциркуляторной энцефалопатией (слова «так называемой» автор использует в силу того, что венозная энцефалопатия тоже является по своей сути дисциркуляторным процессом), так и быть самостоятельным заболеванием.
Информация для врачей. По МКБ 10 диагноза венозная энцефалопатия не существует. В силу этого для более точного указания именно наличия венозной проблемы, логичнее использовать коды M53.0 (шейно-черепной синдром) и указывать на то, что проблемы с шейным отделом позвоночника привели к данному состоянию, приводя в диагноз описание синдром хронического нарушения венозного оттока, либо указывать данный синдром в рамках диагноза I67.8 – дисциркуляторная энцефалопатия – в том случае, если данный диагноз также имеет место быть.
На настоящий момент венозная дисфункция является дискутабельным состоянием, не признаваемом рядом авторов, однако клиническая практика автора сайта показывает важность наличия нарушений венозного оттока из полости черепа в формировании различных симптомов.
Немного о венозной энцефалопатии
Венозная энцефалопатия развивается при наличии хронических нарушений венозного оттока крови от головного мозга. В силу такого состояния изменяется продукция ликвора, повышается внутричерепное давления, нарушаются метаболические процессы. Причин для этого много. Среди них наиболее часты – наследственные особенности строения стенки вены, шейные компрессионные синдромы, резидуальный дизонтогенетический фон (гипоплазия сосудов и т.п.). Реже эти процессы проистекают из таких причин как последствия воспалительного процесса в венах и синусах (например, после синус тромбоза), при сдавлении опухолью головного мозга, при перенесенных травмах черепа, в том числе и при родовой травме.
Сама по себе венозная энцефалопатия как болезнь не несет угрозы жизни больному. Однако её наличие может значимо ухудшать качество жизни, снижать трудоспособность, ухудшать прогноз при наличии других соматических заболеваний.
Причины возникновения
Основная причина появления – хроническая ишемия головного мозга, вызванная различными нарушениями работы сосудов:
- Около 60% случаев ДЭП взывают атеросклеротические изменения в стенках сосудов головного мозга;
- Артериальная гипертензия занимает второе место в списке причин возникновения. Она может наблюдаться при ряде патологий: хроническом гломерулонефрите, гипертонической болезни, поликистозе почек, болезни Иценко-Кушинга, феохромоцитоме и т.д.
- Гипертония провоцирует энцефалопатию из-за возникновения спазма сосудов центральной нервной системы, приводящего к обеднению кровотока;
- Патология позвоночных артерий также может стать причиной возникновения болезни, так как отвечает за 30% мозгового кровообращения. В случае если первичным заболеванием выступает нестабильность шейного отдела диспластического характера, остеохондроз, аномалия Кимерли, пороки развития или перенесенная травма позвоночника, наблюдается симптоматическая картина нарушения кровообращения в вертебро-базилярном бассейне;
- Часто ДЭП возникает, как сопутствующее заболевание при диабетической микроангиопатии. В случае если при сахарном диабете пациенту не удается корректировать уровень глюкозы в крови до верхних границ нормы.
Также причинами вызывающими дисциркуляторную энцефалопатию могут выступать:
- Хроническая или стойкая гипотония;
- Аритмия;
- Наследственная ангиопатия;
- Черепно-мозговые травмы;
- Системные васкулиты.
Симптомы и диагностика венозной энцефалопатии
Симптоматика венозной энцефалопатии разнообразна, зачастую она напоминает иные заболевания (дисциркуляторный процесс, проблемы с шейным отделом позвоночника, депрессию и т.п.). Наиболее характерными «венозными» жалобами являются следующие симптомы:
- Утренние (иногда ночные) головные боли распирающего характера
- Головокружение, имеющее несистемный характер, усиливающееся при смене положения тела,
- Шум в голове, особенно при отхождении ко сну
- Зрительные нарушения (может отмечаться прогрессирующее снижение остроты зрения, различные фотопсии)
- Чувство дискомфорта в глазах в утренние часы
Симптомы усиливаются при работе внаклон, при ношении узких воротников и галстуков, при сне на низкой поверхности. Объективно при этом могут также отмечаться следующие признаки:
- Пастозность (отечность) лица и век в утренние часы (с бледным или синюшным оттенком)
- Легкая заложенность носа
Также характерны состояния, после который жалобы усиливаются: наклоны вперед с опусканием головы, горизонтальное положение тел, прием алкогольсодержащих напитков, нитратов, сосудорасширяющих препаратов, теплая ванна или сауна, горячие напитки, нахождение в душном помещении, дневной сон. Или, наоборот, уменьшаются: употребление кофеин содержащих напитков, ополаскивание в холодной воде, прогулки на свежем воздухе, вертикальное положение тела, сон строго на высокой подушке.
Важное значение имеет неврологический осмотр, который, впрочем, также не имеет кардинальных диагностических признаков. В неврологическом статусе обнаруживаются следующие симптомы: намечен нистагм, имеется недостаточность конвергенции глазных яблок, снижение корнеальных рефлексов (проверяются редко), болезненность точек выхода ветвей тройничного нерва, снижение чувствительности в зоне иннервации первой тройничного нерва, диссоциация (разница между) коленных и ахилловых рефлексов, нарушение коррдинации при ходьбе.
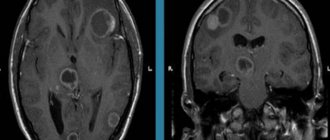
Методами диагностики являются комплекс следующих обследований: офтальмологическое обследование, которое позволяет выявить застойные явления на сетчатке, расширенные вены сетчатки, ультразвуковое исследование вен шеи и головного мозга, МРТ-флебография (при необходимости с введением контрастного вещества). Относительным исследованием, которое может помочь в условиях отсутствия вышеозначенных методик – реоэнцефалография, позволяющая оценить микроциркуляцию и венозный отток. Наличие показателей диастолического индекса ниже нормы может заставить задуматься о наличии венозных нарушений.
Однако четких диагностических критериев не существует. В 90% случаев диагноз выставляется на данных жалоб, анамнеза, данных неврологического осмотра, ориентируясь на проведенные (по возможности) методики исследования.
В идеале для достоверной диагностики необходимо сочетание наличия всех вышеописанных признаков заболевания вместе с отсутствием других достоверных причин для развития жалоб пациента.
Материал и методы
Настоящая работа выполнена на базе неврологического отделения ГКБ № 1 им. Н.И. Пирогова. Проведение исследования одобрено на заседании локального этического комитета. Все пациенты подписали форму информированного согласия на участие в наблюдательной программе.
В наблюдательной программе приняли участие 60 пациентов с достоверным диагнозом «хроническая ишемия головного мозга», выставленным в соответствии с диагностическими критериями, предложенными В.А. Парфеновым (2015) [17], и с признаками системной венозной недостаточности, а также клиническими признаками венозной энцефалопатии, включавшими: утренние головные боли, ощущение тяжести в голове, шум в голове, наличие венозной сети на лице.
Критериями включения
в программу были: возраст от 55 до 80 лет; достоверный диагноз хронической ишемии головного мозга; признаки периферической и центральной венозной недостаточности; цефалгический синдром; астеническое состояние на момент включения в исследование в соответствии с диагностическими критериями; атактический синдром; стабильный клинический, неврологический или гемодинамический статус пациента в течение 28 дней на момент включения в исследование.
Критериями невключения
в программу были: когнитивное расстройство (деменция), влияющее на возможность участия в программе (оценка по краткой шкале оценки психического статуса на момент включения менее 24 баллов); нежелание сотрудничать в рамках программы; тяжелая степень инвалидности (неспособность к самостоятельному передвижению, трудности в самообслуживании); неспособность выполнять любую из процедур программы (например, наличие грубой афазии вследствие ранее перенесенного инсульта); тяжелая депрессия/тревога (14 и более баллов по госпитальной шкале тревоги и депрессии HADS), требующая консультации психиатра; выраженные нарушения функции почек или печени; тяжелая сердечная недостаточность; повышенная чувствительность к L-лизина эсцинату или винпоцетину, или их компонентам; прием любых других препаратов, способных влиять на головную боль, астению, атактические нарушения за исключением используемых для терапии основного заболевания.
Все пациенты методом случайного отбора были разделены на две группы по 30 человек. Пациенты основной группы получали L-лизина эсцинат по 10 мл на 200 мл физиологического раствора внутривенно капельно, контрольной группы — винпоцетин по 2 мл на 200 мл физиологического раствора внутривенно капельно. Курс лечения в обеих группах составил 10 дней.
Ведущими клиническими синдромами в обеих группах были астенический (в соответствии с диагностическими критериями), цефалгический и атактический. Возраст пациентов варьировал от 55 до 80 лет (средний возраст 63,21±6,34 года), статистически значимо по этому показателю группы не различались (р=0,632) — средний возраст пациентов основной группы составил 64,57±7,12 года, контрольной группы — 62,83±8,06 года. Мужчин в основной группе было 13, в контрольной — 16.
Все пациенты имели широкий набор сосудистых факторов риска. Пациенты с артериальной гипертензией 1–2-й степени принимали стандартный набор гипотензивных препаратов в разных комбинациях: диуретики, ингибиторы ангиотензинпревращающего фермента, блокаторы кальциевых каналов и β-адреноблокаторы. В основной группе дислипидемия выявлена у 18 пациентов, сахарный диабет 2 типа — у 4, в контрольной группе — у 21 и 2 человек соответственно. У 11 пациентов основной группы и у 9 — контрольной в анамнезе отмечалось варикозное расширение вен нижних конечностей. Инфарктов и инсультов у пациентов до включения в программу не отмечалось.
Продолжительность наблюдательной программы составила 10 дней, что соответствовало продолжительности курса внутривенных инфузий.
Программой было предусмотрено 3 визита к врачу.
Визит скрининга (визит 1),
в ходе которого проводилась оценка соответствия критериям включения/невключения, в т. ч. с использованием краткой шкалы психического статуса (MMSE) и госпитальной шкалы тревоги и депрессии (HADS).
Визит начала лечения (визит 2)
— как правило, проходил в один день с первым визитом, в отдельных случаях на следующий день. Он включал оценку по модифицированной шкале оценки астении (MFI-20), 100-миллиметровой визуальной аналоговой шкале (ВАШ) головной боли (100 мм — максимально выраженная боль, 0 мм — отсутствие боли), субъективной шкале неврологических расстройств (СШНР; данная шкала состоит из десяти ВАШ, в каждой из которых 0 соответствует отсутствию симптомов, а 10 — максимально выраженной симптоматике; учитываются следующие клинические показатели: головокружение, неустойчивость, шум в ушах, тяжесть в голове, параметры памяти, внимания, утомляемость и качество сна) [12]. Также использовали шкалу Тинетти, которая включает в себя два блока для оценки общей устойчивости и походки. Суммарная оценка степени нарушений общей двигательной активности имеет следующую градацию: 0–20 — значительная степень, 21–33 — умеренная, 34–38 — легкая, 39–40 — норма. Кроме того, проводилось офтальмологическое обследование с определением застоя на глазном дне, сужения артерий, расширения вен, стушеванности дисков зрительных нервов — определяли только наличие или отсутствие признака. Дуплексное сканирование сосудов (вен) проводили в горизонтальном положении после 10 мин отдыха. Оценивали скорость кровотока по венам Розенталя, угловым венам глаза, луковицам внутренних яремных вен и по позвоночным венам.
Все обследования проводили до введения первой дозы препарата.
Визит окончания лечения (визит 3)
— назначался через 10 дней после визита 2 и включал обследование, аналогичное обследованию, проведенному на визитах 1 и 2.
Статистическая обработка данных выполнена с использованием непараметрических методов при сравнении зависимых и независимых групп (корреляционный анализ Спирмена, t-тест для парных случаев и тест Вилкоксона). Для оценки равномерности распределения использовали критерий Колмогорова — Смирнова. Для дихотомических переменных использовали анализ с применением таблиц 2×2 и критерия Мак-Немара. Учитывая преимущественную неравномерность распределения показателей, данные представляли в виде медианы и 25-го и 75-го квартилей (Me [Q25; Q75]). В отдельных случаях для большей репрезентативности использовали среднее и среднеквадратическое отклонение. Различия между показателями считали статистически значимыми при вероятности ошибки менее 5%.
Головокружение при венозной энцефалопатии
Головокружение при венозной энцефалопатии носит характерные отличия. Возникает оно после смены положения тела, достаточно быстро проходит в вертикальном положении, усиливается к утру. Однако провоцировать данный симптом могут и иные факторы, которые также спровоцировали его бы и при других заболеваниях: прием алкоголя, скачок АД и т.п.
Объективизация наличия головокружения вследствие нарушения венозного оттока сложна. У пациентов проверяется точность при выполнении коррдинаторных проб, проводят пробу Ромберга, проверяют нистагм стоя и, затем, в положении лежа. Усиление нистагма лежа тоже может указывать на нарушения венозного оттока.
Головокружение при венозной энцефалопатии не несет никакой угрозы жизни. Как правило, проводимое лечение быстро купирует данный симптом
Лечение венозной энцефалопатии
Для начала хочется отметить группы препаратов, которые лучше не использовать при венозной энцефалопатии, так как они могут вызвать ухудшение самочувствия. К ним следует отнести антигипертензивные препараты группы блокаторов кальциевых каналов, нитроглицерин, никотиновую кислоту. Эти препараты, вызывая дилатацию вен, лишь ухудшают причины, приведшие к патологическому состоянию.
Препаратами выбора при венозной энцефалопатии служат венотоники, как для внутривенного введения (L-лизина-эсцитат она же соль конского каштана эсцина и аминокислоты), так и для приема внутрь, к ним относят Антистакс, Троксевазин, Детралекс, Флебодиа. Автор сайта предпочитает назначать Детралекс, хотя выбор препарата – прерогатива лечащего врача.
В дополнение используют вазоактивные препараты (Танакан, Кавинтон, Трентал), метаболические средства (Мексидол), специфические диуретики, снижающие уровень внутричерепного давления (Диакарб, Маннитол). Симптоматически могут использоваться препараты бетагистина, НПВС (особенно при проблеме с шейным отделом позвоночника), миорелаксанты (позволяют снять спазм мышц позвоночника, препятствующих венозному оттоку).
Однако не стоит обходить и немедикаментозные способы лечения проблемы: ЛФК, соблюдение правильного образа жизни, ограничение провоцирующих факторов (алкоголь, работа внаклон и т.п.).
Венозная энцефалопатия при своевременной диагностике достаточно хорошо поддается терапии. Помните, Ваше здоровье – в Ваших руках, а помочь его восстановить могут врачи, важно лишь соблюдать все рекомендации. Будьте здоровы!
Лечение
Лечение венозной энцефалопатии всегда комплексное и направлено на устранение как основного заболевания, так и сопутствующих. Немаловажно для начала купировать симптомы болезни, чтобы облегчить общее состояние.
Самолечение опасно осложнениями!
Внимание
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
- Только специалист пропишет подходящие препараты.
- Выздоровление пройдет легче и быстрее.
- Врач проконтролирует течение болезни и поможет избежать осложнений.
найти врача
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
На первой стадии заболевания лечение может проводиться в домашних условиях, с обязательным посещением медицинского учреждения. Все другие стадии нуждаются в наблюдении и лечении в стенах стационара.
Важное значение в лечении имеют:
- режим дня;
- лечебная физкультура;
- физиотерапевтические процедуры;
- дыхательная гимнастика;
- нормализация сна;
- отказ от курения и алкоголя;
- устранение неблагоприятных психотравмирующих ситуаций.
Основной упор в лечении делается на медикаментозную терапию, которая включает в себя:
- Препараты для поддержания тонуса сосудов – венотоники, применяются в форме таблеток и инфузий (внутривенное введение).
- Диуретики — мочегонные препараты, использующиеся для снижения внутричерепного давления.
Также используют вазоактивные препараты, улучшающие кровоснабжение клеток нервной ткани:
- миотропные спазмолитики, расширяющие сосуды;
- ангиопротекторы, укрепляющие сосуды и защищающие их стенки от механического повреждения;
- метаболические средства, усиливающие энергетические процессы в клетках.
Лечение может включать в себя также в зависимости от факторов риска:
- нормализацию артериального давления;
- лечение атеросклероза, для снижения холестерина в крови;
- детоксикацию организма с помощью гемодиализа и гемоперфузии.
При прогрессирующем течении заболевания может понадобиться хирургическое лечение. При тромбозе или гнойном воспалении синуса проводится оперативное лечение.
Длительность лечения зависит от серьезности патологии. При тяжелой степени лечение занимает до 4 месяцев, легкая степень лечится около 1 месяца в домашних условиях.
Следует также помнить, что лечение народными средствами при данном заболевании неприемлемо.