О боги, боги, за что вы наказываете меня? Да, нет сомнений! Это она, опять она, непобедимая, ужасная болезнь гемикрания, при которой болит полголовы. От нее нет средств, нет никакого спасения. Попробую не двигать головой.. Именно так описывает свою головную боль Понтий Пилат в бессмертном произведении М.А.Булгакова. Главный герой настолько страшится боли, что «малодушно помышляет о смерти». К сожалению, не каждый человек, страдающий этим недугом, находит своего Иешуа Га-Ноцри, который, как мы помним, не только распознал недуг, но и смог его исцелить. Но это литературное произведение, а мы попробуем разобрать данное заболевание с точки зрения современной медицины.
И сначала немного истории
Французское слово «мигрень» (migraine) перешло к нам из латинского, также это заболевание называли гемикрания (hemicrania — «половина головы»). Первые письменные упоминания симптомов мигрени находят в клинописных таблицах древних шумеров, возраст которых составляет более 7000 лет. Возможно, мигренью страдали наши предки еще в неолите. Попытками лечения именно этой болезни можно объяснить часть черепов со следами трепанации. Скорее всего древние Homo sapiens пытались «выпустить злого духа», засевшего, по их мнению, в черепе. Мигрень была прекрасно известна и целителям Древнего Египта — папирусы с прописями для ее лечения дошли и до наших дней. Первое подробное описание заболевания с сильной головной болью, очень похожего на мигрень, сделал древнегреческий врач Аретей Каппадокийский в своей книге «Об острых и хронических заболеваниях». Этот целитель назвал заболевание гетерокранией (heterokrania — другая, чужая голова). Он же составил первую подробную классификацию мигреней, описал несколько случаев смерти вследствие мигрени, которые, скорее всего, на самом деле были кровоизлияниями в мозг. Цельс, врач, трудившейся в I веке до нашей эры, считал, что заболевание длится всю жизнь, но не угрожает ей. Выдвинул теорию (ошибочную), что приступам мигрени обычно сопутствует лихорадка. Упоминания о мигрени есть и у Гиппократа, Авиценны (в «Каноне врачебной науки»). Однако до наших дней дошло название, данное древнеримским врачом Клавдием Галеном – hemicrania. Гален тем самым подчеркнул одну из отличительных особенностей этого заболевания — локализацию боли только в одной половине головы. Греческий врач Эгинат выделил факторы, провоцирующие приступы мигрени, такие как шум, крики, яркий свет, сильно пахнущие вещества, употребление вина. В IV веке нашей эры Целий Аврелиан обратил внимание на то, что боль при мигрени может локализоваться в глубине глазницы и отдавать в затылок. В VI веке нашей эры Александр из Траллеса указал на отличие мигрени (гемикрании) от других головных болей (цефалгий). В то же время он полагал, что источником головных болей являются нарушения желудочно-кишечного тракта и предлагал заменить кровопускания, практиковавшиеся для лечения недуга, на клизмы. С приходом Средневековья для больных мигренью наступили тяжелые времена. Их обвиняли в связях с дьяволом, пытками и истязаниями пытались «изгнать вселившихся демонов». Лишь в 16-м веке ученые и врачи вернулись к данной проблеме. Выдвигались различные теории о происхождении гемикрании и методах её лечения. Заболевание связывали то с нарушением зрения, то с поражениями пищеварительной системы. До конца 19-го века основными методами лечения были кровопускания (по 6 унций за раз, что соответствует 150 граммам) и рвотные средства. Период конца 19-го – начала 20-го века характеризуется всплеском активности в изучении мигрени. Например, Флатау (польский невролог) в своей монографии, наиболее полно описывающей тогдашние представления о мигрени, приводит ссылки более чем на 470 работ по этой проблеме. Среди великих и знаменитых людей от мигрени страдали Юлий Цезарь, Кальвин, Линней, Паскаль, Бетховен, Дарвин, Маркс, Нобель, Гейне, Эдгар По, Мопассан, Вагнер, Шопен, Чайковский, Ницше, Фрейд.
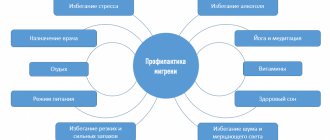
Профилактика мигрени
К профилактическим мерам главным образом относится соблюдение норм здорового образа жизни. Людям со склонностью к данному заболеванию необходимо по возможности хорошо высыпаться ночью, а днем проявлять физическую активность: посещать тренировки в спортзале или как минимум чаще ходить пешком.
Крайне важно регулярно и правильно питаться, избегая провоцирующих мигрень продуктов: глутамата натрия, нитратов, сульфитов. Следует исключить алкоголь, кофе и шоколад. В период поста, диет или других мер по ограничению рациона необходимо обратить внимание на профилактические препараты.
Что касается медикаментов, то каждый принимаемый препарат нуждается в тщательном контроле. К таким средствам относятся гормональные контрацептивы, которые должны быть подобраны индивидуально врачом.
Наилучшим решением будет полный отказ от вредных привычек, в особенности от курения.
А теперь оставим историю и перейдем к современным представлениям об этой болезни
Мигрень — неврологическое заболевание, наиболее частым и характерным симптомом которого являются эпизодические или регулярные сильные и мучительные приступы головной боли в одной (редко в обеих) половине головы. По классификации МКБ-10 её относят к неврологическим заболеваниям (класс G), группе «эпизодические и пароксизмальные расстройства». Сама мигрень находится под кодом 43. В настоящее время выделяют следующие формы заболевания (даны с кодом МКБ):
- G43.0 Мигрень без ауры (простая мигрень)
- G43.1 Мигрень с аурой (классическая мигрень)
- G43.2 Мигренозный статус
- G43.3 Осложненная мигрень
- G43.8 Другая мигрень. Офтальмоплегическая мигрень. Ретинальная мигрень
- G43.9 Мигрень неуточнённая
Согласно эпидемиологическим исследованиям, в развитых странах Европы и Америки мигренью страдает от 3 до 16 % населения, а по некоторым данным и до 30 %, среди женщин мигренью болеют 18 %, среди мужчин — 6 % и среди детей — 4 %. Тяжесть заболевания варьирует от редких (несколько раз в год), сравнительно лёгких приступов, до ежедневных; но чаще всего приступы мигрени повторяются с периодичностью 2-8 раз в месяц. Велика социальная значимость недуга, притом что сама по себе болезнь не приводит к смерти. Стоит помнить, что приступы, как правило, возникают внезапно, что приводит к потере работоспособности пациента и невозможности выполнять свои трудовые обязанности. Неожиданность приступов обусловлена еще и тем, что большинство пациентов, страдающих мигренью, испытывают приступы без ауры. У пациентов, приступы которых обычно проходят с аурой, время от времени также испытывают пароксизмы без нее. Другими словами, предсказать, когда будет следующий приступ очень и очень сложно.
Лечение мигрени
Терапия при мигрени направлена одновременно на обезболивание во время приступов и на снижение их частоты. В перечень обезболивающих препаратов входят парацетамол, аспирин, противовоспалительные средства, эрготаминные препараты.
Наряду с этими медикаментами применяются триптаны — препараты комплексного действия. Одновременно они обезболивают, сужают сосуды головного мозга и воздействуют на рецепторы, которые выделяют вещества, провоцирующие воспаление. В результате снижается интенсивность пульсации болевых ощущений, они полностью проходят.
Несмотря на эффективное действие, систематический прием препаратов от мигрени с содержанием кофеина и кодеина крайне нежелателен ввиду того, что они приводят к зависимости. Головной мозг обладает способностью запоминать стимулирующее действие этих веществ, что дает толчок к новым приступам. В результате, чтобы избавиться от головной боли, пациент вынужден снова принимать лекарство.
Этиология заболевания
В возникновении мигрени значительную роль играют наследственные факторы, причем риск развития заболевания у детей при наследственной отягощенности по отцовской линии составляет 30%, а по материнской — 72%. Если мигренью страдают оба супруга, то вероятность ее возникновения у их детей составляет 80-90%. Найдено около 20 мутаций в различных локусах, так или иначе связанных с данной болезнью. При этом генетические предпосылки значимее для мигрени с аурой, чем для приступов без нее. Также существуют факторы, провоцирующие приступ (но он может начаться и без них). К ним относятся, например: — стресс, нервное и физическое перенапряжение, — пищевые факторы (сыр, шоколад, орехи, рыба), алкогольные напитки (чаще всего пиво и красное вино, шампанское), — прием гормональных контрацептивов, — сон (недостаток и, как ни странно, избыток), в том числе и изменение часовых поясов, — погодные факторы (смена погоды, смена климатических условий).
Причины мигренозных приступов
Несмотря на многолетние исследования, точную причину возникновения приступов установить не удалось.
Читайте здесь! Гингивит — причины возникновения и варианты лечения в домашних условиях. 125 фото и видео методов лечения болезни
Итак, какие причины мигрени бывают:
- Употребление в пищу большого количества кофе, шоколада, вина, копченых продуктов.
- Стресс или возбужденное состояние психики.
- Применение некоторых медикаментов, например, контрацептивов.
- Резкое изменение погодных условий.
- Превышение физической активности.
- Предменструальный период.
Люди, которые часто сталкиваются с приступами мигрени уже знают о причине их возникновения, и они могут пытаться исключить их. Частоту приступов конечно можно уменьшить, но избавиться от симптомов полностью, к сожалению, не удастся.
Патогенез
Scientific American 299, 56 — 63 (2008) Патофизиология мигрени всегда оставалась загадочной, поэтому к концу 20-го века сложилось целых три направления в ее патогенезе. Все они получили экспериментальное и клиническое подтверждение. Первое направление основано на предположении: приступы связаны с сужением или расширением внутри- и внечерепных артерий. Это одна из начальных теорий. Она предполагает, что мигрень вызывается неожиданным сужением внутричерепных сосудов, вызывающим ишемию мозга и, как следствие, ауру. Вслед за этим происходит расширение внечерепных кровеносных сосудов, что и вызывает головную боль (Вольфа, 1930). Далее была предложена теория шунта (Г. Хейк, 1960-е годы.). Головная боль объяснялась тем, что при приступе кровь стремится пройти из артерии непосредственно в вену через артериовенозный шунт, минуя внутричерепные капилляры. Это вызывает ишемию мозга, которая и представляет собой основную причину головной боли. Тромбоцитарная теория предполагает, что мигрень вызывается первичной патологией тромбоцитов. При склеивании тромбоцитов освобождается значительное количество нейротрансмиттера 5-гидроокситриптамина (5-НТ). Доказывает эту теорию то, что тромбоциты больных мигренью имеют более выраженную способность к склеиванию, чем у здоровых людей, и более чувствительны к факторам, провоцирующим высвобождение 5-НТ. Второе направление объясняет боли разрядом, возникающим в триггерной зоне среднего мозга (возможно, в серотонинергических дорсальных ядрах шва ствола мозга ). Недавние позитронно-эмиссионные исследования показали, что во время мигрени активируется дорзальная область около водопроводного пространства среднего мозга. Эта активность не снижается даже под влиянием суматриптана, даже если он уменьшает мигренозную боль. Указанные области мозга содержат серотонин-, норадреналин-, эндорфин- и ГАМК-ергические системы. Предполагается, что пусковым фактором мигрени является возмущение именно этого комплекса нейрофизиологических взаимодействий в данной области. Резкое высвобождение серотонина ведёт к вазоконстрикции сосудов (продромальный период), однако, 5-НТ быстро перерабатывается и выводится из крови, что приводит к вазодилатации и развёртыванию приступа головной боли. Поэтому ряд исследователей (Вейн А.М. и др.; Gцbel H.,) считают, что мигрень является первичной нейрогенной церебральной дисфункцией с наличием генетически детерминированной стволовой недостаточности, выраженной кортикальной гиперактивности с периодически наступающими нарушениями функции гипоталамуса. Наконец, третье направление связывают с возбуждением нейронов ядра тройничного нерва в стволе мозга (так называемой тройнично-сосудистой системы ). Аксоны этих нейронов заканчиваются в стенках артерий и выделяют вазоактивные нейропептиды. (M. Moskowitz и соавт., 1989). Согласно этой теории, источником головной боли являются краниальные сосуды и сосуды твёрдой мозговой оболочки, имеющие тригеминальную иннервацию и находящиеся под контролем срединно-стволовых структур мозга. При спонтанном приступе мигрени происходит активация стволовых структур мозга, расположенных возле сильвиева водопровода, в области синего пятна и ретикулярной формации, которые являются своеобразным генератором приступа мигрени. Это приводит к антидромной активации тригеминально-васкулярной системы с выделением в стенку сосудов нейропептидов (субстанция Р, нейропептид, связанный с геном, контролирующим кальцитонин), вызывающих их дилатацию, повышенную проницаемость и как следствие развитие в ней нейрогенного воспаления. Асептическое нейрогенное воспаление активирует ноцицептивные терминали афферентных волокон тройничного нерва, расположенные в сосудистой стенке, приводя к формированию на уровне ЦНС чувства боли. Как уже было сказано, в настоящее время особое внимание уделяется серотонину, как ключевому звену в патогенезе мигрени. Предполагается, что именно он является пусковым фактором к развитию мигрени, а сам приступ может протекать по любому из этих механизмов или их совокупности. В подтверждение серотониновой теории говорит так же то, что в период приступа мигрени:
- Резко падает содержание 5-НТ в тромбоцитах (на 30-40%)
- Отмечается повышенное содержание в моче продуктов метаболизма серотонина
- Приступы мигрени могут провоцироваться приёмом резерпина, способствующего высвобождению 5-НТ
- Известные антимигренозные лекарства (эрготамин) взаимодействуют с 5-НТ рецепторами
- Внутривенное введение серотонина может облегчить мигренозную атаку.
Причины возникновения мигрени
Во время спазма сосудов и последующего их расширения, стенки сильно растягиваются, это происходит из-за повышении уровня серотонина. В эти моменты происходят приступы мигрени. После того, как поступление крови приходит в норму — боль уходит. Зачастую мигрень у женщин, является наследственной. Но можно выделить ряд возбудителей мигрени, которые приводят к её активации:
- Стрессовое состояние, особенно если оно присутствует продолжительное время;
- Отсутствие спорта и ежедневной активности;
- Низкая экология, также может привести к проявлению мигрени;
- Вредные привычки — алкоголь, сигареты;
- Резкая смена климата и погода;
- Отсутствие нормально распорядка дня, недостаток сна;
- гормональные изменения;
- Отсутствие необходимых витаминов в организме, злоупотребление фастфудом;
- Лекарства, в виде побочных действие или если в них содержатся противопоказанные Вам вещества;
- Воздействие внешних раздражителей — яркий свет, шум, запахи и др.
Патофизиология возникновения ауры при мигрени
Вероятно, причиной ауры является кортикальная распространяющаяся — «мозговая буря». Она представляет собой волну интенсивной активности нервных клеток, которая движется по необычно большой площади коры (складчатого наружного слоя мозга) — и особенно в областях, отвечающих за зрение. COURTESY OF DAVID W. DODICK ( Dodick); UNIVERSITY OF CALIFORNIA, IRVINE, MEDICAL CENTER ( Gargus); TAMI TOLPA (brain illustrations); COURTESY OF NOUCHINE HADJIKHANI (brain scans); MIGRAINE ACTION ASSOCIATION AND BOEHRINGER INGELHEIM (aura art) Scientific American 299, 56 — 63 (2008) Вслед за фазой гипервозбудимости наступает период относительно длительного торможения нервных клеток, во время которого нейроны находятся в состоянии «приостановленной активности», когда их невозможно возбудить. Если рассмотреть это подробнее, то: нейронная активность управляется точно синхронизированными потоками ионов натрия, калия и кальция через мембрану нервной клетки по ионным каналам и насосам, обеспечивающим покоящейся клетке большое количество калия и небольшое — натрия и кальция. Нейрон «разряжается» и высвобождает нейромедиаторы тогда, когда поток ионов натрия и кальция устремляется через открывающиеся каналы и деполяризует мембрану, в результате чего внутренняя ее поверхность становится заряженной положительно относительно наружной. После этого клетки на короткое время гиперполяризуются: позволяя ионам калия устремиться наружу, они теперь изнутри приобретают сильный отрицательный заряд относительно наружной поверхности. Гиперполяризация закрывает натриевые и калиевые каналы, и вскоре после своего разряда нейрон возвращается к состоянию покоя. Однако после интенсивной стимуляции нейроны могут на протяжении длительного времени оставаться чересчур гиперполяризованными или заторможенными. Фаза гипервозбудимости и следующее за ней торможение, характеризующие кортикальную распространяющуюся депрессию, могут объяснить те изменения кровотока, которые выявлены перед началом мигренозной боли. Когда нейроны активны и разряжаются, им требуется много энергии и, следовательно, много крови (в эту стадию кровоток возрастает до 300%). Именно такую картину специалисты наблюдали на томограммах больных, испытывающих ауру. Однако позднее, во время торможения, молчащим нейронам нужно меньшее количество крови (уровень снижается до нормы).
Клиническая картина
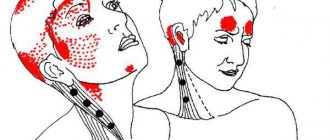
Клинически приступ мигрени без ауры состоит из трех фаз: продрома, мигренозной атаки, постдрома. Симптомы продрома обычно развиваются за несколько часов до мигренозной атаки и включают в себя повышенную чувствительность или, напротив, снижение восприятия, раздражительность, плаксивость, чрезмерную зевоту, пристрастие к особенной пище (чаще всего сладкой), сонливость, отеки. Головная боль при мигрени — односторонняя, чаще имеет пульсирующий характер, усиливается при физической активности, сопровождается тошнотой и многократной рвотой. Характерно «болевое» поведение: пациент стремится лечь в постель, уединиться в затемненной комнате, стянуть голову платком или полотенцем, избегает яркого света, шума. При объективном осмотре больные астенизированы, эмоционально напряжены, у некоторых определяется набухающая височная артерия на больной стороне. Часто больные пытаются сдавить височную артерию, так как временное прекращение кровотока уменьшает пульсирующую боль. В неврологическом статусе не отмечается каких-либо очаговых изменений, однако достаточно часто на стороне головной боли наблюдается выраженная болезненность в мышцах шеи, черепа, напряжение их при пальпации. При мигрени с аурой продром также может иметь место, но чаще всего первая фаза — это аура, клиника которой зависит от локализации патологического процесса. У 90% пациентов она проявляется в форме расстройств зрения, обычно в виде молний и зигзагов, вспышек, искр, сочетающихся с мерцающим спиралеподобными контурами или скотомами. Чувствительные расстройства — парестезии — стоят на втором месте по частоте встречаемости, сперва в этот процесс обычно вовлекается рука, затем онемение распространяется на лицо и язык (возникает так называемая распространяющаяся корковая депрессия, сочетающаяся с регионарной олигемией). Симптомы ауры через 20–30 мин (до 60 мин) регрессируют полностью, и перед приступом обычно случается «свободный» интервал без головной боли, который длится не более часа, затем развивается мигренозная атака. После завершения приступа наступает постдромальный период, продолжающийся в течение суток. Пациенты чувствуют усталость, боли в мышцах, отеки, частое мочеиспускание, эйфорию. Scientific American 299, 56 — 63 (2008) Офтальмоплегическая мигрень характеризуется мигренозными атаками, сочетающимися с преходящими парезами глазодвигательных нервов, диплопией, сходящимся или расходящимся косоглазием, птозом век. Для постановки диагноза «Мигрень с аурой» у пациента должны быть выявлены минимум по два критерия из пунктов 1 и 2, так же критерии 3 и 4 являются обязательными.
- В ауре должна иметься минимум одна из характеристик:
- Проходящие после ауры зрительные нарушения (вспышки, точки, линии, круги перед глазами)
- Исчезающие после ауры тактильные ощущения (покалывания, онемения)
- Нарушения речи после ауры полностью исчезают
- В ауре имеются минимум 2 симптома:
- Зрительные и тактильные симптомы всегда одинаковы перед приступами
- Симптомы ауры развиваются постепенно
- Длительность каждого из симптомов 5-60 минут
- Приступы головной боли соответствуют критериям мигрени.
- Симптомы не имеют связи с другими заболеваниями.
Ретинальная мигрень — очень редкое заболевание, представляет собой пароксизмальное двустороннее нарушение зрения в виде скотомы или выпадения полей зрения, которое продолжается 10–15 мин. Зрительные нарушения чередуются с приступами мигрени без ауры или мигрени с офтальмической аурой.
Диагностика и дифференциальная диагностика
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ МИГРЕНОЗНОЙ ГОЛОВНОЙ БОЛИ
- Односторонняя локализация
- Пульсирующий характер боли
- Интенсивность, усугубляющаяся при монотонной работе и ходьбе
- Тошнота, рвота, светобоязнь, чувствительность к звукам
- Длительность мигренозной атаки от 4 до 72 часов
- В анамнезе не менее 5 атак
- Продолжительность любого симптома ауры не более 60 минут
- Полная обратимость симптомов ауры
- Интервал между аурой и головной болью 60 минут
Стоит отметить, что общеклинические методы исследования, такие как общие анализы крови и мочи, рентгенограмма черепа, не выявляют каких-либо изменений. Анализ цереброспинальной жидкости в норме. Эхоэнцефалография также не дает каких-либо результатов. Данные реоэнцефалографии при приступе свидетельствуют о межполушарной асимметрии кровенаполнения, спазме краниальных сосудов и снижении тонуса в наружной сонной артерии. В межприступный период – норма. На энцефалограмме регистрируется генерализованная неспецифическая дизритмия, судорожная активность отсутствует. Методы ЭхоЭГ, КТ, МРТ используются для исключения объемных образований в головном мозге, наличия очагов инфаркта, кровоизлияний и аневризм. С другой стороны, при длительных и затяжных приступах при нейровизуализации отмечаются мелкие инфаркты, атрофию вещества мозга, расширение желудочковой системы и субарахноидального пространства. Следующие критерии исключают диагноз мигрень:
- Отсутствие смены «болевой стороны» в течение жизни пациента
- Проградиентнонарастающая головная боль
- Внезапное начало головной боли после физического напряжения, кашля, сексуальной активности
- Нарастание сопутствующих симптомов головной боли — тошноты, рвоты, фото-, фонофобии
- Выявление стойких неврологических симптомов, застойных дисков зрительных нервов, менингеальных симптомов, нарушения сознания
- Появление первых приступов мигрени после 50 лет
- Появление на фоне головной боли лихорадки, артралгии, миалгии, артериальной гипертензии
Рассмотрим дифференциальную диагностику зрительной ауры мигрени и приступа затылочной эпилепсии
| Симптом | Мигренозная аура | Затылочная эпилепсия |
| Зрительный образ | Вспышки света, мелькающие, переливающиеся фигуры, пятна бобовидной или зигзагообразной формы. Цвет чаще белоснежный или золотистый | Многоцветные, красочные сферические образы |
| Развитие симптомов | Постепенное развитие зрительных феноменов в течение 5-30 минут. Позитивные симптомы (фотопсии, сцинтилляции) сменяются негативными (скотома) | Быстрое развитие в течение нескольких секунд. Не характерны негативные симптомы |
| Длительность пароксизма | Менее 60 минут | 2-3 минуты |
| Распространение в поле зрения | Образ возникает в центре поля зрения и постепенно распространяется на периферию, оставляя за собой скотому | Образ возникает на периферии, обычно в височной части поля зрения, увеличивается и/или реплицируется, двигаясь в горизонтальной плоскости |
| Развитие последующей головной боли | Мигренозная головная боль развивается на фоне или в течение 5-20 минут после окончания ауры | Постиктальная головная боль возникает через 3-15 минут после приступа |
С диагностикой разобрались. Перейдем теперь к лечению.
Симптомы мигрени
По сути головную боль нельзя измерить приборами или с помощью анализов. Также и мигрень воспринимается каждым человеком по-своему. Эпизоды головной боли появляются регулярно с характерными признаками:
- пульсирующая;
- чаще с одной стороны;
- в области глаза, лба, виска.
Ей может сопутствовать тошнота, рвота, непереносимость яркого света, громких звуков. После окончания приступа может появиться сонливость, вялость. Приступы с одинаковыми симптомами повторяются регулярно.
Во время приступа человек хочет спрятаться ото всех в темную комнату, без резких звуков. Вести обычный образ жизни он не в состоянии.
Лечение
Итак, лечение включает профилактику приступа и купирование его. Основные цели:
- Уменьшить частоту и тяжесть приступов, нетрудоспособность
- Снизить употребление плохо толерируемых, неэффективных, либо нежелательных методов фармакотерапии для лечения острой боли
- Улучшить качество жизни
- Избежать эскалации острой головной боли при отмене медикаментов
- Научить и дать возможность пациентам управлять их заболеванием для усиления
- личного контроля за мигренью
- Уменьшить связанные с головной болью дистресс и психологические симптомы
Для начала всем пациентам дают общие рекомендации для эффективного лечения мигрени:
- Соблюдение режима труда и отдыха, избегание стресса и чрезмерных перегрузок
- Соблюдение режима сна и избегание избыточного сна в выходные дни, поскольку чрезмерно длительный сон нередко служит причиной «мигрени выходного дня»
- Регулярность приема пищи, избегание диетических погрешностей, в особенности тех, которые подозрительны как провокаторы приступов головной боли
- Избегание приема алкоголя, в особенности красного вина и пива
- Ограничение приема кофе, крепкого чая
- Ограничение приема простых и комбинированных анальгетиков (не более двух раз в неделю), что связано с высоким риском формирования «головных болей обратного эффекта»
- Избегание чрезмерных поздних нагрузок, в особенности длительное пребывание в сидячем положении с согнутой головой
- Исключение возможных триггеров мигрени, характерных для конкретного пациента (яркий мерцающий свет или световые вспышки, резкие громкие звуки, резкие запахи)
Для купирования приступа мигрени используют анальгетики и НПВС
Scientific American 299, 56 — 63 (2008) doi:10.1038/scientificamerican0808-56 Наиболее приемлемым и часто применяемым средством является ацетилсалициловая кислота. Её действие направлено на блокаду проведения болевых импульсов путем подавления синтеза модуляторов боли (простагландинов, кининов и др.), также немаловажным являются антиагрегантные свойства препараав, способствующие улучшению капиллярного кровотока. Аспирин назначают в первые минуты или часы приступа, не позднее чем через 2 ч, по 500–1000 мг в сутки. При тяжелых приступах назначают комбинированные анальгетики — седалгин (состав: аспирин — 0,2 г, фенацетин — 0,2 г, кофеин — 0,05 г, кодеина фосфат — 0,01 г, фенобарбитал — 0,025 г), пенталгин, спазмовералгин, солпадеин и др. Противопоказаниями к применению данных препаратов являются наличие заболеваний ЖКТ, склонность к кровотечениям, индивидуальная непереносимость. На 2м месте по частоте применения стоят препараты спорыньи, обладающие мощным вазоконстрикторным действием на гладкую мускулатуру стенок артерий. Они предотвращают нейрогенное воспаление, обладают допаминергическим и адренергическим действием. Препараты этой группы высокоэффективны (75% приступов купируются в течение 20–45 мин). Пример — Эрготамина тартрат 0,01 под язык, не более 3 таблеток в сутки. Меньше побочных эффектов возникает у комбинированных препаратов, содержащих эрготамин и кофеин. В начале приступа принимаются 1–2 таблетки, но не более 6 таблеток в сутки. Селективные агонисты серотонина обладают избирательным действием на серотониновые рецепторы мозговых сосудов, предотвращают нейрогенное воспаление и сужают расширенные сосуды до нормы. Применяют препараты I поколения суматриптан (имигран), 50–100 мг внутрь; препараты II поколения: золмитриптан (зомиг) — 2,5 мг внутрь, наратриптан (нарамиг) — 2,5 мг, ризатриптан (максалт) — 5 мг; препараты III поколения — элетриптан (релпакс) — 40 мг и др. Релпакс обладает максимальной селективностью к 5-НТ/ВД-рецепторам, что обеспечивает высокую эффективность и минимальное количество побочных эффектов. Мигренозный статус является показанием для экстренной госпитализации в неврологический стационар. Применяют:
- преднизолон 40–60 мг или дексаметазон 4–8 мг в/в струйно,
- эрготамин в/в капельно,
- нейролептики (церукал, реглан, мелипрамин),
- транквилизаторы.
В этом случае особенно показано применение периостальных и внутрикостных блокад. В межприступный период применяются:
- β-адреноблокаторы (анаприлин, атенолол и др.),
- блокаторы кальциевых каналов (верапамил, нифедипин),
- антидепрессанты (амитриптилин, коаксил, прозак и др.),
- антагонисты серотонина (метисегрид, перитол и др.).
У пациентов старшего возраста хороший эффект дает назначение ноотропных и сосудистых препаратов. Эффективно также применение миорелаксантов (сирдалуд, мидокалм и др.), рекомендуется включать в лечение антиконвульсанты — карбамазепин, габапентин. Медикаментозная терапия подбирается индивидуально под пациента. Требуется длительное наблюдение, чтобы свести количество приступов к минимуму. Автор: Денис Докучаев Перевод картинок из Scientific American: Георгий Борисов и Борис Ли Список литературы
- Клинические рекомендации по диагностике и лечению больных с мигренью Американской академии неврологии
- Мигрень: клиника, диагностика, лечение, Е. Л. Соков, Л. Е. Корнилова
- Неврология национальное руководство, 2015 год Гусев, Коновалов
- Мигрень. Степанченков
- Принципы лечения мигрени Г.Р Табеева
- Современные подходы к диагностике и лечению мигрени Б.С. Фролов, В.И. Курпатов.
- Мигрень и эпилепсия. Ю.Э. Азимова, Г.Р. Табеева
- Why Migraines Strike David W. Dodick & J. Jay Gargus Scientific American 299, 56 — 63 (2008) doi:10.1038/scientificamerican0808-56
Что вызывает мигрень?
Существует ряд потенциальный триггеров, которые могут спровоцировать мигрень:
- Вино, горький шоколад, сыр, мед, кофе;
- Яркий или мигающий свет — частый триггер мигрени;
- Слишком резкий или громкий звук;
- Менструация. У женщин с этим типом мигрени приступы случаются в первые дни цикла;
- Слишком много или слишком мало сна. Для пациентов с мигренью важно знать свою норму сна и стараться ее придерживаться;
- Стресс.
Но в данном вопросе все индивидуально. Мигрень может возникнуть внезапно даже после пробуждения и хорошего отдыха.