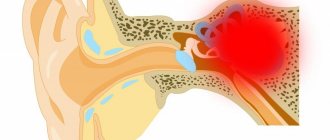
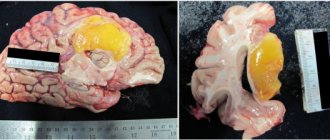
Лучевой (радиационный) некроз, представляющий собой очаговое структурное поражение в месте локализации опухоли, является отдаленным осложнением со стороны центральной нервной системы (ЦНС) после радиотерапии либо радиохирургии.
Отек тканей и присутствие новообразования вызывают в паренхиме органов ЦНС, находящейся в ложе опухоли, изменения, которые повышают вероятность развития лучевого некроза. Радиационный некроз может возникнуть в том случае, когда радиотерапия назначается по поводу первичных новообразований ЦНС, метастатических поражений головного мозга либо опухолей головы и шеи. Лучевой некроз может развиться после любого применения ионизирующего излучения для лечения опухолей или использования любого протокола такого лечения.
Диагностика лучевого некроза и его лечение представляют значительные трудности, поскольку проявления этого осложнения радиотерапии часто перекрываются симптомами рецидива опухоли. Ошибочный диагноз (рецидив новообразования вместо лучевого некроза) может стать причиной назначения неправильного лечения, способного представлять опасность для жизни пациента.
Симптомы лучевого некроза
Нужно понимать, что лучевой некроз является отдаленным осложнением радиотерапии, развитие которого нередко происходит месяцы, а то и годы спустя после завершения лечения ионизирующим излучением. Чаще всего он проявляется в период от 6 месяцев до 2 лет после завершения последнего курса радиотерапии.
В современной медицинской литературе встречаются данные о частоте развития лучевого некроза, которые отличаются значительной вариативностью – от 5% до 37% всех пациентов, получавших радиотерапию по поводу внутричерепных опухолей.
При этом некоторые авторы сообщают о том, что до 10% всех случаев этого осложнения радиотерапии были бессимптомными и выявление лучевого некроза в подобных случаях целиком является заслугой прогресса в методах нейровизуализации. Лечащим врачам необходимо принимать во внимание возможное отсутствие симптомов лучевого некроза у больных, несмотря на развитие патологического процесса.
В тех случаях, когда развитие лучевого некроза все же сопровождается симптоматикой, у пациентов чаще всего наблюдаются следующие признаки:
- головная боль;
- тошнота;
- когнитивные нарушения;
- судорожные припадки;
- очаговая неврологическая симптоматика, связанная с локализацией очага некроза;
- изменение личности;
- апатия;
- гемипарез.
Мозговые кровоизлияния при лучевом некрозе явление редкое, но, тем не менее, встречающееся в практике нейроонкологов.
Осложнения после операции:
Большинство хирургических осложнений возникают в ранние сроки после лечения и рассматриваются на клинической базе. Визуализация может потребоваться для выявления и визуализации свищей, происходящих из полости рта или глотки. Многие из эти свищей закроются спонтанно, но некоторые потребуют повторных операций. КТ/МРТ могут также использоваться в подтверждение отторжения трансплантатов (некроз лоскута, рис. 7).
Рисунок 7. КТ с контрастным усилением. За несколько недель до этого исследования выполнена общая ларингэктомия, с реконструкцией неофарингса лоскутом грудной мышцы. Пациент страдает от стойких свищей. На протяжении грудного лоскута видны большие сливающиеся пузырьки газа, указывающие на некроз лоскута. Подтвержден хирургически.
Лучевой некроз: диагностика
Основными методами диагностики лучевого некроза являются нейровизуализация и гистологическое исследование ткани «подозрительных» участков.
МРТ является наиболее распространенным методом диагностики лучевого некроза. Однако при этом нужно отметить, что изображения ЛН, полученные с помощью этого метода, очень часто напоминают картину рецидива опухоли – с увеличением контрастности в пораженном участке и отеком, расположенным по периферии патологического очага.
В результате из-за низкой прогностической ценности обычной МРТ большее значение приобрели более современные методы диагностики:
- магнитно-резонансная спектроскопия;
- перфузионная МРТ;
- позитронно-эмиссионная томография (ПЭТ).
Диагностика лучевого некроза с помощью первого из этих методов (магнитно-резонансной спектроскопии) основана на том, что жизнеспособная опухоль обладает ненарушенной сосудистой системой, вследствие чего объем кровотока в ней больше по сравнению с некротической тканью.
Для дифференциального диагноза в этом случае используется показатель относительного церебрального объема крови, полученный с помощью динамической контрастной МРТ. При опухолях этот показатель выше по сравнению с лучевым некрозом.
Оценка состава метаболитов в метастатической опухоли головного мозга с помощью магнитно-резонансной спектроскопии является еще одним ценным методом дифференциальной диагностики. Повышенные показатели соотношения холин/креатинин и холин/N-ацетиласпартат могут свидетельствовать в пользу рецидива опухоли, а не лучевого некроза.
Перспективным направлением в дифференциальной диагностике лучевого некроза можно назвать и ПЭТ с фтортирозином. Некоторые авторы сообщают о чувствительности этого метода в 100% и специфичности 93% при диагностике ЛН.
Что же касается использования гистологического исследования для диагностики лучевого некроза, то надо подчеркнуть, что объем биоптата должен быть таким, чтобы иметь возможность полностью исключить рецидив опухоли и вместе с тем не вызвать клинически значимого неврологического дефицита. При заборе биоптата следует избегать нарушения целостности структур мозга, расположенных в глубине центральной части таламуса, двигательной области коры головного мозга, затылочной области и центров речи.
Обычно в образцах ткани, пораженной некрозом, не обнаруживается преобладание злокачественных клеток. Вместе с тем, ткани облученной опухоли могут содержать некротизированные участки, что не всегда указывает на лучевой некроз.
При лучевом некрозе исследование биоптата может выявлять утолщение кровеносных сосудов с пролиферацией эндотелия и/или гиалинизацию с фиброзом и умеренной инфильтрацией лимфоцитов и макрофагов.
Лучевой некроз: лечение
Для эффективного лечения лучевого некроза первостепенное значение имеет правильно поставленный диагноз, так как ошибочный диагноз рецидива опухоли и последующее противоопухолевое лечение могут привести к нежелательным тяжелым последствиям.
В отношении пациентов без симптомов лучевого некроза, у которых в период наблюдения с помощью МРТ выявляется некротическая масса, может быть избрана выжидательная тактика. Если выбор стратегии лечения не зависит от того, выявлен ли у больного лучевой некроз или рецидив глиомы, состояние такого больного нужно контролировать с помощью серии МРТ.
Однако тактика лечения должна быть другой при наличии таких симптомов как синдром объемного образования в полости черепа, повышенное внутричерепное давление, неврологические нарушения. В подобных случаях возможно использование таких методов лечения (раздельно или в комбинации):
- назначение кортикостероидов;
- в случае неэффективности стероидов можно рассмотреть использование бевацизумаба (моноклональное антитело, которое селективно связывается с биологически активным фактором роста эндотелия сосудов (VEGF) и нейтрализует его);
- гипербарическая оксигенотерапия (подача кислорода под давлением 2-3 атм. На курс лечения: 20-30 сеансов продолжительностью 90-120 минут каждый).
Хирургическое лечение лучевого некроза имеет свои преимущества и недостатки. Удаление некротической массы способствует быстрому снижению повышенного внутричерепного давления и восстановлению неврологических функций. Вместе с тем, такая операция связана с риском серьезных осложнений и проводится в основном пациентам, у которых консервативное лечение оказалось безрезультатным.
Факторы риска лучевого некроза
К настоящему времени установлены несколько факторов риска, которые способствуют развитию лучевого некроза. По мнению ведущих специалистов в области нейроонкологии, несмотря на то, что эти факторы риска были в основном обнаружены у пациентов с артериовенозными мальформациями, которым назначалось радиохирургическое лечение, а также пациентов с глиомой, они могут быть экстраполированы и на всех больных с метастазами в головной мозг:
- объем опухоли и поглощенная доза;
- применение химиотерапии наряду с радиотерапией;
- локализация опухоли (риск развития ЛН является максимальным при облучении лобного отдела коры мозга и значительно меньшим при облучении стволовой области мозга);
- гистологические особенности опухоли.
Установлено также, что радиотерапия некоторых метастатических опухолей головного мозга связана с повышенным риском развития лучевого некроза в зависимости от формы первичной опухоли. Увеличение частоты развития ЛН наблюдается при радиотерапии метастазов в головной мозг при следующих опухолях:
- карцинома почки;
- аденокарцинома легкого;
- меланома кожи с мутацией онкогена BRAF V600;
- HER2-позитивный рак молочной железы.
Кроме того, способствует развитию лучевого некроза и повышенная индивидуальная чувствительность к действию ионизирующего излучения.
Источник: Radiation Necrosis
Ожидаемые изменения тканей после лучевой терапии:
После облучения рака шеи, количество измененной тканей становятся видны на КТ и МРТ шеи. В течение первых 2 недель после лучевой терапии существует острая воспалительная реакция в глубоких тканях. Повышенная проницаемость приводит к интерстициальному отеку. После этого начального периода в несколько недель, наблюдается постепенное утолщение соединительной ткани. Распространение эндотелия также становится видимым, как полная обструкция сосудов со снижением венозного и лимфатического дренажа в результате дальнейшего накопления межклеточной жидкости. Увеличивается фиброз, но интерстициальный отек может уменьшиться путем возобновления оттока по капиллярным и лимфатическим каналам. Изменения видны на сканах пост-обработки КТ и МР изображений в зависимости от дозы облучения и скорости, объема облученной ткани и времени, прошедшего с окончания лучевой терапии [1,2].
Ожидаемые изменения тканей после лучевой терапии включают (рис 1 (а) — (j)):
- Утолщение кожи и подкожной мышцы.
- Cетчатость подкожно-жировой клетчатки и жировых слоев глубоких тканей.
- Отек в заглоточном пространстве.
- Повышенное накопление контраста в увеличенных слюнных железах, с последующим восстановлением размера этих желез: пострадиационный сиалоаденит.
- Атрофия лимфоидной ткани в лимфатических узлах и кольце Вальдейера-Пирогова.
- Утолщение и повышенное усиление стенки глотки.
- Утолщение структур гортани, с повышенной плотностью жира в преднадгортанном и парагортанном пространствах.
Уровень миндалин. Перед RT (а): видна часть опухоли (стрелки).
После RТ (b): ткани ротоглотки становятся симметричными. Уменьшение объема и повышение контрастности околоушных слюнных желез (звездочки) соответствуют постлучевому сиаладениту.
Уровень основания языка. Перед RТ (с): асимметрия наблюдается в тканях основания языка, толще на правой стороне; это соответствует расширению опухоли вдоль основания языка в правой валлекуле (стрелки), и нормальной левой язычной миндалине (наконечники стрел). Видны несколько увеличенных лимфоузлов (звездочки).
После RT (d): исчезновение опухолевых масс и аденопатии, с минимальными остатками лимфоидной ткани (стрелки). Примечание: признаки лучевого сиаладенита в обеих подчелюстных слюнных железах (SM).
Уровень подъязычной кости. Перед RТ (е): видно несколько увеличенных лимфоузлов (звездочки). Обратите внимание на нормальный вид подчелюстных слюнных желез (SM), надгортанника (стрелка) и черпало-надгортанных складок (маленькие стрелки), преднадгортаннового жирового пространства (точки) и подкожой мышцы (стрелки).
После RT (f), аденопатия исчезла; подчелюстные слюнные железы уменьшились за счет постлучевого сиаладенита. Видно утолщение надгортанника и черпало-надгортанных складок (наконечники стрел), а также уплотнение в преднадгортанном пространстве (точки). Обратите внимание на утолщение подкожной мышцы (стрелки).
Уровень ложных голосовых связок. Перед RТ (g): лимфаденит виден справа (звездочка), нормального размера лимфоузел слева (стрелки).
После RТ (h): лимфоузлы исчезли. В пределах гортани увеличение плотности видно в околоскладочном пространстве; стенки желудочков гортани стали утолщенными (стрелки). Имеется также утолщение и усиление задней гипофарингеальной стенки (головки стрелок).
Уровень истинных голосовых связок. Перед RT (i): на этом уровне можно видеть очень мало изменений.
После RT (j): в гипофарингеальной стенке немного увеличилась накопление и утолщение (наконечники стрел). Более выраженные изменения видны в мягких тканях передних отделов шеи, показывая полосатую инфильтрацию жировых прослоек и утолщение подкожной мышцы (стрелки).
Эти изменения тканей наиболее выражены в первые несколько месяцев после окончания лучевой терапии, и уменьшаются или даже исчезают с течением времени. Важно отметить, что ожидаемые изменения тканей после лучевой терапии появляются симметрично, если шею не облучают с помощью асимметричного источника излучения. Постлучевых изменений в хрящах гортани не происходит. Было описано снижение степени склероза хряща в окрестности опухоли, и это, думается, коррелирует с местным управлением [3].