12 Апрель 2021
11794
0
3 из 5
Боли в шее – весьма распространенная проблема. Ведь, согласно медицинской статистике, с подобным периодически или регулярно сталкивается более 70% людей. Тем не менее существует множество причин, которые способны провоцировать возникновение болей разной интенсивности в шее. Большинство из них кроется в заболеваниях шейного отдела позвоночника. При этом особенности боли, ее локализации, характер других имеющихся симптомов являются важными диагностическими признаками, помогающими правильно определить, что их спровоцировало и назначить соответствующее ситуации лечение. Очень важно как можно раньше установить заболевание, вызывающее болевые ощущения в шее, и принять меры для их устранения, поскольку они могут вызывать тяжелые осложнения вплоть до инвалидизации.
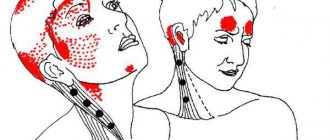
Возможные причины головной боли с правой стороны
Боли в правом боку головы могут возникать при различных заболеваниях и состояниях. Важно понимать, что она иногда проявляется и у здорового человека и не всегда свидетельствует о каких-либо нарушениях. Она может быть острой или ноющей, концентрироваться только в правой части головы или распространяться на всю ее поверхность, отдавать в шею, руки, плечи либо спину.
К самым простым причинам головной боли справа можно отнести физиологические факторы, которые периодически встречаются у каждого человека.
- Стрессовые ситуации ‒ одна из наиболее частых причин, почему болит голова справа. Они сопровождаются выбросом адреналина в кровеносное русло, который сужает сосуды и вызывает повышение артериального давления. Врачи Клинического Института Мозга рекомендуют избегать стрессов и обеспечивать себе полноценный отдых, в противном случае есть риски развития хронической гипертонии.
- Ненормированные физические нагрузки ‒ еще одна причина боли в правой части головы. После тренировок либо напряженного рабочего дня появляются характерные признаки: ускоренное сердцебиение, болезненные ощущения и дискомфорт за грудиной, затрудненное дыхание. Это опасные симптомы, которые говорят о необходимости отдыха.
- Вредные привычки могут вызывать приступы головной боли в правой части. Курение и злоупотребление алкоголем быстро ухудшают состояние сосудов и влияют на работу сердца, снижают скорость кровообращения в головном мозге. Атеросклероз, гипертония и другие заболевания, а также повышенные риски инсульта и инфаркта могут быть последствием неправильного образа жизни.
- Кофе, чай, энергетические напитки не только тонизируют, но и влияют на состояние сосудов. Они сужаются, что может привести к приступу гипертонии, учащенному пульсу и острой боли в правой половине головы.
В домашних условиях можно вести правильный образ жизни, выбирать полезные продукты и заниматься спортом. Забота о состоянии сердечно-сосудистой системы и физическая подготовка, а также полноценный сон и регулярный отдых помогут избежать боли в правом боку головы. Однако, при диагностике могут обнаруживаться более серьезные причины головной боли в области правого полушария ‒ они требуют комплексного лечения, которое можно получить в Клиническом Институте Мозга.
Мигрень
Мигренью называют приступ головной боли, чаще односторонней. Точная причина, которая ее вызывает, остается неизвестной, но обнаружена наследственная предрасположенность. Мигрень также может проявиться во взрослом возрасте, как следствие травм, падений, сотрясений мозга, заболеваний сосудов. Во время приступа у пациента болит голова справа или слева, ухудшается общее самочувствие, работоспособность и концентрация внимания. Часто общей картине предшествует «аура мигрени» ‒ комплекс характерных симптомов, по которым можно определить скорое начало острой боли. К ним относятся:
- тошнота, рвота;
- повышенная чувствительность к яркому освещению, слезоточивость глаз;
- ощущение онемения, дрожание кистей рук;
- ухудшение слуха и зрения.
Головная боль в правом полушарии при мигрени может распространяться на всю поверхность головы, а также распространяться на руки, шею и плечи. Приступ может продолжаться от нескольких часов до нескольких дней. По статистике, у женщин мигрени проявляются чаще. Уменьшить симптомы помогут обезболивающие препараты, но после окончания их действия болезненные ощущения возвращаются.
Внутричерепное давление
Внутричерепное давление представлено несколькими типами жидкостей, в том числе кровью и содержимым мозговых желудочков, а также головным мозгом. Измерить эту величину в домашних условиях невозможно, а диагноз ставится по характерным симптомам:
- головная боль в области правого полушария, затылка или висков ‒ она острая, пульсирующая, может распространяться на всю поверхность головы;
- боль в глазах и за глазами;
- тошнота и рвота, общее ухудшение самочувствия.
При повышенном внутричерепное давлении боль в правой стороне головы отдает в виски, часто носит опоясывающий характер. Ее интенсивность зависит от причины гипертензии. Этот симптом может проявляться разово, по причине стресса, нагрузок либо недостатка кислорода в помещении. Частые приступы головной боли в правой половине головы, которые связаны с давлением, требуют более детальной диагностики и могут указывать на недостаточность мозгового кровообращения.
Кластерные головные боли
Кластерные головные боли ‒ это самая редкая, но одновременно самая интенсивная их разновидность. Их точная причина неизвестна. Этот тип боли в правой области головы сопровождается дополнительными симптомами:
- опусканием верхнего века;
- затруднением дыхания, одышкой;
- покраснением кожи, потоотделением;
- слезотечением в одном или обоих глазах, резью, повышением чувствительности к свету.
Острая боль в голове справа, слева либо по всей ее поверхности продолжается в течение 5‒10 минут, затем она становится менее интенсивной и сохраняется несколько часов. Кластерные боли могут возникать ежедневно, в течение длительного периода времени (нескольких месяцев) в определенное время.
Болит голова с правой стороны при тонзиллите
Инфекционный тонзиллит (ангина), а также другие вирусные и бактериальные простудные заболевания могут стать причиной головной боли с правой стороны. Она часто односторонняя и проявляется в той половине, на которой находятся воспаленные миндалины. Также у пациента обнаруживаются дополнительные симптомы, общие для гриппа, ОРВИ и других простудных болезней:
- повышение температуры;
- общая слабость, ломота в мышцах;
- отечность в горле и болезненные ощущения;
- заложенность носа.
Характерный признак тонзиллита ‒ это увеличение миндалин. Это приводит к острой боли в горле и трудностях с глотанием. На них могут просматриваться белые пятна либо налет ‒ очаги расположения бактериальной гнойной инфекции.
Травмы и их последствия
Острая головная боль с правой стороны головы может проявляться при сильном ушибе либо падении. Кровотечение из сосудов, которые питают головной мозг, провоцирует образование гематом, которые оказывают давление на нервные ткани. Симптомы черепно-мозговой травмы могут отличаться в зависимости от расположения поврежденного участка и силы удара:
- резкие боли в голове с левой или правой стороны, в висках или на затылке;
- нарушение координации движений;
- непонятная речь, необычное поведение;
- визуальные дефекты: отеки, изменение формы головы, раны;
- тошнота, рвота, обмороки;
- боль в правой части головы отдает в уши.
Черепно-мозговые травмы не лечатся в домашних условиях. Они могут приводить к провалам в памяти и другим опасным осложнениям. Если болит правая сторона головы по причине сильного удара, рекомендуется сразу обратиться к врачу.
Сотрясение мозга
При падении либо ударе также может диагностироваться сотрясение мозга. Это такое нарушение его работы, при котором происходит потеря сознания, в некоторых случаях ‒ кратковременная амнезия. Если сотрясение приходится на правую сторону, оно сопровождается болью в правом полушарии головы, тошнотой, головокружением, нарушением зрения и слуха и потерей координации движений. Болезненные ощущения могут сохраняться долго и повторяться в дальнейшем, в ответ на физические нагрузки, изменение погоды и другие факторы.
Инсульт
Инсульт ‒ острое нарушение мозгового кровообращения. Это опасное состояние, которое требует неотложной медицинской помощи и представляет угрозу для жизни пациента. Наиболее распространенный тип ‒ это ишемический инсульт. Он возникает при недостаточности поступления кислорода в головной мозг. Его причинами могут быть обструкция либо сдавливание артерий, пониженное внутричерепное давление, тромбы и другие факторы, при которых поступление крови к нервным тканям прекращается. Его можно определить по следующим признакам:
- резкой боли в голове справа либо слева;
- нарушении координации и симметричности движений, ухудшение памяти и внимания;
- покраснение, бледность либо синюшность слизистых оболочек;
- мышечные параличи, снижение чувствительности кожи в одной части тела.
Инсульт возникает внезапно, но иногда приступ можно распознать за несколько часов до его обострения. В зоне риска ‒ мужчины и женщины в возрасте более 50-ти лет с хроническими заболеваниями сердца и сосудов. Также приступ может быть спровоцирован избыточным весом, аномалиями артерий и атеросклерозом, ненормированным рабочим графиком и отсутствием отдыха, а также вредными привычками: курением и злоупотреблением алкоголем.
Причиной головной боли справа или слева, которые возникают резко и отличаются высокой интенсивностью, может быть геморрагический инсульт. Он более опасен для жизни человека, поскольку представляет собой кровоизлияние в мозговые желудочки либо пространства между оболочками. Приступ происходит при разрыве артерии, питающей головной мозг, и в большинстве случаев приводит к потере сознания. Основная задача при геморрагическом инсульте ‒ как можно быстрее обратиться за неотложной помощью, но и это не дает гарантии положительного исхода.
Новообразования
Одна из причин боли в правой части головы ‒ это опухоли мозга, поэтому всегда стоит пройти дополнительное обследование при частом проявлении этого симптома. Опасность состоит в том, что болезненные ощущения могут быть не слишком интенсивными даже при крупных или быстрорастущих опухолях. Далее они усиливаются, проявляются чаще и становятся более острыми. Кроме того, врачи Клинического Института Мозга рекомендуют проходить периодические обследования регулярно ‒ опухоли на начальных стадиях могут и не вызывать боли и других симптомов.
Болезни шеи
В области шеи проходят важные сосуды, которые питают головной мозг и насыщают его клетки кислородом. При некоторых повреждениях и заболеваниях движение крови по сосудам затрудняется, что сопровождается приступами головной боли. Можно выделить несколько нарушений, которые часто диагностируются у пациентов с хроническими болевыми ощущениями в правой части головы:
- остеохондроз ‒ заболевание межпозвоночных дисков, связанное с нарушением их питания, при котором хрящевая ткань становится менее упругой и эластичной;
- протрузии ‒ выпячивание межпозвоночного хряща, часто в боковом направлении (грыжа является терминальной стадией протрузии);
- искривление позвоночника ‒ сколиоз шейного отдела вызывает нарушение кровоснабжения головного мозга;
- смещение отдельных позвонков ‒ результат травм либо слабости мышц шейного отдела позвоночника.
При болях в области шеи, которые отдают в голову и руки, важно пройти обследование. На рентгеновских снимках будут видны пораженные участки, тип и стадию заболевания. На основании этих данных врач принимает решение о способе лечения.
Хроническая пароксизмальная гемикрания
Еще одна причина головной боли в правой части головы ‒ это хроническая пароксизмальная гемикрания. Это редкое вегетативное нарушение, при котором резкие односторонние головные боли сочетаются с другими симптомами (тошнотой, светобоязнью, сужением зрачков, опущением верхнего века). Резкая боль в правой части головы чаще расположена в области висков. Острый приступ продолжается в среднем 10 минут, но его длительность может составлять от 5 до 40 минут. Во время обострения болезни могут возникать до 40 приступов в день, у большинства пациентов ‒ до 5 до 10.
Менингит
Боли в голове с правой стороны сверху, в области виска или затылка, которые со временем становятся острыми и распространяются на всю ее поверхность, могут быть первым признаком менингита. Это опасное инфекционное заболевание, которое поражает мозговые оболочки и требует своевременного комплексного лечения. Болезнь можно определить по результатам лабораторного исследования, а также по характерным признакам:
- боль в правой части шеи и головы;
- тошнота, рвота;
- повышение температуры до высоких отметок;
- нарушение памяти, сознания, концентрации внимания;
- уменьшение болевой чувствительности;
- возможно проявление герпеса в области рта и на других слизистых оболочках.
Менингит может вызывать опасные осложнения даже при условии своевременной диагностики и лечения. Нервные клетки, поврежденные в результате размножения инфекции, не восстанавливаются, в оболочках и коре головного мозга появляются участки некроза. Клиническая картина отличается в зависимости от расположения и размера пораженного участка. Это могут быть умственные, двигательные либо сенсорные расстройства, нервные тики и другие осложнения, задержки в развитии у детей. Также не исключены случаи летального исхода.
Синдром Костена
Синдром Костена ‒ это редкое, специфическое заболевание, которое вызвано нарушением работы височно-челюстного сустава и челюсти. Он может проявляться только с левой либо с правой стороны, в результате чего болезненность также будет односторонней. Пациенты обращаются с жалобами на типичные симптомы:
- болит правая сторона головы, рука и половина шеи ‒ симптомы усиливаются при обострении болезни и уменьшаются в периоды ремиссии;
- усталость, болезненность, хруст во время жевания;
- давящие боли справа или слева, которые проявляются во время активных и пассивных движений в височно-челюстном суставе, а также при надавливании на эту область;
- ограниченность движений челюстей, у пациента нет возможности широко открыть рот.
У пациентов с синдромом Костена часто наблюдаются дополнительные симптомы, вызванные основным нарушением. Так, характерны изменения прикуса, бруксизм, одностороннее стирание зубных поверхностей, неправильное расположение зубов в ротовой полости.
Причины боли в основании черепа
Существуют многочисленные причины боли в основании черепа, начиная от травматического воздействия и заканчивая регидностью затылочных мышц на фоне поражения церебральных структур. Не стоит самостоятельно пытаться поставить себе диагноз, поскольку возможно развитие многих патологий. Далее мы расскажем про некоторые распространенные причин боли в затылке у основания черепа, которые могут встречаться как у молодых, так и у пожилых пациентов.
Сначала рассмотрим факторы риска, которые с высокой долей вероятности могут привести к появлению болевого синдрома на фоне развития патологических изменений:
- сидячая работа с чрезмерным статическим напряжением мышц шеи и воротниковой зоны;
- отсутствие регулярных физических нагрузок на эту область, в результате чего мышечное волокно перестает обеспечивать достаточный уровень диффузного питания хрящевых тканей позвоночго столба;
- искривление позвоночника и нарушение осанки – влечет за собой изменение просвета спинномозгового канала, что негативно сказывается на уровне внутричерепного давления;
- травмы, в том числе падения с высоты – могут спровоцировать перелом основания черепа (данная травма может привести к летальному исходу);
- избыточная масса тела, за счет которой наблюдается усиление амортизационного давления на позвоночный столб;
- ношение тесной и неудобной одежды;
- неправильная постановка стопы (плоскостопие или косолапость), в результате которой на шейный отдел передается большая, чем положено амортизационная нагрузка во время ходьбы и бега;
- неправильная организация спального и рабочего места;
- курение и употребление алкогольных напитков (страдает микроциркуляция крови и лимфатической жидкости, что провоцирует распад тканей);
- неправильный рацион питания;
- наличие хронических воспалительных процессов в организме, что может спровоцировать развитие ревматоидного поражения хрящевых тканей позвоночного столба.
Исключение этих факторов риска из своей повседневной жизни является серьезной профилактикой многочленных заболеваний, которые проявляются болью в основании черепа.
К потенциальным причинам появления подобного симптома можно отнести следующие распространенные патологии:
- дегенеративные дистрофические изменения в хрящевых тканях позвончого столба (остеохондроз шейного отдела, межпозвоночная протрузия, экструзия или грыжа диска);
- нестабильность положения тел позвонков, приводящее к их смещению и ротации, за счет чего происходит ущемление нервного волокна, оказывается давление на ткани спинного мозга;
- компенсаторное изменение осанки на фоне грудного искривления позвончого столба;
- синдром задней позвоночной артерии;
- ущемление парных черепных нервов, отходящих от головного мозга через овальное отверстие в основании черепа;
- ассимиляция первого шейного позвонка затылочной костью;
- стеноз спинномозгового канала;
- нарушение мозгового кровообращения в области ствола мозга;
- повышение уровня артериального и внутричерепного давления;
- компрессия нерва, отвечающего за иннервацию волосистой части головы в области затылка;
- ригидность затылочных мышц, например, при энцефалите, менингите, инфаркте мозга и т.д.
Установить точный диагноз и выявить потенциальную причину появления боли в основании черепа может только врач невролог. Запишитесь на первичный бесплатный прием к этому доктору в нашей клинике мануальной терапии. Он проведет осмотр и поставит точный диагноз. Даст индивидуальные рекомендации по проведению эффективного и безопасного лечения.
Болит голова с правой стороны ‒ методы диагностики
Важно определить точную причину головной боли с правой стороны. В домашних условиях это невозможно, поэтому лучше обратиться к врачу при первых тревожных симптомах. В Клиническом Институте Мозга разработаны общие и индивидуальные программы диагностики головной боли в правой части головы, в результате которых можно дифференцировать инсульт, новообразования, инфекционные и хронические заболевания, а также анализировать нарушения при травах.
Если болит правая часть головы, могут потребоваться следующие методы обследования:
- рентгенография шейного отдела позвоночника;
- допплерография ‒ ультразвуковая диагностика сосудов головы, которая позволит оценить степень кровоснабжения нервных тканей;
- энцефалография ‒ исследования электрического потенциала отдельных участков головного мозга;
- магнито-резонансная и компьютерная томография ‒ один из наиболее информативных методов обнаружения опухолей, кист, участков некроза и других аномалий в тканях головного мозга;
- лабораторные исследования крови для определения инфекционных заболеваний.
По результатам диагностики назначается лечение. Курс подбирается отдельно для каждого пациента и будет максимально эффективным, если определить точную причину боли и нарушения, вызванные основным заболеванием. Если болезненные ощущения в области правой стороны головы, шеи, лба возникают разово и не повторяются, проводить полное обследование не обязательно. Достаточно самостоятельно следить за самочувствием и обратиться к врачу, если приступ повторится.
Почему болит вся голова
Физиологические причины
Одним из наиболее распространенных этиологических факторов головных болей у здоровых людей являются стрессы. Возможны бессонница, нарушения настроения. В отличие от неврозов, изменения состояния кратковременные, быстро исчезают после завершения переживаний. Еще одной часто встречающейся причиной симптома является метеозависимость. Головная боль слабая или умеренная, тупая, сдавливающая. Дополняется головокружением, раздражительностью, подавленностью, повышенной утомляемостью. Возникает вследствие перепадов атмосферного давления, температуры и влажности воздуха.
Боль во всей голове может наблюдаться у любителей кофе, решивших отказаться от приема напитка. Обусловлена рефлекторным расширением сосудов после прекращения действия кофеина. Болевые ощущения давящие, интенсивность варьируется. Неприятные проявления проходят через несколько дней, после адаптации организма к новым условиям. Иногда симптом наблюдается при голодании, соблюдении жестких диет. Связан с сосудистой реакцией на снижение уровня сахара. Боли давящие, разлитые.
Головная боль напряжения
Развивается на фоне продолжительного перенапряжения, хронических стрессов, умственного переутомления или депрессии. Болезненные ощущения тупые, ноющие, сдавливающие, стягивающие, появляются днем, редко беспокоят по ночам. Пациенты говорят, что голова «раскалывается», описывают свои ощущения, как голову «сдавили повязкой», «зажали в тиски». Выявляются усталость, тревожность, раздражительность.
Патологии сосудов
Симптом нередко беспокоит людей, страдающих сосудистыми заболеваниями. Чаще всего встречается при повышении АД на фоне эссенциальной гипертонии и вторичных гипертензий. Возникает в области лба или затылка, симметрично распространяется по всей голове. Как правило, отмечается в утренние часы. Болевой синдром распирающий либо пульсирующий, усиливается при громких звуках, физических нагрузках, резких поворотах головы.
У пациентов с гипотонией голова как будто становится тяжелой. Боли тупые, распирающие. Возможны слабость, головокружение. Для церебрального атеросклероза характерны разлитые болевые ощущения, которые усиливаются при наклонах, появляются во второй половине дня, чаще – на фоне духоты, переутомления, дополняются шумом в ушах, нарушениями сна.
У больных вегето-сосудистой дистонией головная боль сжимающая, тупая, реже распирающая, жгучего характера. Является частью многообразной клинической картины, в которую входят расстройства кровообращения и потоотделения, нарушения со стороны пищеварительной системы, органов дыхания и мочеотделения, обусловленные вегетативной дисфункцией. Симптомы беспокоят значительную часть времени либо появляются в период приступов.
Боль во всей голове
Внутричерепная гипертензия
Боль является основным признаком ликворно-гипертензионного синдрома. При внезапном повышении внутричерепного давления – интенсивная, быстро нарастающая, при хронических патологиях – тупая, постоянная или волнообразная. Болевые ощущения симметричные, максимально выражены в зоне лба и темени, распространяются по голове. Кроме того, внутричерепная гипертензия нередко проявляется чувством давления изнутри на глазные яблоки, усилением неприятных ощущений при движениях глаз.
Воспалительные поражения ЦНС
У больных с воспалительными патологиями боль во всей голове обусловлена интоксикационным синдромом, повышением внутричерепного давления, отеком головного мозга. Для менингита характерен очень интенсивный, быстро нарастающий болевой синдром, наиболее выраженный в проекции затылка, распространяющийся на остальные зоны головы. Отмечаются значительная гипертермия, ознобы, резкая слабость, тошнота, рвота. Менингеальные симптомы положительные.
Энцефалит также манифестирует остро, сопровождается нарастающей головной болью, повышением температуры, тяжелой интоксикацией. Иногда наблюдаются расстройства сознания, судороги, психические нарушения. При арахноидите болезненные ощущения распирающие, тупые, усиливаются по утрам, после физической нагрузки, дополняются бессонницей, гипертермией, тошнотой, утомляемостью.
Травматические повреждения
Головная боль наблюдается при всех типах черепно-мозговых травм. Другими характерными симптомами являются потеря сознания в момент повреждения, амнезия на предшествующие события, тошнота, рвота, слабость, головокружения. Проявления различаются в зависимости от тяжести травмы. При сотрясении утрата сознания кратковременная, боли и иные признаки сохраняются в течение 2-3 недель.
Ушиб проявляется более продолжительной потерей сознания, интенсивными болями, наблюдающимися на протяжении 1-2 месяцев. Болезненность усиливается при движениях, в вертикальном положении, уменьшается в положении лежа. Отмечается неврологическая симптоматика: асимметричность рефлексов, нистагм, анизокория, нерезко выраженные менингеальные нарушения, иногда – легкие гемипарезы.
Инфекционно-токсический синдром
Причинами развития становятся ОРВИ, грипп, острые формы или периоды обострений болезней дыхательной системы (бронхит, трахеит, пневмония), мочевыводящих путей (гломерулонефрит, пиелонефрит). Аналогичная симптоматика наблюдается при локальных гнойных поражениях мягких тканей (флегмоны, абсцессы), глубоких пиодермиях (карбункул, гидраденит).
Боль появляется в разных частях головы либо имеет разлитой характер. Слабая или умеренно выраженная, давящая, ноющая, изматывающая, монотонная. Общая гипертермия варьируется от субфебрилитета до фебрильной лихорадки. Обнаруживаются жалобы на разбитость, слабость, артралгии, миалгии. При общих инфекциях, заболеваниях органов дыхания выражены катаральные симптомы: насморк, кашель, першение в горле.
Экзогенные и эндогенные интоксикации
Самой распространенной разновидностью отравления является похмелье после алкогольного опьянения. Боль в голове возникает наутро после приема спиртного, колеблется от тупой, незначительной до резкой, интенсивной. Нередко пульсирующая. Дополняется слабостью, разбитостью, тяжестью в теле, тошнотой, учащенным сердцебиением. Исчезает после обеда или ближе к вечеру.
При пищевых отравлениях головные боли ноющие, незначительные либо средней интенсивности. Отмечаются боли в животе, тенезмы, вздутие, диарея, тошнота, рвота. Возможно повышение температуры тела. У пострадавших после отравления угарным газом боли во всей голове появляются вследствие кислородного голодания, умеренные, тупые, ноющие. Возможно снижение критики к собственному состоянию.
Кроме того, симптом может возникать на фоне приема лекарств, отравлений различными ядами, контакта с профессиональными вредностями (например, пахучими веществами). Примером эндогенной интоксикации, сопровождающейся головной болью, является токсическое воздействие злокачественных опухолей. Болевой синдром наблюдается практически постоянно, дополняется потерей веса, аппетита.
Другие причины
Иногда боль во всей голове выявляется при следующих состояниях:
- Циклические гормональные изменения
. Давящие или ноющие болезненные ощущения беспокоят некоторых женщин в период ПМС либо появляются во время менструации. Отмечаются эмоциональная лабильность, нарушения сна, незначительное набухание, болезненность молочных желез. - Аллергические реакции
. Слабая либо умеренная пульсирующая болезненность в голове при аллергическом рините, конъюнктивите, ангионевротическом отеке объясняется отечностью слизистых, сосудистой реакцией, затруднениями дыхания. - Психические расстройства
. Жалобы на головную боль нередко предъявляют пациенты с истерическим и тревожным неврозом, депрессивными расстройствами, особенно – соматизированной депрессией.
Лечение правосторонней головной боли
Методы лечения головной боли справа будут отличаться в зависимости от их причины. Тактика направлена на устранение как основного заболевания, так и его симптомов, для облегчения самочувствия пациента. В Клиническом Институте Мозга есть возможность стационарного лечения, восстановления после инсульта, наблюдения после травм и сотрясения мозга. Схема терапии может включать несколько этапов:
- медикаментозное лечение: обезболивающие препараты, противовоспалительные и сосудорасширяющие средства, лекарства для улучшения работы сердца, специфическая терапия при инфекционных заболеваниях;
- дополнительные методики: массаж, гимнастика, физиотерапия;
- хирургическое лечение ‒ потребуется только при обнаружении опухолей, гематом, кист и новообразований, которые склонны к разрастанию и препятствуют нормальной работе головного мозга;
- специфические схемы при инсульте и черепно-мозговых травмах, направленные на восстановление нервной деятельности.
Клинический Институт Мозга специализируется на диагностике и лечении болей, которые возникают в правой части головы. Здесь есть все необходимые условия для осмотра пациента, инструментальной и лабораторной диагностики, лечения в условиях стационара и постоянного наблюдения специалистов. Врачи предупреждают: частые приступы, при которых болит голова и тошнит, проявляются дополнительные симптомы, требуют своевременного обследования. На ранних стадиях лечение будет более простым, займет меньше времени и позволит предотвратить осложнения.
Клинический институт мозга Рейтинг: 5/5 — 4 голосов
Поделиться статьей в социальных сетях
Остеомиелит представляет собой гнойное или гнойно-некротическое поражение костной ткани, костного мозга, надкостницы, окружающих мягких тканей и принципиально может поражать любую кость, однако наиболее часто в воспалительный процесс вовлекаются длинные трубчатые кости [2]. Остеомиелит костей черепа — редкое заболевание, распространенность его составляет 1,5%, а среди наблюдений остеомиелита плоских костей — 3% [5, 6]. По данным зарубежных авторов, ежегодно регистрируется от 57 до 95 наблюдений остеомиелита черепа [5]. Летальность при возникновении интракраниальных осложнений достигает 20-40% [1, 8]. Недостаточность клинического опыта, особенности строения и расположения костей черепа (губчатая структура кости, соседство с важными анатомическими структурами и головным мозгом, небольшой массив покрывающих кости мягких тканей) приводят к определенным трудностям в диагностике и лечении остеомиелита черепа. Ранняя диагностика и адекватное лечение данного заболевания позволят предотвратить развитие неврологических осложнений и существенно уменьшить летальность.
Причиной остеомиелита черепа могут быть осложненная травма, перенесенное оперативное вмешательство на костях черепа, гнойные заболевания мягких тканей головы и придаточных пазух носа [5-7]. Гематогенный остеомиелит черепа возникает крайне редко по причине устойчивости к инфекции плоских костей. Предрасполагающими факторами развития остеомиелита черепа, ведущими к снижению васкуляризации кости, являются сахарный диабет, анемия, диспротеинемия, воздействие ионизирующего излучения, опухолевое поражение кости, остеопороз, болезнь Педжета [5-7]. Остеомиелит черепа может наблюдаться в любом возрасте, но преимущественно им страдают дети и молодые люди. Наиболее часто поражаются лобная, височная и теменная кости [1, 3]. Остеомиелит черепа протекает в острой, подострой и хронической формах, характеризующихся определенными клиническими и структурными изменениями [3]. При этом в зависимости от характера и распространенности патологического процесса различают поверхностный и глубокий остеомиелит, последний подразделяется на ограниченный и диффузный [3]. Поверхностная форма остеомиелита черепа характеризуется вовлечением в патологический процесс поверхностной костной пластинки, в то время как при глубоких остеомиелитах поражаются все слои кости. Поражение наружной костной пластинки часто приводит к формированию поднадкостничного абсцесса, который при расплавлении надкостницы становится подапоневротическим, а затем и подкожным. Поражение внутренней костной пластинки делает возможным распространение гнойно-септического процесса на оболочки и вещество мозга, что обусловливает возникновение зачастую фатальных интракраниальных осложнений в виде менингита, абсцесса мозга, тромбоза синусов, менингита. Диффузные формы глубоких остеомиелитов возникают, как правило, при тромбофлебите диплоических вен, что приводит к «метастазированию» инфекции и обширному поражению кости [1-3].
Клиническая картина остеомиелита черепа зависит от этиологии, распространенности и характера патологического процесса и характеризуется преобладанием местных воспалительных изменений. Поражение наружной костной пластинки характеризуется отеком мягких тканей и формированием подкожного или подапоневротического абсцесса, глубокой — локальной головной болью, болезненностью при постукивании по пораженной области [1, 4]. Хронический остеомиелит черепа нередко проявляется формированием свища. При возникновении внутричерепных осложнений присоединяются общемозговая и очаговая симптоматика, выраженные признаки интоксикации, ухудшается общее состояние больного.
Рентгенологическая картина остеомиелита черепа проявляется лишь по прошествии 2-3 нед от начала заболевания, позволяет диагностировать преимущественно грубые изменения и характеризуется неоднородностью костной структуры при остром процессе и утолщением, секвестрацией, нечеткостью контуров, дефектом кости в случае хронизации [2, 5]. В связи с определенными недостатками метода на современном этапе целесообразно использовать компьютерную и магнитно-резонансную томографию, позволяющую выявить структурные изменения кости и окружающих мягких тканей даже на ранних стадиях заболевания.
Лечение остеомиелита черепа подразделяется на хирургическое и общее. Радикальное оперативное лечение проводят при условии стихания воспалительного процесса, оно заключается в остеонекрэктомии и хирургической обработке окружающих мягких тканей. При поверхностном остеомиелите кусачками удаляют пораженную кость до ее неизмененных структур, рану санируют растворами антисептиков, дренируют и ушивают наглухо.
В случае глубокого остеомиелита широко обнажают остеомиелитический очаг, удаляют секвестры наружной и внутренней костных пластинок, скусывают пораженные края кости до визуально неизмененных тканей, проводят ревизию эпидурального пространства и удаляют все гнойные грануляции с поверхности твердой мозговой оболочки, рану дренируют и ушивают наглухо. Краниопластику производят не ранее чем через 6 мес при условии отсутствия прогрессирования воспалительного процесса в кости [1, 3, 7]. Хирургическое лечение дополняют антибактериальной, дезинтоксикационной, корригирующей терапией.
Приводим клиническое наблюдение.
Больной Я.,
22 лет, поступил в клинику с направляющим диагнозом: нагноившаяся атерома лобной области. При поступлении предъявлял жалобы на отек лица, наличие болезненного уплотнения в области лба. Из анамнеза: считает себя больным в течение 2 сут, когда без видимой причины отметил появление описанных выше жалоб. Данное заболевание — впервые, ранее никаких изменений в лобной области не отмечал. В детстве перенес ушиб области лба, за медицинской помощью не обращался. При поступлении общее состояние удовлетворительное. Температура тела 37 °С. В области лба слева на границе с волосистой частью головы имеется умеренно болезненный инфильтрат плотной консистенции размером 3×1,5 см, кожные покровы над ним не изменены. Симптом флюктуации отрицательный. Лабораторных признаков воспаления не выявлено. Так как на момент поступления убедительные данные, свидетельствующие о процессе, отсутствовали, начата антибактериальная, противовоспалительная терапия. Однако в ходе динамического наблюдения (в течение суток от момента госпитализации) отмечена отрицательная динамика со стороны местного статуса в виде прогрессирования воспалительных явлений, в связи с чем больной оперирован в экстренном порядке: под внутривенным наркозом произведено вскрытие гнойника. Интраоперационно выявлен подкожно расположенный гнойник объемом до 20 мл, в дне раны имелся дефект наружной костной пластинки лобной кости с неровными краями, лишенный надкостницы, диаметром до 2 см. Произведены биопсия кости и посев со стенок гнойника. Операция завершена санацией и дренированием раны салфетками, смоченными антисептическим раствором. С учетом интраоперационных данных в раннем послеоперационном периоде больному с целью уточнения диагноза выполнена компьютерная томография черепа
(см. рисунок),
Рисунок 1. Компьютерная томограмма черепа. а — сагиттальный срез: дефект лобной кости с деструкцией наружной и внутренней пластинок.
Рисунок 1. Компьютерная томограмма черепа. б — фронтальный срез: остеомиелит лобной кости с разрушением наружной костной пластинки, абсцесс мягких тканей головы.
Рисунок 1. Компьютерная томограмма черепа. в — горизонтальный срез: сквозной дефект лобной кости.
Рисунок 1. Компьютерная томограмма черепа. г — фронтальный срез: деструкция лобной кости с разрушением внутренней костной пластинки.
Рисунок 1. Компьютерная томограмма черепа. д — трехмерная реконструкция: сквозной дефект лобной кости. при которой выявлена деструкция лобной кости в виде сквозного костного дефекта размером 19×15 мм, что требовало проведения дифференциальной диагностики между остеомиелитом и новообразованием лобной кости. Выполнена сцинтиграфия скелета, при которой выявлен единственный очаг гиперфиксации радиофармпрепарата в лобной области слева. В ходе патогистологического исследования обнаружены кровоизлияния и признаки острого воспаления в костной ткани. Таким образом, на основании клинико-анамнестических, интраоперационных и ряда инструментальных данных у больного установлен диагноз гематогенного остеомиелита лобной кости, параоссального абсцесса. В послеоперационном периоде на фоне антибактериальной (с учетом данных антибиотикограммы), противовоспалительной терапии, местного лечения достигнута положительная динамика в течении раневого процесса, полностью ликвидированы воспалительные явления. Больной выписан под амбулаторное наблюдение хирургом с рекомендацией консультации нейрохирурга для решения вопроса о радикальном хирургическом лечении.
Приведено наблюдение острого гематогенного остеомиелита лобной кости у молодого человека, не отягощенного хроническими заболеваниями. Гематогенный характер патологического процесса установлен с помощью исключения других возможных путей попадания инфекции в кость. Клиническая картина заболевания не позволяла установить диагноз остеомиелита лобной кости в предоперационном периоде, однако и не соответствовала полностью локальному гнойному процессу в мягких тканях лобной области. В качестве дополнительного инструментального метода исследования с целью уточнения диагноза мы использовали компьютерную томографию, позволившую детально изучить изменения кости. Онкологическая настороженность потребовала выполнения также сцинтиграфии скелета и гистологического исследования. Комплексное консервативное лечение, проводимое в послеоперационном периоде, позволило добиться полной ликвидации воспалительных явлений и перехода раневого процесса во вторую фазу. Радикальное хирургическое лечение предпочтительнее выполнять в условиях отделения нейрохирургии при полном стихании воспалительного процесса, в связи с чем пациенту рекомендована консультация нейрохирурга.
Таким образом, распространенность остеомиелита черепа невелика, однако топографоанатомические особенности данной области, опасность интракраниальных осложнений диктуют необходимость своевременной диагностики и адекватного лечения данного заболевания. Ранняя диагностика остеомиелита черепа с привлечением современных инструментальных методов обследования, радикальная хирургическая обработка в сочетании с рациональной антибиотикотерапией позволят значительно улучшить результаты лечения таких больных.