Как проявляется болезнь Паркинсона
— Болезнь Паркинсона относится к так называемым нейродегенеративным заболеваниям, для которых характерна постепенная гибель различных типов нейронов, что приводит к снижению или выпадению каких-либо функций центральной нервной системы. К этой же группе относится и болезнь Альцгеймера.
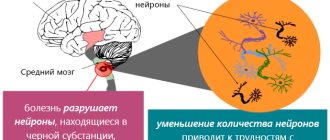
При болезни Паркинсона гибнут дофаминергические нейроны, вырабатывающие дофамин. Они в основном располагаются в среднем мозге (отделе головного мозга, отвечающим за многие его функции, в том числе зрение, слух и координацию движений — прим. «Бумаги») и относятся к системе базальных ганглиев (скоплений серого вещества, отвечающих за двигательные и вегетативные функции — прим. «Бумаги»), принимающих участие в регулировании движений, мотивации и системы подкрепления.
Из-за уменьшения количества дофамина именно эти функции мозга выпадают: появляется тремор, нарушается походка, мышцы становятся ригидными (находятся в постоянном напряжении — прим. «Бумаги»). В конечной стадии заболевания, когда дофамина становится катастрофически мало, люди, в отсутствие терапии, становятся очень малоподвижными, их даже называют «замороженными». При этом мыслительные способности при Паркинсоне как правило нарушаются в меньшей степени.
Симптомы болезни Паркинсона: от ранних до поздних
Диагностика болезни Паркинсона на ранней стадии сопряжена большими трудностями. Ранняя симптоматика либо вообще отсутствует, либо характеризуется неспецифическими проявлениями, которые могут не восприниматься людьми за серьезную проблему. К числу первых симптомов, которые могут иметь связь с паркинсонизмом, относят:
- частая или постоянная слабость, быстрая утомляемость;
- легкие нарушения координации;
- небольшие нарушения мелкой моторики: например, немного проблематично завязать шнурки, писать ручкой;
- появление болезненных ощущений в области шеи, поясницы, плеч и лопаток, которые часто связывают с остеохондрозом и артрозом;
- депрессивные состояния, необоснованная тревожность;
- снижение обонятельных ощущений;
- нарушение ночного сна, но в дневное время случается внезапное засыпание;
- проблемы со стулом, в частности, запор.
Клиницисты объясняют развитие таких состояний, предшествующих явным двигательным расстройствам, вовлечением при стартовавшей нейродегенерации значительного количества нервных структур. Заболевание от предсимптомной до симптомной стадии проходит в несколько патоморфологических этапов.
- Сначала поражаются дорсальные ядра X черепного нерва и периферическая часть обонятельного центра конечного мозга.
- Затем каскадом повреждаются ствол мозга, ретикулярная субстанция, голубое пятно.
- На предыдущие два этапа в общей сложности уходит примерно от 2 до 4 лет. Только потом, на третьем этапе, начинается прогрессирующая гибель нейронов черного вещества и других структурных компонентов (миндалевидного тела, базальных ганглиев, гипоталамуса).
Далее морфологические нарушения продолжаются, и, начиная с 4 этапа, когда дефицит дофамина составит 60%-80%, открываются клинические симптомы. Их спектр достаточно разнообразен, однако наиболее специфичными проявлениями паркинсонизма являются:
- тремор дистальных отделов конечностей – обычно начинается с одной руки, с прогрессированием заболевания он распространяется на другую руку и нижние конечности;
- дрожание головы и ее отдельных органов – голова дрожит в вертикальном (по типу «да-да») и/или горизонтальном направлении (по типу «нет-нет»), кроме того, могут наблюдаться тремор языка, век и нижней челюсти;
- сокращение непроизвольной двигательной активности – общая скованность, застывание в определенном положении, активные движения в замедленном темпе возобновляются после некоторой задержки (брадикинезия);
- кукольная походка – это когда человек ходит мелкими шажками с постановкой стоп параллельно относительно друг друга, при этом руки содружественно не двигаются и прижаты к туловищу, голова и туловище остаются застывшими;
- амимия лица – застывшая (окаменелая) мимика, не соответствующая происходящим событиям (эмоции радости и плача проявляются с запаздыванием, спадают так же медленно и с отставанием);
- речевые расстройства – речь больного приобретает монотонность и невыразительность, интонации отсутствуют или слабо выражены, склонны к затуханию;
- нарушение письма и почерка – по причине уменьшенного диапазона движений при письме буквы становятся очень мелкими, причем настолько, что написанное автор сам зачастую не в состоянии разобрать;
- мышечная ригидность – это мышечный гипертонус, который в определенных группах мышц приводит к формированию позы «манекена» (спина согнута и вместе с головой наклонена вперед, руки в локтях полусогнуты и примкнуты к телу, а ноги в коленях и тазобедренном отделе фиксированы в положении легкого сгибания);
- утрата постуральных рефлексов – серьезное нарушение координации движений при ходьбе, сопровождающееся трудностями при старте (сложно начать движения) и финише (невозможно остановить инерцию движения) с потерей центра тяжести (возникает на поздних стадиях, часто ведет к травматизму);
- психоз и вегетативные расстройства – отклонения состояния психики выражаются галлюцинаторно-параноидным синдромом, приступами страха, аффектом растерянности, маразмом, склонностью к повторению одних и тех же вопросов; вегетативная дисфункция проявляется ортостатическими нарушениями, проблемами с мочеиспусканием и дефекацией;
- нарушение метаболизма, секреторных функций – часто сопровождается ожирением или стремительной потерей веса до нижних границ, избыточной секрецией слюны, сальной кожей, гипергидрозом.
Почему болезнь Паркинсона нельзя диагностировать до первых симптомов
— Ранняя диагностика этой болезни — очень большая проблема. И поиск новых методов диагностики — одна из приоритетных задач, которые стоят перед исследователями. Сейчас диагноз ставится на основании клинических проявлений, а они появляются, только когда погибли уже около 80 % дофаминергических нейронов.
Также в постановке диагноза может помочь позитронно-эмиссионная томография (ПЭТ) головного мозга, но это достаточно дорогостоящая процедура и провести ее возможно не везде.
Первые проявления болезни бывают разные. Мне сложно сказать, какие симптомы станут первыми, поскольку я не работаю с пациентами, но, насколько я знаю, чаще всего поводом для обращения к врачу становится появление тремора рук и некоторая заторможенность пациентов. На остальные же симптомы больные обращают внимание уже после визита к врачу, когда им начинают задавать конкретные вопросы [о симптомах].
Диагностика и лечение болезни Паркинсона
Врачи говорят, что, если выявить и начать лечить патологию еще на ранней стадии (в момент самого начала гибели нейронов), можно было бы притормозить скорость разрушающего процесса и не допустить порогового уровня. Так, человек и в 100 лет не ощутил бы признаков заболевания. Но вся беда в том, что вряд ли кто пойдет к врачу в отсутствие проблем. Пациенты обращаются, когда появляются симптомы, но вот с резервами то нейронов уже катастрофа, их почти не осталось, что делает невозможным достижение такого перспективного плана.
В неврологической практике встречается еще одна проблема диагностики: неврологи часто допускают ошибки в установлении диагноза, игнорируя принципы дифференциации и комплексности. Отсюда возникают грубейшие просчеты в назначении симптоматического пособия, пациент получает зачастую неадекватную терапию, порой, в неоправданно поздние сроки. Многих попросту лечат не от той болезни, что есть по существу на самом деле. Либо рекомендуют лекарства и дозы, не соответствующие стадии патогенеза, возрасту пациента, сопутствующим патологиям, роду профессии и т. д. В результате клиническое состояние доходит до критической фазы, из-за чего часто требуется нейрохирургическая помощь, то есть, операция на головном мозге.
Врач обязан провести глубокую оценку моторных, рефлективных, психических расстройств, затем досконально дифференцировать признаки болезни. Однако и этого мало, ведь аналогичная клиника нередко присутствует при других патологиях и синдромах. Например, при гидроцефалии, опухолях мозга, депрессиях, истерии, кататоническом ступоре, синдроме Исаакса, эссенциальном треморе, пр. После осмотра окончательно и достоверно определить, имеет ли место паркинсонизм и какие структуры параллельно страдают, сможет уже только патоморфологическое исследование мозга.
Прием нейрохируга: изучение данных томографии мозга
Болезнь Паркинсона – пожизненная патология, полностью избавить от нее невозможно. Больному для улучшения качества жизни могут быть назначены в отдельном виде или в комбинации лекарства-симптоматики:
- агонисты ДА-рецепторов;
- агонисты амантадина;
- ингибиторы моноаминоксидазы Б-типа;
- ингибиторы катехол-О-метилтрансферазы;
- препараты леводопы.
Принцип действия лекарственных средств направлен на коррекцию нарушенного биохимического баланса в базальных ядрах, восполнение недостающих веществ. В итоге, пока их пациент принимает, симптомы устраняются или становятся менее выраженными. После их отмены происходит быстрое возвращение симптомов с тенденцией стремительной прогрессии. Лекарства имеют многообразный спектр противопоказаний и ряд тяжелых побочных эффектов, поэтому должны выбираться очень осторожно хорошим специалистом по неврологии.
Кто подвержен болезни Паркинсона и почему причины ее возникновения неизвестны
— Паркинсон — это болезнь пожилых людей. Около 1–2 % вероятность возникновения после 60 лет, до 3 % — после 80. Бывают и более ранние формы болезни, но они встречаются очень редко. У молодых людей возникновение болезни Паркинсона может быть связано с каким-то токсическим воздействием.
Развивается болезнь тоже очень по-разному. У кого-то быстро, у кого-то — на протяжении 20 лет. С чем это связано, пока не очень понятно. Скорее всего, с особенностями генетического бэкграунда каждого человека.
Говорить о причинах возникновения болезни Паркинсона сейчас очень сложно. Исследователи рассматривают генетические причины, но процент таких случаев очень небольшой, около 20 %. Есть некоторое количество генов, мутации в которых, предположительно, могут привести к болезни. Так что генетика в данном случае имеет влияние, но не прямое. Болезнь родственников, например, не повлияет на развитие Паркинсона.
То есть причины могут быть разными, но в целом науке сейчас неизвестно, что является непосредственной причиной болезни Паркинсона.
Многие заболевания, связанные с центральной нервной системой, сложны в расшифровке, потому что сама эта система очень сложно организована. Отсюда и проблемы с диагностикой и изучением причин развития болезни Паркинсона.
Кому нужна профилактика паркинсонизма
Вне зависимости от причины развития болезни Паркинсона механизм развития один и тот же: разрушается так называемая «черная субстанция». Это участок в головном мозгу, где сконцентрированы клетки, вырабатывающие в кровь нейромедиатор дофамин. Он участвует в регуляции мышечного тонуса. Именно дефицитом дофамина обусловлены все проявления паркинсонизма.
Исходя из известных причин развития болезни Паркинсона, можно выделить людей, у которых риск ее развития выше, а значит, им стоит задуматься о профилактике. К группе риска относятся:
- Люди с отягощенной наследственностью. Известно, что Паркинсон с большей вероятностью проявляется у тех, чьи родители, бабушки или дедушки имели этот диагноз. Это связано с мутацией в гене, который отвечает за выработку дофамина. Измененный ген передается из поколения в поколение, а из-за снижения уровня дофамина появляются симптомы паркинсонизма.
- Люди с хроническим отравлением тяжелыми металлами и пестицидами. Такие вещества кроме прямого вредного влияния на организм имеют свойство к накоплению. Это приводит к нарушениям обмена веществ, в том числе в тканях головного мозга и клетках, которые вырабатывают дофамин. Контакт человека с отравляющими веществами может быть обусловлен условиями проживания (оживленная дорога рядом с окнами, железная дорога, поля, обрабатываемые пестицидами, и т.д.). Другая причина ― нарушение техники безопасности при работе с такими веществами.
- Люди с заболеваниями сердечно-сосудистой системы. Нарушение притока крови к тканям головного мозга, в которых продуцируется дофамин, приводит к отмиранию этих клеток и дефициту этого нейромедиатора.
- Люди с хронической недостаточностью витамина Д. Кроме известной всем его роли в процессе минерализации костей, витамин Д является «защитником» наших клеток от воздействия окисляющих веществ. При постоянном недостатке этого вещества ускоряется процесс отмирания нервных клеток, что негативно сказывается на уровне дофамина в крови.
- Люди, перенесшие нейроинфекции. Головной мозг или его оболочки могут поразить многие микроорганизмы (бактерии, вирусы или грибок). К отдаленным проявлениям менингита и энцефалита относят паркинсонизм.
- Люди с черепно-мозговыми травмами в анамнезе. Особенно внимательно нужно отнестись к тем, у кого таких травм было несколько. Каждая из ЧМТ повышает вероятность развития неврологических нарушений и дегенеративных заболеваний головного мозга, к которым относят болезнь Паркинсона.
- Люди с опухолями головного мозга. Новообразование может разрушить клетки черной субстанции или перекрыть приток крови к ним. Даже после успешного удаления опухоли необходимо регулярно консультироваться у врача и придерживаться мер по профилактике болезни Паркинсона, так как новообразование может рецидивировать.
Важно! Риск развития болезни Паркинсона есть у всех, он повышается по мере старения человека. Ведь физиологические ресурсы организма в старости истощаются, развиваются патологии сердечно-сосудистой системы, нарушается метаболизм во всех системах органов. Поэтому тема профилактики болезни Паркинсона актуальна для всех.
Как лечат болезнь Паркинсона и почему она прогрессирует даже при лечении
— На данный момент болезнь Паркинсона неизлечима, есть только симптоматическое лечение. Основной препарат для лечения болезни Паркинсона — L-DOPA. Это предшественник дофамина, который в мозге человека превращается в дофамин и на какое-то время восполняет его недостаток.
Помимо L-DOPA используются и другие препараты, которые влияют на дофаминергическую систему, а также препараты, убирающие некоторые симптомы болезни. Но в двух словах можно сказать, что суть лечения сводится к стимулированию дофаминергической системы, чтобы восполнять утраченные функции мозга.
Но у современного лечения есть много недостатков. Во-первых, лекарства не лечат саму болезнь, и она постоянно прогрессирует. Во-вторых, препараты не могут полностью заместить утраченные функции. В-третьих, прием L-DOPA приводит к развитию побочных эффектов, основной из которых — привыкание, необходимость постоянного увеличения дозы препарата.
Кроме того, возникает L-DOPA-индуцированная дискинезия — неконтролируемые движения, связанные с приемом препарата. Чем именно вызвана дискинезия, на данный момент неясно, и поэтому непонятно, как это можно лечить.
Современное лечение нельзя назвать достаточно эффективным. Но его всё равно нужно обязательно проходить: оно облегчает жизнь и на какое-то время позволяет вернуться к относительно нормальному состоянию и контролировать проявления болезни. Кому-то это лечение может помогать не один десяток лет.
Методы профилактики болезни Паркинсона
Меры предотвращения развития паркинсонизма достаточно просты и не требуют больших финансовых вложений или трат времени, достаточно лишь желания стать здоровее и силы воли. Профилактика Паркинсона начинается с модификации образа жизни, корректировки питания и лечения сопутствующих заболеваний.
Изменения в образе жизни
Этот этап профилактики следует начать с нормализации режима дня. Достаточная длительность сна ― от 7,5 до 10 часов в сутки. Важно не только количество часов, отведенных на отдых, но и его качество: спать человек должен в тишине и без света, в ночное время. Это дает нервной системе возможность отдохнуть после тяжелого дня, избежать перенапряжения и истощения запасов нейромедиаторов.
Второй момент ― физическая активность. Она должна быть ежедневной умеренной или 3-4 раза в неделю средней и высокой интенсивности. Выбор упражнений и тяжести нагрузки должен основываться на состоянии здоровья пациента, его лучше согласовать с врачом.
Практически не имеют противопоказаний ходьба в быстром и умеренном темпе, плавание, аквааэробика, пилатес ― это оптимальные варианты для профилактики Паркинсона. Физические упражнения, особенно на свежем воздухе, помогают насытить организм кислородом, ускорить метаболизм, стабилизовать вес тела, улучшить настроение.
Важно! Не стоит злоупотреблять успокоительными и снотворными препаратами, как средствами борьбы со стрессом. Медикаменты можно принимать только по назначению врача.
Для профилактики заболеваний нервной системы важно избегать воздействия стрессовых ситуаций. Если это не удается, стоит обратиться за помощью психолога. Это поможет научиться справляться с трудностями без вреда для нервной системы.
Рацион и режим питания
Общие рекомендации по составлению рациона для профилактики болезни Паркинсона не отличаются от таковых для поддержания здорового образа жизни. Необходимо пить достаточное количество воды: 30 мл на кг веса в сутки.
Общие принципы питания для профилактики болезни Паркинсона
| Нутриенты | Рекомендуемые источники |
| Белки | Нежирные сорта мяса и рыбы, орехи, бобовые культуры, белки куриных яиц |
| Жиры | Морская рыба, растительные масла, орехи, авокадо, желтки яиц |
| Углеводы | Крупы, овощи, фрукты |
Для защиты тканей нервной системы в профилактике патологий важно употреблять достаточное количество витаминов группы В и фолиевой кислоты. Этого можно добиться путем употребления витаминных добавок, о том, как правильно их принимать, лучше проконсультироваться с терапевтом или лечащим неврологом.
Основные источники фолиевой кислоты: зелень, все виды салата, шпинат, руккола, базилик, зеленый горошек. Витамины группы В содержатся в злаковых культурах, цельно зерновом хлебе, красном мясе.
Научные исследования показали, что ежедневное употребление одной чашки заварного кофе снижает вероятность развития болезни Паркинсона, а также смягчает течение уже имеющегося паркинсонизма. Но пить кофе для профилактики можно только при отсутствии противопоказаний, например гипертонической болезни. Этот момент также стоит обсудить с лечащим врачом.
Консультации врача и лечение сопутствующих заболеваний
При наличии факторов риска к развитию болезни Паркинсона необходимо обратиться к неврологу для подробного обследования на предмет присутствия неврологических нарушений.
Для профилактики болезни Паркинсона важно позаботиться не только о здоровье нервной системы, а и организма в целом. Обследоваться у терапевта необходимо для выявления других болезней, которые влияют на обменные процессы и могут спровоцировать развитие паркинсонизма. Сюда относят патологии сердечно-сосудистой системы, желудочно-кишечного тракта, гиповитаминоз В, анемия и другие.
Следование всем рекомендациям лечащего врача по лечению сопутствующих заболеваний значительно понижают шансы развития болезни Паркинсона даже при наличии факторов риска.
Меры профилактики паркинсонизма просты ― это здоровый образ жизни, правильное питание, своевременное обращение к врачу. Чтобы все это принесло свои плоды, необходимо следовать этим принципам постоянно, в течение всей жизни.
Когда может появиться эффективное лекарство от болезни Паркинсона
— Сейчас есть большой интерес к заместительной клеточной терапии, то есть созданию определенного типа клеток, которые помогут замещать утраченные функции. Болезнь Паркинсона стала одним из первых направлений, где такое лечение уже дошло до клинических испытаний, проверки эффективности и безопасности препарата на людях.
Несколько клинических испытаний лечения от болезни Паркинсона уже начаты. Еще несколько должны начаться в конце 2019-го — начале 2020-го. В каждом случае используются разные источники дофаминергических нейронов. При этом надо отметить, что исследователи в разных частях мира не работают по-отдельности, пытаясь опередить друг друга, а объединились в сообщество, которое встречается раз в год и делится полученными результатами. Вместе они выявляют какие-либо сложности, особенности, новые подходы. Именно это и нужно для как можно более быстрого решения проблемы.
Первые испытания были начаты в прошлом году в Японии, и уже в ноябре 2021 года первому пациенту пересадили [необходимые клетки]. В Китае тоже начали клинические испытания, но я не знаю, на каком этапе они находятся. Также в ближайшее время должны быть начаты клинические испытания в Швеции и США. Надеюсь, что со временем подключится и Россия.
Результаты японских испытаний должны стать известны к 2023 году.
Прогноз для жизни
Прогноз условно неблагоприятный — болезнь Паркинсона неуклонно прогрессирует. Симптомы нарушения движений развиваются наиболее быстро. Больные, не получающие лечения, в среднем теряют возможность обслуживать себя самостоятельно через 8 лет от начала заболевания, а через 10 лет становятся прикованными к постели.
- На вторую половину 2011 года подавляющее большинство пациентов получает соответствующее лечение. Прогноз в данной группе лучше, по сравнению с больными, не получающими адекватной терапии. Лица, принимающие леводопу, становятся зависимыми от обслуживающих их лиц в среднем через 15 лет. Тем не менее, в каждом конкретном случае скорость прогрессирования заболевания различна. Отмечено, что при относительно раннем развитии болезни Паркинсона быстрее всего прогрессируют симптомы нарушения двигательной активности, а при появлении первых симптомов заболевания у лиц 70 лет и старше на первый план выходят психические расстройства.
- Адекватная терапия замедляет развитие ряда симптомов, ведущих к потере трудоспособности больных (мышечной ригидности, гипокинезии, постуральной неустойчивости и др.). Однако через 10 лет с момента начала заболевания трудоспособность большинства больных значительно снижена.
Продолжительность жизни больных снижена. Трудоспособность у данных больных стойко и необратимо утрачивается, в зависимости от выраженности неврологических нарушений больным назначается группа инвалидности.
Что делать, чтобы снизить риск заболевания
Специфической профилактики болезни Паркинсона нет. Но есть рекомендации по профилактике нейродегенеративных заболеваний в целом.
Сводятся эти рекомендации к ведению здорового образа жизни. Нужен нормальный режим работы, физическая активность: было доказано, что бег значительно снижает прогрессию таких заболеваний. Показана любая мелкая моторика и игра на музыкальных инструментах. Кроме того, здоровое питание. Некоторые наркотические вещества могут быть токсичными для дофаминергических нейронов, так что стоит избегать вредных привычек.
Продолжительность жизни при болезни Паркинсона
Длительность жизни пациента, страдающего паркинсонизмом, определяется вовремя поставленным диагнозом и правильно назначенным лечением. В случае выявления болезни на ранней стадии, назначении эффективного лечения, выполнении физиотерапевтических процедур, массажа, соблюдении диеты и здорового образа жизни, продолжительность жизни больного может заметно увеличиться.
Но нужно понимать, что болезнь Паркинсона не поддаётся полному излечению. Поэтому прогнозы этого заболевания крайне не утешительные. Прогрессивное развитие болезни остановить врачам не удаётся. Оно обусловлено рядом генетических, физиологических, экологических факторов. Но, тем не менее, соблюдая все рекомендации и назначенное лечение врача, развитие болезни можно замедлить, а качество жизни заметно улучшить.