Методики лечения
Чем лечить воспаление плечевого нерва? Лечение состоит из контроля боли, заживления нервов и реабилитации.
Некоторые методы для уменьшения боли включают стероиды, наркотические лекарства, для того чтобы стабилизировать мембраны нерва и контролировать неприятные ощущения.
Правильный отдых и снижение физической активности также рекомендуется для облегчения воспаления и боли.
Для полного восстановления понадобится некоторое время. Физиотерапия и реабилитация нужны будут в некоторых тяжелых случаях для восстановления движения руки, однако худших исходов можно избежать при своевременной диагностике и лечении.
В крайне редких случаях, когда симптомы ухудшаются при консервативном подходе, врач порекомендует хирургическое вмешательство для устранения проблемы. Это делается только после неудачной терапии в течение двух лет.
Хирургическая процедура будет включать в себя коррекцию поврежденных нервов таким образом, чтобы они начали нормально функционировать.
Что собой представляет?
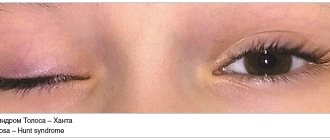
Неврит плечевого нерва – это состояние внезапной боли в плече и руке, сопровождающееся слабостью или онемением.
Вызвано воспалением плечевого сплетения, формирующееся сочетанием нервных корешков, выходящих из шейного отдела позвоночника в шейку.
Хотя интенсивная боль обычно утихает в течение нескольких дней, за ней следуют некоторое онемение и слабость в руке и/или плече, что затянется на много месяцев.
Код по МКБ-10
Неврит в классификации МКБ определен не очень точно. В любом диагнозе важно не просто собрать перечень симптомов, но и выяснить точную причину их происхождения.
В сложных случаях врачи пользуются кодировкой M79.2 — невралгия и неврит не уточненные, неврит БДУ.
Этиология воспаления в суставе плеча
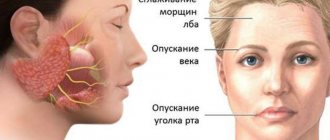
Неврит – это общий термин, который относится к заболеваниям, включающим в себя воспаления одного нерва или группы нервов.
Неврит плечевого нерва поражает главным образом нижние нервы плечевого сплетения, руку и кисть. Это вызвано различными условиями.
Причины следующие:
- Аутоиммунные нарушения, при которых ткани организма ошибочно атакуют иммунную систему. Иногда эти расстройства могут повлиять на нервы.
- Нарушение может быть результатом мутации гена, который влияет на развитие скелета.
Симптомы неврита плечевого сплетения, которые начинаются в детстве, часто являются результатом этого генетического расстройства. - Нервы плечевого сплетения проходят через отверстия в шейном отделе позвоночника. Эти окончания могут получить травму, например, падения, раны или спортивные травмы.
Другая распространенная спортивная травма, известная как «горелка » или «жало», происходит в основном у футболистов. Прямые удары направляют плечо вниз, а шею в противоположную сторону, растягивая и сдавливая нервы. - Опухоли, которые развиваются в шее или верхнем плече, могут сжимать шейные нервы. Они приводят к интенсивной боли, мышечной слабости и онемению плечевого нерва.
- Некоторые младенцы рождаются с нарушениями плечевой кости из-за травмы, полученной во время родов. Некоторые специалисты это как повреждение нервов руки во время родов. Такие травмы обычно исчезают со временем. Иногда, возникает необходимость в физиотерапии.
- Существует чрезвычайно редкая генетическая форма заболевания, называемая наследственной невралгической амиатрофией, которая имеет известную причину – генетическое наследование, и обычно повторяется на регулярной основе.
Косвенные причины развития заболевания:
- стресс;
- сахарный диабет;
- возрастные нарушения сосудистой системы.
Причины защемления нерва в плече
Защемление нерва может произойти по нескольким причинам, но случается такое в случае, когда нервное волокно сдавливается близлежащими тканями. В результате нервный пучок может воспалиться, что приведет к появлению отечности. В большинстве случаев поражение затрагивает подмышечные, лучевые и срединные нервы. Среди наиболее распространенных факторов, спровоцировавших появление недуга, отмечают:
- дегенеративно-дистрофические заболевания позвоночного столба (в частности, остеохондроз и артроз);
- сложные болезни опорно-двигательного аппарата (например, грыжи межпозвоночных дисков);
- отклонения в работе эндокринной системы (ожирение). Избыточный вес оказывает усиленное давление на мышцы и нервы, что значительно увеличивает вероятность появления недуга;
- ревматоидный артрит. Заболевание повреждает нервы в течение некоторого времени, что повышает риск защемления. Возникшие костные шпоры способны привести к ограничению пространства для нервов плеча, что и провоцирует недуг;
- различные травмы (ушибы, вывихи, переломы);
- продолжительное хождение на костылях;
- патологии центральной нервной системы;
- малоподвижный (сидячий) образ жизни;
- воспаление синовиальной сумки (бурсит);
- дисплазия соединительной ткани;
- чрезмерная физическая нагрузка на плечо во время занятий спортом;
- неудачно выполненные инъекции в область плечевого сустава;
- инфекционные патологии (к примеру, туберкулез и сифилис);
- новообразования в области плеча и подмышки (как доброкачественного, так и злокачественного характера);
- поражение акромиального сочленения;
- усиленная и продолжительная нагрузка на плечевой сустав;
- хроническое отравление свинцом;
- осложнения после оперативных вмешательств (наличие спаек или рубцов).
3.Нейрохирургическое лечение
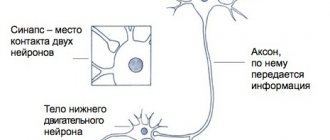
Восстановление повреждённого плечевого сплетения проводится оперативным путём – методом невролиза
. Эта операция наиболее эффективна, если проводится в срок 6-8 месяцев после травмы. Если этот период превышает 18 месяцев, эффективность нейрохирургического лечения существенно снижается вследствие развивающейся валлеровской дегенерации нервных волокон.
Если по результатам диагностики выявлена неврома, то в ходе операции проводится её иссечение. Это микрохирургическое воздействие (эндоневролиз). При необходимости в повреждённый нерв вшиваются вставки аутотрансплантата
(нервные волокна, забираемые из голени, грудной клетки и пр.). Эта же методика, называемая «невротизация», применяется, когда имеет место отрыв корешка от ствола спинного мозга.
О нашей клинике м. Чистые пруды Страница Мединтерком!
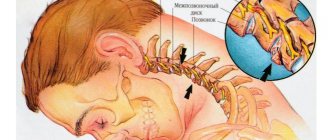
Повреждение лучевого нерва при переломе плеча
Классификация механизмов повреждения плечевого сплетения.
Так же, как и при повреждениях других периферических нервов, различают открытые и закрытые повреждения стволов плечевого сплетения и их ветвей.
В мирное время преобладают резаные, рубленые и колотые ранения стволов плечевого сплетения. Однако с ростом криминальной ситуации увеличилось количество огнестрельных ранений. Это не только случайные дробовые ранения из охотничьего ружья, но и ранения пулей, осколками при взрывах.
Огнестрельные ранения характеризуются собой тяжестью и обширностью, что обусловлено и высокой скоростью и передачей большой кинетической энергии ранящего снаряда тканям. Ятрогенные повреждения стволов плечевого сплетения во время ошибочных оперативных вмешательств.
Механизм закрытых повреждений нервных стволов плечевого сплетения в основном тракционный в результате надрыва, растяжения с разрывом разного количества пучков. Тракционный механизм повреждения приводит к повреждению нервных стволов на большом протяжении, часто стволы оказываются вырванными из межпозвонковых отверстий, а корешки шейного утолщения оторванными из рогов спинного мозга.
Частой причиной из закрытых повреждений ствола плечевого сплетения являются дорожно-транспортные происшествия, среди которых ведущее место занимает мотоциклетная травма. На втором месте группа производственных и бытовых травм: падение с высоты, затягивание руки в движущиеся и вращающиеся механизмы, удары по надплечью падающими тяжелыми предметами. Часто также тракционные повреждения стволов плечевого сплетения редко встречаются как изолированное повреждение, чаще всего оно является следствием политравм (78,3%).
Оказание помощи и лечение больных с множественными и сочетанными травмами сопряжено с большими трудностями, связанными с тяжестью общего состояния больных (синдром взаимного отягощения) и сложностями диагностики.
Классификация нарушений проводимости нервных стволов плечевого сплетения.
1. Полное нарушение проводимости. 1.1. Клинико-неврологическая симптоматика. 1.1.1.Вялый паралич соответствующих мышц и прогрессирующая их атрофия через 2-3 недели после травмы. 1.1.2.Анестезия, ангидроз, отсутствие складчатости кожи при тепловой пробе, повышение кожной температуры в первые 2-3 недели с последующим стойким ее понижением при повреждениях С8 и Т1- спинальных нервов или нижнего ствола в зоне срединного и локтевого нервов. При изолированных повреждениях верхнего и среднего стволов анестезии не наблюдается. 1.1.3.Болезненность при пальпации области межпозвонковых отверстий, возможно наличие невром (особенно при открытых повреждениях). 1.1.4.При высоких преганглионарных уровнях повреждений – синдром Горнера и наличие травматических менингоцеле на миелограммах или КТ и МР- томограммах; 1.1.5.Безболезненность при перкуссии по проекции нервов, отсутствие болезненности при пальпации мышц. 1.2.Электрофизиологические признаки: 1.2.1.Отсутствие сокращения мышц и М- ответа при раздражении током стволов плечевого сплетения. 1.2.2.Полная реакция перерождения парализованных мышц. 1.2.3.Отсутствие изгибов кривой “интенсивность- длительность” и резкое повышение порога при длительностях импульсов электрического тока менее 10-5 мс. 1.2.4.Отсутствие электровозбудимости мышц (при сопутствующем повреждении магистрального сосуда и при длительных сроках, прошедших с момента травмы). 1.2.5.Биоэлектрическое молчание или денервационные потенциалы при электромиографии. 1.2.6.Повышение сопротивления кожи переменному току свыше 1МОм, постоянному току свыше 15-17 МОм. 1.2.7.Повышение кожной температуры в первые 2-3 недели после травмы с последующим ее стойким снижением примерно на 1,0-2,5градусов по Цельсию.
2.Глубокое нарушение проводимости. 2.1.Клинико-неврологическая симптоматика: 2.1.1.Парез соответствующих мышц (1-2 балла) с их атрофией или выраженной гипотрофии. 2.1.2.Гипестизия (1-2 балла) с участками гиперпатии, отсутствие дискриминационной чувствительности и стереогноза. 2.1.3.Болезненность при пальпации межпозвонковых отверстий, возможно наличие невром. 2.1.4.Болезненность при перкуссии по проекции нервов и болезненность при пальпации паретичных мышц. 2.2.Электрофизиологические признаки могут быть такими же, как и при полном нарушении проводимости, или же: 2.2.1.Частичная реакция перерождения паретичных мышц. 2.2.2.Наличие изгибов кривой “интенсивность-длительность”, но с резким повышением порога при длительностях импульсов электрического тока менее 50 мс. 2.2.3.Сочетание денервационных и “рождающихся” потенциалов при электромиографии.
3.Частичное нарушение проводимости. 3.1.Клинико-неврологическая симптоматика: 3.1.1.Силы соответствующих мышц до 3-4 баллов, умеренная их гипотрофия. 3.1.2.Гипостизия 3-4 балла, появление дискриминации двух точек менее 40 мм в автономных зонах срединного и локтевого нервов, появление стереогноза (следует помнить, что все прочие нервы верхней конечности автономных зон чувствительности не имеют, а поэтому даже полный анатомический их перерыв не сопровождается анестезией в зонах их иннервации). 3.2.Электрофизиологические признаки: 3.2.1.Частичная реакция перерождения мышц. 3.2.2.Изгибы и приближения к норме кривой “интенсивность-длительность”. 3.2.3.При раздражении стволов плечевого сплетения электрическим током отмечаются сокращения мышц и М-ответ. 3.2.4.Снижение по амплитуде и чистоте потенциалов действия при электромиографии.
Классификация повреждений плечевого сплетения по топографическому уровню.
Интраспинальное, корешковое или преганглионарное повреждение плечевого сплетения, С5-С8-Т1-спинномозговые нервы отходят от передних и задних рогов спинного мозга двумя корешками: дорзальным, задним, чувствительным и вентральным, передним, двигательным. Оба корешка подходят друг к другу и объединяются в один общий ствол плечевого сплетения, выходящий из позвоночника через межпозвонковое отверстие. Кзади латерально, чуть дистальнее места уровня объединения в общий ствол ключевого сплетения, задней чувствительный корешок утолщается в виде спинального или межпозвонкового узла, не имеющего отношение к переднему двигательному корешку.
Клинически, наряду с другими важными сторонами, выявляются:
- паралич паравертебральных мышц, которые иннервируются дорзальными, задними ветвями спинномозговых нервов;
- паралич мышц, управляющих лопаткой: зубчатая, ромбовидная;
- проводниковые нарушения спиного мозга; синдром Клода Бернара-Горнера.
2.Травма надключичной части плечевого сплетения-постганглионарное повреждение плечевого сплетения после выхода из межпозвонкового отверстия, где С5-С6- спинальные нервы фиксированы соединительнотканными оболочками. Механизм травмы – удар по надплечью при падении или падающим предметом сверху с резким разведением угла между шеей и надплечьем и отведением головы кзади и в противоположную сторону.
Чаще разъединяется часть плечевого сплетения в межлестничном промежутке, примерно на уровне образования верхнего ствола плечевого сплетения. Реже страдает средний ствол плечевого сплетения.
3. При повреждении плечевого сплетения в заключичной области страдают вторичные стволы, которые раздавливаются или могут быть размозжены в промежутке между ключицей и первым ребром. Основной механизм травмы – непосредственный удар в ключицу с ее переломом и в область надплечья, плеча или резкое опускание плечевого сустава. Подключичное поражение вызывает повреждения вторичных стволов и их ветвей и нервов. Механизм травмы отличается тем, что костные повреждения ключицы чаще являются непосредственной причиной их травмы.
Способы диагностики
Воспаленное окончание лечится и диагностируется неврологом. Диагноз ставится после длительного анализа истории болезни пациента и его физического обследования. Получен подробный анамнез заболевания с последующим клиническим и неврологическим обследованием.
В некоторых случаях лечение не требуется. В других случаях метод лечения включает симптоматическое управление состоянием.
Для диагностики заболевания проводятся следующие исследования:
- Анализ крови.
- Люмбальная пункция: проводится для анализа спинномозговой жидкости.
- ЭМГ: поскольку симптомы данного заболевания схожи с симптомами шейной радикулопатии, электромиограмма поможет дифференцировать их.
Он измеряет скорость и силу передаваемых сигналов. - Биопсия нерва: это обычная процедура для подтверждения диагноза.
Кусочек пораженного нерва берется и направляется патологоанатому для исследования. - Радиологические исследования воспаленного нерва: радиологические исследования включают МРТ, КТ и рентген в области пораженного участка.