Оптикомиелит (болезнь Девика)
Оптикомиелит (болезнь Девика)
Оптикомиелит Девика (оптиконевромиелит, болезнь/синдром Девика) – нейродегенеративный процесс аутоиммунной природы, сопровождающийся разрушением миелиновых оболочек. Таким образом, это одно из демиелинизирующих заболеваний нервной системы (более подробные сведения о патологии такого рода можно почерпнуть также в материалах «Рассеянный склероз», «Синдром Гийена-Барре», «Подкорковая атеросклеротическая энцефалопатия (болезнь Бинсвангера)»).
Эжен Девик (Франция) был практикующим невропатологом и исследователем; основные его публикации касались инфантильной хореи, церебральной глиомы, опухолей мозолистого тела, брюшного тифа (тифоидной лихорадки). В 1894 году Э.Девик в соавторстве со своим аспирантом Фернаном Го описал редко встречающееся заболевание нервной системы (к тому моменту было известно всего 16 случаев в Европе и Северной Америке, к которым Девик и Го добавили собственное, семнадцатое наблюдение), во многом сходное с рассеянным склерозом, но обладающее отчетливой спецификой, а именно почти изолированным поражением зрительного нерва и спинного мозга; подобная селективность для демиелинизирующих заболеваний не характерна.
Следует отметить, что описания отдельных симптомов оптиконевромиелита появлялись задолго до работы Девика-Го, еще в начале ХIХ века. Выдающийся английский врач и общественный деятель, сэр Томас Клиффорд Оллбот, в 1870 году также внес свою лепту и привлек внимание медицинского сообщества к этому специфическому расстройству, однако подробное клиническое описание оптикомиелита как отдельного, самостоятельного заболевания принадлежит все же Э.Девику.
На протяжении ХХ века, несмотря на ряд отличительных особенностей, оптикомиелит Девика рассматривался как один из атипично тяжелых вариантов рассеянного склероза, и некоторые источники упорно продолжают воспроизводить эту безнадежно устаревшую трактовку. В 2000-х годах, преимущественно трудами научно-исследовательского сектора всемирно известной Клиники Мэйо (Рочестер, США), эта неопределенность была окончательно устранена: удалось идентифицировать гуморальный механизм, агрессивный в отношении периваскулярного белка, и найти достоверные биохимические маркеры оптикомиелита (иммуноглобулиновые антитела), которые при рассеянном склерозе не встречаются. Согласно специалистам Клиники Мэйо, это был первый случай, когда была обнаружена конкретная молекулярная мишень аутоиммунно-воспалительного демиелинизирующего процесса. По состоянию на сегодняшний день предполагается наличие шести типов антител, три из которых уже открыты.
Таким образом, оптиконевромиелит Девика действительно является самостоятельной нозологической единицей, а не вариантом рассеянного склероза.
Эпидемиологические оценки представляют сложность в связи с относительной редкостью данного синдрома и, по-видимому, многочисленными диагностическими ошибками. Сообщается, что «истинная» болезнь Девика встречается примерно в пятьдесят раз реже, чем классический рассеянный склероз, составляя 1-2% в общем объеме демиелинизирующих заболеваний. Возрастной интервал постановки первичного диагноза простирается от одного года до 77 лет; чаще всего манифестация приходится на период 35-45 лет. Женщины болеют гораздо чаще мужчин (в 3-9 раз по разным источникам). От половины до двух третей больных с оптикомиелитом Девика одновременно страдают каким-либо иным аутоиммунным расстройством.
Клинические симптомы миастении Девика
Осложненная разновидность характеризуется вначале симптомами ослабления зрения, болями в глазах, частичной или полной слепотой. Постепенно присоединяются признаки поперечного миелита с тетрапарезами, парапарезами. Ослабление активности мышечных волокон, нарушение иннервации мускулатуры – необратимые состояния.
Типичные клинические симптомы оптикомиелита:
- Односторонняя или двусторонняя слепота;
- Парезы мускулатуры нижних конечностей;
- Нарушение работы кишечника;
- Атония мочевого пузыря.
Группа описанных изменений формируется продолжительностью 7-8 недель. Демиелинизирующие процессы сопровождаются значительным отеком мозговых тканей с геморрагическими процессами и кровоизлияниями.
Внутримозговые геморрагии определяет МРТ.
Морфологический анализ выявляет обширные некротические изменения, диффузный поперечный спинномозговой миелит.
Острая форма характеризуется воспалительным процессом внутри спинного мозга. Аутоиммунный процесс приводит к прогрессированию клинической картины. Последовательная демиелинизация обуславливает атрофические изменения.
Внутриглазные изменения обнаруживаются при офтальмологическом обследовании. Очаги некроза обширны, увеличиваются на протяжении времени.
Атипичная форма болезни Девика
Существует ряд описаний патологии, связанной с аномалией выработки антидиуретического гормона. Последующие клинические исследования указали возможную зависимость между БД и патологией. МРТ показывает более трех очагов поражения гипоталамуса при отсутствии специфических признаков некроза оптического нерва или спинного мозга.
Провоцирующим фактором атипичной формы является острое нарушение мозгового кровоснабжения. Некротические очаги сопровождают миелит. Оптикомиелит, отек зрительного нерва, дыхательная недостаточность, повреждение шейного отдела является последствием воспалительных изменений гипоталамо-гипофизарной зоны. У части людей прослеживаются асимптомные очаги демиелинизирующего энцефаломиелита.
Магнитно-резонансная томография помогает дифференцировать рассеянный склероз, истинные воспаления мозговой оболочки, некроз зрительного нерва.
Продолжительность жизни у детей и взрослых при оптиконевромиелите
Болезнь Девика возникают у взрослых чаще. Иммунная система уничтожает собственные ткани после «антигенной мимикрии». Вырабатываются антитела вначале на сходные антигены возбудителя. Затем начинают разрушаться собственные протеины оболочки. Остановить аутоиммунный процесс невозможно, так как защитная среда организма будет уничтожать «чужеродные» ткани вплоть до полной нейтрализации.
Пока присутствует миелин, аутоиммунные реакции будут продолжаться.
Формирование оптического нейромиелита характеризуется образованием активных клеток к специфическому веществу под названием «аквапорин». Инвитро исследования в современных лабораториях позволяют устанавливать диагноз БД с высокой степенью достоверности.
Продолжительность жизни взрослого человека составляет более десятка лет. У детей из-за повышенной реактивности сроки значительно сокращаются. Если не провести адекватное лечение, возникают необратимые изменения многих внутренних органов, которые являются причиной летального исхода через несколько лет после возникновения острой формы.
Причины возникновения
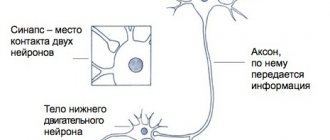
Патогенез болезни не до конца изучен. Сейчас ее относят к аутоиммунным заболеваниям. В 2004 году выявлены специфические антитела NMO-IgG. Их можно обнаружить у 65-73% пациентов. Это позволяет дифференцировать болезнь с рассеянным склерозом, воспалительными поражениями ЦНС, РЭМ. Мишенью для антител является белковый канал аквапорин-4. Преимущественно он расположен в тканях спинного мозга, в области гипоталамуса и перивентрикулярно. Локализован в стенках формирующих гематоэнцефалический барьер и в отростках астроцитов. Поэтому повреждение этих каналов приводит к увеличению проницаемости барьера и проникновению через него иммунных комплексов. Так происходит аутоиммунное воспаление.
При оптикомиелите начинается некроз серого и белого вещества. Появляются зоны демиелинизации Патология распространяется на зрительные нервы, спинной мозг, хиазму и гипоталамус. Периваскулярно и в зонах демиелинизации накапливаются отложения IgG. Спинальные очаги воспаления представлены атрофией, глиозом и кистозной дегенерацией. Могут также формироваться характерные для сирингомиелии полости. Практически у всех больных отмечается аутоиммунный васкулит.
Диагностика
Диагностика оптикомиелита Девика – комплекс мероприятий, используемых для верификации конкретного заболевания. Традиционно процесс начинается со сбора анамнеза, осмотра и анализа жалоб пациента.
Наличие характерных симптомов, проявляющихся расстройствами зрения, парезами, нарушением физиологических отправлений – свидетельство в пользу соответствующего диагноза.
Вспомогательные инструментальные и лабораторные методы исследования:
- Люмбальная пункция с анализом ликвора (цереброспинальной жидкости).Наблюдается увеличение количества клеточных элементов.
- Магнитно-резонансная томография (МРТ) позвоночника и головного мозга. В первом случае визуализируются некротические очаги в грудном отделе. МРТ головного мозга фиксирует области демиелинизации зрительных трактов. Характерной особенностью остается отсутствие патологических изменений в других структурах ЦНС.
- Офтальмоскопия. Окулист оценивает глазное дно. Обнаруживается бледность и отек диска зрительного нерва, что является свидетельством воспаления.
Определение в крови пациента специфических антител NMO-IgG – важный дополнительный критерий в диагностике оптикомиелита. У 70-85% пациентов анализ положительный.
Осложнения
Оптикомиелит – опасная болезнь, которая может стать причиной смерти. Летальный исход наступает из-за втягивания в процесс шейных сегментов спинного мозга с поражением дыхательного центра и развитием соответствующей недостаточности. Продолжительность жизни пациентов зависит от особенностей протекания патологии, подобранного лечения и агрессивности демиелинизации.
Возможные осложнения:
- Слепота.
- Паралич нижних конечностей.
- Стойкое нарушение функции органов таза.
Своевременное начало лечения может обеспечить полное выздоровление пациентов.
Применение МРТ в диагностике редких форм рассеянного склероза
В этой статье мы расскажем Вам о МРТ-диагностике следующих заболеваний: 1. Оптикомиелит Девика 2. Концентрический склероз Бало 3. Болезнь Марбурга 4. Диффузный склероз (лейкоэнцефалит Шильдера) 5. Опухолеподобный РС 6. Воспалительная псевдотуморозная демиелинизация
Это воспалительное, демиелинизирующее заболевание ЦНС.
Встречается в 9 раз чаще у женщин, средний возраст дебюта 39 лет, могут болеть дети и пожилые люди. Чаще бывает у представителей желтой расы.
Через 5 лет болезни у более 50% больных слепота на один и оба глаза или нуждаются в поддержке при ходьбе.
5-летняя выживаемость – 68%, основная причина смерти – нейрогенная дыхательная недостаточность
Клиническая картина тяжелого двустороннего оптического неврита и острого поперечного миелита, развивающихся не одномоментно, а чаще последовательно через несколько недель или месяцев
Обширные участки демиелинизации в шейном отделе спинного мозга могут распространяться до ствола, вызывая тошноту и нейрогенную дыхательную недостаточность
Обязательные критерии:
- Оптический неврит;
- Острый миелит.
Вспомогательные критерии (не менее 2 из 3-х):
Протяженный очаг в спинном мозге на МРТ, размерами 3 и более позвонковых сегментов
Очаговые изменения в головном мозге, не удовлетворяющие МРТ критериям рассеянного склероза
Сероположительный статус на NMO IgG
Острое и быстрое прогрессирование симптомов с летальным исходом в течение нескольких недель или месяцев.
Наблюдается в возрасте 20-50 лет. Описано не более 60 случаев, чаще встречается на Филиппинах и в Китае.
Симптомы обусловлены поражением белого вещества полушарий головного мозга. В отличие от классического РС не поражается ствол, мозжечок, зрительная хиазма, спинной мозг.
Проявляется признаками повышенного внутричерепного давления, головной болью, нарушением сознания, эпиприпадками, афазией, грубой когнитивной дисфункцией.
Характеризуется большими концентрическими бляшками, в которых кольцевидно чередуются слои частично сохранного и разрушенного миелина. Осевые цилиндры аксонов сохранны.
Кроме концентрических бляшек встречаются бляшки, типичные для РС.
Острый демиелинизирующий энцефаломиелит со злокачественным течением и летальным исходом в течение года.
Преимущественно заболевают лица молодого возраста.
Проявляется гемиплегией, гемианопсией, афазией, эпиприпадками, потерей сознания. Симптомы стремительно нарастают за короткий период времени.
В ликворе – повышение уровня белка, незначительный цитоз или норма. Олигоклональные IgG могут быть, но встречаются реже, чем при РС.
Характерны опухолеподобные участки демиелинизации, чаще расположенные в полушариях мозга, позднее в стволе мозга и в спинном мозге. По мере прогрессирования болезни в отличие от ОРЭМ, выявляются очаги различного возраста.
Гистологически бляшки характеризуются обширной демиелинизацией с массивной макрофагальной инфильтрацией, гибелью аксонов, выраженным отеком, участками некроза, присутствием гипертрофированных гигантских астроцитов.
Редкая форма демиелинизации, встречающаяся в детском возрасте и требующая тщательного дифференциального диагноза (АЛД, подострый склерозирующий панэнцефалит).
Проявляется снижением остроты зрения или внезапно развившейся слепотой, головной болью, эпиприпадками, гемипарезами, афазией, рвотой.
Характеризуется обширными участками демиелинизации, расположенными в полушариях головного мозга, размерами более 2-3 см. Также могут быть бляшки, подобные РС.
Гистологически – обширные участки демиелинизации с периваскулярной макрофагальной и лимфоцитарной инфильтрацией. Возможен некроз ткани с формированием кист.
Клинически : острый или подострый дебют с общемозговой и очаговой симптоматикой.
Радиологически : дифференциальный диагноз с глиомой, MTS или множественными кистами.
Значительная положительная динамика после кортикостероидной терапии.
Дифференциальная диагностика поражений спинного мозга при РС должна проводиться с интрамедуллярными опухолями, нарушением спинального кровообращения по ишемическому типу, лимфомой, ВИЧ-миелопатией, сифилисом, фуникулярным миелозом, лейкодистрофиями, посттравматической и лучевой миелопатией.
Специфичность МРТ в диагностике РС достигает 80%, поскольку очаги в белом веществе, похожие на бляшки РС, могут быть обнаружены как у здоровых лиц, так и у лиц, страдающих другими неврологическими заболеваниями. Другими словами, достоверная диагностика рассеянного склероза проводится в 4 из 5-ти диагностически неясных случаев.
Характерные симптомы оптикомиелита
Клиническая картина включает следующие проявления:
Базовым для всех пациентов является оптический неврит и миелит, то есть воспаление спинного мозга. Причем в 80% миелит начинается в течение трех месяцев от начала зрительных нарушений. И только в 20% патология дебютирует с миелита, после чего добавляется неврит зрительного нерва.- Существует ряд случаев, когда болезни Девика предшествовало ОРВИ, лихорадка и иные инфекции.
- Отмечены случаи, когда оптикомиелит вторичен к таким аутоиммунным патологиям, как НЯК, ревматоидный артрит, синдром Шегрена, СКВ, аутоиммунный тиреоидит, антифосфолипидный синдром, тромбоцитопеническая пурпура.
- Чаще всего болезнь протекает с двусторонним поражением зрительных нервов. На ранних стадиях у больных ухудшается четкость изображения. Появляется ощущение пелены перед глазами. Субклиническое течение оптического неврита может быть диагностировано при офтальмоскопии. Когда острая форма болезни проходит, зрительная функция частично восстанавливается, хотя в ряде случаев может напротив происходить атрофия зрительного нерва, приводящая к стойкой слепоте.
- Спинальные поражения могут носить распространенный продольный, частичный или полный поперечный характер. Они сопровождаются нижним пара- или тетрапарезом, атаксией, спастической мышечной гипертонией, вегетативными нарушениями и дискоординацией в конечностях.
- Расстройство чувствительности отмечается ниже уровня спинального воспаления.
- Часто отмечаются тазовые дисфункции: задержка мочи и недержание кала.
- У 35% больных имеется идущий в каудальном направлении сильный прострел позвоночника, иррадиирующий в ноги – симптом Лермитта.
- В ногах могут возникать крумпли.
- При оптикомиелите спинальные нарушения распространяются не меньше чем на 2-3 сегмента позвоночника.
- В 85-90% случаев патология имеет ремитирующее течение, характеризующееся наличием острых периодов и непродолжительной ремиссии. При этом может происходить одновременное проявление миелита и неврита, или раздельные атаки. Временные интервалы между которыми составляют от нескольких месяцев до нескольких лет. Монофазная форма сопровождается прогрессирующим течением неврита и миелита без периодов ремиссии и рецидивов.