Согласно ВОЗ (Всемирной организации здравоохранения), атеросклероз — это различные изменения внутренней оболочки артерий (интимы). Могут проявляться как накопление липидов, сложных углеводов, фиброзной ткани, компонентов крови, кальцификация (отложение солей кальция), что приводит к повреждению средней оболочки сосуда (медии). В международной классификации болезней МКБ-10 патология имеет код I67 («Другие цереброваскулярные болезни»).
Склероз сосудов происходит в результате нарушения липидного и белкового обмена в организме и сопровождается отложением холестерина, ЛПНП и ЛПОНП (липопротеинов низкой и очень низкой плотности) на стенках сосудов. Таким образом формируются атеросклеротические бляшки (они бывают фиброзные и холестериновые), постепенно уменьшающие просвет артерий. Чем меньше их диаметр, тем меньше поступает крови к органам и тканям, возникает ишемия. Полная закупорка приводит к некрозу тканей. Возможен еще другой сценарий: атеросклеротическая бляшка может оторваться и понестись кровотоком дальше, где она закупорит капилляр меньшего диаметра. Как правило, возникает либо инфаркт в миокарде сердца, либо инсульт в головном мозге.
Юсуповская больница предлагает полную диагностика и лечение болезни склероза сосудов головного мозга с использованием современного оборудования. Индивидуальный подход к каждому пациенту и следование актуальным рекомендациям по лечению является залогом профессионализма наших специалистов.
Причины развития склероза сосудов
Причины возникновения склероза зависят от факторов риска. Они бывают модифицируемыми, то есть мы можем повлиять на них — образ жизни и лабораторные показатели, или немодифицируемыми — возраст, пол и генетическая предрасположенность.
К немодифицируемым относятся:
- пол — мужчины страдают чаще, это объясняется тем, что у женщин эстроген обладает ангиопротекторной функцией;
- возраст — мужчины старше 45, женщины > 50 или с ранней менопаузой;
- случаи атеросклероза у родственников.
Модифицируемыми являются:
- курение;
- употребление чрезмерных доз алкоголя;
- нехватка растительной пищи в рационе;
- низкая физическая активность;
- стресс;
- избыточный вес;
- дислипидемия;
- сахарный диабет;
- артериальная гипертензия.
Атеросклероз сосудов головного мозга чаще всего возникает в следующих местах:
- брахиоцефальный ствол;
- сонная артерия (общая и наружная сонная);
- мозговые артерии (передняя, задняя и средняя);
- позвоночная артерия и другие мелкие сосуды.
Мнение эксперта
Автор: Алексей Владимирович Васильев
Врач-невролог, руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук
Атеросклероз сосудов головного мозга — это коварное заболевание, которое диагностируется у пациентов в возрасте старше 45 лет. Начальная стадия протекает практически незаметно, поэтому больные обращаются за помощью уже в запущенном состоянии. Болезни подвержены люди, у которых есть родственники с атеросклерозом, поэтому им рекомендуется проводить регулярную диагностику, чтобы выявить болезнь на начальной стадии.
Болезнь возникает из-за скопления холестериновых бляшек. Чаще всего склероз СГМ диагностируется у людей которые ведут неактивный образ жизни, употребляют табак и спиртные напитки, злоупотребляют жареной пищей и имеют избыточный вес.
Заболевание развивается в несколько этапов. Начальный протекает бессимптомно, распознать его очень сложно. Однако все стадии сопровождаются различными симптомами:
- Начальная. Возникают головные боли и головокружение, которые чаще всего списываются на переутомление. Стоит учитывать, что после сна симптомы пропадают.
- Прогрессирующая. Отличается усиленными симптомами предыдущего этапа, у пациента наблюдается эмоциональная неустойчивость, человек впадает в депрессию.
- Декомпенсация. Является самой сложной формой заболевания, при которой происходит инсульт или паралич. У пациента наблюдаются провалы в памяти, ему необходим постоянный уход.
Заболевание максимально остро переносится человеком, так как проявляются осложнения, которые заканчиваются полной потерей дееспособности или, еще хуже, смертью больного.
Причины склероза гиппокампа
Центральным вопросом этиологии СГ является выяснение того, что возникает первично: структурная патология гиппокампа, запускающая хроническую фармакорезистентную эпилепсию или же наоборот длительная патологическая электрическая активность со временем приводит к склерозу. Важно отметить, что существенная часть больных с ФР эпилепсией, связанной с СГ, переносит в раннем детстве статус фебрильных судорог или другую острую патологию ЦНС (травму, аноксию, нейроинфекцию), что получило обозначение как начальное преципитирующее повреждение. В пользу приобретенного характера СГ, говорят и те редкие наблюдения, когда данная патология возникает у одного из монозиготных близнецов, второй близнец не имеет склероза, а, следовательно, генетический фактор не является первостепенным. Тем не менее, наследственных семейных форм височной эпилепсии (например, группа эпилепсий, связанных с мутациями генов SCN1a и SCN1b, кодирующих натриевые) указывает на то, что генетический фактор также играет свою роль, обуславливая у части таких пациентов склероз гиппокампа без фебрильных приступов в анамнезе. Говоря о приобретенном характере болезни, также следует учитывать, что не всякий тип приступов связан с развитием СГ: данные аутопсии свидетельствуют, что длительно текущая неконтролируемая эпилепсия с частыми генерализованными приступами не приводит к нейрональному выпадению в гиппокампе, так же как и афебрильный эпилептический статус. С другой стороны, фебрильный эпилептический статус сопровождается МРТ признаками отека гиппокампа. Ответ на вопрос как часто статус фебрильных судорог у ребенка реализуется в СГ и фармакорезистентную эпилепсию возможно даст проспективное исследование FEBSTAT. Уже было установлено, что из 226 детей после статуса фебрильных судорог у 22 наблюдались МРТ признаки отека гиппокампа, наиболее выраженные в секторе Зоммера (СА1). Из этих 22 больных повторное МРТ в различные сроки выполнялось у 14 при этом в 10 случаев были выявлены признаки склероза гиппокампа. Тем не менее, из 226 детей эпилепсия была диагностирована только у 16 пациентов и в большинстве случаев она была невисочная. Т.е с одной стороны фебрильный статус не всегда приводит к эпилепсии со склерозом гиппокампа, с другой стороны временной интервал между преципитирующей травмой мозга и появлением височной эпилепсии может быть больше 10 лет, а катамнеза такой длительности исследование пока не имеет. Генетические исследования так же свидетельствуют о том, что этиология СГ является гетерогенной. Изучение полногеномных ассоциаций показало, что фебрильные приступы со склерозом гиппокампа могут быть генетическим синдромом, так как они связаны с наличием специфического аллеля однонуклеотидной последовательности, расположенной рядом с геном натриевого канала SCN1A. Такой ассоциации не было выявлено для случаев эпилепсии с СГ без фебрильных приступов. Консенсусным мнением эпилептологов является то, что существует некая исходная генетическая предрасположенность, которая реализуется в склероз гиппокампа при наличии определенного повреждающего фактора (гипотеза двойного удара).
Симптомы и признаки склероза головного мозга
Симптомы и признаки зависят от степени несоответствия потребностей мозга в кислороде и возможностями организма, а также от продолжительности этого патологического состояния. Мозговая ткань потребляет до 25 % всего кислорода, попадающего в организм, и до 70 % глюкозы, так как запасов гликогена, откуда другие ткани берут ее, у мозга нет. Есть предположение, что, если задержать дыхание на 10 секунд, мозг в состоянии использовать весь кислород, который есть на данный момент в его тканях. А при склерозе его сосудов постепенно увеличивается дефицит кислорода, ведущий к появлению первых симптомов, на которые нужно обратить особое внимание:
- появляются проблемы со сном, просыпаетесь более уставшим;
- учащаются головные боли или появляются впервые. Чаще всего по типу мигрени;
- ухудшается память, вы становитесь рассеянным, трудно сконцентрироваться на задаче;
- постоянная вялость и депрессивное настроение.
Реабилитация при рассеянном склерозе
- Лечебная физкультура.
ЛФК помогает улучшить состояние человека при нарушении двигательной активности. Работа на тренажерах помогает восстановить координацию движений. При верно подобранных нагрузках метод продемонстрировал отличную эффективность. - Физиотерапия.
Для пациентов с РС рекомендованы электрофорез, миостимуляция, ультразвуковое воздействие, магнитотерапия. Эти методики способствуют активизировать обменные процессы организма и снизить воспаление. - Массаж.
При рассеянном склерозе этот метод реабилитации может использоваться для снятия болевых симптомов и спазмов. Также массаж помогает улучшить тонус мышц при его снижении.
Также реабилитация при рассеянном склерозе включает психотерапию, которая поможет пациенту справиться с негативными мыслями, а также консультации диетолога.
Прогноз заболевания
Рассеянный склероз не относят к смертельным заболеваниям, неприятные симптомы РС можно достаточно успешно купировать. Ученые выяснили, что благодаря современному лечению, продолжительность жизни пациентов сегодня значительно выросла по сравнению с теми, кто заболел даже несколько десятилетий назад.
В целом люди с рассеянным склерозом живут в среднем на 7 лет меньше, чем в общей популяции. Часто снижение продолжительности жизни связано с осложнением других патологий: онкологических и сердечно-сосудистых заболеваний. У многих пациентов благодаря качественному лечению удается предотвратить снижение качества жизни и продуктивности. По данным Национального общества рассеянного склероза ⅔ людей с РС обходятся без инвалидного кресла даже спустя 20 лет после диагностирования болезни.
Инвалидность при рассеянном склерозе
| Если рассеянный склероз стал причиной нетрудоспособности на 5 месяцев и более в течение года, то пациент может обратиться для оформления инвалидности. |
После рассмотрения документов комиссия вынесет решение о нетрудоспособности, что дает право на получение пенсии и льготных условий труда. На установление группы инвалидности влияют:
- срок, на который была утрачена трудоспособность;
- срок, когда пациент был поставлен на учет с данным заболеванием;
- частота, продолжительность и тяжесть обострений;
- результаты терапии;
- изменения в течении заболевания, скорость развитие симптомов.
Инвалидность назначается на год, после чего необходимо пройти комиссию снова. Инвалидность I и II групп при РС дает право на сокращенный рабочий день — 35 часов в неделю. При этом заработная плата выплачивается в полном объеме.
Начальная стадия болезни
На начальной стадии все предыдущие «звоночки» становятся более выраженными, усиленными. Вдобавок к вышеперечисленному возникают головокружения, шум в ушах и мелькание «мушек» перед глазами, появляется ощущение тяжести в голове.
На данной стадии около 90 % пациентов жалуются на головные боли мигренозного характера. Они отличаются от обычных тем, что могут появляться в любое время суток. Провоцируется их возникновение физической или умственной работой, стрессом, нахождением в душном помещении. К характерным пульсирующим или давящим болевым ощущениям добавляется свето- и шумобоязнь. Обычные обезболивающие средства не облегчают состояние.
Лечение рассеянного склероза у молодых людей
Лечение подразделяется на 3 категории:
- терапия обострений;
- замедление прогрессирования с помощью методов модификации;
- симптоматическая терапия.
Лечебные процедуры становятся все более сложными с исследованием дополнительных подтипов заболевания. Это снижает частоту и тяжесть обострений, а также накопление повреждений, обнаруженных с помощью магнитно-резонансной томографии.
Начало лечения для замедления воспалительных образований на ранних стадиях рассматривается как способ предотвращения развития инвалидности. Еще недостаточно сравнительных данных об эффективности, чтобы помочь медицинским работникам в оптимальном выборе терапии.
Юсуповская больница является одним из лучших центров по лечению рассеянного склероза в Москве. Обращайтесь за консультацией!
Вторая стадия
Характеризуется сочетанием жалоб, аналогичных начальной стадии, но состояние усугубляется появлением неврологической микросимптоматики:
- оживают рефлексы орального автоматизма;
- нарушается иннервация мимических мышц, отклоняется язык в сторону повреждения;
- возникают координаторные и глазодвигательные расстройства;
- снижается скорость рефлексов, могут быть судороги или даже параличи (полные/частичные);
- активные движения замедляются, увеличивается тонус мышц;
- провалы в памяти увеличиваются, заостряются отрицательные черты характера, возможны психозы.
Диагностика склероза сосудов головного мозга
В Юсуповской больнице есть все необходимое оборудование для проведения полного объема диагностики. Опытные неврологи внимательно относятся к каждому пациенту, выслушивают их жалобы и собирают анамнез с целью постановки правильного диагноза. Для уточнения данного заболевания необходимо выяснить наличие сопутствующих факторов:
- вредных привычек — курение, употребление алкоголя и других наркотических веществ;
- родственников с таким же заболеванием;
- сахарного диабета, инфаркта миокарда;
- нарушения мозгового кровообращения, поражения магистральных сосудов головы;
- транзиторных ишемических атак в прошлом.
Из лабораторных методов обследования используют анализ крови на выявление следующих показателей:
- дислипидемию;
- гипергликемию;
- гиперкоагуляцию;
- повышение коэффициента атерогенности.
При физикальном осмотре достоверным методом определения склероза сонной артерии является аускультация в области бифуркации (где общая сонная артерия делится на две крупные ветви — внутреннюю и наружную сонную артерии). При наличии стеноза с помощью фонендоскопа будет слышен систолический шум.
К наиболее информативным инструментальным исследованиям относят:
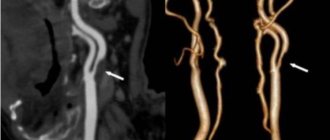
- ультразвуковую допплерографию (дуплексное сканирование) сосудов головы. Суть заключается в том, что с помощью ультразвука можно узнать скорость кровотока с использованием эффекта Допплера. Выполняется в двух режимах — двухмерное (В-режим) и транскраниальное дуплексное сканирование. Их отличие в том, что В-режим позволяет исследовать кровоток в сосудах, которые не находятся внутри черепа. Транскраниальное сканирование применяют дополнительно при обследовании мозговой ткани на наличие новообразований;
- ангиографию — визуализацию сосудов с помощью введения в кровоток специального контрастного вещества, которое будет видно на рентгеновских снимках;
- МРТ и КТ-исследование. Они позволяют выявить нарушения кровообращения головного мозга (ишемии, инсульты), сосудистые мальформации (аневризмы, расслоения), а также новообразования. МРТ предпочтительнее, так как отсутствует лучевая нагрузка, и этот метод является неинвазивным. Но с помощью КТ можно выявлять минимальные изменения и получать трехмерное изображение внутренних органов, артерий и вен, суставов и костей.
Гистологическая структура склерозированного гиппокампа
Макроскопически склерозированный гиппокамп уменьшен в объеме и плотный, а среди основных микроскопических характеристик выделяются уменьшение числа пирамидальных клеток в различных СА слоях и вариабельная степень глиоза. В гранулярном слое зубчатой извилины может отмечаться разная степень снижения плотности нейронов, хотя в целом ее структура более сохранна в сравнении с СА слоями. Также отличительной гистологической особенностью является то, что выпадение нейронов не выходит за пределы СА слоев на субикулюм, что отличает склероз гиппокампа от его атрофии при ишемических повреждениях и нейродегенеративных заболеваниях. Было отмечено, что выпадение нейронов в пирамидальном слое гиппокампа может возникать в нескольких вариантах, что явилось основой для формирования классификации данной патологии. Наибольшее распространение получила классификация склероза гиппокампа, созданная комиссией ILAE. При СГ первого типа (выраженном или классическом) нейрональное выпадение наблюдается во всех слоях гиппокампа, 2 тип характеризуется выпадением нейронов преимущественно в СА1 слое и при 3 типе СГ поражен только СА4 слой в области перехода в зубчатую извилину (так называемый end folium склероз). В литературе наряду с термином склероз гиппокампа часто фигурирует ряд определений, которые подчеркивают, что гистологические признаки нарушенного строения мозговой ткани могут выходить за пределы гиппокампа.
Так термин «мезиальный темпоральный склероз», учитывает тот факт, что наряду с гиппокампом атрофические и глиотические изменения наблюдаются в амигдале и крючке. При анализе гистологического материала, полученного при хирургии височной эпилепсии, стало очевидным, что склероз гиппокампа сопровождается патогистологическими изменениями и в латеральном неокортексе височной доли. Thom предложила термин «височный склероз», при котором определяется выпадение нейронов и глиоз во 2-3 слоях височной коры. Довольно часто в неокортексе выявляются гетеротопированные нейроны в 1 ом слое коры и белом веществе, что обозначают термином «микродисгенезии». Комиссия ILAE в 2011 году представила новую классификацию фокальных кортикальных дисплазий, где была выделена группа ФКД 3а типа, когда склероз гиппокампа может сочетаться с дисплазией коры височной доли в виде нарушения ее ламинарного строения, которое в свою очередь классифицируется как ФКД 1ого типа. Микродисгенезии, роль которых в эпилептогенезе еще не известна, отнесены к так называемым малым мальформациям коры головного мозга и при их выявлении со склерозом гиппокампа диагноз определяется как ФКД 3а типа. Так же как ФКД 3а рассматривается сочетание височного склероза и склероза гиппокампа. В литературе часто встречается понятие «двойная патология» (dual pathology), когда склероз гиппокампа сочетается с потенциально эпилептогенным поражением неокортекса в том числе и вне височной доли, например, опухолью, сосудистой мальформацией, ФКД 2 типа, энцефалитом Рассмуссена, глиотическим рубцом. При этом в понятие «двойная патология» не входит ФКД 3а типа. Терминология становится еще более комплексной, поскольку наличие двух эпилептогенных поражений мозга, но без склероза гиппокампа обозначают как double pathology.
Для понимания связей между различными отделами гиппокампа и патогенеза при СГ необходимо иметь представление о строении полисинаптического интрагиппокампального пути, который начинается от нейронов 2 слоя энторинальной коры (расположенной в передней части парагиппокампальной извилины и в области крючка). Отростки этих нейронов образуют перфорантный путь, который идет через субикулюм парагиппокампальной извилины в зубчатую извилину и контактирует с дендритами клеток гранулярного слоя. Нейроны гранулярного слоя формируют мшистые волокна, иннервирующие СА3 и СА4 пирамидальные нейроны, которые в свою очередь через боковые аксоны, так называемые коллатерали Шаффера контактируют с СА1 слоем. Аномальное прорастание мшистых волокон вместо СА слоев в зубчатую извилину с формированием возбуждающих синапсов считается одним из патогенетических звеньев при СГ. Из вышеперечисленных СА слоев аксоны входят в альвеус и затем в свод мозга через фимбрию гиппокампа. Учитывая анатомическую и функциональную связь между Аммоновым рогом, зубчатой извилиной, субикулюмом, ряд авторов обозначил их термином «гиппокампальная формация».
Лечение склероза сосудов головного мозга
Тактика лечения направлена на устранение окклюзии сосуда (если это возможно), стимуляцию развития коллатерального кровообращения и предотвращение прогрессирования склероза с возможными осложнениями.
Лечение начинается с регулировки образа жизни пациента — отказа от курения и употребления алкоголя, увеличения двигательной активности, коррекции питания и наблюдения за уровнем АД, сахара и холестерина крови. К дополнительным, но не менее важным методам лечения относят физиотерапию: бальнеотерапия, массаж и другие процедуры по назначению врача.
Физическая активность должна соответствовать возрасту и уровню физической подготовки, быть регулярной и строго дозированной. Она увеличивает поступление кислорода и скорость кровообращения во всем организме. Физнагрузка поможет снизить уровень холестерина, вес, если он избыточный.
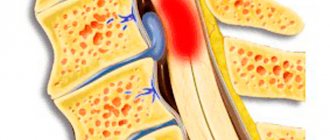
Субхондральный склероз
Субхондральный склероз – это болезнь, которая поражает суставы. В процессе развития заболевания суставный хрящ дегенерирует, вследствие чего происходят изменения суставной поверхности. Частота заболевания заметно увеличивается с возрастом. Субхондральный склероз подразделяют на первичную и вторичную формы. В первом случае причиной болезни является сильная перегрузка позвоночника, при этом болезнь развивается в здоровом хряще. Во втором случае недуг развивается на уже ранее травмированном хряще, который подвергся негативному воздействию вследствие травмы, артрита или влияния других нарушений.
Субхондральный склероз замыкательных пластинок тел позвонков часто происходит при развитии у человека остеохондроза, спондилита. Важно провести грамотную диагностику и назначить своевременное лечение болезни. Практикуются разные методы терапии, но если болезнь слишком запущена, то врач может принимать решение и об оперативном вмешательстве.
Медикаментозная терапия
Назначаются следующие группы препаратов. Наши специалисты Юсуповской больницы подберут наиболее подходящую комбинацию исходя из данных анамнеза и обследования.
- статины;
- антиагреганты;
- ноотропы для улучшения мозгового кровообращения;
- гипотензивные средства и препараты, снижающие сахар крови (если наблюдается сопутствующая патология).
Статины являются препаратами, снижающими определенные фракции липидов (в частности липопротеинов низкой и очень низкой плотности), которые и откладываются на стенках сосудов. Антиагреганты повышают свертываемость крови для предотвращения скапливания эритроцитов на атеросклеротической бляшке. Таким образом две данные группы препаратов защищают от повторного склероза и риска возникновения инсульта.
Ноотропные препараты в свою очередь обладают стимулирующим действием на интегративную функцию головного мозга. Регулируя энергетические процессы в клетках, они борются с гипоксией, а также улучшают кровоснабжение центральной нервной системы. Прием ноотропов улучшает трофику нервной ткани, что приводит к повышению мозговой деятельности, активации оперативной и долговременной памяти и восстановлению гемодинамики после инсульта, травмы мозга.
Гипотензивная терапия преследует цели по снижению артериального давления ниже 140/90 для предотвращения возникновения осложнений.
Патогенез склероза гиппокампа
Гиппокамальный склероз имеет две принципиальные патологические характеристики: первая — это резкое снижение числа нейронов и вторая – это гипервозбудимость оставшейся нервной ткани. Одну из ключевых ролей в эпилептогенезе при СГ играет спрутинг мшистых волокон: аномальные аксоны гранулярных клеток вместо иннервации СА клеток гиппокампа реиннервируют молекулярные нейроны зубчатой извилины через возбуждающие синапсы, создавая, таким образом, локальные электрические цепи способные к синхронизации и генерации эпиприступа. Увеличение количества астроцитов, глиоз также может играть роль в эпилептогенезе, т.к. измененные астроциты не могут в достаточной мере осуществлять обратный захват глутамата и калия. Через механизм увеличения выброса глутамата и снижения обратного захвата, ингибиции ГАМК, могут действовать и провоспалительные цитокины, такие как IL-1β, IL 1, TNFa. В этом отношении в патогенезе СГ обсуждается роль вируса герпеса 6 типа, ДНК которого обнаруживается в мозговой ткани у пациентов с височной эпилепсией.
Диета при склерозе головного мозга
Назначается диета № 10С, которая заключается в уменьшении поступления в организм животного жира, легкоусвояемых углеводов и холестерина, а также соли до 5–7 грамм в сутки. Рекомендуется питаться растительной пищей и морепродуктами. Рацион должен включать ингредиенты, которые содержат в себе витамины группы В и витамин С, пищевые волокна, калий, магний (растительные масла, овощи и плоды, морепродукты, творог). Готовые блюда должны быть пресными. Отдается предпочтение отварной пище, иногда допускается запекание. Температура пищи обычная. Примерный состав КБЖУ: 2200–2600 ккал, белков — 90–100 г (50 % животных), жиров — 70–80 г (40 % растительных), углеводов — 300–350 г (50 г сахара). Низкие числа рекомендуются при сопутствующем ожирении. Употребляется до 1,2 литров воды в сутки, поваренной соли — до 7 г.
Запрещается употреблять любые виды жирных, соленых и острых продуктов: жирные сорта мяса, рыбы, птицы, консервы, колбасу, икру, копченую и соленую рыбу, сдобное и слоеное тесто, жирную молочную продукцию, рис, манку, макаронные изделия, различные соленые и острые закуски и соусы.
Примерное меню на один день будет выглядеть таким образом:
Первый завтрак: нежирный творог с небольшой горстью орехов и кураги, белковый омлет, некрепкий чай.
Второй завтрак: свежее яблоко.
Обед: щи из свежей капусты, биточки мясные паровые (куриные), овощное соте, компот.
Перекус: отвар шиповника, яблоко или груша.
Ужин: салат из помидоров и морской капусты, запеченная рыба в духовке и отварной картофель, чай с лимоном.
На ночь: стакан 1 % кефира.
Боковой амиотрофический склероз
Боковой амиотрофический склероз также называют болезнью двигательных нейронов. Это болезнь нервной системы, имеющая прогрессирующий хронический характер, в процессе которой избирательно поражаются центральные и периферические двигательные нейроны. В таком состоянии у человека наблюдается нарастающая слабость плечевого и тазового пояса, бульбарных мышц, туловища и мышц живота, при этом глазодвигательные мышцы и сфинктеры тазовых органов поражаются в меньшей степени. Лечение болезни проводится постоянно, курсами.
Как правило, заболевание встречается спорадически, редко имеют место семейные случаи. Человек может заболеть в любом возрасте, но чаще болезнь развивается у людей после 50 лет.
Предполагается, что недуг вызывает вирус. Заболевание развивается медленно, иногда человек не замечает его начала. В первую очередь постепенно развивается слабость дистальных отделов рук, может отмечаться затруднение речи. Позже специалист обнаруживает наличие атрофии и парезов мелких мышц дистальных сегментов рук. Постепенно отмечается прогрессирование парезов и атрофий, которые могут распространяться и на мышцы других частей тела. Кроме указанных признаков у больного отмечаются симптомы, которые свидетельствуют о поражении пирамидной системы.
Со временем у больного появляются расстройства глотания, артикуляции, фонации. Они постепенно становятся более выраженными. Язык двигается ограниченно, имеет место его атрофия. У больного не наблюдается глоточного рефлекса, происходит постоянное слюноотделение ввиду невозможности глотать слюну.
Если присутствует слабость мышц шеи, то голова у больного может свисать, и движения ограничиваются. Со временем ослабевают мимические и жевательные мышцы. У человека нижняя челюсть, ему становится трудно жевать. Возможен также непроизвольный смех, плач.
Врачи выделяют три типа бокового амиотрофического склероза: бульбарный, шейно-грудной, пояснично-крестцовый. Заболевание всегда имеет прогрессирующий характер.
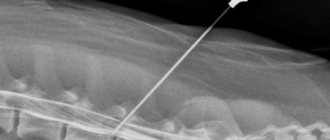
Диагностика заболевания включает в себя определение наличия характерных симптомов. Также пациенту проводится электромиография, данные которой могут подтвердить поражение клеток передних рогов спинного мозга. Для уточнения диагноза проводится МРТ шейного отдела позвоночника и миелография.
Существующие методы терапии до сегодняшнего дня не позволяют полностью излечить болезнь. Больных должны регулярно наблюдать несколько врачей разных специальностей. Больным назначается прием рилузона, витамина Е, витаминов группы В. Также практикуется лечение ноотропными препаратами, АТФ, анаболическими гормонами. Чтобы улучшить нервно-мышечную проводимость, практикуется лечение дибазолом, прозерином, оксазилом. Также практикуется применение других препаратов, сеансов легкого массажа конечностей.
Заболевание может продолжаться от двух до десяти лет, при этом прогноз неблагоприятный. Больной погибает от паралича дыхательного центра, истощения, интеркуррентных инфекций. Если у человека имеются также бульбарные нарушения, то он сможет прожить не больше двух лет.
Хирургическое вмешательство
Оперативное лечение стенозов сонных артерий рекомендовано пациентам со стенозами более 60 % (NASCET). При данной патологии возможно два вида оперативных вмешательств: каротидная эндартерэктомия и каротидная ангиопластика. Хирургическое лечение определяет лечащий врач на основе анамнеза, данных обследования и возможных рисков.
Каротидная эндартерэктомия (КЭА) — открытая хирургическая операция, направленная на удаление внутренней стенки сонной артерии, пораженной атеросклеротической бляшкой. Техника выполнения операции: под наркозом, на шее выполняется разрез в проекции сонной артерии. Она выделяется и вскрывается в месте сужения. Выполняется постановка временного шунта для обеспечения кровотока головного мозга. Затем удаляется внутренняя часть стенки сосуда с атеросклеротической бляшкой. После производится пластика артерии и рана послойно ушивается.
Каротидная ангиопластика со стентированием (КАС) — малоинвазивная рентгенхирургическая операция, которая заключается в установке стента в месте сужения. Стент представляет собой трубочку, сделанную из специальной металлической сетки. Первые этапы стентирования такие же, как и при ангиографии: подготовка, местное обезболивание, прокол артерии, проведение катетера и введение контрастного вещества. После установки проводникового катетера в пораженную сонную артерию вводится специальный металлический фильтр, Его суть заключается в задержке возможных микроэмбол, которые могут оторваться от бляшки и попасть в сосуды головного мозга. Затем по проводнику вводится стент, его раздувает баллонный катетер, и он восстанавливает нормальный диаметр артерии, являясь его каркасом. Благодаря этому восстанавливается должное кровоснабжение головного мозга. Вся манипуляция проводится под контролем рентгеновского излучения — все видно на мониторе. В конце операции фильтр и катетер извлекаются, внутри остается стент. Со временем он эпителизируется, становится одним целым со стенкой.
После хирургического вмешательства рекомендуется в течение шести недель избегать интенсивных нагрузок. Следует отказаться от управления транспортным средством на три недели.
Профилактика склероза сосудов головного мозга
Профилактика заключается в ведении здорового образа жизни, а именно в отказе от вредных привычек, соблюдении режима труда и отдыха и сбалансированном питании. При наличии заболеваний, которые могут привести к склерозу (сахарного диабета, артериальной гипертензии), следует выполнять предписания лечащего врача.
Всем пациентам, которые перенесли хирургические операции по поводу стеноза сонной артерии, следует периодически наблюдаться у невролога и сосудистого хирурга, не реже 1 раза в год проходить амбулаторное обследование с обязательной ультразвуковой допплерографией сосудов шеи и головы.
Пройти обследование и лечение по поводу склероза сосудов головного мозга в Москве можно в Юсуповской больнице. Врачи клиники используют новейшее оборудование, позволяющее выявить заболевание на начальных этапах. Индивидуальный подход к каждому пациенту заключается в разработке персонального плана лечения. Терапия проводится согласно последним европейским рекомендациям по лечению атеросклероза. Записаться на консультацию и задать все интересующие вопросы можно по телефону.
Диагностика
Диагностировать рассеянный склероз непросто, так как его признаки характерны и для множества других заболеваний. Метода диагностики для точного определения рассеянного склероза на сегодняшний день не существует. Поэтому при наличии подозрения на это заболевание используется комплекс методов исследования. Прежде всего, врач изучает историю болезни, проводит неврологический осмотр. Больному назначается проведение МРТ, поясничной пункции. Чтобы исключить другие болезни, практикуется лабораторный анализ крови.