Риск появления этой недуга увеличивается у людей старше 45 — 50 лет. При этом до 40% кровоизлияний могут закончится летальным исходом. Как распознать проблему и что делать? Выясним с экспертом АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, членСанкт-Петербургского общества патофизиологовПОЛИНА ПЕТРОСЯНВрач-невролог «СМ-Клиники», специалистпо цереброваскулярным заболеваниями головной боли
Второе название этой патологии – геморрагический инсульт. Он возникает в любом возрасте, но чаще страдают люди зрелого и пожилого возраста – примерно 15 — 20% всех серьезных нарушений мозгового кровообращения составляет именно кровоизлияние в мозг.
Что такое кровоизлияние в мозг
Кровоизлияние в мозг – это состояние, угрожающее жизни, которое возникает при разрыве одной из мозговых артерий, в результате чего крови выливается в ткань мозга. Мозговая ткань пропитывается кровью или образуется гематома (скопление крови, которое давит на окружающие ткани), возможно вытекание крови в желудочек мозга, из-за чего нарушается отток ликвора, повышается внутричерепное давление.
Та часть мозга, которая лишилась крови из-за разрыва сосудов и те ткани, которые пропитаны кровью, перестают работать, клетки гибнут. Соответственно, чем крупнее сосуд, который разрывается, тем опаснее для жизни и здоровья будут последствия.
Хирургическое лечение церебральных аневризм в остром периоде кровоизлияния
5 / 5 ( 3 голоса )
Фото справа налево: В. Доленс, А. Королев (зав. нхо КОКБ), Ю. Хернисниеми, А. Воробьев
Нетравматические внутричерепные кровоизлияния при разрывах аневризм относятся к одним из наиболее тяжелых форм нарушений мозгового кровообращения. В России ежегодно регистрируется около 18000 субарахноидальных кровоизлияний (САК), т.е. 13 на 100000 населения в год. Что такое аневризма и у кого она чаще встречается.
Наиболее часто САК развивается у лиц среднего и пожилого возраста. У больных в возрасте от 40 до 59 лет его частота достигает 50%.
Аневризма представляет собой выпячивание стенки артерии, обычно в области бифуркации сосуда или в месте отхождения от нее крупных ветвей. Характерным для аневризмы является отсутствие трехслойной сосудистой стенки — отсутствие мышечного слоя и эластической мембраны. Стенка аневризмы состоит из соединительной ткани, прорастающей наружную и внутреннюю оболочки. Купол представлен одним тонким внутренним слоем, поэтому кровотечение возникает именно отсюда.
По конфигурации они бывают мешотчатыми, вёретенообразными и фузиформными а также однокамерными и многокамерными. По величине аневризмы делят на милираные (до 3 мм), обычные (от 4 до 15 мм), большие (от 15 до 25 мм), гигантские (более 25 мм). Аневризмы обычно бывают одиночными, но могут быть и множественными (в 15% случаев), располагаясь на различных артериях. В подавляющем числе наблюдений (90-91%) аневризмы располагаются в переднем отделе артериального круга большого мозга (виллизиева круга) и толь¬ко 9-10% аневризм локализуются в ВББ.
Пример множественных аневризм. Мешотчатая и фузиформная (веретенообразная) аневризмы правой передней мозговой артерии (ПМА).
Пример многокамерной аневризмы развилки правой СМА.
При САК кровь поступает под паутинную оболочку и распространяется по базальным цистернам большого мозга. Кровь попадает также в цистерны задней черепной ямки (препонтинную, большую затылочную, мостомозжечкового угла) и далее поступает в позвоночный канал. Источник и интенсивность кровоизлияния определяют характер распространения крови по субарахноидальным пространствам — оно может быть локальным, а может заполнять все субарахноидальные пространства головного мозга с образованием сгустков крови в цистернах. При разрушении мозговой ткани в области кровоизлияния появляются участки паренхиматозного кровоизлияния в виде пропитывания мозгового вещества кровью или формирования гематомы в веществе мозга (субарахноидально-паренхиматозное кровоизлияние).
Разрыв аневризмы ПСА с массивным базальным и паренхиматозным (и немного вентрикулярным) кровоизлиянием.
При значительном поступлении крови в субарахноидальное пространство может возникнуть рефлюкс крови в желудоч¬ковую систему через вывороты IV желудочка (отверстия Мажанди и Люшка) и далее — через водопровод мозга в III и бо¬ковые желудочки. Возможно и прямое проникновение крови в желудочки мозга через поврежденную конечную пластину, что чаще бывает при разрывах аневризмы передней соединительной артерии (субарахноидально-вентрикулярное кровоизлияние). При значительном паренхиматозном кровоизлиянии на фоне САК возможен прорыв гематомы в желудочки мозга (субарахно- идально-паренхиматозно-вентрикулярное кровоизлияние).
Клиника разрыва аневризм мозга.
Клиническая картина САК при разрыве аневризмы развивается остро, иногда на фоне или после физического и эмоционального напряжения. Возникает сильная головная боль. Чаще пациенты описывают ее как головную боль «жгучего», «распирающего» характера, «как будто в голове разлился кипяток». На фоне головной боли развивается кратковременное или длительное угнетение сознания от умеренного оглушения до комы. В остром периоде кровоизлияния нередко возникают психомоторное возбуждение, гипертермия, тахикардия, повышение артериального давления. Неврологическая картина характеризуется развитием менингеального синдрома (ригидность мышц затылка, положительный симптом Кернига, светобоязнь, повышенная чувствительность к шуму и др.). Подобная типичная клиническая картина САК отмечается у 72% пациентов. Однако почти у каждого третьего больного с САК наблюдается иная клиника. Выделяют следующие атипичные варианты САК, для которых характерным является один из ведущих синдромов: — мигренеподобный; — ложновоспалительный; — ложногипертонический; — ложнорадикулярный; — ложнопсихотический; — ложнотоксический.
Неврологическая симптоматика которая развивается при разрывах аневризм той или иной локализации, бывает обусловлена не только эффектом самого САК или паренхиматозного кровоизлияния, но и ишемическими изменениями в мозговой ткани вследствие сосудистого спазма, и тогда клиническая картина заболевания определяется бассейном спазмированных артерий, степенью сужения артерий и особенностями коллатерального кровообращения. Кроме того, при оценке клинических проявлений необходимо учитывать и сроки заболевания, каждый этап которого характеризуется определенной частотой возникновения и формой течения осложнений (повторные кровотечения из аневризмы, внутримозговая гематома, кровоизлияние в желудочки, гидроцефалия, спазм артерий и ишемия мозга, электролитные и эндокринные нарушения, кардиоваскулярные и легочные осложнения и др.). При всем многробразии клинической картины в практической неврологии и нейрохирургии используют классификации тяжести состояния. К настоящему времени известно более 50 классификаций, которые применяют для оценки тяжести состояния при САК. Наиболее распространенной из них является классификация, предложенная W. Hunt и R. Hess
I. Бессимптомное течение или слабая головная боль и легкая ригидность мышц затылка. II. Умеренная или сильная головная боль, ригидность мышц затылка, парез черепно-мозговых нервов. III. Оглушение, сонливость, спутанность. Умеренный неврологический дефицит. IV. Сопор, умеренный или выраженный гемипарез, ранняя децеребрационная ригидность. V. Глубокая кома, децеребрационная ригидность, внешний вид умирающего.
Диагностика субарахноидальных кровоизлияний.
Верификацию кровоизлияния традиционно выполняют путем поясничной пункции.
Компьютерная томография (КТ) головного мозга.
Является ведущим методом в диагностике САК, особенно в первые часы и сутки кровоизлияния. С помощью КТ определяют не только интенсивность базального кровоизлияния и его распространенность по цистернам, но и наличие и объем паренхиматозного и вентрикулярного кровоизлияний, выраженность гидроцефалии, наличие и распространенность очагов ишемии мозга, выраженность и характер дислокационного синдрома. Кроме того, с помощью КТ иногда удается диагностировать и истинную причину кровоизлияния. Выявляемость САК в первые 12 часов после кровоизлияния достигает 95,2%, в течение 48 часов 80-87%; на 3-и-5-е сутки — 75% и на 6-21-е сутки — всего 29%. Степень выявляемости сгустков крови при САК зависит не только от интенсивности самого кровоизлияния, но и от соотношения сгустков крови и плоскости срезов на КТ. Оптимальным для диагностики САК считается условие, когда плоскость сгустков перпендикулярна плоскости срезов на КТ и толщина сгустков превышает ширину среза КТ. Поэтому САК чаще обнаруживают при сгустках крови толщиной более 1,5 мм.
Наиболее распространенной КТ-классификацией кровоизлияния является классификация, предложенная С.М Fisher et al. в 1980 г.
Данные КТ четко — коррелируют с тяжестью состояния и прогнозом заболевания. Чем выраженнее кровоизлияние по КТ, тем более вероятно развитие церебрального ангиоспазма и соответственно фатальных ишемических осложнений.
Диагностика источника кровотечения.
Непосредственная визуализация аневризмы возможна тремя методами диагностики: дигитальной субтракционной ангиографией (ДСА), магнитно-резонансной ангиографией (МРА), компьютернотомографической ангиографией (КТА).
Диагностику церебральных аневризм (ЦА) следует начинать с неинвазивных методов. Компьютерно-томографическая ангиография. Современная трехмерная КТА с ЗD-реконструкцией (KT-3D-A) обладает чувствительностью в пределах от 87,9 до 97% и специфичностью от 95 до 100%. При КТА можно получать трехмерное изображение и определять пространственную конфигурацию аневризмы, взаиморасположение с близлежащими структурами.
КТА. Аневризма правой позвоночной артерии.
Магнитно-резонансная ангиография.
МРА обеспечивает верификацию внутричерепных аневризм с чувствительностью в пределах от 74 до 100% и специфичностью от 74 до 100%. Чувствительность МРА в обнаружении аневризм диаметром более 3 мм составляет 86%, что сравнимо с результатами ДСА. Отмечено снижение чувствительности МРА при диаметре аневризмы менее 3-5 мм. Имеется ряд параметров, которые влияют на способность МРА обнаруживать аневризмы: размер ЦА, скорость и направление кровотока в аневризме относительно магнитного поля, тромбоз и кальциноз, — поэтому МРА предпочтительно выполнять в первые 3 суток после кровоизлияния. В сроки от 3 суток до 3 недель после кровоизлияния ее точность снижается из-за биотрансформации молекулы гемоглобина. Как неинвазивный метод МРА широко применяют в качестве скринингового исследования у пациентов с высоким риском наличия ЦА.
Дигитальпая субтракционная ангиография.
Селективную ДСА необходимо выполнять в следующих случаях: нет возможности проведения КТА или МРА; если эти исследования не выявили источник кровоизлияния или полученные данные недостаточны для проведения хирургического вмешательства. Исследование должно быть выполнено в следующем объеме: оба каротидных бассейна и обе позвоночные артерии. ДСА осуществляют в прямой, боковой, косой, а при необходимости в других атипичных проекциях. Помимо выявления источника кровоизлияния, необходимо оценить степень выраженности и распространенность сосудистого спазма, особенности кровообращения. При отсутствии визуализации аневризмы при ДСА у пациентов с типичной клиникой аневризматического САК, при ангиографических признаках сосудистого спазма целесообразно через 3-4 недели после кровоизлияния выполнить повторное ангиографическое исследование, которое позволяет выявить ранее не контрастированные аневризмы приблизительно еще у 3% больных.
Диагностика ангиоспазма.
Сосудистый спазм развивается исключительно при разрывах аневризм и практически не наблюдается при разрывах артериовенозных мальформаций и САК иной этиологии. Под сосудистым спазмом следует понимать изменения всех слоев артериальной стенки, приводящие к сужению просвета артерии. Они возникают в ответ на кровоизлияние в церебральные цистерны. Морфологические, изменения в сосудистой стенке следующие: отек и десквамация эндотелия, сокращение гладкомышечных клеток с их последующим некрозом и заместительным склерозом, разрушение эластических волокон наружной и внутренней эластических мембран, коллагеновых волокон адвентиции. Подобные морфологические изменения приводят к сужению просвета артерий, изменению упругоэластических свойств артерии, пристеночному тромбообразованию и иногда полному тромбозу артерий мозга (в 20% случаев). Из вышеописанных морфологических изменений следует, что, во-первых, термин «сосудистый спазм» весьма условен, более уместен термин «констриктивная ангиопатия», во-вторых, более понятным становится, почему терапия артериального спазма спазмолитическими препаратами является неэффективной. Обычно ангиоспазм при САК развивается с 3-4-х суток от начала заболевания, его пик отмечается на 7-14-е сутки и в последующие дни наблюдается регресс. Важную роль в оценке выраженности ангиоспазма и характера развивающейся у пациента ишемии мозга играют траскраниальная допплерография — ТКДГ, ЭЭГ и регистрация акустических стволовых вызванных потенциалов. ТКДГ является наиболее чувствительным методом диагностики спазма. При увеличении линейной скорости кровотока до 120 см/с сужение просвета определяется на ангиограммах, а при повышении линейной скорости кровотока более 200 см/с у больных обнаруживаются неврологические расстройства, обусловленные ишемией мозга.
Хирургическое лечение больных с разрывом аневризмы.
Основной целью операции у больных с аневризмами являются выключение аневризмы из кровотока для предотвращения повторных кровотечений и устранение сгустков крови из базальных цистерн для предотвращения сосудистого спазма и ишемии мозга. Учитывая, что и ишемические осложнения, и повторное кровоизлияние возникают через несколько дней после разрыва аневризмы, необходимо стремиться произвести операцию в течение первых 3 суток заболевания. В случаях поздней госпитализации больных с САК и запоздалой диагностики аневризмы, когда развиваются сосудистый спазм и ишемия мозга, операцию приходится откладывать на несколько недель до регресса ишемических осложнений. В первые 2 недели после разрыва аневризмы повторные кровотечения происходят у 15-20% больных. В первые 6 месяцев после разрыва аневризмы они развиваются у 50% пациентов с летальностью до 60%. В последующем риск повторного кровотечения составляет 3% в год со смертностью 2% в год, что склоняет многих нейрохирургов к тактике ранних оперативных вмешательств.
Показания к проведению открытых хирургических вмешательств.
1) больные с I-II степенью тяжести САК по Hunt-Hess; 2) больные с III степенью тяжести САК по Hunt-Hess при легком или умеренном ангиоспазме (скорость кровотока в сегменте M1 менее 200 см/с); 3) больные с III-IV степенью тяжести САК по Hunt-Hess, ес¬ли тяжесть состояния обусловлена внутримозговой гематомой с развитием дислокационного синдрома.
Показаниями к отсроченному хирургическому лечению являются:
1) III-IV степень тяжести САК по Hunt-Hess при наличии умеренного или выраженного ангиоспазма (скорость кровотока в сегменте M1 менее 200 см/с), III-IV тип изменений ЭЭГ; 2) анатомически сложные аневризмы (гигантские аневриз¬мы, аневризмы базилярной артерии); 3) V степень тяжести САК по Hunt-Hess без внутримозговой гематомы.
Эндоваскулярные методы лечения аневризм.
Абсолютные показания: 1) невозможность клипирования аневризмы в ходе открытой операции.
Приоритетные показания: 1) труднодоступность аневризмы для прямого хирургического вмешательства (аневризмы кавернозного и параклиноидного отделов ВСА, вертебрально-базилярного бассейна); 2) больные старшей возрастной группы (старше 75 лет); 3) тяжелое состояние больных (III-IV степень по Hunt-Hess); 4) фузиформные и расслаивающие аневризмы.
Операции по поводу разрыва аневризм производят под общим обезболиванием, обязательно с использованием операционного микроскопа и микрохирургической техники.
Хирург работает с микроскопом (Хельсинки, Финляндия, проф. Ниемели М.).
Общий вид нейрохирургической операционной (Хельсинки, Финляндия).
Операция складывается из нескольких этапов: трепанации черепа в лобно- височной области, вскрытия твердой мозговой оболочки, paссeчения арахноидальной оболочки на основании мозга и аспирации СМЖ, выделения магистральных сосудов головного мозга, выделения несущей аневризму артерии, самой аневризмы и выключения ее из кровотока путем клипирования.
Факторами риска в хирургии аневризм в остром периоде кровоизлияния являются:
— тяжелое состояние больного (IV-V степень по Hunt-Hess); — наличие распространенного спазма и ишемии мозга; — внутримозговая гематома объемом более 30 мл; — прорыв крови в желудочки мозга и окклюзионная гидроцефалия; — смещение срединных структур мозга более 5 мм.
Лечение в послеоперационном периоде.
До настоящего времени каких-либо эффективных методов медикаментозной терапии сосудистого спазма не существует. Поэтому при разрыве аневризмы для профилактики ишемии мозга или ее лечения проводят терапию, направленную на нормализацию перфузии мозга. С этой целью широко используют так называемую ЗН-терапию (hypertensia, hypervolemia, hemodilucia). До настоящего времени не установлено, какой из этих компонентов наиболее важен. Артериальное давление удерживают на уровне 15-20% выше обычного для данного больного давления, используя симпатомиметики. Гиперволемия достигается внутривенным введением альбумина и плазмы, гемодилюция — физиологического раствора. Гематокритное число не должно превышать 38-40. Подобная терапия позволяет значительно снизить риск развития ишемии мозга (до 15%) или уменьшить ее выраженность. Однако подобная терапия не позволяет предотвратить развития повторных кровотечений из аневризмы. Кроме того, при ЗН-терапии увеличивается риск развития сердечно-легочной недостаточности, почечной недостаточности, нарушений водно-электролитного баланса, коагулопатий. Для профилактики ишемии и в ее лечении необходимо использовать антагонист кальция — нимодипин. Являясь блокатором кальциевых каналов, нимодипин препятствует поступлению ионов кальция через поврежденную мембрану в клетку и предотвращает ее повреждение. Первоначально препарат вводят внутривенно, через инфузомат, доводя скорость инфузии до 5 мл/час, под контролем артериального давления, затем назначают перорально. Иcпoльзовaниe препарата позволяет уменьшить число неврологических расстройств, обусловленных спазмом, на 12%. Необходимо помнить, что при внутривенном введении нимодипина может развиться артериальная гипотония, поэтому параллельно необходимо вводить и симпатомиметики. поддерживая нормальную перфузию мозга.
При написании статьи использованы материалы методических рекомендаций (№ 37) ДЗ Москва 2008. Учреждение-разработчик: Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского. Составители: Академик РАМН проф. В.В. Крылов, канд. мед. наук А.Э. Талыпов.
Автор статьи: врач-нейрохирург Воробьев Антон Викторович Рамка вокруг текста
Почему стоит выбрать именно нас:
- мы предложим самый оптимальный способ лечения;
- у нас есть большой опыт лечения основных нейрохирургических заболеваний;
- у нас вежливый и внимательный персонал;
- получите квалифицированную консультацию по вашей проблеме.
Причины кровоизлияния в мозг у взрослых
Причин, почему сосуды разрываются, и кровь выливается в ткань мозга, достаточно много. Среди самых частых можно выделить:
- аневризмы артерий (истончение стенки, образование мешочка с кровью, который переполняется и лопается);
- сосудистые мальформации (врожденные дефекты, истончение, извитость стенок);
- разрывы сосудов при гипертоническом кризе из-за запредельной нагрузки на стенки;
- травмы головы с разрывами сосудов;
- опухоли, которые прорастают и повреждают артерии;
- прием препаратов, разжижающих кровь (если не соблюдены дозировки);
- развитие некоторых системных заболеваний, при которых страдают стенки артерий (например, амилоидоз).
В молодом возрасте ведущими причинами кровоизлияний становятся травмы и врожденные аномалии сосудов. В пожилом – поражение сосудов атеросклерозом и разрыв их при гипертонии, опухолевые процессы.
Причины и симптомы эпендимомы у взрослых
Установить точные причины появления эпендимомы головного мозга у взрослых крайне сложно. Считается, что опухоль появляется под действием сразу нескольких провоцирующих факторов, включая влияние распространенных вирусов и химических канцерогенов. Клинические проявления заболевания зависят от места локализации новообразования.
Эпендимома 4 желудочка головного мозга
Эпендимома 4 желудочка встречается наиболее часто. Клиническая картина связана с повышением внутричерепного давления из-за нарушения оттока ликвора. Также у пациентов возникают классические очаговые симптомы.
Характерные признаки эпендимомы 4 желудочка:
- головная боль и другие признаки внутричерепной гипертензии;
- рефлекторное напряжение шейных мышц, вынужденное положение головы;
- рвота, сочетающаяся с приступом головной боли, которая появляется преимущественно после физических нагрузок и смены положения тела;
- головокружения;
- тонические судороги.
Эпендимома второй и третьей степени может вызывать психические нарушения. Новообразование затрагивает центры, которые отвечают за адекватность поведения и стрессоустойчивость. Заболевание требует проведения подробного и комплексного обследования, своевременного оперативного лечения. Пациенты могут умереть из-за сдавления дыхательного центра и дислокации мозга, при которой его структуры меняют свое положение.
Эпендимома боковых желудочков
При локализации опухоли в области боковых желудочков достаточно поздно появляются очаговые симптомы. Клинические проявления связаны с повышением внутричерепного давления, что вызывает головную боль, рвоту, признаки дезориентированности, снижение памяти. У некоторых пациентов возможно появление судорог.
По мере роста опухоли повышается риск возникновения гидроцефалии. Она нередко приводит к кризу, появлению сильных головных болей, рвоты и потери сознания.
Анапластическая эпендимома
Согласно классификации ВОЗ, эпендимомы могут иметь разную степень злокачественности. Наиболее опасная анапластическая опухоль. Ее относят к четвертой степени злокачественности. Анапластическая эпендимома головного мозга встречается наиболее чаще и имеет в большинстве случаев неблагоприятный прогноз.
Подозрение на наличие анапластической эпендимомы является показанием для проведения качественного обследования. Дифференциальную диагностику проводят с глиобластомой. При использовании контраста заметно гетерогенное накопление препарата. При глиобластоме контрастное вещество распределяется по периферии.
Появление симптомов эпендимомы головного мозга является показанием для обращения к нейрохирургу. Раннее начало лечения помогает взять под контроль состояния пациента и избежать опасных осложнений.
Симптомы кровоизлияния в мозг у взрослых
Ключевые симптомы, возникающие при кровоизлиянии в мозг, нам назвала врач-невролог Полина Петросян. По ее словам, для внутримозгового кровоизлияния характерно острое начало, с быстрым развитием клинической картины:
- внезапная выраженная головная боль;
- тошнота и рвота;
- головокружение.
В зависимости от объема и локализации кровоизлияния, может возникать:
- односторонняя слабость в конечностях (гемипарез) вплоть до полного отсутствия движений в них (гемиплегия);
- ограничение движения глазных яблок;
- нарушение речи – как ее воспроизведения, так и понимания;
- нарушение глотания и дыхания;
- нарушение сознания вплоть до комы.
Во многом тяжесть симптомов зависит от того, какая часть мозга повреждена, сколько крови вытекло и насколько крупным был сосуд.
Симптомы
Избежать тяжелых последствий нарушения мозгового кровообращения можно, если сразу выявить патологию и пройти курс лечения. Главное, знать, какие симптомы у пострадавшего возникают.
Начальный период кровоизлияния с проникновением крови в боковые полости головного мозга характеризуется запрокидыванием головы. При этом у пострадавшего:
- Зубы сомкнуты.
- Руки направлены внутрь.
- Пальцы зажаты в кулаки.
- Ноги выпрямлены.
- Стопы удерживаются в положении подошвенного сгибания.
Также одним из ярко выраженных признаков развития патологического процесса служит коматозное состояние, но это происходит только при выходе крови в полости мозга в большом количестве. Зачастую кому у пострадавших при инсульте с кровоизлиянием в желудочки регистрируют в первые часы. Если же кровоизлияние небольшое, то сознание утрачивается постепенно.
При скоплении крови в вентрикулярных полостях и развитии отека головного мозга степень утраты сознания усиливается. В таких случаях развиваются и другие проблемы:
- Расстройство дыхания и сердечной деятельности.
- Вазомоторные нарушения.
- Синюшность, краснота кожных покровов.
- Резкое повышение температуры тела (когда кровь поступила в третий желудочек).
У пострадавших регистрируют самопроизвольные тонические спазмы с запрокидыванием головы, судорожными припадками, и ранней гемиплегической контрактурой. О наличии развития острого нарушения кровообращения может указывать повышение давления в полости черепа.
Внутрижелудочковое кровоизлияние обычно сопровождается быстрым развитием отека мозга и образованием гематом. Окружающие патологический очаг здоровые ткани постепенно сдавливаются, на что указывает такая симптоматика как:
- Нарастающая сильная головная боль.
- Тошнота.
- Отечность зрительных дисков и ухудшение зрения.
- Судорожные припадки.
- Кома.
Часто геморрагия сопровождается рефлекторными парезами глазных яблок, «плавающим взором», сходящимся или расходящимся косоглазием. Также выявляются признаки симптома Бабинского, когда подошвенный рефлекс при штриховом раздражении изменяет форму.
При травматических внутрижелудочковых кровоизлияниях выявляют двухсторонние или односторонние поражения ствола мозга. При этом из-за отека мозговой ствол смещается, на что указывают нарушенное сознание, остановка дыхания, сужение зрачков, нарушение зрачковой реакции.
Диагностика
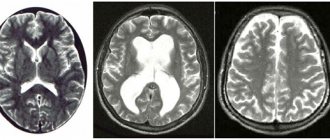
Врач может заподозрить кровоизлияние в мозг по типичным симптомам, особенно если есть их связь с травмами или другими факторами риска. Но золотой стандарт диагностики – КТ мозга. В первые сутки после начала кровоизлияния данные будут наиболее точными, даже более значимыми, чем при МРТ. На томограммах свежие гематомы отчетливо видны, врач может определить их точную локализацию, размеры и форму. Кроме того, он сразу же оценивает, насколько пострадали структуры мозга, оболочки и система циркуляции ликвора.
Если кровоизлияние определяют спустя 3 суток и более, более точным будет уже МРТ. Он лучше определит гематому, в которой кровь уже имеет окисленный, частично распадающийся гемоглобин.
Если это люди молодого возраста, без гипертонии, им могут назначить ангиографию сосудов мозга. Дополнительно проводят ЭКГ, рентген грудной клетки, анализы крови на уровень электролитов, ПТВ с АЧТВ (показатели свертывания).
Последствия кровоизлияния в мозг у взрослых
Самое опасное при кровоизлиянии в мозг – это те последствия, которые могут развиться. Среди них Полина Петросян отмечает:
– Последствия могут привести к инвалидности, но могут и не повлиять на нормальный образ жизни и трудоспособность, — говорит доктор Полина Петросян. – После кровоизлияния может сохраняться односторонняя слабость в конечностях, снижение чувствительности в них, различные речевые нарушения. Полное восстановление возможно, если вовремя приняты меры по реабилитации, если пациент самостоятельно прикладывает усилия к реабилитационным мероприятиям.