Первые признаки болезни Паркинсона, современные способы лечения
Болезнь Паркинсона – хроническое дегенеративное заболевание нервной системы, при котором человек теряет способность контролировать свои движения. Заболевание развивается относительно медленно, но имеет склонность к прогрессированию. Она является довольно распространенной проблемой – 4% населения пожилого возраста страдают от проявлений паркинсонизма.
В основе развития болезни лежат изменения, которые происходят в черной субстанции мозга. Клетки этой области отвечают за выработку химического вещества допамина. Оно обеспечивает передачу сигнала между нейронами черного вещества и полосатого тела в мозге. Нарушение этого механизма приводит к тому, что человек теряет способность координировать свои движения.
Эпидемиология
Болезнь Паркинсона составляет 70—80 % случаев синдрома паркинсонизма. Она является наиболее частым нейродегенеративным заболеванием после болезни Альцгеймера.
Заболевание встречается повсеместно. Его частота колеблется от 60 до 140 человек на 100 тысяч населения, число больных значительно увеличивается среди представителей старшей возрастной группы. Удельный вес людей с болезнью Паркинсона в возрастной группе старше 60 лет составляет 1 %, а старше 85 лет — от 2,6 % до 4 %. Чаще всего первые симптомы заболевания появляются в 55—60 лет. Однако в ряде случаев болезнь может развиться и в возрасте до 40 (болезнь Паркинсона с ранним началом) или до 20 лет (ювенильная форма заболевания).
Мужчины болеют несколько чаще, чем женщины. Существенных расовых различий в структуре заболеваемости не выявлено.
Причины
Болезнь Паркинсона бывает двух типов. Первый – истинный паркинсонизм, он составляет до 80% случаев заболевания.
Второй – синдром паркинсонизма, который сопутствует черепно-мозговым травмам, энцефалиту, инсульту, опухолям головного мозга.
Причины истинного паркинсонизма, или болезни Паркинсона, в точности неизвестны.
Но установлено несколько фактов:
болезнь развивается преимущественно в пожилом возрасте (после 60 лет),
дегенеративные изменения начинаются с необратимого процесса отмирания нейронов ствола головного мозга,
развитие симптомов заболевания связано с недостатком дофамина – нейромедиатора, от которого зависит передача сигналов в межнейронных связях,
существует генетическая предрасположенность.
Примерно в 15% случаев болезнь Паркинсона возникает на фоне негативного семейного анамнеза (наличия заболевания у близких родственников), передается по наследству.
Некоторые факторы могут повлиять на развитие заболевания:
- интоксикация (хроническое отравление химическими токсинами на вредном производстве, неблагоприятная экология, воздействие пестицидов, марганца),
- инфекционные поражения центральной нервной системы (энцефалит, др.),
- черепно-мозговые травмы,
- нарушение работы почек, печени.
Болезнь Паркинсона — причины возникновения
Точные причины возникновения болезни Паркинсона по сей день остаются тайной, однако некоторые факторы, выступая на первый план, все же берут на себя функцию ведущих, поэтому считаются виновниками данной патологии.
К ним относятся:
- Старение организма, когда число нейронов естественным образом снижается, а, стало быть, уменьшается у выработка дофамина;
- Некоторые лекарства, используемые для лечения различных болезней и в качестве побочного эффекта имеющие влияние на экстрапирамидные структуры головного мозга (аминазин, препараты раувольфии);
- Экологические факторы: постоянное проживание в сельской местности (обработка растений веществами, предназначенными для уничтожения вредителей сельского хозяйства), вблизи железных дорог, автострад (перевозка опасных для экологии грузов) и промышленных предприятий (вредное производство);
- Наследственная предрасположенность (ген болезни не выявлен, однако семейный характер обозначен — у 15% больных родственники страдают паркинсонизмом);
- Острые и хронические нейроинфекции (например, клещевой энцефалит);
- Сосудистая церебральная патология;
- Отравления угарным газом и солями тяжелых металлов;
- Опухоли и травмы головного мозга.
Вместе с тем, рассматривая причины возникновения болезни Паркинсона, следует отметить интересный факт, радующий курильщиков и «кофеманов». У тех, кто курит «шанс» заболеть снижается в 3 раза. Говорят, это табачный дым оказывает такое «благотворное» воздействие, поскольку содержит вещества, напоминающие ИМАО (ингибиторы моноаминооксидаз), а никотин стимулируют продукцию дофамина. Что касается кофеина, то и его положительное действие заключается в способностях увеличивать продукцию дофамина и других нейромедиаторов.
Формы и стадии заболевания
Выделяют несколько форм заболевания:
| Дрожательно-ригидная | в этой ситуации типичным признаком является дрожание. Подобную патологию диагностируют в 37 % случаев. |
| Ригидно-дрожательная | главными признаками являются общая замедленность движений и повышение тонуса мышц. Данная симптоматика отмечается примерно в 21 % случаев. |
| Дрожательная | в начале развития главным симптомом является дрожание. При этом мышечный тонус не повышается, а замедленность движений или бедность мимики проявляется незначительно. Этот вид патологии диагностируют в 7 % случаев. |
| Акинетико-ригидная | дрожание может совершенно отсутствовать или проявляться незначительно – к примеру, в периоды волнения. Этот вид болезни выявляют в 33 % случаев. |
| Акинетическая | характерно отсутствие произвольных движений. Данный вид патологии встречается всего в 2 % случаев. |
Общепринятая градация стадий заболевания, отражающая степень тяжести, такова:
- стадия 0 – отсутствие двигательных нарушений;
- стадия 1 – односторонний характер проявлений заболевания;
- стадия 2 – двусторонние проявления заболевания, способность удерживать равновесие не страдает;
- стадия 3 – умеренно выраженная постуральная неустойчивость, пациент способен передвигаться самостоятельно;
- стадия 4 – выраженная утрата двигательной активности, способность передвигаться сохранена;
- стадия 5 – пациент прикован к постели или инвалидному креслу, передвижение без посторонней помощи невозможно.
Модифицированная шкала Хен и Яр (Hoehn и Yarh, 1967 год) предлагает следующее деление на стадии:
- стадия 0.0 – нет признаков паркинсонизма;
- стадия 1.0 – односторонние проявления;
- стадия 1.5 – односторонние проявления с вовлечением аксиальной мускулатуры (мышц шеи и мышц, расположенных вдоль позвоночника);
- стадия 2.0 – двухсторонние проявления без признаков нарушения равновесия;
- стадия 2.5 – мягкие двухсторонние проявления, пациент способен преодолевать вызванную ретропульсию (ускорение пациента назад при толчке спереди);
- стадия 3.0 – умеренные или средней тяжести двухсторонние проявления, небольшая постуральная неустойчивость, больной не нуждается в посторонней помощи;
- стадия 4.0 – тяжелая обездвиженность, способность пациента ходить или стоять без поддержки сохранена;
- стадия 5.0 – без посторонней помощи пациент прикован к креслу или кровати.
Стадии
Определено пять стадий заболевания, а также одна промежуточная, которую называют полуторная. Терапия наиболее эффективна в первой и полуторной стадиях.
- 1 стадия.
Незначительное нарушение двигательного характера, отмечается только в одной руке. Также возникают неспецифические симптомы, такие как расстройства сна, нарушение обоняния, перепады настроения и непроходящая усталость, для которой нет причины. Позже у больного при волнении начинается подрагивание в пальцах пораженной руки. К концу периода дрожание становится постоянным.Промежуточная стадия.
Симптомы также локализованы только в одной конечности или какой-либо другой части тела. Дрожь почти постоянная, исчезающая лишь во время сна. Мелкая моторика сильно затруднена, почек испорчен. Иногда больной отмечает, что возникает незначительная скованность верхней части спины и шеи. Маховые движения больной рукой ограничены. Походка заметно нарушается.
- 2 стадия.
Затруднение движений захватывает обе стороны тела. Достаточно часто встречается тремор языка и нижней челюсти, не исключено слюнотечение. Мимика лица ухудшается, речь замедляется. Все движения в суставах затруднены. Состояние кожи изменяется, так как нарушается работа потовых желез. Из-за этого она становится слишком сухой или, наоборот, чрезмерно жирной. Часть непроизвольных движений больной еще может сдерживать. С простыми действиями больной справляется, но очень медленно и с большими усилиями. - 3 стадия.
Состояние больного ухудшается. Походка становится кукольной – мелкими шажками с параллельно поставленными ступнями. Лицо приобретает вид маски. Дрожь распространяется на голову и проявляется в виде кивательных движений по типу «да» или «нет». Формируется характерная для заболевания поза просителя. Спина при ней сутулая, голова пригнута вниз, вытянутые вперед руки согнуты в локтях и прижаты к телу, ноги полусогнуты. Все суставные движения становятся резкими по типу зубчатого механизма. Продолжают прогрессировать нарушения речи. Больной часто повторяет одни и те же слова и не всегда понимает их связь между собой. Обслуживать себя человек все еще может, но с сильными затруднениями. Попасть с 1 раза в рукава или застегнуть пуговицы, бывает не всегда возможно. При одевании ему уже требуется помощь. На гигиенические процедуры уходит значительно больше времени, чем раньше. - 4 стадия.
Больной с большим трудом удерживает равновесие и, вставая с постели, легко падает вперед. Если же его, стоящего или движущегося, слегка подпихнуть, он тут же продолжает движение по инерции в заданном направлении до того момента, как встретит препятствие. Частые падения приводит к травмам и переломам. Сменить на время положение тела становится сложно. Речь изменяется – она смазанная, тихая и гнусавая. У больного не редко отмечается депрессивное состояние с попытками суицида. К концу этого периода, вероятнее всего, развитие деменции. Без посторонней помощи с самообслуживанием человек не справляется. - 5 стадия.
Прогрессирование болезни приводит к дальнейшему ухудшению двигательных функций. Больной не может вставать, ходить или сидеть самостоятельно. Появляется невозможность принимать пищу не только из-за развившегося тремора и скованных движений, но и изменения глотательной функции. Отсутствует контроль выделения мочи и кала. Понять речь практически не возможно, либо же она полностью отсутствует. Настроение почти всегда угнетенное. Справиться с какими-либо, даже самыми простыми задачами без посторонних больной не может и полностью зависит от тех, кто заботится о нем.
Вследствие медленного прогрессирования заболевания, у лиц, у которых болезнь Паркинсона выявлена в старости, достаточно часто из-за иных патологий смерть наступает еще до 5 стадии.
Скорость прогрессирования
По скорости прогрессирования заболевание разделяют на 3 степени.
Наиболее благоприятный прогноз, когда поддерживающая терапия может продлить на долгий срок нормальную комфортную жизнь, бывает при медленном развитии.
| Степень | Скорость прогрессирования |
| Быстрая | Прогрессирование заболевания из стадии в стадию происходит в короткий срок в течение менее чем 2 лет между ними |
| Средняя | От стадии к стадии прогрессирование происходит в период от 2 до 5 лет между ними |
| Умеренная или медленная | Симптомы нарастают медленно, прогрессирование из стадии в стадию длится более 5 лет между каждой. |
Примеры
При медленном развитии заболевания в пожилом возрасте проявления болезни выглядят как обычное старческое нарушение моторики и снижение сил. При этом внешне со стороны, из-за медленного развития болезни, практически незаметно нарастание патологии.
При быстрой форме бурная симптоматика, которая проявляется ярко и развивается в короткий срок, наоборот, хорошо просматривается, поэтому пропустить начало болезни практически невозможно.
Симптомы болезни Паркинсона
На ранних стадиях развития болезнь Паркинсона диагностировать сложно из-за медленного развития клинических симптомов (см. фото). Она может манифестировать болью в конечностях, которую ошибочно можно связать с заболеваниями позвоночника. Нередко могут встречаться депрессивные состояния.
Основным проявлением паркинсонизма является акинетико-ригидный синдром, который характеризуется следующими симптомами:
- Тремор. Является довольно динамичным симптомом. Его появление может быть связано как с эмоциональным состоянием пациента, так и с его движениями. Например, тремор в руке может уменьшаться во время осознанных движений, и усиливаться при ходьбе или движении другой рукой. Иногда его может и не быть. Частота колебательных движений небольшая – 4-7 Гц. Они могут наблюдаться в руке, ноге, отдельных пальцах. Помимо конечностей, «дрожание» может отмечаться в нижней челюсти, губах и языке. Характерный паркинсонический тремор в большом и указательном пальцах напоминают «катание пилюль» или «счет монет». У некоторых пациентов он может возникать не только в покое, но и при движении, вызывая дополнительные трудности при приеме пищи или письме.
- Ригидность. Двигательные расстройства, вызванные акинезией, усиливаются за счет ригидности – повышения мышечного тонуса. При внешнем осмотре пациента она проявляется повышенным сопротивлением пассивным движениям. Чаще всего оно бывает неравномерным, что обуславливает появление феномена «зубчатого колеса» (возникает ощущение, что сустав состоит из зубчатых колес). В норме тонус мышц-сгибателей преобладает над тонусом мышц-разгибателей, поэтому ригидность в них выражена сильнее. Вследствие этого отмечаются характерные изменения позы и походки: туловище и голова таких пациентов наклонены вперед, руки согнуты в локтях и приведены к туловищу, ноги немного согнуты в коленях («поза просителя»).
- Брадикинезия. Представляет собой значительное замедление и обеднение двигательной активности, и является основным симптомом болезни Паркинсона. Она проявляется во всех группах мышц, но больше всего заметна на лице из-за ослабления мимической активности мышц (гипомимия). Из-за редкого мигания глаз, взгляд кажется тяжелым, пронзительным. При брадикинезии речь становится монотонной, приглушенной. Из-за нарушения глотательных движений может появиться слюнотечение. Истощается также мелкая моторика пальцев рук: пациенты с трудом могут совершать привычные движения, такие как застегивание пуговиц. При письме наблюдается преходящая микрография: к концу строки буквы становятся мелкими, неразборчивыми.
- Постуральная неустойчивость. Представляет собой особое нарушение координации движений при ходьбе, обусловленное утратой постуральных рефлексов, участвующих в поддержании равновесия. Этот симптом проявляется на поздней стадии заболевания. Такие пациенты испытывают некоторые трудности при изменении позы, смены направления движения и начале ходьбы. Если небольшим толчком вывести больного из равновесия, то он вынужден будет сделать несколько быстрых коротких шагов вперед или назад (пропульсия или ретропульсия), чтобы «догнать» центр тяжести тела и не потерять равновесие. Походка при этом становится семенящей, «шаркающей». Следствием этих изменений являются частые падения. Постуральная неустойчивость сложно поддается терапии, поэтому часто является причиной, по которой пациент с болезнью Паркинсона оказывается прикованным к постели. Двигательные расстройства при паркинсонизме нередко сочетаются и с другими нарушениями.
Психические нарушения:
- Когнитивные расстройства (деменция) — нарушается память, появляется замедленность взгляда. При тяжелом протекании заболевания возникают серьезные когнитивные проблемы — слабоумие, снижение познавательной деятельности, способность здраво рассуждать, выражать мысли. Эффективного способа замедления развития деменции нет, но клинические исследования доказывают, что применение Ривастигмина, Донепезила несколько снижают такие симптомы.
- Эмоциональные изменения — депрессия, она является самым первым симптомом болезни Паркенсона. Пациенты теряют уверенность в себе, боятся новых ситуаций, избегают общения даже с друзьями, появляется пессимизм, раздражительность. Возникае повышенная сонливость в дневное время, нарушается сон в ночное время, снятся кошмары, слишком эмоциональные мечты. Недопустимо использовать какие-либо препараты для улучшения сна без рекомендации врача.
Вегетативные нарушения:
- Ортостатическая гипотензия — снижение артериального давления при смене положения тела (когда человек резко встает), это приводит к снижению кровоснабжения мозга, головокружению и иногда к обмороку.
- Расстройства ЖКТ связаны с нарушением моторики кишечника — запоры, связанные с инертностью, плохим питанием, ограничением питья. Также причиной запоров является прием препаратов от паркинсонизма.
- Снижение потоотделения и повышение сальности кожи — кожа на лице становится масляной, особенно в области носа, лба, головы (провоцирует возникновение перхоти). В некоторых случаях может быть наоборот, кожа становится слишком сухой. Обычное дерматологическое лечение улучшает состояние кожи.
- Учащение мочеиспускания или наоборот затруднения с процессом опорожнения мочевого пузыря.
Прочие характерные симптомы:
- Трудности с приемом пищи — это связано с ограничением двигательной активности мышц, отвечающих за жевание, глотание, происходит повышенное слюноотделение. Задержка слюны в полости рта может приводить к удушью.
- Проблемы с речью — трудности с началом разговора, монотонность речи, повторение слов, слишком быстрая или нечленораздельная речь наблюдается у 50% больных.
- Половая дисфункция — депрессия, прием антидепрессантов, ухудшение кровообращения приводят к нарушениям эрекции, снижению сексуального влечения.
- Мышечные боли — ломота в суставах, мышцах вызваны нарушением осанки и ригидностью мышц, использование леводопы снижают такие боли, также помогают некоторые виды упражнений.
- Мышечные спазмы — из-за недостатка движения у больных (ригидностью мышц) возникают мышечные спазмы, чаще в нижних конечностях, для снижения частоты судорог помогает массаж, прогревание, растяжка.
- Быстрая утомляемость, слабость — повышенная усталость обычно усиливается к вечеру и связана с проблемами начала и окончания движений, она также может быть связана с депрессией, бессонницей. Установление четкого режима сна, отдыха, сокращение физической активности помогают снизить степень утомления.
Стоит отметить, что течение болезни у каждого человека индивидуально. Поэтому одни симптомы могут преобладать, а другие быть выражены слабо. Признаки заболевания поддаются медикаментозной терапии. В некоторых случаях эффективно бороться с болезнью помогает хирургическое вмешательство.
Клинические признаки пятой стадии болезни Паркинсона
На последней стадии болезни Паркинсона у пациентов появляются двигательные флуктуации, лекарственные дискинезии, нарушается ходьба, они падают или застывают на месте. Характерны акинетические и немоторные (вегетативные, когнитивные, нейропсихические) кризы.
Моторные флуктуации проявляются феноменом «истощение эффекта однократной и суточной дозы», застываниями, феноменом «включение-выключение». На поздних стадиях у пациентов возникают длительные периоды декомпенсаций, продолжительность которых от нескольких дней до нескольких недель, а также акинетические кризы. Они сопровождаются дисфагией, олигурией, гипертермией, вегетативными нарушениями, спутанностью сознания.
Последняя стадия болезни Паркинсона характеризуется прогрессированием всех симптомов:
- двигательных нарушений;
- тремора и скованности движений;
- нарушения глотания;
- невозможности контролировать мочеиспускание и дефекацию.
На последней стадии болезни Паркинсона больной находится в инвалидной коляске, его кормят с помощью специальной ложки. Нередко развивается деменция и тяжёлая депрессия, возникают суицидальные мысли. Из этого состояния пациентов успешно выводят неврологи Юсуповской больницы. Врачи применяют современные схемы лечения заболевания эффективными препаратами, которые уменьшают выраженность симптомов и продлевают продолжительность жизни.
Диагностика
Комплексная диагностика заболевания основана на исследовании неврологического статуса, жалоб больного и сочетания ряда критериев.
Из инструментальных методов исследования достоверным является позитронно-эмиссионная томография (ПЭТ), при которой внутривенно вводится радиоактивная флюородопа и оценивается степень ее накопления в специфических участках головного мозга. Недостатком метода является его высокая стоимость и малая распространенность. Остальные лабораторные и инструментальные методы не позволяют достоверно выявить причины возникновения болезни и назначить ее лечение, поэтому используются для исключения других заболеваний со схожими симптомами.
Для постановки диагноза необходимо сочетание гипокинезии с одним или несколькими признаками (тремором покоя (частота 4-6 Гц), ригидностью мышц, постуральными нарушениями).
Клинические формы паркинсонизма
В зависимости от преобладания симптомов существует несколько форм синдрома.
Ригидно-брадикинетическая форма
Для данной формы характерно ограничение подвижности в самом начале движений. Человек ощущает скованность мышц. При проявлении активности амплитуда движений увеличивается.
Дрожательно-ригидная
Дрожательно-ригидная форма характеризуется проявлением головной боли, дрожанием и скованностью в мышцах. Прогрессирование гипокинезии вызывает более ощутимую динамику в неврологическом статусе.
Дрожательная
Дрожание – один из главных симптомов паркинсонизма. При данной форме он преобладает над остальными признаками. При этом отмечается тремор рук, ног, головы. Дрожание каждой из конечности может проявляться в большей или меньшей степени. Во время движений, сна тремор стихает или пропадает. В результате наблюдается типичная поза – голова опущена, руки находятся в полусогнутом состоянии в суставах. Кроме того, отмечается бедность мимики. Дрожательная форма считается относительно благоприятной.
Признаки и симптомы паркинсонизма чаще проявляются с возрастом. Они не всегда указывают на истинное заболевание. Около 80% случаев синдрома приходится на болезнь Паркинсона. Для нее характерно неуклонное нарастание выраженной симптоматики. Врач обращает внимание на дополнительные симптомы, а также подключает инструментальную диагностику, чтобы правильно поставить диагноз.
В отдельных случаях проявляется ложный синдром. При устранении этиологического фактора он бесследно проходит или проявляется скудными признаками. Болезнь Паркинсона требует ухода за больным и пожизненного употребления препаратов, назначенных врачом.
Лечение болезни Паркинсона
Это заболевание является неизлечимым, все современные препараты для терапии только облегчают симптомы болезни Паркинсона. Симптоматическое лечение направлено на устранение двигательных нарушений.
Как лечить болезнь Паркинсона? На ранних стадиях заболевания показана посильная физическая нагрузка, лечебная физкультура. Лечение препаратами следует начинать как можно позже, поскольку при длительном многолетнем приеме медикаментов у больного развивается привыкание, вынужденное повышение дозировки и как следствие усиление побочных эффектов.
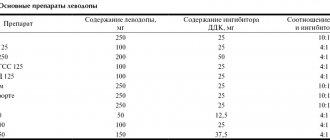
- При выраженных клинических проявлениях паркинсонизма в настоящее время базисным препаратом является леводопа, обычно в сочетании с ингибитором декарбоксилазы. Дозы увеличивают медленно, в течение нескольких недель, до получения клинического эффекта. Побочные действия препарата – дистонические нарушения и психозы. Леводопа, попадая в ЦНС, декарбоксилируется в допамин, необходимый для нормальной функции базальных ганглиев. Препарат влияет прежде всего на акинезию и в меньшей степени – на другие симптомы. При сочетании леводопы с ингибитором декарбоксилазы можно уменьшить дозу леводопы и тем самым уменьшить риск развития побочных явлений.
- В арсенале симптоматических антипаркинсонических средств большое место занимают холинолитические препараты, которые, блокируя м– и н-холинорецепторы, способствуют расслаблению поперечнополосатой и гладкой мускулатуры, уменьшают насильственные движения и явления брадикинезии. Это естественные и синтетические атропиноподобные препараты: беллазон (ромпаркин), норакин, комбипарк. Применяют также препараты фенотиазинового ряда: динезин, депаркол, парсидол, дипразин. Основная причина многообразия медикаментозных препаратов, используемых для лечения паркинсонизма, в недостаточной их лечебной эффективности, наличии побочных явлений, индивидуальной непереносимости и быстром привыкании к ним.
- Морфологические и биохимические изменения при болезни Паркинсона настолько сложны, а течение заболевания и его последствия настолько тяжелы, а еще и усугубляются эффектами заместительной терапии — леводопой, что лечение таких больных считается верхом врачебного мастерства и подвластно виртуозам – неврологам. Поэтому открыты и работают специальные центры по лечению паркинсонизма, где уточняется диагноз, ведется наблюдение, подбираются дозы необходимых препаратов и схемы лечения. Самостоятельно назначать и принимать препараты нельзя.
Для заместительной терапии используют леводопу, карбидопу, наком. Стимулирует выброс дофамина адамантин, мемантин, бромкриптин, тормозят процесс обратного захвата допамина – антихолинэстеразные препараты и трициклические антидепрессанты (амитриптиллин), тормозит процесс распада дофамина селегилин, нейропротекторами ДА- нейронов используются антиоксиданты – селегилин, токоферол, блокаторы кальциевых каналов – нифидипин.
На ранних стадиях для сохранения качества жизни доказано применение прамипексола (мирапекса). Он является препаратом первой линии лечения болезни паркинсона с высоким уровнем эффективности и безопасности. В лечении используется юмекс, неомидантан, нейропротекторы, антиоксиданты. Больным необходима лечебная гимнастика по индивидуальной программе – как можно больше двигаться и дольше сохраняться активными.
Тактика лечения
Схема терапии подбирается индивидуально, в зависимости от стадии болезни и ее клинических проявлений. Лечение окажется более эффективным, если распознать заболевание на начальных этапах. Так можно замедлить развитие симптомов и сохранить работоспособность человека в течение 10 лет и более. Однако, специалисты «Клинического института мозга» имеют опыт успешного лечения пациентов в том числе на поздних стадиях.
На ранних этапах
Ранняя диагностика болезни Паркинсона — это залог эффективности медикаментозной терапии. Однако, начинать ее при появлении первых же симптомов не всегда целесообразно. Необходимо учитывать возраст пациента, индивидуальное течение болезни, его социальное положение и профессиональную принадлежность. Целью лечения заболевания на ранних этапах является максимально возможное восстановление нервной деятельности путем применения минимальных доз лекарственных средств.
Если пациент сохраняет способность к самообслуживанию, а его возраст не достигает 60—70 лет, врачи стремятся отсрочить назначение леводопы на регулярной основе. В качестве альтернативы предлагаются препараты, которые усиливают синтез дофамина и стимулируют его превращение. Так они препятствуют разрушению и гибели нервных клеток. В список лекарственных средств, которые подходят для купирования симптомов болезни Паркинсона на ранних стадиях, относятся:
- амантадин;
- агонисты дофаминовых рецепторов (пирибедил, прамипексол и другие);
- селективные ингибиторы МАО-В.
Эти средства менее эффективны, чем леводопа — специфический противопаркинсонический препарат. Однако, они подходят для стабилизации состояния человека на ранних стадиях болезни, а также для снижения дозировок леводопы на поздних стадиях. Дозировка медикаментов определяется индивидуально — они назначаются в минимальных дозах, которые вызывают положительный ответ.
На поздней стадии
Болезнь Паркинсона постепенно прогрессирует, вне зависимости от своевременности начала терапии. В том числе этот процесс обусловлен побочными эффектами от приема левадопы. При продолжительном регулярном приеме этот препарат вызывает медикаментозные дискинезии — дополнительные двигательные нарушения. Кроме того, снижается естественная чувствительность дофаминовых рецепторов. Единственным способом купировать проявления паркинсонизма является увеличение дозы лекарств, что, в свою очередь, приводит к обострению побочных эффектов. На данном этапе требуется коррекция схемы терапии одним из следующих способов:
- назначение дополнительной дозы левадопы для уменьшения промежутка между ее приемами;
- приемом средств группы ингибиторов катехол-О-метилтрансферазы;
- совместным применением левадопы с энтакапоном.
Основное осложнение медикаментозного лечения болезни Паркинсона — это лекарственные дискинезии. Такой побочный эффект наблюдается в случае длительного применения как левадопы, так и средств группы агонистов дофаминовых рецепторов. Эти симптомы часто проявляются непосредственно после приема препарата, поэтому для уменьшения их интенсивности показано снижение разовой дозировки лекарств с сохранением суточной дозы. Кроме того, на начальных этапах терапии подбираются минимальные количества медикаментов, которые способны вызвать положительную динамику.
В некоторых случаях, когда консервативное лечение оказывается неэффективным, назначают операцию. Она может проводиться путем талатомии либо паллидотомии. В первом случае хирург разрушает переднее промежуточное ядро таламуса посредством иглы. Это приводит к значительному уменьшению тремора и других симптомов болезни. Менее инвазивным и более эффективным способом хирургического лечения болезни Паркинсона считается нейростимуляция мозга. Для этого в отдельные участки головного мозга помещают электроды, которые получают импульсы от стимулятора, расположенного подкожно в области грудной клетки. Данная методика дает хорошие результаты и применяется преимущественно в развитых странах.
Нейростимуляция
Нейростимуляция является современным методом лечения, который представляет собой малоинвазивную нейрохирургическую операцию.
Данный метод применяется в следующих случаях:
- Несмотря на правильно подобранную лекарственную терапию, у пациента не удаётся добиться значительного уменьшения симптомов.
- Пациент социально активен и боится потерять работу из-за заболевания.
- Прогрессирование заболевания приводит к необходимости увеличивать дозы лекарственных препаратов, при этом побочные эффекты лекарств становятся непереносимыми.
- Пациент теряет способность к самообслуживанию и становится зависимым от своей семьи в выполнении повседневных действий.
Результаты операции:
- Позволяет неинвазивно корректировать настройки стимуляции при прогрессировании заболевания;
- В отличие от палидотомии и таламотомии, является обратимой;
- Увеличивается период эффективного контроля над симптомами болезни;
- Значительно снижается необходимость в антипаркинсонических лекарствах;
- Может быть билатеральной (то есть эффективна и при симптомах с обеих сторон тела);
- Легко переносится и является безопасным методом.
Недостатки нейростимуляции:
- Относительно высокая стоимость;
- Вероятность смещения электродов или поломки; в этих случаях (15 %) нужна повторная операция;
- Необходимость замены генератора (через 3-7 лет);
- Некоторый риск инфекционных осложнений (3-5 %).
Суть метода: лечебный эффект достигается за счёт стимуляции точно рассчитанным небольшим по амплитуде электрическим током определённых структур головного мозга, ответственных за контроль над движениями тела. Для этого пациенту вводятся в головной мозг тонкие электроды, которые соединяются с нейростимулятором (похож на кардиостимулятор), имплантирующимся подкожно в области груди под ключицей.
Виды паркинсонизма
Распространенность самых часто встречаемых видов паркинсонизма:
- идиопатическая болезнь Паркинсона составляет примерно 85% от всех случаев паркинсонизма;
- лекарственный — около 8%;
- мультисистемная атрофия (относится к атипичному (АП)) — 2,5%;
- прогрессирующий надъядерный паралич, кортикобазальная дегенерация (относятся к АП) — 1,5%;
- сосудистый — примерно 3%;
- постэнцефалитический – 0,5%.
Идиопатический паркинсонизм
Разрушение дофаминовых нейронов приводит к развитию идиопатического паркинсонизма. Патология не вылечивается полностью и нуждается в постоянной медикаментозной поддержке. Встречается у лиц старше 55 лет.
К характерным признакам относятся:
- ассиметричное проявление дрожания;
- нарушение речи;
- нет непроизвольных движений во время передвижения.
Для данной формы характерны нехватка сил, астения, отсутствие сна. Привычные действия выполняются с большим трудом. Дрожь охватывает пальцы и переходит со временем на нижние конечности. При эмоциональном переживании дрожание проявляется больше. Во время сна тремор прекращается.
Лекарственный паркинсонизм
Причина синдрома связана с употреблением препаратов, например, относящихся к нейролептикам. Они подавляют функционирование дофаминовых рецепторов.
Нейролептический паркинсонизм отличается стремительным прогрессированием. Характерный симптом – двухстороннее проявление. Кроме того, не отмечается дрожания в покое.
После отмены препаратов наблюдается исчезновение признаков. Однако данный процесс затяжной и длится несколько месяцев. Если препараты не убрать из употребления, то патология будет все время прогрессировать.
Сосудистый паркинсонизм
При вторичном поражении ткани нервной системы, которое возникает, например, на фоне инсульта, может проявляться сосудистый паркинсонизм. Для него характерна симметрия, то есть симптомы одновременно проявляются с обеих сторон, в состоянии покоя дрожание отсутствует. К сопутствующим признакам относятся:
- расстройство мочеиспускания;
- деменция;
- атаксия.
Постэнцефалитический паркинсонизм
Перенесенный энцефалит не заканчивается бесследно. После болезни могут проявляться симптомы, напоминающие паркинсонизм. К тому же заболевание сопровождается эндокринными нарушениями, а также проявлением сосудистых, психогенных признаков. При данной форме диагностируется повышение сухожильных рефлексов.
Токсический паркинсонизм
При продолжительном контакте организма с такими веществами, как ртуть, оксид углерода, свинец, происходит поражение нейронов с последующим развитием токсического паркинсонизма. Нередко данная форма заболевания формируется в ответ на употребления наркотиков.
Локализация патологического изменения в нервной системе отражается на проявлении признаков, а также реакции на препараты леводопы. Прекращение воздействия вредных веществ приводит к регрессии симптомов.
Марганцевый паркинсонизм
Марганцевый п. формируется при продолжительном вдыхании соединений марганца. Синдром был отмечен еще в 19 веке у добытчиков руды. При этом нарушались походка, произношение слов, отмечалось повышенное выделение слюны.
Интоксикация марганцем может возникнуть при продолжительном парентеральном питании, недостаточности печени и почек, а также у лиц на гемодиализе.
К основным клиническим проявлениям относятся:
- затруднение речи;
- медленные движения;
- ригидность мускулатуры;
- нарушение походки.
На результатах МРТ отмечается нахождение марганца в базальных узлах. Паркинсонизм данного вида не лечится препаратами леводопы. После прекращения воздействия вещества данное расстройство продолжает прогрессировать на протяжении нескольких лет.
Лечение с применением стволовых клеток.
Результаты первых испытаний по применению стволовых клеток при болезни Паркинсона были опубликованы в 2009 году. Согласно полученным данным, через 36 месяцев после введения стволовых клеток положительный эффект отмечен у 80% больных. Лечение заключается в трансплантации нейронов, полученных в результате дифференцировки стволовых клеток, в головной мозг. Теоретически они должны заменить погибшие дофаминсекретирующие клетки. Метод на вторую половину 2011 года исследован недостаточно и не имеет широкого клинического применения.
В 2003 году впервые человеку с болезнью Паркинсона в субталамическое ядро были введены генетические векторы, содержащие ген, ответственный за синтез глутаматдекарбоксилазы. Данный фермент снижает активность субталамического ядра. Вследствие этого он оказывает положительное терапевтическое воздействие. Несмотря на полученные хорошие результаты лечения, на первую половину 2011 года методика практически не применяется и находится в стадии клинических исследований.
Лечебная физкультура
У больных могут развиваться суставные контрактуры в результате нарушения тонуса и гипокинезии, например, плече – лопаточный периартроз. Больным рекомендуется низкохолестериновая диета и низкобелковая диета. Для нормального всасывания леводопы белковые продукты нужно принимать не раньше, чем через час после приема лекарства. Показана психотерапия, рефлексотерапия.
Сохранение двигательной активности стимулирует выработку внутренних (эндогенных) нейротрансмиттеров. Ведутся научные изыскания по лечению паркинсонизма: это и стволовые и дофаминпродуцирующие клетки, и вакцина против болезни Паркинсона, хирургическое лечение – таламотомия, паллидотомия, высокочастотная глубинная стимуляция субталамическго ядра или внутреннего сегмента бледного шара и новые фармакологические препраты.
Народные средства
Без медикаментозного лечения больной обойтись не сможет. Методы народной медицины при болезни Паркинсона лишь незначительно облегчат его состояние.
- Пациенты часто страдают от нарушений сна; они могут пробуждаться неоднократно в течение ночи и ходить по комнате в полусонном состоянии. При этом они натыкаются на мебель и могут нанести себе серьезные травмы. Поэтому, пациенту, страдающему паркинсонизмом, следует создать предельно комфортную обстановку для ночного отдыха.
- Пациенту помогут ножные ванны с отваром папоротника. Для приготовления отвара нужно взять 5 ст. л. сухих корневищ, залить 5 литрами воды и кипятить не менее 2 часов. Остудите отвар и приготовьте ванну для ног.
- Уменьшить клинические проявления помогут смесь свежевыжатых соков листьев подорожника, крапивы и сельдерея.
- Травяные чаи готовятся из липового цвета, ромашки, шалфея или чабреца. Растения лучше брать по отдельности, добавляя к 1 ст. л. субстрата 1 ч. л. сухой травы пустырника для седативного эффекта. На 2 ст. л. лекарственного растения берут 500 мл кипятка и настаивают в посуде, укутанной полотенцем.
Перед применением любых средств из данной категории следует проконсультироваться с лечащим врачом!
Прогноз для жизни
Прогноз условно неблагоприятный — болезнь Паркинсона неуклонно прогрессирует. Симптомы нарушения движений развиваются наиболее быстро. Больные, не получающие лечения, в среднем теряют возможность обслуживать себя самостоятельно через 8 лет от начала заболевания, а через 10 лет становятся прикованными к постели.
- На вторую половину 2011 года подавляющее большинство пациентов получает соответствующее лечение. Прогноз в данной группе лучше, по сравнению с больными, не получающими адекватной терапии. Лица, принимающие леводопу, становятся зависимыми от обслуживающих их лиц в среднем через 15 лет. Тем не менее, в каждом конкретном случае скорость прогрессирования заболевания различна. Отмечено, что при относительно раннем развитии болезни Паркинсона быстрее всего прогрессируют симптомы нарушения двигательной активности, а при появлении первых симптомов заболевания у лиц 70 лет и старше на первый план выходят психические расстройства.
- Адекватная терапия замедляет развитие ряда симптомов, ведущих к потере трудоспособности больных (мышечной ригидности, гипокинезии, постуральной неустойчивости и др.). Однако через 10 лет с момента начала заболевания трудоспособность большинства больных значительно снижена.
Продолжительность жизни больных снижена. Трудоспособность у данных больных стойко и необратимо утрачивается, в зависимости от выраженности неврологических нарушений больным назначается группа инвалидности.
Определение инвалидности по степени развития Паркинсона
Бытует мнение, что все люди, у которых диагностирован Паркинсон, официально признаются инвалидами. В действительности дело обстоит несколько по другому. На первых стадиях болезнь не оказывает серьезного влияния на привычную жизнь человека и не мешает ему вести трудовую деятельность, так что врачи не считают его недееспособным. С развитием заболевания ситуация ухудшается, но и тогда степень инвалидности определяется в соответствии с правилами.
Инвалидность при первой степени Паркинсона
Болезнь Паркинсона 1 степени не снижает двигательную активность человека, хотя симптомы уже затрагивают одну конечность. На этом этапе дрожание может быть незаметно не только для окружающих пациента людей, но и для него самого. Трудовая деятельность при этом практически не страдает. Излишняя усталость и некоторые неприятные ощущения в мышцах безусловно присутствуют в ежедневной жизни, но человек остается способен выполнять свои привычные обязательства.
Снижается лишь деятельность, связанная с личной жизнью, хобби, поскольку в свободное время больной предпочитает отдыхать в тишине, принимая имеющиеся признаки нарушения за физическую слабость, свойственную его возрасту. Паркинсон 1 степени в среднем сохраняется до 3-х лет, после чего наступает ухудшение и моторные возможности резко снижаются.
Инвалидность при болезни Паркинсона 2 степени
Ответить на вопрос при какой степени Паркинсона дают инвалидность можно однозначно – медико-социальная комиссия принимает положительное решение начиная со второй стадии развития заболевания, хотя и не всегда. На этом этапе нарушение уже затрагивает как левую, так и правую стороны тела. Равновесие больной пока удерживает хорошо, но ригидность и брадикинезия становятся выраженнее, так что вести трудовую деятельность становится сложнее.
Если симптомы болезни проявляются настолько резко, что пациент не может проводить на работе столько же времени, сколько и раньше, при этом не снижая качество результата, врачи могут принять решение о присвоении ему 3-ей группы инвалидности. Это не обязательно происходит сразу после того, как заболевание затрагивает вторую сторону тела. Болезнь Паркинсона 2 степени может продолжаться до 7-10 лет и снижение трудовой деятельности наступает в разное время.
Инвалидность и болезнь Паркинсона 3 степени
Паркинсон 2 степени практически не меняет качество жизни больного, чего нельзя сказать о следующей стадии заболевания. Третья стадия заболевания в первую очередь характеризуется постуральной неустойчивостью. Способность удерживать нормальное равновесие теряется при любой попытке сменить положение тела. Дополнительно к этому усиливается тремор всех конечностей, существенно снижающий физические возможности.
Паркинсон 3 степени еще позволяет больному самостоятельно обслуживать себя, поэтому при проведении медико-социальной комиссии принимается решение о присвоении второй или третей группы инвалидности. Продолжительность этой стадии болезни при нормальном лечении может составить до 15 лет, хотя такого результата достигают единицы, преимущественно те, кто стал жертвой нарушения в довольно молодом возрасте.
Инвалидность при Паркинсоне 4 степени
Паркинсон 4 степени означает, что постепенно человек становится обездвиженным. Даже поворачиваться лежа в постели ему с каждым днем все труднее, встать с нее самостоятельно он и вовсе не может. О ведении активной трудовой деятельности на этом этапе речь не идет. Самочувствие больного резко ухудшается, а качество жизни снижается. Он еще может сам ходить или стоять, но только если рядом есть человек, способный помочь подняться и поддержать.
На этом этапе комиссия принимает решение о присвоении второй или даже первой группы инвалидности, в зависимости от многих факторов. В таком состоянии пациент находится относительно недолго – максимум 5 лет. после этого происходит переход к последней стадии болезни.
Инвалидность при Паркинсоне 5 степени
Последняя стадия развития болезни приводит к тяжелой инвалидизации и больной гарантировано получает инвалидность 1-й группы. Самостоятельно обслуживать себя, передвигаться пациент не может. В лучшем случае он оказывается прикован к инвалидному креслу, в худшем – к кровати. Даже прием пищи без посторонней помощи становится невозможным.
О продолжительности жизни в таких условиях судить очень сложно. Дело в том, что в конечном итоге пациентов убивает не Паркинсон сам по себе, а сопутствующие проблемы. Так, на пятой стадии развития болезни из-за проблем с глотанием и пережевыванием частой причиной смертности становится пневмония или другие схожие заболевания.
В зависимости от того, какая степень Паркинсона выявлена у больного и насколько грамотное лечение ему назначено, определяются условия, в которых ему следует жить. Первая и вторая стадии дают возможность не менять привычного образа жизни, во всяком случае в отношении большинства вещей. При третьей и четвертой пациенту лучше переехать к родственникам, которые будут оказывать помощь в самообслуживании.
Пятая степень Паркинсона часто называется терминальной. Помочь пациенту в ее лечении уже не может ничто, но обеспечить хоть сколько-нибудь комфортное пребывание можно попытаться. Часто на этой стадии развития заболевания рекомендуется обратиться за помощью к профессиональным сиделкам или в пансионат. Самостоятельно обеспечить удобства для больного слишком трудозатратно.
Профилактика
Для того, чтобы снизить риски возникновения болезни Паркинсона, следует придерживаться следующих профилактических мероприятий:
- Своевременно диагностировать и лечить сосудистые патологии головного мозга, связанные с травмами или инфекциями. Таким образом удастся избежать дисфункции выработки дофамина.
- Соблюдать сроки приема нейролиептических препаратов. Их можно использовать не более 1 месяца без перерыва.
- Обращаться к врачу при обнаружении малейших признаков болезни Паркинсона.
- Вещества, которые действительно в состоянии защитить нейроны – это флавоноиды и антоцианы. Их можно найти в яблоках и в цитрусовых.
- Стоит беречь нервную систему путем избегания стрессов, вести здоровый образ жизни, заниматься физкультурой.
- Все больше научных доказательств указывают на то, что у курильщиков и любителей кофейных напитков болезнь Паркинсона практически не встречается. Но это довольно специфическая профилактическая мера, которую не следует рассматривать в качестве рекомендации. К тому при обнаружении болезни нет смысла начинать курить или потреблять кофе, так как это никаким образом не влияет на течение патологических процессов. Тем не менее, при отсутствии противопоказаний, можно потреблять минимальные дозы натурального кофе на регулярной основе.
- Полезно придерживаться диеты, которая богата витаминами группы В и клетчаткой.
- Избегать контакта с вредными веществами, влияющими на развитие болезни, такими как марганец, угарный газ, опиаты, пестициды.
Новые исследования показывают, что ягоды способны оказать влияние на риски возникновения болезни.
Синдром паркинсонизма – что это?
Паркинсонизм – это изменения в центральной нервной системе, которые приводят к двигательным нарушениям в виде:
- дрожания конечностей в состояния покоя – основной признак, по которому в первую очередь судят о заболевании. Обычно дрожать начинает одна рука или нога. Впоследствии тремор распространяется на всю конечность;
- снижение подвижности или инициативы к осуществлению движения;
- изменения речи – человек говорит монотонно, меняется голос, произношение слов;
- отмечается тенденция затухания фраз в конце предложения;
- нарушения походки – проявляется шарканье при ходьбе;
- проблем с психикой – могут быть повышенная тревожность, депрессивное состояние;
- скованности отдельных групп мышц.
Болезнь Паркинсона и паркинсонизм – это не равноценные понятия. Последний может быть самостоятельным заболеванием или проявляться в качестве синдрома других болезней нервной системы.