Общие сведения
Полиомиелит является высоко инфекционной вирусной болезнью, поражающей, в основном, детей раннего возраста, и вызывается одним из трех серотипов полиовируса (1,2 или 3). Он поражает нервную систему и за считанные часы может привести к общему параличу. Вирус передается от человека человеку преимущественно фекально-оральным путем или, реже, через какой-либо обычный носитель инфекции (например, загрязненную воду или продукты питания) и размножается в кишечнике. Многие инфицированные люди не имеют симптомов, но выделяют вирус с фекалиями и, таким образом, могут передавать инфекцию другим.
Профилактика полиомиелита
Главной профилактической мерой является вакцинация детей, которая проводится в раннем возрасте, а затем повторно. Существует специальный календарь прививок, на основании которого педиатры рекомендуют проходить эту процедуру. При правильном проведении прививки вырабатывается пожизненный иммунитет и устойчивость к полиовирусу.
Если же говорить о профилактике полиомиелита на бытовом уровне, то она подразумевает:
- отказ от купания в грязных, не приспособленных для этого водоемах;
- соблюдение правил личной гигиены;
- отказ от потенциально опасных продуктов. Нежелательным в этом смысле является сырое молоко – в нем нередко встречается возбудитель;
- Карантинные меры в случае, если в детском коллективе обнаружен ребенок с заболеванием. При этом все предметы и вещи обрабатываются, дезинфицируются.
Сейчас полиомиелит встречается довольно редко – это связано с централизованной вакцинацией, благодаря которой дети с раннего возраста вырабатывают иммунитет к вирусу полиомиелита, а потому спокойно переносят контакт с ним.
Вероятность заболеть
Полиомиелит поражает, в основном, детей в возрасте до 5 лет. Эта болезнь все еще существует, хотя, по оценкам ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99% или с 350 000 до 359 случаев заболевания, зарегистрированных в 2014 году и далее в 2015 – до 73 случаев. В 1988 году число стран, в которых наблюдалась передача дикого полиовируса (ДПВ), превышало 125, в 2014 – их осталось 9, а в 2015 году только 2 страны регистрировали случаи полиомиелита, вызванного ДПВ (Афганистан и Пакистан).
Но до тех пор, пока в мире остается хоть один инфицированный ребенок, риску заражения полиомиелитом подвергаются дети во всех странах.
Вопросы-ответы по теме полиомиелита
Обязательно ли делать прививку ОПВ?
У родителей есть возможность отказаться от такой прививки – они могут написать письменный отказ и не проходить эту процедуру. Однако врачи предостерегают от такого решения: помните, что в случае заболевания у 10% детей последствия будут необратимыми, а некоторым детям такой отказ будет стоить жизни. Сейчас вакцинация ОПВ – это единственная возможность на 100% защититься от возбудителя полиомиелита.
Как делают прививку от полиомиелита?
Прививка делается двукратно, начиная с трехмесячного возраста. Укол ставится внутримышечно и содержит вирус, убитый формалином.
Насколько эффективна вакцинация при таком заболевании?
С момента активной борьбы с полиомиелитом (1988 год) благодаря вакцинации удалось уменьшить количество заболевших с 350 тысяч человек в год до 359 случаев (за 2014 год). Эти данные говорят сами за себя: после получения прививки болезнь становится неопасной и больше человеку не грозит.
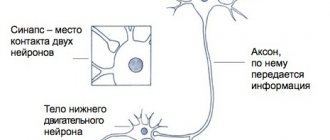
Симптомы и характер протекания заболевания
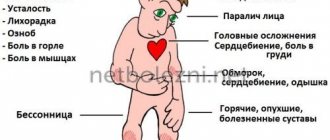
Инкубационный период обычно составляет 7-10 дней (колеблется от 4 до 35 дней). Первыми симптомами являются лихорадка, усталость, головная боль, рвота и боли в конечностях.
Осложнения после перенесенного заболевания
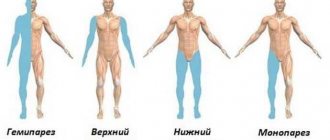
В одном из 200 случаев инфицирования развивается острый вялый паралич (обычно ног). Стойкий необратимый паралич и возникающие в результате него деформации нижних конечностей являются обычным последствием заболевания.
Полиомиелит опасен и другими осложнениями: пневмония, ателектазы легких, интерстициальный миокардит; иногда развиваются острое расширение желудка, тяжелые желудочно-кишечные расстройства с кровотечением, язвами, прободением.
Академик Зверев обнаружил семикратный рост антител после ухода за больным
Вирусологи ответили на самые острые вопросы о ревакцинации и антителах
Обязательное требование ко всем: вакцинироваться и ревакцинироваться от коронавируса — все больше разделяет людей. Счастливые обладатели заветного сертификата о прививке хвалятся в сетях тем, что их пустили поесть в общепит… Противники вакцинации, особенно те, кому прививаться от коронавируса не рекомендуют врачи, игнорируют «угрозы» властей, а по поводу запрета на посещение кафе и ресторанов, отвечают невидимым ограничителям свободы: «Никогда особо не ходил по ресторанам— и сейчас обойдусь».
Есть еще одна группа граждан, которым прививки, по словам ученых, могут быть противопоказаны еще долго. Это переболевшие (включая бессимптомных), у которых еще сильны антитела. Мы решили поговорить обо всех страхах и сомнениях не привившихся со столичными вирусологами.
Итак, напомним читателям, что с 28 июня для всех не привившихся москвичей по указу мэра Сергея Собянина были закрыты все точки общественного питания. Многие из них после этого распоряжения закрылись совсем.
По словам министра здравоохранения РФ Михаила Мурашко, даже тем, кто уже один раз вакцинировался, следует ревакцинироваться для усиления эффекта. Пока следует это делать раз в полгода, но в будущем, когда количество заболеваний снизится, повторные прививки можно будет делать раз в год.
Граждане, которые задавались логичным вопросом об имеющихся антителах, получили однозначный ответ: проверять иммуноглобулины IgG (их наличие в принципе должно говорить о наличие иммунитета к коронавирусу SARS-CoV-2) не следует. Вот с этого пункта мы и начали беседу со специалистами.
Проверять ли антитела к коронавирусу перед прививкой?
Теоретически антитела являются косвенным признаком того, что у человека еще сохраняется защита и ему можно было бы сделать некое послабление от похода на прививку, рассуждают ученые. Но… проблема заключается в том, что пока медики не выработали требований к учету антител, нет договоренности о том, где должна проходить та граница иммуноглобулинов, после которой вакцинация будет признана необязательной.
— Пока высокий титр антител — это абстракция, – комментирует специалист Городской клинической больницы им. Пирогова. – Почему? Титры у разных тестовых систем несопоставимы: в одних референсные (нормальные) значения начинаются от 1300, у других – от 1,1. Иными словами, одни измеряют в удавах, а другие в мартышках, третьи — слонятах и т.д. На рынке таких разнокалиберных систем для измерения антител сейчас — около сотни, от разных производителей. Привести их к какому-то общему знаменателю очень трудно. Регулятор, то есть Минздрав, должен всю эту сотню тестов сопоставить и выявить порог, после которого все обратившиеся клиенты могут чувствовать себя в безопасности. Это в идеале, но до него еще очень далеко, эта работа очень трудоемкая. Поэтому в условиях пандемии, когда заболеваемость растет, легче всех просто еще раз вакцинировать. Даже если титр антител у вас высокий, от дополнительного введения вакцины (любой из зарегистрированных в нашей стране) хуже не будет. Все боятся цитокинового шторма… Но он случается только на фоне настоящей инфекции – от вакцины его быть не должно.
Почему не опасно вакцинироваться повторно
— Рекомендация вакцинироваться или ревакцинироваться вакциной, пусть это будет снова тот же «Спутник-V» или «Спутник-Лайт», не несет никакой опасности, – говорит завкафедрой Института молекулярной биологии им. Энгельгардта, Петр Чумаков. – Примерно через полгода количество антител у прошедших вакцинацию снижается, а потому дополнительная прививка только усилит защиту, приведет к возникновению так называемых суперантител. Да, побочные эффекты от введения вакцины, к сожалению, имеют место у ослабленных людей, но разработчики никогда и не обещали стопроцентного результата, а только 90 процентов эффективности.
Петр Чумаков еще раз пояснил нашим читателям суть технологии векторной вакцины. При создании «Спутника-V» используется живой аденовирус, а точнее, не он сам, а одна его частица, которая несет в себе информацию об S-белке коронавируса. Частица проникает в клетку и начинает синтезировать S-белок, который со временем появляется на поверхности клетки. Но сам он при этом не размножается (у него нет продуктов для репликации). Иммунная система вакцинированного «замечает» чужеродный S-белок и начинает вырабатывать антитела. Клетка, которая сыграла роль «инкубатора» для белка коронавируса, вскоре безвозвратно исчезает вместе с S-«шипиком».
– Генетические изменения в организме после введения такой вакцины невозможны, — поясняет Чумаков. – Данная технология проверена десятилетиями и, кстати, побочных эффектов у нее теоретически должно быть гораздо меньше, чем у инактивированных вакцин именно за счет того, что здесь используется живой вирус, и вводится небольшое количество чужеродного белка.
Стоит ли ждать с прививкой переболевшим
Молекулярный биолог Петр Чумаков считает, что с вакцинацией после перенесенного заболевания можно подождать полгода и даже больше:
– Я думаю, что переболевшим COVID-19 серьезно не угрожает даже спустя год – их организм обладает памятью об этом заболевании, не хуже, чем организмы вакцинированных. Даже если такие люди заразятся повторно, они, скорее всего, перенесут заболевание бессимптомно, максимум — как простуду. И при этом, кстати, приобретут еще более прочный иммунитет, которого потом может хватит на всю жизнь.
А вот особое мнение на этот счет вирусолога, завкафедрой Сеченовского университета, академика РАН Виталия Зверева:
– Людям, которые уже получили вакцину или тем более переболели, ничего делать не нужно. Все словно забыли, как называется этот вирус. В его названии на первом месте стоит «SARS». Его эпидемия была в 2003 году. Иммунитет против этого вируса до сих пор сохраняется у тех, кто переболел и выжил после SARS. То есть прошло уже 17 лет! Скорее всего, и с новым коронавирусом будет такой же продолжительный иммунитет, ведь они очень похожи по антигенной структуре.
Поэтому я думаю, что иммунитет у тех, кто переболел, есть, и именно они в основном создают тот ценный коллективный иммунитет, о котором все говорят.
Причем речь идет как о серьезно переболевших, так и о тех, кто перенес COVID-19 в легкой форме. Нет ни одной вакцины, которая давала бы более сильный по продолжительный иммунитет, чем перенесенное заболевание. Могу сослаться на собственный опыт. Я переболел коронавирусом, и антитела примерно через год у меня в крови уже не определялись. Но после того как мне пришлось ухаживать за «ковидным» больным, я не заразился, а проверив антитела, убедился, что они снова «выросли» у меня в 7(!) раз. Если бы все переболевшие повторно заражались, у нас были бы уже миллионы, а не тысячи новых больных. Но этого же не происходит. Так что я призываю беречь тех, кто переболел COVID-19. Это наш золотой фонд.
Фото: pixabay.com
Ссылка на публикацию: mk.ru/
Эффективность вакцинации
В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. После широкого применения полиомиелитной вакцины заболеваемость резко сократилась во многих промышленно развитых странах. По данным ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99%: с 350 000 до 73 случаев, зарегистрированных в 2015 году.
Всего 20 лет назад полиомиелит ежедневно вызывал паралич у 1000 детей. В 2010 году были парализованы 1349 детей. Такое уменьшение стало результатом глобальных усилий по ликвидации этой болезни. В действительности, это самая крупномасштабная за всю историю мобилизация людей в мирное время.
В 2014 году лишь три страны в мире (Афганистан, Нигерия и Пакистан) остаются оставались эндемичными по полиомиелиту, в 2015 году Нигерия была исключена из этого списка, в то время как в 1988 году число таких стран превышало 125. Неспособность ликвидировать полиомиелит в этих остающихся устойчивых очагах может привести к тому, что через 10 лет в мире будет ежегодно происходить до 200 000 новых случаев заболевания. Мир можно освободить от угрозы полиомиелита в случае всеобщей приверженности этому — от родителей до государственных работников и от политических лидеров до международного сообщества.
Часто задаваемые вопросы о полиомиелите
Авторы: Всемирная организация здравоохранения
Что такое полиомиелит?
Полиомиелит — это высоко контагиозное заболевание, вызванное полиовирусом. Он поражает нервную систему и может вызвать паралич или даже смерть всего за несколько часов.
Как передается полиомиелит?
Дикий полиовирус (ДП) попадает в организм через рот с водой или пищей, которые были загрязнены фекалиями зараженного лица. Вирус размножается в кишечнике и выделяется с фекалиями зараженного лица, через которые он может быть передан другим людям.
Каковы симптомы полиомиелита?
Первоначальными симптомами полиомиелита являются:
- высокая температура
- усталость
- головная боль
- рвота
- ригидность затылка
- боль в конечностях.
Кто подвергается риску заражения полиомиелитом?
Полиомиелит поражает главным образом детей в возрасте до 5 лет.
Каковы последствия полиомиелита?
Полиомиелит вызывает следующие последствия:
- У одного из каждых 200 человек, зараженных полиомиелитом, наступает необратимый паралич (обычно ног).
- Из числа парализованных лиц 5%-10% умирают при параличе дыхательных мышц, вызванном вирусом.
Существует ли средство от полиомиелита?
Нет, средства от полиомиелита не существует. Полиомиелит можно предотвратить только с помощью иммунизации. Существует безопасная и эффективная вакцина от полиомиелита — оральная полиовакцина (ОПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно.
Глобальная борьба против полиомиелита
Что такое Глобальная инициатива по борьбе против полиомиелита?
В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. Инициатива является глобальным партнерством, в котором участвуют национальные правительства, ВОЗ, «Ротари интернэшнл», Центры по борьбе с заболеваниями США и ЮНИСЕФ. С момента создания ГИЛП число случаев заболевания полиомиелитом во всем мире сократилось более чем на 99%. Всего 20 лет назад полиомиелит ежедневно вызывал паралич у 1000 детей. В 2010 году были парализованы 1349 детей.
Где сегодня продолжается циркуляция дикого полиовируса?
Передача полиомиелита никогда не прекращалась в 3 странах — Афганистане, Нигерии и Пакистане. Однако полиомиелит может распространяться и распространяется из этих стран в соседние и более отдаленные страны. Следует помнить, что появление полиомиелита где-либо является угрозой для детей во всем мире. Он не считается с границами или социальным положением и легко перемещается.
Может ли полиомиелит распространиться на другие свободные от полиомиелита страны?
Полиомиелит не считается с границами: любой невакцинированный ребенок подвергается риску. На каждый случай паралича от 200 до 1000 детей заражаются бессимптомно. Поэтому выявление полиомиелитa затруднено, равно как и предотвращение его перемещения. Особенно уязвимы дети, живущие в районах, где уровни иммунитета являются низкими. Лучшая защита от завоза полиомиелита — это искоренение вируса. Только в этом случае все дети будут в безопасности.
Что необходимо сделать для ликвидации полиомиелита?
Чтобы остановить полиомиелит нам следует:
- вовлечь все общество в усилия по охвату каждого остающегося ребенка;
- разработать специальные планы обеспечения охвата детей из мобильных групп населения, из числа мигрантов, в зонах конфликтов или в отдаленных районах;
- усилить плановую иммунизацию, которая является наилучшей национальной защитой против полиомиелита;
- улучшить эпиднадзор в зонах высокого риска;
- побуждать правительства охватывать беднейшее население другими государственными услугами;
- продолжать располагать высочайшим уровнем политической приверженности правительств стран и многосторонних учреждений;
- устранить дефицит финансирования — для финансирования деятельности в 2011-2012 годах все еще требуются 590 миллионов долларов США;
- сделать пожертвование.
Почему столько внимания уделяется полиомиелиту, а не другим заболеваниям?
Полиомиелит является одной из немногих болезней, которые можно полностью ликвидировать, как это произошло с оспой. Искоренив полиомиелит, мы принесем пользу детям всего мира, и ни одному ребенку не придется больше ощутить боль паралича, вызванного полиомиелитом. Большинство болезней, например ВИЧ и малярию, искоренить невозможно, поскольку для этого пока не существует возможностей. Полиомиелит не имеет непосредственного хозяина (т.е. он не поражает животных, и его вирус не может существовать среди животных, подобно тому, как малярия существует, например, в москитах); для защиты детей от полиомиелита существует безопасная и эффективная вакцина, он не выживает в течение продолжительного времени в окружающей среде и хотя он является заразным, его инфекционный период относительно непродолжителен. Деятельность по ликвидации полиомиелита также способствует усилению повседневного медицинского обслуживания. Благодаря деятельности по ликвидации полиомиелита во всех странах была создана активная сеть эпиднадзора за этой болезнью, в которую сегодня интегрируются другие болезни, включая корь. Инфраструктура по ликвидации полиомиелита используется также для оказания других медицинских услуг, например распространения таблеток для дегельминтизации, витамина A и противомоскитных сеток.
Оральная полиовакцина (ОПВ)
Зачем детям дают оральную полиовакцину?
Полиовакцина является единственным средством защиты от полиомиелита — парализующей болезни, от которой нет лекарства. Важно обеспечить иммунизацию каждого ребенка в возрасте до 5 лет от полиомиелита. Оральная полиовакцина является безопасной и эффективной, и поскольку она используется перорально, ее могут раздавать добровольцы.
Существуют ли у оральной полиовакцины какие-либо побочные эффекты?
Оральная полиовакцина (ОПВ) является одной из наиболее безопасных вакцин, которые когда-либо создавались. Она настолько безопасна, что ее можно давать больным детям и новорожденным. Она используется во всем мире для защиты детей от полиомиелита и позволила спасти от постоянного паралича, вызванного полиомиелитом, по крайней мере 5 миллионов детей. В чрезвычайно редких случаях аттенуированный вирус в оральной полиовакцине может мутировать и вновь стать вирулентным. Риск заболеть полиомиелитом для детей значительно выше, чем риск побочных последствий от применения полиовакцины.
Каковы наставления Ислама относительно полиовакцины?
Оральная полиовакцина (ОПВ) безопасна и была провозглашена халяльной исламскими лидерами всего мира — Великим шейхом Тантави из Аль-Азхарского университета, Великим муфтием Саудовской Аравии и Советом улемов Индонезии.
Безопасно ли неоднократно давать дозы ОПВ детям?
Да, давать детям неоднократные дозы полиовакцины безопасно. Эта вакцина предназначена для неоднократного применения, чтобы обеспечить полную защиту. В тропических регионах для обеспечения полной защиты ребенка необходимо использовать несколько доз полиовакцины, иногда более 10. Эта вакцина безопасна для всех детей. Каждая дополнительная доза способствует дальнейшему усилению уровня иммунитета ребенка против полиомиелита.
Сколько доз ОПВ требуется ребенку для обеспечения защиты?
Оральную вакцину следует применять несколько раз, чтобы она подействовала в полной мере. Количество доз, необходимых для иммунизации ребенка, всецело зависит от его здоровья и нутритивного статуса и числа других вирусов, воздействию которых он подвергся. До полной иммунизации ребенка он подвергается риску заболевания полиомиелитом. Это подчеркивает необходимость иммунизации всех детей в ходе каждого раунда национальных дней иммунизации. В организме каждого непривитого ребенка может скрываться вирус полиомиелита.
Следует ли давать ребенку ОПВ во время кампаний борьбы с полиомиелитом и в ходе плановой иммунизации?
Да. Оральная полиовакцина (ОПВ) безопасна и эффективна, и каждая дополнительная доза означает, что ребенок получает дополнительную защиту от полиомиелита. Для достижения полного иммунитета против полиомиелита необходимы несколько доз ОПВ. Если ребенок получал вакцину ранее, то дополнительные дозы, полученные в ходе национальных или субнациональных дней иммунизации, обеспечат ценный дополнительный иммунитет против полиомиелита.
Безопасна ли ОПВ для больных детей и новорожденных?
Да. Оральная полиовакцина безопасна для больных детей. На самом деле крайне важно вакцинировать в ходе кампаний больных детей и новорожденных, поскольку их уровень иммунитета ниже, чем у других детей. Всех больных детей и новорожденных следует вакцинировать в ходе предстоящих кампаний, чтобы обеспечить им защиту от полиомиелита, в которой они столь нуждаются.
Почему некоторые промышленно развитые страны используют иную вакцину против полиомиелита, нежели развивающиеся страны?
Все страны мира кроме двух (Швеции и Исландии) использовали оральную полиовакцину (ОПВ) с целью ликвидации полиомиелита и продолжали пользоваться ОПВ обычно до конца 1990-х годов, когда некоторые из них переключились на инактивированную полиовакцину в связи с достигнутым прогрессом в направлении окончательного искоренения полиомиелита (когда риск дикого полиовируса снизился). Большинство стран пользуются ОПВ, поскольку она обладает уникальной способностью вызывать формирование местного иммунитета кишечника, что означает, что она может прервать передачу дикого полиовируса в природной окружающей среде. Это невозможно в случае использования ИПВ — инактивированной полиовакцины, которая стимулирует лишь очень низкий уровень иммунитета против полиовируса в кишечнике и в результате обеспечивает индивидуальную защиту против полиомиелита, однако в отличие от ОПВ не способна предотвратить распространение дикого полиовируса.
Источник
опубликовано 11/02/2015 09:48 обновлено 23/10/2015 — Вакцинация, Инфекционные болезни, Вакцинация, Инфекционные болезни, Материалы ВОЗ
Вакцины
Имеется два вида вакцин для предотвращения полиомиелита — живая оральная полиовакцина (ОПВ) и инактивированная полиовакцина (ИПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. Все имеющиеся данные указывают на то, что ОПВ не обладает тератогенным эффектом и безопасна для беременных женщин и ВИЧ-инфицированных лиц. Однако, в качестве редких серьезных побочных проявлений, ассоциируемых с ОПВ могут наблюдаться вакциноассоциированный паралитический полиомиелит (ВАПП), среди вакцинированных лиц и их контактов, и появление вакцино-родственных полиовирусов (ВРПВ). Заболеваемость ВАПП, по расчетам, составляет 2-4 случая на миллион родившихся в год в странах, использующих ОПВ. Внедрение хотя бы одной дозы ИПВ перед вакцинацией ОПВ приводит к элиминации ВАПП. Напомним, в Национальном календаре профилактических прививок РФ первые две (!) прививки против полиомиелита делаются инактивированной полиовакциной!
ИПВ считается высоко безопасной вакциной независимо от того, вводится ли она самостоятельно или в комбинации с другими вакцинами. Нет доказательств наличия причинно-следственных связей с побочными проявлениями, кроме небольшой локальной эритемы (0,5-1%), уплотнения ткани (3-11%) и болезненности (14-29%).
Подробнее о вакцинах
Исторические сведения и интересные факты
Мнение эксперта
С.М. Харит
профессор, доктор медицинских наук, руководитель отдела профилактики инфекционных заболеваний НИИ детских инфекций
В Европе и США и Японии и Австралии и других странах прививки делают убитой полиомиелитной вакциной, у нас первые 2 прививки ребенок получает такой же убитой вакциной и только последующие – живой…
Научные исследования полиомиелита ведут начало с работ немецкого ортопеда Я. Гейне (1840), русского невропатолога А. Я. Кожевникова (1883) и шведского педиатра О. Медина (1890), показавших самостоятельность и заразность этого заболевания.
Аппарат «Железные легкие», приблизительно 1950 год
До изобретения вакцины от полиомиелита пациентов помещали в аппарат «железные легкие», который стимулировал дыхание. Именно он послужил прообразом современных наркозных аппаратов и аппаратов для проведения искусственной вентиляции легких.
112 апреля 1955 г. в США успешно завершилось крупномасштабное исследование, подтвердившее эффективность вакцины Джонаса Солка – первой вакцины против полиомиелита. Важность этого события трудно переоценить. В 1954 г. в США было зарегистрировано более 38 тыс. случаев полиомиелита, а спустя 10-летие применения вакцины Солка, в 1965 г., количество случаев полиомиелита в США составило всего 61.
Во всем мире для производства живых полиомиелитных вакцин используются аттенуированные (ослабленные) штаммы, полученные доктором Сэбиным – 1, 2 и 3 серотипы.
3 серотипы. Местный дикий полиовирус 2 типа не выявляется в мире с 1999 года. 26-31% случаев ВАПП ассоциированы с вакцинным вирусом 2, который является компонентом трехвалентной ОПВ. Поэтому стало крайне важно перейти от использования трехвалентной ОПВ (содержащей серотипы вируса 1,2 и 3) к бивалентной ОПВ (содержащей только серотипы 1 и 3) в национальных программах иммунизации и скоординировать этот переход на международном уровне. В 2015 году Всемирная ассамблея здравоохранения согласилась, что все государства — члены ВОЗ, которые в настоящее время используют ОПВ, должны готовиться к глобальному изъятию из обращения компонента ОПВ, содержащего полиовирус 2 типа. В апреле 2021 года все запасы трехвалентной ОПВ были изъяты и уничтожены из всех пунктов оказания услуг, а их изъятие подтверждено в ВОЗ.
Заразен ли ребенок после прививки от полиомиелита
Полиомиелит – опасная вирусная инфекция, при заражении которой здоровье ребенка или взрослого подвергается опасности. Поэтому вакцина от заболевания включена в Национальный прививочный календарь.
Родители интересуются, можно ли заразиться полиомиелитом от привитого ребенка. Страх связан с введением пациенту ослабленного, но живого штамма возбудителя.
Какие типы вакцин применяются
Существует 2 типа прививок, которые подбирает терапевт после общего осмотра, проведения лабораторных анализов:
- Живая. Используется с 1960 года, содержит активный штамм из 3 типов возбудителя болезни. Они ослабляются путем выращивания в непригодных условиях. Вирус живой, но не вызывает заражение. Вакцина вводится оральным путем, так как болезнь распространяется в организм человека через рот. Формируется гуморальный клеточный иммунитет. Существует небольшой риск усиления инфекции при появлении благоприятных условий, что может привести к заражению.
- Неживая. Патогенные микроорганизмы полностью инактивируются. Делают это с помощью формалина. Инъекцию делают подкожно, внутримышечно. Формируется только гуморальный иммунитет. Недостаток – отсутствие защиты пищеварительного тракта: повышается риск заболевания даже при иммунизации.
Для изготовления любого из этих видов используют 3 штамма патогенов.
Если человек переболел одним из этих вирусов, но ему не сделали прививку, возможно появление повторного заражения двумя другими разновидностями. Поэтому рекомендуется даже в случае болезни делать вакцинацию.
Особенности живой вакцины
Прививочный препарат создан таким образом, чтобы при попадании внутрь пищеварительного тракта он имитировал заражение. Поэтому иммунная система не способна отличить распространение настоящего вирусного агента от вакцины.
Микрофлора ЖКТ оптимальна для размножения, распространения инфекции.
Если иммунитет у человека ослаблен, вырабатывается недостаточное количество антител. Поэтому у вируса есть возможность к размножению. Он распространяется по слизистой оболочке, проникая в кровеносное русло.
Может произойти заражение, опасное для жизни, здоровья пациента, поэтому многие страны отказываются от этого способа вакцинации.
В России препарат применяется повсеместно, но у каждого пациента есть выбор: применять средство с активированными штаммами перорально или сделать подкожную прививку.
В последнем случае риск полностью отсутствует, так как возбудитель уничтожен. В препарате остался лишь антигенный состав.
Является ли ребенок заразным после прививки
Родители непривитых детей беспокоятся о возможности распространения болезни. Они интересуются у педиатров, можно ли заразиться от ребенка после вакцинации. Если пациенту вводится инактивированная вакцина подкожно или внутримышечно, рисков для заражения нет.
При применении живой вакцины у пациента есть риск развития заболевания. Но это бывает очень редко.
Процесс может начаться после первой инъекции. Если была проведена повторная вакцинация, риск уменьшается. При третьей процедуре он отсутствует.
Заражение путем впрыскивания препарата возможно у пациентов, имеющих следующие заболевания или состояния:
- врожденный или приобретенный иммунодефицит;
- младенцы с отклонениями в развитии иммунной системы;
- беременные женщины.
Любой ребенок, прошедший вакцинацию перорально с помощью активных микроорганизмов, не должен посещать образовательные учреждения в течение 60 дней.
Если произошло заражение, возможна передача полиомиелита другим людям следующими путями:
- водный;
- пищевой;
- контактно-бытовой.
Такой вид инфекции проходит без осложнений. При правильно подобранном лечении заболевание проходит быстро, в облегченной форме.
Без обращения к врачу терапию проводить запрещено. Ее назначают только при сдаче лабораторных анализов, подтверждении диагноза.
Сколько дней после прививки живой вакциной ребенок может быть заразен
Инкубационный период после введения препарата составляет 2 месяца. В это время ребенку ограничивают доступ к общению с другими детьми или взрослыми.
Особенно это касается тех, кто ранее не был привит.
Даже если у пациента отсутствуют явные признаки заражения от препарата, существует риск появления бессимптомной формы болезни. Неизвестно, заразен ли он при введении живого штамма.
После прохождения инкубационного периода нужно повторно посетить педиатра, который дает разрешение для посещения образовательных учреждений.
Были ли случаи заражения полиомиелитом от вакцинированного ребенка
Таких случаев выявлено не было. Однако врачи не исключают риск распространения опасной высококонтагиозной инфекции, которая может передаться через предметы быта, грязную посуду, общую пищу.
Ни в одном детском саду, школе или вузе не было зафиксировано случаев вспышки болезни. Особенно это касается коллективов, куда набирают детей, прошедших все необходимые вакцинации.
Непривитый ребенок контактировал с привитым человеком: какие последствия
Такая форма заражения возможна в случае, если иммунитет непривитого малыша слабый. В этом случае ребенок входит в группу риска, и после контакта нужно за ним проследить.
Специальных лечебных мероприятий проводить нельзя, так как заражение возможно только в редких случаях.
Рекомендуется обратиться к врачу, чтобы пройти обследование, если появился 1 из следующих симптомов:
- повышение температуры тела;
- боль в горле, голове;
- резкий упадок сил, недомогание, слабость;
- частая рвота без причины;
- скованность в мышцах;
- признаки менингита.
Педиатр проводит общее обследование. О заражении свидетельствует сниженная функциональность мышц, затрудненный глотательный, дыхательный рефлекс.
При подозрении на болезнь назначают лабораторные анализы. Для этого берут мазок из носоглотки, фекалии, спинномозговую жидкость. Это связано с тем, что возбудитель распространяется по ЖКТ, нервной системе. Проводят вирусологическое тестирование, например, ПЦР. Выявляют антигенный состав полиомиелита.
Если тест выявляет антигены полиомиелита, назначается комплексное лечение. Прописыватется постельный режим, обезболивающие лекарства, искусственная вентиляция легких, лечебная гимнастика, физиотерапия, диета.
Родители должны помнить, что без явных признаков болезни волноваться не стоит. Самолечением заниматься запрещено.
Заключение
В борьбе с полиомиелитом в ХХ веке была разработана вакцина, которая эффективна и по сей день.
Ослабленным детям назначают только прививку с помощью инактивированного штамма. Препарат безопасен, но не гарантирует стопроцентную защиту после контакта с инфицированным человеком.